Какие инфекции вызывают внутриутробную гибель плода


Это была долгожданная, запланированная беременность. Мы с мужем были молодцы: мы очень любим друг друга, с 18 лет вместе, оба очень хотели ребенка, оба уже стали классными специалистами, я готова была взять паузу в работе, я была в своей лучшей физической форме, у нас все в порядке было с финансами. В общем, все по ГОСТу. И беременность протекала идеально! И даже токсикоз был, — говорят, это признак здоровой беременности.
Я платно велась в одной из лучших клиник Москвы, мы откладывали деньги на роды по контракту, я внимательно относилась к своему питанию и занималась йогой, собиралась на курсы для беременных и читала самые лучшие научные книги о материнстве. У меня была очень чуткая, внимательная гинеколог: я прошла все необходимые обследования, но ничего лишнего.
Самая счастливая на свете, 10 ноября я ушла наконец-то в декрет, в эту чарующую страну отдыха, долгого сна, вкусной еды и полезных прогулок в парке. Вся приготовилась быть расслабленной, готовиться к родам и встрече с малышом.


А 16 ноября я перестала быть беременной. На 28 неделе сердце моего ребенка вдруг остановилось. Научным языком это называется антенатальная гибель плода. Причина — неизвестна.
После УЗИ в клинике, где подтвердили диагноз, скорая отвезла меня в роддом, мне вызывали роды, я прожила этот опыт целиком. Теперь мой организм будет считать мои последующие роды вторыми. Мне такой несправедливой кажется эта ситуация — какие вторые роды, когда первого ребенка у меня нет? Хотя у меня даже было молозиво. А у нашего нерожденного ребенка было имя. Все было, только мы с мужем ушли из роддома вдвоем.
Еще лежа в палате (меня, как и всех рожениц, наблюдали 3 дня), я стала судорожно искать хоть какую-нибудь информацию о том, что произошло. Как это случилось? Ведь такой большой срок! Ведь все же было хорошо! Я же все делала правильно.
Спустя время, опять пройдя обследование (возможные причины: внутриутробная инфекция, тромб, отклонения в развитии у ребенка, не подтвердились), я нашла только одно слово, которое объяснило мне, что произошло — случайность. Я понимаю, как странно и наивно это звучит. Но это так и есть. Мы случайно попали примерно в один процент несчастных, и наша медицина пока не может объяснить причины этих несчастий. Нам ничего не оставалось, кроме как просто принять и смириться.
Я очень благодарна роддому, в котором у меня проходили роды. Меня никто не обижал, со мной были ласковы и сочувствовали мне. Мне выделили одноместную палату, заранее убрали оттуда детскую кроватку, разрешили мужу навестить меня.


Ужасно хочется найти причину, и если ее объективно нет извне, значит, она внутри. Я позволяла себе горевать и плакать столько, сколько я хочу. Мне было очень грустно несколько месяцев, и я не делала вид, что это не так. Еще я понимала, что так будет не всегда, что такая сильная боль рано или поздно отпустит. И я ждала этого момента.
Честно, меня никогда не покидало желание снова забеременеть. Чувствовала себя призраком, у которого есть незаконченное дело из прошлой жизни. Страх, что все может повториться, был жуткий. Но желание стать мамой и надежда на то, что случайности не повторяются, было сильнее.
Сейчас я на пятом месяце беременности, а рожать в ноябре. Не то чтобы я рада такому стечению обстоятельств, но что поделать. Лишь бы не 16 числа. Где-то глубоко внутри я хочу, чтобы в этот день больше никогда ничего не происходило. И на роды я пойду в тот же самый роддом, к тем же врачам. Потому что я там уже была, и мне там помогли.

Интранатальная гибель плода – смерть ребенка в процессе родов. Возникает из-за:
- наличия подтвержденной антенатальной патологии;
- состояния родовых путей (узкий таз);
- неправильного положения плода (косое, поперечное).
Возрастает смертность детей, матери которых не наблюдались в женских консультациях, не проходили должного обследования.
Термин "ранняя неонатальная смертность" означает гибель новорожденного сразу после рождения или в течение 7 суток.
Неонатальная – через неделю после рождения и до 28-го дня жизни.
Понятие перинатальная смертность включает в себя случаи гибели плода или уже родившегося ребенка на сроках от 22 недель беременности до 7 суток после рождения (перинатальный период).

Антенатальная гибель плода – это большая трагедия для женщины и ее близких.
Общие сведения
Антенатальная гибель плода – патология, которая может возникать на любом сроке. Она связана с воздействием вредных факторов на организм будущей матери. Составляет 40% случаев мертворождения. Представляет угрозу для жизни и здоровья беременной женщины из-за действия продуктов распада погибшей плоти, так как нарушается сократительная способность матки, которая не может изгнать мертвый плод. Часто развиваются маточные кровотечения. При многоплодной беременности внутриутробная гибель одного плода повышает риск задержки развития и смерти второго. Диагностика проводится в условиях отделения патологии беременных.
Причины
Выделяют 2 группы негативных факторов, способствующих антенатальной гибели плода: внутренние – заболевания матери и внешние. Вредные факторы, вызывающие аномальное течение беременности, называют тератогенными.
- Возраст матери: моложе 21 года или старше 35 лет.
- Неблагоприятные социальные условия: недостаток питания, неполноценный рацион, нарушение сна, тяжелая работа, стрессы.
- Токсическое влияние: алкоголь, курение, прием наркотических веществ, токсикомания, применение лекарственных препаратов, отравление бытовыми и промышленными ядами. Доказано, что если женщина выкуривает полпачки сигарет в день, то это приводит к рождению мертвого ребенка в каждом 4-м случае.
- Хронические заболевания: анемия, сердечно-сосудистая патология, дыхательная недостаточность, тяжелые болезни печени и почек, эндокринные патологии (сахарный диабет, нарушение функции щитовидной железы и др.).
- Патология репродуктивной системы: воспаление эндометрия, опухоли матки.
- Инфекционный процесс: грипп, корь, краснуха, цитомегаловирус, гепатит, пневмония.
- Ионизирующее излучение.
- Резус-конфликт.
- Нарушение плацентарного кровообращения: отслойка и неправильное прикрепление плаценты.
- Многоводие или маловодие.
- Обвитие пуповины вокруг шеи плода и асфиксия.
- Поздние токсикозы. Повышается артериальное давление, что влечет за собой развитие плацентарной недостаточности.
- Травмы живота.

Курение – одна из причин гибели плода на поздних сроках беременности.
Иногда истинные причины гибели плода выяснить не удается.
Мертвый плод становится чужеродным для организма женщины. В работу включается иммунная система, происходит разрушение тканей плода. Продукты распада часто инфицируют и отравляют женский организм.
При обвитии пуповиной, сдавлении вторым плодом возможна мумификация – усыхание. В погибшем теле откладываются соли кальция, и он становится твердым, как камень, но никакого патологического влияния на здоровье женщины не несет. Извлеченный плод исследуют, берут ткани организма для выявления причины антенатальной смерти.
Симптомы и диагностика антенатальной гибели плода
При возникновении каких-либо изменений в самочувствии беременной необходимо обратиться в медицинское учреждение для обследования.
Беременную женщину должны насторожить следующие признаки.
При подозрении на антенатальную гибель плода беременную срочно госпитализируют. В стационаре проводится детальная диагностика, при этом учитываются жалобы женщины. Оценивают жизнеспособность плода: определяют сердцебиение с помощью фонендоскопа.
Для подтверждения антенатальной гибели плода выполняют следующие исследования:
- УЗИ. На нем обращают внимание на отсутствие дыхательных движений и сердцебиения, нечеткие контуры тела, на поздних сроках – признаки разрушения плода;
- кардиотокографию – обнаруживают отсутствие сердцебиения и изменение тонуса матки;
- амниоскопию – обнаруживают зеленые околоплодные воды, позднее – включения крови;
- гормональное исследование – снижение эстриола, прогестерона, плацентарного лактогена.
Антенатальную гибель плода подтверждают на УЗИ
Лечение
Как такового лечения при антенатальной гибели плода не проводят, так как ребенок уже погиб. Дальнейшие действия заключаются в стимуляции родов и удалении мертвого плода.
Самопроизвольное изгнание плода на поздних сроках происходит крайне редко. Проводится экстренное родоразрешение после всестороннего обследования женщины. Вводят эстрогены, глюкозу, витамины, препараты кальция, окситоцин и простагландины. Для ускорения родов вскрывают плодный пузырь – амниотомия.
При отсутствии родовой деятельности проводят плодоразрушающие операции с последующим извлечением частей плода.
Когда при многоплодной беременности погибает один плод, необходимо оценить состояние второго плода. Принимается решение о дальнейшей тактике обследования и лечения будущей матери. Если прикрепление сосудистого пучка к матке раздельное, то погибший плод не влияет на развитие другого. Мертвый плод мумифицируется и не мешает жизни второго. Женщину и будущего ребенка регулярно наблюдают в условиях отделения патологии беременных. Контролируют артериальное давление, наличие отеков, выделений. Исследуют свертывающую систему крови. Жизнеспособность плода оценивают при помощи УЗИ, кардиотокографии. Здоровый ребенок рождается, а мумифицированный плод в послеродовой период изучается в патологоанатомическом бюро.
Когда прикрепление сосудов к матке одно на двоих, высок риск для здоровья живого плода. Беременность прерывают в случае патологических изменений.
Профилактика
Цель профилактики: охрана здоровья женщины и малыша.
Нормальное течение беременности в большей мере зависит от будущей матери. Но огромное влияние на него оказывает своевременное медицинское обследование женщины и плода.
Что это такое – планирование вынашивания здорового ребенка? Перечень необходимых мер.
- Пройти генетическое консультирование супругов для выявления рисков развития хромосомных мутаций.
- Оценить состояние здоровья женщины, скорректировать лечение хронических заболеваний, чтобы сохранить беременность.
- Начать прием фолиевой кислоты и продолжать до 10-й недели беременности.
- Обследовать беременную на инфекционные заболевания: ВИЧ, гепатиты, сифилис, токсоплазмоз, герпес, цитомегаловирус, краснуху.
- Исключить контакт с бытовыми и производственными вредностями.
- Отказаться от вредных привычек: курение, алкоголь, наркотики, злоупотребление кофе.
- Нормализовать питание: исключить голодание, обогатить рацион витаминами и микроэлементами.
- Избегать перегревания на солнце, в сауне и бане.
- Совершать пешие прогулки на свежем воздухе.
Важно с наступлением беременности встать на учет в женскую консультацию по месту жительства. Необходимо проводить УЗ-скрининг плода на 10–12, 20–24, 30–34 неделях для своевременного выявления патологии. Следует регулярно посещать акушера-гинеколога, соблюдать рекомендации. С целью выявления хромосомных аномалий на ранних сроках беременные сдают кровь на сывороточные маркеры врожденных патологий. Женские консультации организуют дородовые патронажи беременных.
В случае серьезного подхода женщины к будущей беременности риск развития угрожающих жизни плода состояний сводится к минимуму.
Внутриутробная инфекция – это целая группа недугов как плода, так и малыша, уже появившегося на свет. Причина развития подобных заболеваний заключается в заражении, произошедшем либо в процессе вынашивания ребенка, либо во время родов. По состоянию на сегодняшний день конкретных и четких статистических данных касательно внутриутробных инфекций нет, однако считается, что не менее 10% новорожденных приходят в наш мир с этой проблемой.

Внутриутробная инфекция очень опасна для ребенка. Как вы, наверняка, знаете, даже у родившегося малыша иммунитет очень слаб, его организм еще продолжает формироваться, и любое заболевание может причинить серьезный вред его здоровью. Очевидно, что инфекция, которой заразился плод в процессе внутриутробного развития или даже новорожденный в ходе родов, оказывает на него еще более сильное негативное влияние. Ситуации бывают разные, однако теоретически внутриутробные инфекции могут привести к выкидышу, преждевременным родам, гибели малыша, появлению врожденных пороков, заболеваний внутренних органов и нервной системы. Это одна из самых серьезных проблем современной педиатрии.
Из-за чего могут появиться внутриутробные инфекции?
Медики выделяют несколько основных путей заражения плода инфекционными заболеваниями:
- Восходящий. Это значит, что возбудители болезней попадают в полость матки из половых путей. Там они проникают в ткани самого эмбриона. Таким способом чаще всего случается заражение хламидиозом, а также недугами, которые провоцируют энтерококки.
- Нисходящий. Так называют заражение, когда патогенные микроорганизмы попадают в полость матки из маточных труб.
- Транспланцентарный (его также называют гематогенным). При таком пути инфекция проникает в ткани плода через плаценту. Подобным способом ребенок может заразиться токсоплазмозом и рядом вирусных недугов.
- Контактный, или интранатальный. В этом случае возбудители инфекционных заболеваний попадают на слизистые ребенка в процессе заглатывания околоплодных вод.

Основные симптомы внутриутробной инфекции плода у беременных
Можно выделить следующие признаки, позволяющие предполагать, что у беременной женщины развилась внутриутробная инфекция:
- Высокая температура тела.
- Появление сыпи на кожных покровах (вне зависимости от того, на каком участке тела).
- Увеличение лимфоузлов, болезненные ощущения при надавливании на них.
- Появление одышки, кашля, тянущих ощущений в груди.
- Развитие конъюнктивита или чрезмерная слезоточивость глаз.
- Проблемы с суставами (ноющая боль, припухлость).

Сразу стоит отметить, что далеко не всегда причиной появления подобных симптомов является внутриутробная инфекция. Однако из-за того, что она представляет собой серьезную опасность для ребенка, при обнаружении малейшего подозрения стоит незамедлительно обратиться к врачу для более подробной диагностики. Лучше лишний раз посетить клинику, чем не начать своевременное лечение недуга.
Признаки внутриутробной инфекции у новорожденного
Если заболевание не было продиагностировано при беременности, о его наличии уже после рождения ребенка могут сказать следующие симптомы:
- желтуха, увеличение размеров печени;
- задержки внутриутробного развития;
- катаракта;
- водянка, сопровождающаяся формированием отеков;
- кожная сыпь;
- воспаление легких;
- лихорадка;
- миокардит.

Кроме того, как уже было отмечено, внутриутробная инфекция может стать причиной выкидыша, рождения мертвого ребенка, антенатальной гибели малыша или замирания беременности.
Также стоит отметить, что последствия врожденного инфицирования не всегда протекают по острому типу, при котором полученные проблемы со здоровьем видны сразу же после рождения ребенка (помимо обнаруженных недугов, такие малыши плохо едят, постоянно спят, не проявляют должной активности и т.п.). Бывают также хронические последствия внутриутробных инфекций, не характеризующиеся наличием явных симптомов. Тем не менее, у таких детей могут проявиться отдаленные по времени последствия внутриутробной инфекции: задержки физического и психического развития, проблемы со зрением и слухом.
Кто рискует заразиться сильнее других?
Если вас интересует, откуда берется это заболевание, то ответом будет – практически отовсюду. По сути, подавляющая часть бактерий и вирусов, которые в принципе могут поразить человеческий организм, теоретически способна проникнуть и к плоду. При этом некоторые из них особенно заразны и оказывают особенно негативное влияние на малыша. Также стоит отметить, что практически все вирусы, которые вызывают ОРВИ, не передаются непосредственно плоду. Они могут ухудшить его состояние лишь в том случае, если у матери будущего ребенка очень сильно повысится температура.

Другими словами, главная профилактика внутриутробных инфекций – это крайне внимательное и бдительное отношение беременной к своему здоровью и к здоровью плода. Можно выделить несколько категорий женщин, которым это сделать бывает особенно сложно:
- Сотрудницы здравоохранительной отрасли, особенно те, что непосредственно контактируют с пациентами.
- Сотрудницы детских образовательных учреждений (школ, детских садов, яслей). Сюда же можно отнести и женщин, у которых уже есть дети, посещающие подобные учреждения. Неспроста больных детей советуют ни в коем случае не приводить в сад или школу – в этих учреждениях инфекционные заболевания распространяются моментально.
- Женщины, у которых имеются воспалительные заболевания хронического характера.
- Беременные, ранее неоднократные прибегавшие к абортам.
- Женщины, которые ранее уже были беременны и рожали детей с внутриутробными инфекциями.
- Пациентки, у которых в прошлом были инциденты с антенатальной гибелью плода или рождением малыша с пороками развития.
- Беременные с несвоевременным излитием околоплодных вод.
К сожалению, далеко не все женщины из этих групп риска могут как-то нивелировать вероятность развития внутриутробных инфекций. Можно посоветовать лишь регулярно посещать врача, следить за собой и малышом, а также сделать его первым приоритетом на ближайшие девять месяцев. Вы должны быть готовы к тому, что, возможно, перед вами встанет выбор: продолжать работать и создавать вероятность заражения ребенка, либо уйти в декрет пораньше и с большей вероятностью родить здорового малыша.

Как лечат внутриутробные инфекции?
Какие бы ни были причины этого недуга, при своевременной диагностике можно побороться за здоровье плода. Обычно лечение заболевания выполняется в следующих направлениях:
- Прием медикаментов. Речь идет об антибиотиках, причем пенициллинового ряда, поскольку они наиболее безопасны в период вынашивания плода. Если же речь идет о лечении уже родившегося ребенка, то ему могут вводить антимикробные препараты и ряд других лекарств в зависимости от выявленных отклонений от нормального состояния.
- Грамотный выбор способа принятия родов. Если внутриутробная инфекция была диагностирована заранее, у врача, ведущего беременность пациентки, будет время и достаточно информации, чтобы выбрать наиболее подходящий способ родоразрешения и подготовить к нему будущую маму.
- Наблюдение и лечение детей. Малышей, появившихся на свет с внутриутробной инфекцией, ведут вплоть до 5-6-летнего возраста, назначая им корректирующее лечение при необходимости. Порой речь идет даже о проведении операций, способных исправить ряд врожденных недостатков.

Берегите себя и своего будущего ребенка. А если вы все же столкнетесь с такой проблемой – не паникуйте и четко соблюдайте рекомендации своего врача. Внутриутробную инфекцию нельзя назвать приговором, и при грамотном подходе к ней вы все равно можете стать мамой здорового и жизнерадостного малыша.
В этой статье вы узнаете о том, из-за чего происходит антенатальная гибель плода, как проходит лечение женщины и какие профилактические меры стоит предпринять, чтобы избежать этого.
Из-за чего происходит антенатальная гибель плода: возможные причины на поздних и ранних сроках

Антенатальная гибель плода (или внутриутробная смерть плода), к сожалению, диагностируется часто. Что вызывает её появления, и как этого избежать?
Стоит рассмотреть этот вопрос подробнее.
В медицине под этим понятием подразумевают смертельный исход плода на любом сроке беременности.
Причины антенатальной гибели плода
Существует несколько причин возникновения замирания беременности, они отличаются, в зависимости от срока.
К ранним срокам беременности относятся период с 9 до 21 недели. Антенатальная гибель плода на этой стадии развития эмбриона может произойти по следующим причинам:
- обнаружение у беременной женщины заболевания, передающегося половым путем;
- порок развития эмбриона, несовместимый с дальнейшим развитием;
- резус-конфликт;
- сильный стресс или длительное перенапряжение;

- чрезмерное злоупотребление вредными привычками: алкоголизм или никотиновая зависимость;
- перенесение беременной женщиной заболеваний, несовместимых с беременностью, к таковым относится краснуха или ветряная оспа;
- развитие внутриутробной гипоксии плода.
На протяжении всего первого триместра организм плода еще только начинает формироваться. Поэтому, любое негативное вмешательство способствует нарушению этого процесса.
К поздним срокам относится 2 половина беременности (с 21 до 42 недели). К причинам замирания беременности на этом этапе относятся:
- образование воспалительного процесса в половых органах у женщины;
- поздний токсикоз;
- обвитие плода пуповиной вокруг шеи;
- падение матери или сильный удар в область живота;
- отслойка плаценты;
- контакт беременной женщины с токсическими веществами;
- прием медикаментозных препаратов, несовместимых с беременностью;
- маловодие;
- многоводие.
Независимо от срока беременности, причинами антенатальной гибели плода может стать падение матери, нарушения гормонального фона, острые пищевые отравления и прием лекарственных препаратов, не совместимый с беременностью.
Симптомы и диагностика антенатальной гибели плода

Основными признаками наступления антенатальной гибели плода являются:
- прекращение всех признаков беременности: токсикоза, нагрубания молочных желез;
- отсутствие движений плода более суток, при беременности на поздних сроках;
- отсутствие сердцебиения малыша;
- снижение тонуса и прекращение матки;
- появление тянущей боли в области живота;
- в редких случаях появляется кровотечение из влагалища.
При появлении подобных симптомов требуется незамедлительно обратиться к врачу-гинекологу. Специалист самостоятельно оценит подвижность малыша и сердцебиение, используя аппарат кардиотокографии или электрокардиографии. Но, точно поставить диагноз способен врач-узист после проведения ультразвукового обследования.
Внутриутробная антенатальная многоплодная гибель плода на поздних сроках

Глобальным стрессом для матери является гибель плода на поздних сроках. Она готовит для него детскую комнату, чувствует его внутри себя, и внезапно все это пропадает. Риск замирания беременности заметно возрастает при многоплодной беременности. Если внутриутробно погиб один малыш, то это может совершенно не отразиться на полноценном развитии второго малыша, но только в том случае, если это произошло на ранних сроках беременности. Мертвый эмбрион может пропасть самостоятельно, медицинские специалисты называют это явление феноменом исчезающего малыша.
Но, здоровому близнецу угрожает опасность, если гибель второго произошла позднее 20 недели беременности. В этом случае, риск его смерти составляет 38%, к тому же, заметно возрастают шансы развития образования различных патологий и поражений центральной нервной системы.
Лечение
Если в результате диагностического обследования подтвердилась антенатальная гибель плода, то здоровью женщины угрожает серьезная опасность, в обязательно случае, требуется обратиться к специалисту и лечь в стационар для проведения медикаментозного лечения.

При наступлении смерти плода на ранних сроках, в большинстве случаев, происходит самопроизвольный выкидыш. Если этого не произошло, то женщине под наркозом осуществляют чистку матки.
Во втором триместре исчезает возможность появление самопроизвольного выкидыша и проведения процедуры выскабливания.
Для того, чтобы изгнать мертвый плод из полости матки проводят процедуру кесарево сечение или провоцируют родовую деятельность. Акушер-гинеколог должен провести осмотр и по мере готовности родовых путей должен определить, какой метод лечения является наиболее подходящим.
В третьем триместре при наступлении смерти плода врачи стимулируют роды с помощью специальных препаратов.
После изгнания мертвого плода из полости матки, пациентка длительное время должна находиться под присмотром медицинских работников, если её состояние стабилизируется, то через 3-7 дня после проведения искусственных родов её опускают домой.
Профилактика

К сожалению, не существует такого метода, который точно бы позволил избежать образования антенатальной гибели. Но, существует несколько профилактических мер, которые позволят заметно снизить риск возникновения подобного явления:
- стоит избегать стрессовых ситуаций и ограничить себя от тяжелых физических нагрузок;
- следует своевременно сдавать все анализы и проводить необходимые процедуры, позволяющие выявить риск развития патологии на ранней стадии;
- необходимо ограничивать себя от употребления алкоголя и курения;
- не нужно заниматься самолечением, прием каждого медикаментозного препарата необходимо обсуждать с врачом.
Здоровый образ жизни и спокойная обстановка является основным фактором для полноценного развития и рождения здорового малыша.

Прогнозы

Внутриутробная смерть плода – это большая психологическая травма для женщины. В большинстве случаев, она тяжело переживает эту трагедию и ей необходима качественная психологическая помощь. В дальнейшем, она может забеременеть повторно и выносить здорового малыша, но к таким пациенткам гинекологи проявляют особый контроль.
Антенатальная гибель плода – огромная потеря. Избежать его поможет только здоровый образ жизни и забота о себе и своем малыше. Если же малыша все же не удалось сохранить, то стоит принять незамедлительный меры его изгнанию из полости матки, в противном случае, здоровье женщины будет под угрозой.
Полезное видео

Антенатальной гибелью плода (внутриутробной смертью) называется прекращение его жизнедеятельности в сроке от 9 недель и до начала родов. Внутриутробная смерть плода провоцируется внешними и внутренними триггерами. В 39% случаев мертворождений причиной выступает антенатальная гибель плода. Статистика распространенности патологии точно не установлена и варьирует в разных странах.
Смерть плода, произошедшая в родах (1 или 2 период) называется интранатальной. Если ребенок погиб в течение первых 7 суток после рождения, говорят о постнатальной или перинатальной его смерти. В понятие перинатальной смертности входят все случаи гибели плода или новорожденного, случившиеся в период с 22 недель гестации до первых 7 суток после родов.
Антенатальная смерть плода является реальной угрозой для здоровья и жизни женщины.
Причины внутриутробной смерти плода
Патологию вызывают различные эндогенные (действующие изнутри организма) и экзогенные (действующие снаружи) факторы. К группе эндогенных факторов относятся:
- инфекционные заболевания (грипп, ОРВИ, вирусные гепатиты, краснуха, токсоплазмоз, корь и другие);
- скрытые половые инфекции (хламидиоз,уреаплазмоз, вирус папилломы человека, цитомегаловирус);
- недостаток витаминов;
- хроническая соматическая патология (врожденная сердечная патология, сердечная недостаточность, болезни почек, печени, разнообразные анемии);
- декомпенсированная эндокринная патология (сахарный диабет, заболевания щитовидной железы);
- аутоиммунные заболевания (системная красная волчанка);
- антифосфолипидный синдром (характеризуется синтезом большого количества антител к фосфолипидам, образованием тромбов и прерыванием беременности);
Антифосфолипидный синдром выступает причиной внутриутробной смерти в 5% случаев.
- поздние гестозы (нефропатия, преэклампсия, эклампсия);
- внутриутробные пороки развития;
- резус-конфликт либо конфликт по группе крови;
- недостаток или избыток околоплодных вод;
- расстройства плацентарного кровотока (предлежание плаценты, ее отслойка, фетоплацентарная недостаточность, артериовенозные сосудистые анастомозы при общей плаценте у близнецов);
- истинный пуповинный узел;
- воспалительные процессы половой системы у женщины;
- шейное обвитие пуповины.
Группа экзогенных факторов включает:
- вредные привычки матери (злоупотребление алкоголем, курение, потребление сильнодействующих средств);
- прием некоторых лекарств во время гестации (некоторые антибиотики, цитостатики);
- радиация, лучевая терапия;
- травма живота (падение на живот, удар);
- острая или хроническая интоксикация бытовыми либо промышленными ядами;
- стресс.
Первые места в списке этиологических факторов внутриутробной смерти принадлежат грубым его порокам развития, патологии детского места, инфекциям, травмам живота, отравлениям. В ряде ситуаций причину патологии выявить невозможно.
Возможные исходы после антенатальной гибели
Смерть плода приводит к его задержке в маточной полости на некоторое время (несколько дней – лет). В период нахождения мертвого плода в плодовместилище он может подвергнуться одному из трех патологических процессов:
Клинические проявления
Патогномичным признаком патологии является отсутствие роста матки. До 14 – 16 недель прекращение роста плодовместилища устанавливают при гинекологическом двуручном исследовании, в поздние сроки отмечается отсутствие увеличения, а иногда и некоторое снижение окружности живота и высоты стояния дна матки. Беременная отмечает исчезновение шевелений плода, повышенный или пониженный тонус плодовместилища. Исчезают нагрубание и болезненность молочных желез. При нахождении мертвого плода в матке 2 недели и больше ухудшается общее самочувствие, присоединяются слабость с недомоганием, дискомфорт и боль внизу живота. Повышение температуры тела свидетельствует об инфицировании мертвого плода и требует принятия экстренных мер. В поздних сроках характерным симптомом патологии служит отсутствие сердцебиения плода при аускультации.
Диагностика
Методы диагностики, помимо проведения общего и гинекологического осмотра, включают:
УЗИ плода. Позволяет выявить отсутствие сердечных сокращений и дыхательных движений плода (с 9 недель), определить размытость контуров его тела, во второй половине гестации – разрушение конечностей, черепа, внутренних органов.- Кардиотокография плода. Выполняется с 28 недель, позволяет зафиксировать отсутствие сердечной деятельности плода и сократительной активности матки.
- Гормоны. Снижение содержания эстриола, прогестерона, плацентарного лактогена в крови свидетельствует об антенатальной смерти плода.
- Амниоскопия. Первые сутки после внутриутробной гибели характеризуются окрашиванием околоплодных вод в зеленоватый цвет (выход мекония в амниотическую полость). Позднее воды приобретают коричневатый оттенок, возможно появление в них примеси крови (разложение плода внутриутробно).
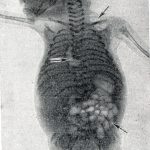
- Рентгенография. Выполняется в затрудненных случаях. На рентгеновских снимках визуализируется скопление газа в подкожно-жировом слое, сердце и магистральных сосудах плода.
Нарушается локализация костей скелета. Черепные кости наслаиваются друг на друга или, напротив, раздвигаются. Имеет место либо уменьшение диаметра головки, либо ее уплощение. Отмечается деформация позвоночника (выпрямление, лордоз либо смещение в боковую сторону). В петрифицированном плоде визуализируются известковые отложения.
Протокол при антенатальной гибели плода
Смерть плода до 14 недель гестации может закончиться его изгнанием из полости матки или самопроизвольным абортом. При отсутствии признаков выкидыша проводится кюретаж – удаление частей плода, хориона, плодных оболочек с помощью кюретки и абортцанга. При гибели плода во 2 триместре нередко происходит его задержка в полости плодовместилища, что требует проведения срочного родоразрешения. После проведения обследования (клинический и биохимический анализы крови, коагулограмма) проводят родовозбуждение. На протяжении трех дней создают глюкозо-гормонально-витаминно-кальциевый фон, позднее для стимуляции сократимости матки вводят утеротоники и простагландины. В первом периоде выполняется вскрытие плодного пузыря, что ускоряет роды. Гибель плода на последних неделях гестации нередко заканчивается самостоятельными родами. При отсутствии маточных сокращений назначаются родовозбуждение и родостимуляция. По показаниям выполняются плодоразрушающие (расчленение плода) операции. Условия для эмбриотомии:
- мертвый плод (исключение – уродства плода, несовместимые с жизнью, например, выраженная гидроцефалия);
- согласие женщины;
- невозможность выполнения кесарева сечения в случае живого плода (отсутствие операционной);
- владение техникой эмбриотомии врачом, ведущим роды;
- раскрытие шейки матки 8 – 10 см;
- истинная конъюгата больше 6,5 см.
Плодоразрушающие операции выполняют под адекватным обезболиванием, как правило, под эндотрахеальным наркозом. После извлечения частей плода проводится ручное отделение плаценты и ручной контроль полости матки (исключить разрыв матки). Краниотомию (разрушение черепа) и выполняют в случае лобного, тазового предлежания, гидроцефалии, угрожающего разрыва матки. Декапитация (отделение головки от туловища в шейном отделе позвоночника) или эвисцерация (опорожнение грудной и брюшной полостей от внутренних органов) проводятся при запущенном поперечном положении. Задержка плечиков в родовых путях требует проведения клейдотомии (рассечение ключицы).
Многоплодная беременность
Внутриутробная смерть плода имеет место в 6% всех многоплодных беременностей.
Риск развития патологии определяется количеством плодов (чем их больше, тем риск выше) и хорионов (наличие общей плаценты увеличивает риск гибели одного из плодов в несколько раз).
Подозрение на внутриутробную смерть плода при многоплодной беременности требует немедленной госпитализации женщины с целью решения дальнейшей тактики ведения беременности или ее прерывания. При наличии общей плаценты в случае смерти одного из плодов женщине предлагают прервать беременность.
В 25 – 34 недели проводится обследование живого близнеца и при удовлетворительном его состоянии беременность пролонгируют. Срочное родоразрешение показано при соматических и гинекологических проблемах женщины, нарушающих течение беременности, анемии плода, угрозе его гибели при артериовенозных анастомозах, сроке гестации больше 34 недель. Наличие двух плацент и смерть одного из плодов не является показанием к срочному родоразрешению. Беременная находится под наблюдением в стационаре, где ежедневно оценивается ее состояние (кровяное давление, температура, отеки, выделения) и показатели коагулограммы. Состояние живого близнеца контролируют по УЗИ с допплерометрией кровотока системы мать-плацента, эхографии головного мозга и биометрии.
Профилактика
Меры профилактики внутриутробной смерти плода включают:
- диагностику и адекватное лечение соматических болезней;
- ведение здорового образа жизни;
- своевременное определение генетической патологии;
- лечение хронических инфекционных заболеваний;
- предупреждение травм живота;
- ликвидацию профессиональных вредностей (переход на другую работу);
- адекватное назначение лекарств в гестационный период.
Созинова Анна Владимировна, акушер-гинеколог
1,725 просмотров всего, 7 просмотров сегодня
Читайте также:


