Как подтвердить диагноз инфекционного мононуклеоза
Что такое вирус Эпштейна-Барр? Это инфекционный мононуклеоз — серьезное инфекционное заболевание, которое проявляется тяжелым поражением ротовой полости, глотки, лимфатических узлов, печени и селезенки.
Как было установлено, возбудителем данной болезни является вирус Эпштейна-Барр, который передается от человека к человеку воздушно-капельным путем. Основными клиническими проявлениями инфекционного мононуклеоза является ангина, гепатоспленомегалия и полиаденопатия. Помимо этого, в некоторых случаях у больных инфекционным мононуклеозом могут наблюдаться различные кожные высыпания в виде пятнисто-папулезной сыпи. Основным фактором успешного лечения этого заболевания является его своевременное обнаружение и немедленное обращение больного к врачу. Поэтому каждому человеку будет полезно знать, что такое инфекционный мононуклеоз (вирус Эпштейна-Барр), диагностика этой болезни и ее лечение.
При этом каждый вирус в своем составе имеет часть, которая зовется антиген. Антиген характеризуется долей вируса, которая помогает иммунной системе вычислить чужеродный предмет. На любой антиген должно быть найдено антитело, которое распознает и уничтожает вирус.
Вирус Эпштейна-Барр можно охарактеризовать 3-мя видами эпитопов:
- VCA — капсидный антиген.
- EBNA — ядерный антиген вируса.
- EA — ранний антиген.
Их и распознает иммунная система.
Инфекционные мононуклеозы: диагностика, признаки, симптомы
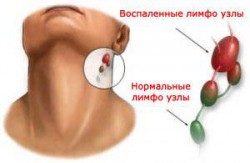
Инфекционный мононуклеоз, диагностика которого включает основное лабораторное исследование — развернутую гемограмму, выявить несложно. Для определения наличия вируса Эпштейна-Барр в организме человека проводятся различные лабораторные исследования, причем наиболее точные результаты в этом случае дает развернутый анализ крови. Если человек был заражен данной инфекцией, то тогда анализ его крови покажет в ней определенные изменения, а именно умеренный лейкоцитоз с характерной нейтропенией, сопровождающейся сдвигом влево лейкоцитарной формулы. Помимо этого, при гемограмме больного будут отмечено существенное изменение состава его крови на клеточном уровне, которое затрагивает и повышенный моноцитоз, и лимфоцитоз (при мононуклеозе количество данных клеток превышает норму более чем в 1,5 раза). Данный анализ обнаружит наличие в крови больного человека атипичных мононуклеаров. Данные клетки обладают разным внешним видом, но имеют сходную структуру, в том числе широкую базофильную цитоплазму.
Именно из-за присутствия этих клеток в крови больного данное заболевание и получило свое название — вирус Эпштейна-Барр. Когда по итогам лабораторного анализа врач получает данные, что количество данных атипичных мононуклеаров в крови пациента возросло до 10-12%, то можно с уверенностью заявлять о том, что диагноз мононуклеоз полностью подтвердился. В ходе развития заболевания данный показатель будет постоянно расти и может достичь отметки 90%. Очень важно отметить, что далеко не во всех случаях в самом начале заболевания инфекционным мононуклеозом у больного наблюдается повышение содержания атипичных мононуклеаров в крови. Нередко даже при наличии характерных симптомов инфекционного мононуклеоза данные клетки образуются в крови больного только на 2-ю неделю болезни. Однако даже после полного выздоровления они могут сохраняться в крови пациента на очень долгий срок, когда другие показатели, такие как нейтрофилы, моноциты и лимфоциты, давно пришли в норму.
Еще один эффективный способ выявить вирус Эпштейна-Барр (инфекционный мононуклеоз) — анализ самой крови больного и ее сыворотки на ПЦР. На сегодняшний день современная медицина способна определить наличие вируса в крови без обязательного выделения его из ротоглотки.
Определение наличия антител к VCA антигенам
Кроме того, в ходе лабораторных исследований осуществляются серологические реакции с целью выявления разнообразных антител к VCA антигенам. Иммуноглобулины в сыворотке крови к VCA-антигенам могут быть выявлены еще на стадии инкубационного периода болезни, а в более поздние сроки выявляются у всех больных без исключения инфекционным мононуклеозом. Соответствующие антитела к вирусу Эпштейна-Барр считаются маркерами и, как правило, применяются для подтверждения уже поставленного ранее диагноза. После выздоровления пациента они со временем исчезают, однако нередко для этого требуется довольно много времени около 3-х месяцев, а иммуноглобулины классификации G против антигена вируса сохраняются у больного на всю оставшуюся жизнь.
Вирус Эпштейна-Барр: серологические способы диагностики
Если вышеописанное лабораторное исследование по той или иной причине не может быть произведено, то тогда для постановки диагноза следует использовать серологические способы, направленные на выявление гетерофильных антител. В этой связи большое распространение получили реакции Гоффа-Бауэра с эритроцитами коня и реакция Пауля-Буннеля с эритроцитами овцы (титр антитела при данном исследовании равняется 1:32). Но необходимо отметить, что данные реакции не очень специфичны и поэтому их точность не слишком высока.
Есть ли исключение возможности заражение ВИЧ-инфекцией? Если существуют подозрения, что пациент может быть заражен вирусом Эпстайна или инфекционным мононуклеозом, то в этом случае врач обязан произвести многократное (не менее трех раз) лабораторное исследование для определения наличия в организме больного антител к антигенам ВИЧ-инфекции. Подобные исследования необходимо делать в течение всей болезни и через 3 и 6 месяцев после выявления первой реакции, поскольку ВИЧ-инфекция может быть причиной мононуклеозоподобного синдрома на ранней стадии течения болезни.
Лечение инфекционного мононуклеоза
Лечение инфекционного мононуклеоза должно проводиться в стационаре. Это особенно важно при выявлении вируса Эпштейна-Барр у детей.
В ходе всего острого периода болезни пациенту следует соблюдать строгий постельный режим. Не менее важное значение для скорейшего выздоровления больного имеет правильная диета, которая должна включать в себя полужидкую и жидкую пищу растительного и молочного происхождения, содержащую витамины, белок и минеральные вещества. Также необходимо обеспечить больному обильное питье, состоящее из фруктового или ягодного компота, сладкого чая с лимоном и различных морсов. При инфекционном мононуклеозе очень полезно употребление некислых свежих фруктов. Если больной проходит стационарное лечение, тогда ему назначают диету № 5 по Певзнеру.
При тяжелых формах болезни инфекционного мононуклеоза необходимо проведение этиотропной терапии с применением медицинских препаратов рекомбинантного Интерферона, в том числе и его индукторов (Неовир, Циклоферон). Кроме того, при выявлении у больного тяжелых форм заболевания необходимо проведение симптоматической и патогенетической терапии.
Больным инфекционным мононуклеозом, у которых была диагностирована тяжелая форма заболевания, как правило, назначают трехдневный прием препаратов-глюкокортикоидов — это дексаметазон и преднизолон (2-2,5 мг на 1 кг массы тела больного в сутки).
Снятие температуры и других симптомов
С целью уменьшения гипертермии пациента следуют использовать методы физического охлаждения, а именно воздействовать холодом на области тела, где проходят крупные кровеносные сосуды и давать больному больше прохладного питья. Также не следует забывать о жаропонижающих лекарственных средствах, таких как Ибупрофен и Парацетамол.
Помимо этого, для лечения инфекционного мононуклеоза нередко применяют различные десенсибилизирующие препараты — это Кларитин, Супрастин и Пипольфен. Если есть соответствующие показания, то возможно назначение больному препаратов-гепатопротекторов — Карсил, ЛИВ-52 и Эссенциале. Для общего укрепления организма пациенту необходим регулярный прием поливитаминов.
Терапию с использованием антибактериальных препаратов осуществляют с учетом уровня чувствительности патогенной микрофлоры, взятой из зева больного. Сейчас врачи не рекомендуют своим пациентам использовать антибиотики, относящиеся к группе аминопенициллинов, поскольку они могут стать причиной тяжелых побочных реакций.
Вирус Эпштейна-Барр у детей
Если инфекционным мононуклеозом болен ребенок, то в этом случае рекомендуется проводить местное лечение болезни. Очень высокий лечебный эффект имеет закапывание нос ребенка таких препаратов, как Нафтизин и Галазолин, а также адрена-линофурациллиновых капель и сульфацила натрия.
После полного выздоровления пациент должен регулярно проходить диспансерное наблюдение. На сегодняшний день люди, перенесшие инфекционный мононуклеоз, состоят на диспансерном учете на протяжении 1 года. В течение этих 12 месяцев пациент должен 5 раз проходить клинико-лабораторное наблюдение, которое включает в себя клинический осмотр, лабораторные тесты (полный анализ крови, тест на ВИЧ, определение уровня АлАТ).
Комплексное исследование для диагностики инфекционного мононуклеоза, включающее все необходимые серологические тесты, ПЦР и клинический анализ крови.
- Анализы крови на вирус Эпштейна – Барр
- Серологические тесты и ПЦР при инфекционном мононуклеозе
- Laboratory diagnostics of infectious mononucleosis
- EBV, Serology tests, Real-time polymerase chain reaction RT-PCR, Complete blood count CBC
Какой биоматериал можно использовать для исследования?
Как правильно подготовиться к исследованию?
- Исключить из рациона алкоголь в течение 24 часов до исследования.
- Детям в возрасте до 1 года не принимать пищу в течение 30-40 минут до исследования.
- Детям в возрасте от 1 до 5 лет не принимать пищу в течение 2-3 часов до исследования.
- Не принимать пищу в течение 8 часов до исследования, можно пить чистую негазированную воду.
- Полностью исключить (по согласованию с врачом) прием лекарственных препаратов в течение 24 часов перед исследованием.
- Исключить физическое и эмоциональное перенапряжение в течение 30 минут до исследования.
- Не курить в течение 30 минут до исследования.
Общая информация об исследовании
Вирус Эпштейна – Барр, EBV (другое название – герпес-вирус человека 4 типа, HHV-4) – вездесущий ДНК-содержащий вирус. Подсчитано, что около 90 % взрослого населения имеют признаки перенесенной EBV-инфекции. У большинства иммунокомпетентных людей EBV-инфекция протекает бессимптомно, однако в 30-50 % случаев возникает инфекционный мононуклеоз, характеризующийся лихорадкой, выраженной слабостью, фарингитом, лимфаденопатией и гепатоспленомегалией. Эти признаки объединены в "мононуклеозоподобный синдром" и могут наблюдаться не только при острой EBV-инфекции, но и при некоторых других инфекционных заболеваниях (ВИЧ, токсоплазмоз). Ведущее значение в диагностике инфекционного мононуклеоза и дифференциальной диагностике заболеваний, протекающих с мононуклеозоподобным синдромом, принадлежит лабораторным исследованиям. Как правило, требуются сразу несколько лабораторных тестов. Для врача и пациента наиболее удобным решением является комплексное лабораторное исследование, включающее все необходимые анализы.
Для понимания принципов лабораторной диагностики инфекционного мононуклеоза необходимо учитывать некоторые особенности жизненного цикла вируса EBV. Как и все герпес-вирусы, EBV характеризуется литическим циклом и латентной фазой. Во время литического цикла происходит синтез регуляторных белков, в том числе так называемых ранних антигенов (early antigens, EA). Ранние антигены EA необходимы для синтеза ДНК вируса, капсидного белка (viral-capsidantigen, VCA) и других структурных белков. Литический цикл завершается разрушением инфицированных лимфоцитов и выходом сформированных вирусных частиц. Некоторые вирусы EBV, однако, не имеют завершенного литического цикла: вместо этого они устанавливают в лимфоцитах хроническую, персистирующую, латентную инфекцию. Во время латентной фазы происходит синтез ядерных антигенов (Ebstein-Barr nuclear antigens, EBNA) и некоторых структурных белков. В ответ на синтез в инфицированных лимфоцитах указанных белков EBV в организме вырабатываются специфические к ним антитела. Исследуя эти антитела, можно дифференцировать острую, перенесенную и хроническую инфекцию EBV.
Epstein Barr Virus ранние антигены (EA), IgG. Иммуноглобулины IgG к ранним антигенам могут быть определены в течение первых 3-4 недель после инфицирования и, как правило, не определяются через 3-4 месяца. EA IgG поэтому считаются маркерами острой инфекции. Следует отметить, что EA IgG иногда могут выявляться и при хронической EBV-инфекции.
Epstein Barr Virus капсидный белок (VCA), IgM. Иммуноглобулины IgM к капсидному белку начинают определяться с появлением симптомов болезни и, как правило, исчезают через несколько недель. Выявление VCA-IgM поэтому свидетельствует об острой инфекции. Следует отметить, что у некоторых пациентов VCA-IgM могут сохраняться в течение нескольких месяцев. В других случаях первичной инфекции VCA-IgM не определяются вовсе.
Epstein Barr Virus ядерный антиген (EBNA), IgG (количественно). Ядерный антиген, в действительности представляет собой группу из 6 антигенов (EBNA 1-6). Соответственно, иммуноглобулины к ядерному антигену – это также группа из 6 различных видов иммуноглобулинов. EBNA-1 IgG, как правило, не выявляется в первые 3-4 недели болезни и поэтому считается маркером перенесенной или хронической инфекции. В ходе анализа определяется титр антител. В отличие от перенесенной инфекции, хроническая инфекция EBV характеризуется высоким титром EBNA IgG.
Результаты серологических тестов, однако, не всегда согласуются. Более того, интерпретация результатов серологических тестов может быть затруднена у пациентов с иммунодефицитом и у пациентов, получивших переливание компонентов крови или иммуноглобулинов. Для получения более точной диагностической информации в дополнение к серологическим тестам проводят анализ ПЦР на ДНК вируса.
Epstein Barr Virus, ДНК [реал-тайм ПЦР]. Полимеразная цепная реакция (ПЦР) и одна из ее разновидностей – ПЦР в реальном времени – это метод молекулярной диагностики, в ходе которого в биологическом материале (например, в крови) определяется генетический материал (в данном случае ДНК) возбудителя инфекции. Присутствие в крови ДНК вируса Эпштейна – Барр считается признаком первичной инфекции или реактивации латентной инфекции. Метод ПЦР является более чувствительным, чем серологические тесты, анализом для диагностики EBV-инфекции на раннем ее этапе.
Общий анализ крови и лейкоцитарная формула. Этот анализ необходим скорее для исключения других причин заболевания, чем для диагностики инфекционного мононуклеоза. Лейкоцитоз, лимфоцитоз и атипичные мононуклеары могут наблюдаться и при других инфекционных заболеваниях и поэтому не являются специфическим для мононуклеоза признаком. С другой стороны, отсутствие лейкоцитоза свидетельствует против диагноза "инфекционный мононуклеоз". Также анемия и тромбоцитопения нехарактерны для этого заболевания.
Как правило, данных этого комплексного исследования достаточно для диагностики инфекционного мононуклеоза. В некоторых случаях, однако, могут потребоваться дополнительные лабораторные тесты. Результат исследования оценивают с учетом всех значимых данных клинических, лабораторных и инструментальных исследований.
Для чего используется исследование?
- Для диагностики инфекционного мононуклеоза.
- Для дифференциальной диагностики заболеваний, протекающих с мононуклеозоподобным синдромом.
Когда назначается исследование?
- При наличии симптомов инфекционного мононуклеоза: лихорадки, выраженной слабости, миалгии и артралгии, боли в горле, лимфаденопатии, гепатоспленомегалии и других.
Инфекционный мононуклеоз – заболевание, которое встречается у детей и молодых людей в основном до 30 лет, так как после этого возраста организм вырабатывает стойкий иммунитет. Это заболевание, как правило, протекает без осложнений, но его не всегда легко диагностировать, так как клиническая картина смазанная. Хотя бы раз с этой инфекцией сталкивается каждый человек, в результате чего у него и появляются антитела к возбудителю.
Причины и признаки

Инфекционный мононуклеоз — это заразное острое вирусное заболевание
Инфекционный мононуклеоз относится к заболеваниям, возбудителем которых является вирус герпеса. Спровоцировать развитие мононуклеоза может вирус Эпштейн-Барра (вирус герпеса 4 группы). Он попадает в организм воздушно-капельным путем и через слизистую носоглотки попадает в кровоток.
Не всегда можно быстро выявить инфекционный мононуклеоз: диагностика затруднена тем, что специфических маркеров практически нет. Даже после полного обследования заболевание можно спутать с другим.
Инфекционный мононуклеоз относится к заразным заболеваниям. Заразиться можно через поцелуй, через полотенца и столовые приборы и даже при любом незначительном контакте.
Единственным источником заражения является человек, у которого в данный момент протекает острая стадия заболевания.
Симптомы инфекционного мононуклеоза могут варьироваться в зависимости от того, как организм реагирует на вирус:
- Гипертермия. При мононуклеозе температура может повышаться до 39 градусов, сопровождаясь лихорадкой, ознобом, бредом.
- Увеличение лимфоузлов. Лимфатические узлы при мононуклеозе сильно увеличиваются, становятся болезненными при пальпации. Если больной поднимает голову вверх, подчелюстные лимфоузлы явно просматриваются.
- Боль в горле. Поскольку вирус поражает в первую очередь слизистую, у больного появляются симптомы простуды: отек слизистой носа, болезненные ощущения в горле, першение, может появляться сухой кашель.
- Головная боль. Головные боли могут быть связаны с нарушением оттока лимфы, повышенной температурой тела.
- Слабость. Вирус ослабляет организм, в результате чего появляется быстрая утомляемость, сонливость, раздражительность, повышенная потливость.
В отличие от других вирусов герпеса вирус Эпштейна-Барр не подавляет размножение лимфоцитов, а наоборот, провоцирует. Инкубационный период заболевания может длиться от 4 до 6 недель. В течение этого времени симптоматика отсутствует.
Начинается заболевание с болей в горле, головных и мышечных болей, а также слабости. Лимфоузлы начинают увеличиваться позже. Большая часть симптомов сохраняется в течение 2 недель, после чего наступает выздоровление. Рецидивов заболевание, как правило, не имеет, поскольку у организма вырабатываются антитела, которые обеспечивают стойкий иммунитет.

Осложнения встречаются очень редко!
В большинстве случаев заболевание проходит без последствий для организма. Осложнения встречаются менее, чем в 1% случаев. У детей симптомы мононуклеоза могут наблюдаться достаточно долго, в течение месяца или двух после окончания болезни, поэтому желательно все это время наблюдать за состоянием здоровья ребенка.
Осложнения могут возникнуть при тяжелом течении заболевания. В течение года после перенесенного инфекционного мононуклеоза желательно регулярно сдавать кровь на анализ, чтобы следить за его составом.
Среди осложнений мононуклеоза встречаются следующие заболевания:
- Отит. В некоторых случаях инфекция переходит на ткани внутреннего или среднего уха. Если иммунитет сильно ослаблен, может присоединяться бактериальная инфекция. В этом случае воспаление сопровождается болями в ухе, гнойными выделениями из него. После вытекания гноя состояния стабилизируется, а температура тела снижается.
- Гайморит. Вирус Эпштейна-Барр атакует в первую очередь носоглотку, горло и дыхательные пути, поэтому есть вероятность развития воспалительного процесса в придаточных носовых пазухах. Гайморит сопровождается болями в области лба, переносицы, щек, а также обильными выделениями из носа (с примесями гноя).
- Тонзиллит. На фоне мононуклеоза может развиться тонзиллит (воспалительный процесс небных миндалин). Поскольку миндалины состоят из лимфоидной ткани, то при мононуклеозе они практически всегда увеличиваются в размере. При запущенной форме заболевания тонзиллит становится хроническим.
- Печеночная недостаточность. Вирус Эпштейна-Барр часто поражает печень и селезенку. У детей с мононуклеозом может появляться желтуха. Чтобы избежать серьезных осложнений с печенью, нужно правильно подбирать лечение.
- Гемолитическая анемия. При гемолитической анемии количество эритроцитов остается прежним, но гемоглобин в них быстро разрушается, что приводит к кислородному голоданию тканей.
Также у некоторых пациентов наблюдались судороги, нарушения поведения, нестабильное психическое состояние. Самым опасным и самым редким последствием мононуклеоза является разрыв селезенки, который требует немедленного оперативного вмешательства.
Диагностика

Для подтверждения диагноза нужно сдать общий анализ крови
При подозрении на мононуклеоз назначается комплексное обследование организма. При диагностике заболевания необходимо исключить ряд других заболеваний, схожих по симптоматике: цитомегаловирусная инфекция, заболевания крови, тонзиллит.
При появлении тревожных симптомов необходимо обратиться к терапевту, ЛОР-врачу, педиатру. Перед назначением анализов врач соберет анамнез. Чем подробнее и точнее будет описана клиническая картина, тем проще будет определить направление для дальнейшего обследования.
Выявить инфекционный мононуклеоз можно с помощью двух анализов: бакпосева мазка из зева и общего анализа крови. Если в организме присутствует вирус Эпштейна-Барр, анализ покажет следующие нарушения:
- Повышенный уровень СОЭ. Как и при большинстве воспалительных процессов, при мононуклеозе эритроциты оседают быстрее.
- Присутствие в крови мононуклеаров. Это одноядерные клетки крови, количество которых резко возрастает именно при инфекционном мононуклеозе. Если количество этих клеток достигло 10%, говорят о критическом состоянии организма.
- Лейкоцитоз. На начальных этапах заболевания лейкоцитоз умеренный. Со временем уровень нейтрофилов растет, что указывает на усиление воспалительного процесса.
- Повышенный билирубин. Поскольку при мононуклеозе часто страдает печень, билирубин разрушается и выводится медленно. У детей может наблюдаться желтуха.
- Бакпосев используется для дифференциальной диагностики бактериальных заболеваний. Если выявляется стрептококк или стафилококк, то вероятнее всего, это ангина. При мононуклеозе бактерии в мазке не выявляются.
- Для уточнения диагноза можно сдать кровь на антитела к вирусу Эпштейна-Барр. Если вирус находится в активной форме, то выявляются антитела класса М. Если же у организма есть иммунитет, будут обнаружены антитела класса G.
Больше информации о заболевании можно узнать из видео:
При инфекционном мононуклеозе кровь нужно сдавать несколько раз. На начальной стадии вирус мало активен, поэтому изменения крови будут несущественны. Через некоторое время уровень лейкоцитов в крови начинает расти быстрее, что сигнализирует о начале активной стадии болезни. В некоторых случаях рекомендуют также сдать анализ мочи. В моче при мононуклеозе выявляется белок и билирубин.
Лечение

Лечение назначает врач в зависимости от симптомов
В большинстве случаев организм справляется с вирусом самостоятельно. Никакой специфической терапии нет, но рекомендуется симптоматическое лечение, чтобы облегчить состояния больного.
В основном лечение направлено на укрепление организма и иммунной системы. Лечение проводится амбулаторно. Госпитализируют только больных с тяжелым течением болезни.
Лечение, как правило, комплексное и включает в себя следующие препараты:
- Жаропонижающие средства. Чтобы сбить температуру, назначают Ибупрофен, Нурофен, Парацетамол, Панадол (для детей). Снижать температуру следует в том случае, если она поднимается выше 38 градусов. Эти препараты не назначаются курсами, они принимаются по мере необходимости. Если жар держится долго, нужно обратиться к врачу.
- Местные противовоспалительные препараты. При инфекционном мононуклеозе часто болит горло, чтобы избежать осложнений в виде ангины и снять неприятный симптом, назначают препараты типа Тантум Верде, Стрепсилс, Фарингосепт, Гексорал с обезболивающим и противовоспалительным эффектом.
- Витамины. Чтобы укрепить организм, назначают поливитаминные комплексы или отдельно витамины группы В, С.
- Желчегонные препараты. Если вирус сильно сказывается на печени, назначается специальная диета вместе и желчегонные средства (Аллохол, Хофитол, Фламин). Они активизируют функции печени и усиливают выработку желчи.
- Антибиотики. Антибактериальная терапия назначается в том случае, если к вирусной инфекции присоединилась бактериальная. Курс антибиотиков может длиться от 3 до 10 дней. Чаще всего назначаются Амоксициллин, Ципрофлоксацин. Пенициллины не назначаются, так как они более агрессивно воздействуют на организм.
- Противовирусные препараты. Противовирусные препараты наиболее эффективны на начальных этапах заболевания. Чтобы уничтожить вирус герпеса и усилить иммунный ответ организма, назначается Виферон, Анаферон, Эргоферон.
При лечении мононуклеоза важно соблюдать постельный режим, отказаться от физических нагрузок в течение 1-2 недель, правильно питаться и пить больше чистой воды. После окончания лечения больной наблюдается у инфекциониста в течение полугода.

Повышение общего иммунитета – лучшая профилактика от недуга!
Прогноз при мононуклеозе, как правило, всегда благоприятный. Это заболевание протекает без осложнений в большинстве случаев и приводит к выработке пожизненного иммунитета. В случае тяжелого течения заболевания или отсутствия лечения мононуклеоз может перейти в хроническую форму и сопровождаться периодическими рецидивами.
Неблагоприятный прогноз при инфекционном мононуклеозе может наблюдаться у ВИЧ-инфицированных. Из-за снижения иммунного ответа организма заболевание протекает значительно тяжелее.
Чтобы избежать заражения инфекционным мононуклеозом, нужно придерживаться несложных правил профилактики:
- Отсутствие контакта с зараженным. Единственный путь заражения мононуклеозом – от человека-носителя. Если в семье есть заболевший, его желательно изолировать от других членов семьи, выделить отдельную комнату, посуду, полотенце, а также регулярно проветривать помещение. Защититься от заражения поможет медицинская маска.
- Закаливание. Закаливание организма повышает защитные функции организма, укрепляет иммунитет. Полезны также прогулки на свежем воздухе, воздушные и солнечные ванны. Для маленького ребенка вместо закаливания рекомендуются обтирания теплой или чуть прохладной водой.
- Правильное питание. От питания во многом зависит иммунитет. Большая часть витаминов усваивается не в виде препаратов, а в виде пищи. Чтобы укрепить иммунитет, нужно есть больше свежих овощей, фруктов, ягод, а также не забывать про нежирное мясо, кисломолочные продукты, крупы.
- Соблюдение правил личной гигиены. Вирус Эпштейна-Барр может передаваться через слюну или же другие жидкости организма. Чтобы избежать заражения, нужно регулярно мыть руки, использовать только личное полотенце, зубную щетку, бритву, мочалку.
Никаких специфических мероприятий по профилактике мононуклеоза не существует. Защититься от этого заболевания поможет только крепкий иммунитет и отсутствие контакта с зараженными людьми. Согласно исследованиям после 35 лет у всех людей вырабатывается иммунитет к заболеванию, поэтому заражения уже можно не бояться.
Консультация
Ребенок 1 год и 4 месяца, девочка, вес 9.3 кг.
Заболела 23.11.2016: температура 39, гиперимия зела на правой миндалины гнойные фоликулы (3), отсутствие аппетита, плаксивость.
Сначала подумали что реакция на прорезывание зубов - от температуры давали парацетамол 150 мг свечи разово, нурофен свечи 90 мг разово, 2 дня.
Назначено 24.11.2016: Супракс 4мл 1 раз в сутки. Зиртек 5 капель 2 раза в день.
Снижение температуры на второй день (на третий день после начала болезни) до нормальной. Но сразу же появилась сыпь, налеты в горле сменились на белые. Появилось выпирание в районе правого ребра.
Были сданы анализы:
Клинический анализ крови, дважды - есть положительная динамика.
Биохимический анализ крови (почечные и печеночные пробы) - повышены трансоминазы, ЛДГ, креатинкиназа
Бак. посев из носа. - флора в норме
Бак. посев из зева - пока не готов
УЗИ органов брюшной полости выполнено - нет отклонений ни по какому органу и лимфоузлам.
Антитела к вирусу Эпштейна Барра (anti-EBV IgG-EBNA яд. бел.,anti-EBV IgM-VCA капс. бел.,anti-EBV IgG-VCA капс. бел., Циталомегавирус, Аденовирус - все отрицательно.
ПЦР Human Herpesvirus 6 (HHV- 6) (кач.)ДНК не обнар
Epstein Barr virus (кач.)ДНК не обнар
Cytomegalovirus (кач.)ДНК не обнар.
Стул был жидким на фоне парацетамола и нурофена, после отмены нормализовался.
Наблюдается положительная динамика как по крови, так и по самочувствию ребенка. Даем обильно питье, ребенок выглядит здоровым, нет ни насморка ни кашля (и не было). Врачи еще до получения результатов анализов на антитела поставили предварительный диагноз Инфекционный Мононуклеоз. Но после получения на руки результатов анализов (сегодня) по антителам к вирусу Эпштейна Барра - у меня возник вопрос в подтверждении диагноза. Мог ли это быть инфекционный мононуклеоз если антитела к вирусу Эпштейна Барра все три отрицательно? Планируем убрать антибиотик Супракс если мазок из зева не выявит патоген. флоры. Правильно ли это?
Гарантированный ответ в течение часа
Ответы врачей
Уважаемый пользователь, Ваш вопрос передан консультанту, ответ готовится и будет предоставлен в ближайшее время.
![]()
У вашего ребенка в крови выявлено увеличение лимфоцитов, что говорит об инфекции вызванной именно вирусной этиологией. Также наблюдается появление в крови атипичных мононуклеаров, что является основным критерием для постановки диагноза инфекционный мононуклеоз( так как такие клетки появляются только при этом заболевании). То что не было найдено антител к вирусу, такое может быть ведь на выработку антител к любой инфекции должно пройти как минимум 5-7 дней и постепенно их число будет расти. При высоком количестве антител в крови их легче выявить.
При гнойной поражении миндалин обязательно должен быть назначен антибиотик. Даже если не будет выявлен возбудитель- курс антибиотикотерапии нельзя прерывать, это грозит ухудшением состояния, в результате активации бактериальной флоры. Поэтому курс антибиотиков нужно пропить до конца
Также все изменения в биохимическом анализе крови говорит о поражении печени, что только подтверждает диагноз инфекционный мононуклеоз, так как именно при этом вирусе всегда поражается печень.
Также обязательным есть увеличение лимфатических узлов, которое сохраняется даже после выздоровления на протяжении 2-3 недель.
-
2016-11-30 19:54:43
![]()
Добавлю. Действительно результаты анализов свидетельствуют о наличии воспалительного заболевания вирусной этиологии с бактериальным осложнением. Обнаружение в крови атипичных мононуклеаров свыше 10% даёт основание подозревать инфекционный мононуклеоз, однако у вашего ребёнка нет типичной картины инфекционного мононуклеоза (нет характерного увеличения лимфоидных органов). Анализы которые вы сдавали для уточнения этиологического фактора (ПЦР, антитела к ВЭБ) являются высокочувствительными, появляются в определённые временные промежутки, дают возможность исключить инфекционный мононуклеоз ( инф. мононуклеоз вызывает только ВЭБ, в больнице могут поставить диагноз инфекционный мононуклеоз клинически). Получается у ребёнка имеет место мононуклеозоподобный синдром, который может проявляться при ряде вирусных инфекций и давать схожую клинику (герпесвирусные инфекции, аденовирусная инфекция, токсоплазмоз, микоплазмоз, ВИЧ- инфекция, листериоз, туляремия, псевдотуберкулёз, бруцеллёз лимфогранулематоз, острый лимфобластный лейкоз ). Антибиотикотерапии 7 дней достаточно при отсутствии у ребёнка показаний к продлению курса. Повторите клинический анализ крови.
-
2016-11-30 21:51:44
Спасибо, не могли бы вы перечислить анализы которые можно сдать вместе с клиническим анализом крови для исключения вышеперечисленных вирусных инфекций?
![]()
По клинике протекания заболевания и по выявленным атипичным мононуклеарам в крови можно предположить заболевание инфекционный мононуклеоз, поскольку мононуклеары характерны именно для мононуклеоза. Единственное, что вносит сомнения - это отрицательный результат иммуноферментного анализа с определением антител и ПЦР- исследования.
Так как анализы сдавались спустя неделю после начала заболевания, иммуноглобулины М уже должны были образоваться. IgG начинают вырабатываться не ранее 2 недель от начала заболевания. Также ПЦР является очень высокочувствительным лабораторным исследованием.
Одним из возможных вариантов может быть нарушение технологии проведения анализа, транспортировки и хранения материала в лаборатории, поэтому результаты могут быть ошибочными.
Поэтому я вам рекомендую повторить анализ на определение IgG и M через неделю, можно повторить ПЦР разных материалов (крови, мочи, слюны). И на основании данных результатов и полученного результата бак. посева из зева сделать вывод о возбудителе инфекции. Этого обследования будет достаточно.
Также повторите печеночные пробы в динамике через 3-4 недели.
-
2016-12-01 13:43:16
![]()
Я бы вам порекомендовала пересдать именно клинический анализ крови (в последнем много сниженных показателей) и печёночные пробы (имелись признаки реактивного гепатита - повышение внутриклеточных ферментов). Ребёнка я не видела, но описанная клиника, для меня, не совсем типичная для инфекционного мононуклеоза. Вирусы бывают очень разные на всё анализы не пересдаёте - пустая трата денег и времени. Контролируйте состояние ребёнка в динамике. Если мононуклеоза не было - это очень хорошо с точки зрения ребёнка.
Читайте также:


