Как определить инфекцию в лимфе
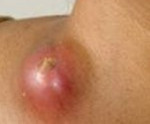
Лимфаденит – это неспецифическое или специфическое воспалительное поражение лимфоузлов. Лимфаденит характеризуется местной болезненностью и увеличением лимфатических узлов, головной болью, недомоганием, слабостью, повышением температуры тела. Диагностика лимфаденита проводится с помощью сбора анамнеза и физикального обследования; этиология уточняется путем биопсии измененного лимфоузла. Лечение лимфаденита осуществляется с учетом выделенного возбудителя и включает антибиотикотерапию, физиотерапию. При формировании абсцесса или аденофлегмоны производится их вскрытие и дренирование.
МКБ-10
Общие сведения
Воспалительная реакция лимфоузлов при лимфадените – это барьерная функция лимфатической системы, которая ограничивает распространение инфекции по организму. Обычно лимфаденит возникает как осложнение первичного воспаления какой-либо локализации. Инфекционные возбудители (микроорганизмы и их токсины) проникают в регионарные лимфоузлы с током лимфы, которая оттекает из первичного гнойного очага. Иногда к моменту развития лимфаденита первичный очаг уже ликвидируется и может оставаться нераспознанным. В других случаях лимфаденит возникает при непосредственном проникновении инфекции в лимфатическую сеть через поврежденную кожу или слизистую.
Лечением лимфаденита занимаются сосудистые хирурги, в частности, специалисты в области флебологии и лимфологии. При лимфадените чаще происходит поражение подчелюстных, шейных, подмышечных, реже - подколенных, локтевых, паховые лимфоузлов. Встречается воспаление глубоких лимфоузлов (тазовых, подвздошных).
Причины лимфаденита
Возбудителями неспецифического лимфаденита обычно выступает гноеродная флора - стафилококки и стрептококки, а также выделяемые ими токсины и продукты тканевого распада, которые проникают в лимфоузлы лимфогенным, гематогенным или контактным путем. Первичным очагом при неспецифическом лимфадените могут являться гнойные раны, панариции, фурункулы, карбункулы, флегмоны, рожистое воспаление, трофические язвы, тромбофлебит, кариес, остеомиелит. Местные воспалительные процессы чаще сопровождаются регионарным лимфаденитом.
Лимфаденит у детей часто бывает связан с воспалительными процессами ЛОР-органов (гриппом, отитом, хроническим тонзиллитом, ангиной), детскими инфекциями (скарлатиной, дифтерией, паротитом), а также кожными заболеваниями (пиодермией, экссудативным диатезом, инфицированной экземой и др.). Причиной специфического лимфаденита являются возбудители туберкулеза, сифилиса, гонореи, актиномикоза, чумы, сибирской язвы, туляремии и др. инфекций.
Классификация
По течению лимфаденит бывает острым и хроническим. Острый лимфаденит проходит в своем развитии 3 фазы – катаральную, гиперпластическую и гнойную.
Начальные патологические процессы при лимфадените характеризуются застойной гиперемией кожи над увеличенным лимфоузлом, расширением синусов и слущиванием их эндотелия. Далее следуют явления экссудации и серозного пропитывания паренхимы узла, лейкоцитарной инфильтрации и пролиферации лимфоидной ткани. Эти структурные изменения соответствуют катаральной и гиперпластической стадиям лимфаденита с локализацией патологических процессов в пределах капсулы лимфоузла. При неблагоприятном дальнейшем развитии наступает гнойное расплавление лимфоузла с образованием инкапсулированного абсцесса или прорывом инфицированного содержимого в окружающую клетчатку – развитием паралимфаденита и аденофлегмоны. Особой тяжестью течения отличается ихорозный лимфаденит, возникающий при гнилостном распаде лимфоузлов.
Реже встречаются фибринозный лимфаденит, характеризующийся обильной экссудацией и выпадением фибрина, и некротический лимфаденит, развивающийся вследствие быстрого и обширного омертвения лимфоузла. Также выделяют особую форму лимфаденита – геморрагическую, характеризующуюся имбибицией (пропитыванием) лимфоузла кровью при сибирской язве или чуме.
При простой и гиперпластической форме лимфаденит может принимать хроническое течение. При лимфадените в воспаление может вовлекаться одиночный лимфоузел, или несколько расположенных рядом лимфатических узлов. В зависимости от этиологии и возбудителя различают специфические и неспецифические лимфадениты.
Симптомы лимфаденита
Острый неспецифический процесс манифестирует с болезненности регионарных лимфоузлов и увеличения их размеров. При катаральной и гиперпластической форме увеличенные узлы легко можно прощупать, их болезненность незначительна, общие нарушения слабо выражены или отсутствуют. Лимфаденит нередко протекает с вовлечением лимфатических сосудов – лимфангитом.
В случае нагноения узел становится плотным и болезненным, развивается общая интоксикация – лихорадка, потеря аппетита, слабость, головная боль. Нарастают местные явления - гиперемия и отек в области пораженного узла, контуры лимфоузла становятся нечеткими за счет периаденита. Больной вынужден щадить пораженную область, поскольку при движениях боли усиливаются. Довольно скоро наступает гнойное расплавление лимфатического узла и в области инфильтрата становится заметна флюктуация.
Если сформировавшийся абсцесс не вскрыть вовремя, может произойти прорыв гноя наружу или в окружающие ткани. В последнем случае развивается аденофлегмона, которая характеризуется разлитым плотным и болезненным инфильтратом с отдельными участками размягчения. При гнилостной форме лимфаденита при пальпации узла ощущается газовая крепитация (похрустывание). При деструктивных процессах прогрессируют общие нарушения – нарастает лихорадка, тахикардия, интоксикация.
Лимфаденит у детей протекает бурно с высокой температурой, недомоганием, потерей аппетита, нарушением сна. Возможными тяжелыми осложнениями может стать генерализация инфекции с развитием сепсиса.
При хроническом неспецифическом лимфадените лимфоузлы увеличенные, малоболезненные, плотные, не спаяны с окружающими тканями. Исходом хронического лимфаденита становится сморщивание узлов вследствие замещения лимфоидной ткани соединительной. Иногда разрастание соединительной ткани вызывает расстройство лимфообращения: отеки, лимфостаз, слоновость.
Для специфического гонорейного лимфаденита типичны увеличение и резкая болезненность паховых лимфоузлов. Туберкулезный лимфаденит протекает с высокой температурой, выраженной интоксикацией, периаденитом, нередко некротическими изменениями узлов. Лимфаденит при сифилисе характеризуется односторонним умеренным увеличением цепочки лимфоузлов, их неспаянностью между собой и с кожей. При сифилитическом лимфадените никогда не происходит нагноения лимфоузлов.
Осложнения
Осложнениями гнойного лимфаденита могут стать тромбофлебит, лимфатические свищи, септикопиемия. Прорыв гноя из трахеобронхиальных лимфоузлов в бронхи или пищевод приводит к образованию бронхопульмональных или пищеводных свищей, медиастиниту. Развитие лимфаденита может явиться исходной точкой для распространенных гнойных процессов – аденофлегмоны и сепсиса. Исходом хронического лимфаденита может стать рубцевание лимфоузла с соединительнотканным замещением лимфоидной ткани. В некоторых случаях может развиваться нарушение лимфооттока и лимфедема.
Диагностика
Распознавание острого неспецифического лимфаденита поверхностной локализации незатруднительно. При этом учитывается анамнез и совокупность клинических проявлений. Сложнее диагностируются осложненные формы лимфаденита, протекающие с периаденитом и аденофлегмоной, вовлечением клетчатки средостения и забрюшинного пространства. Во всех случаях необходимо установление первичного гнойного очага. Дифференциальную диагностику острого лимфаденита проводят с остеомиелитом, флегмоной, нагноившейся атеромой и др.
При хроническом лимфадените, как правило, требуется проведение пункционной биопсии лимфатического узла или его иссечения с гистологическим анализом. Это необходимо для различения хронической формы лимфаденита и системных заболеваний (саркоидоза), лимфогрануломатоза, лейкоза, метастатического поражения лимфоузлов при раковых опухолях и др.
Диагностика специфических лимфаденитов опирается на комплекс клинико-лабораторных данных. Для выявления туберкулеза проводятся туберкулиновые пробы Манту и Пирке. При микроскопическом исследовании пунктата обнаруживаются гигантские клетки Пирогова-Лангганса. В ходе рентгенографии грудной клетки могут выявляться туберкулезные очаги в легких; при исследовании мягких тканей шеи, подчелюстной, подмышечной, паховой зоны на снимках определяются кальцинаты в виде плотных теней.
При сифилитическом лимфадените в пунктате обнаруживаются бледные трепонемы. К диагностике специфических лимфаденитов привлекаются специалисты-фтизиатры, венерологи, инфекционисты. При необходимости пациентам с лимфаденитом выполняется УЗДГ лимфатических сосудов, КТ, МРТ пораженных сегментов, лимфосцинтиграфия, рентгеноконтрастная лимфография.
Лечение лимфаденита
Катаральный и гиперпластический острый лимфаденит лечится консервативно. Необходимо создание покоя для области поражения, проведение адекватной антибиотикотерапии на основании чувствительности микробной флоры, УВЧ-терапии, витаминотерапии. При гнойном процессе показано вскрытие гнойного лимфаденита, аденофлегмоны, дренирование и санация очага по принципам ведения гнойных ран. Назначается активная дезинтоксикационная и антибактериальная терапия.
При хроническом неспецифическом лимфадените требуется устранение основного заболевания, поддерживающего воспаление в лимфоузлах. Специфические лимфадениты лечатся с учетом этиологического агента и первичного процесса (сифилиса, гонореи, туберкулеза, актиномикоза и др.).
Прогноз и профилактика
Своевременное этиотропное лечение лимфаденита позволяет избежать распространения и генерализации процесса. Профилактика лимфаденитов требует предупреждения микротравм, инфицирования ран и ссадин, потертостей кожи. Также необходимо своевременное лечение очагов инфекции (ангины, кариеса зубов), вскрытие гнойных образований (панарициев, фурункулов).


Болезни лимфатической системы – распространенная группа заболеваний у взрослых и детей. Существует огромное количество видов таких патологий, требующих различных подходов в лечении. Какие основные причины заболеваний лимфатической системы и как правильно их лечить?
Несколько слов о лимфатической системе человека
Лимфатическая система человека представляет собой совокупность органов (которые способны накапливать или производить лимфоциты – клетки, продуцирующие антитела), лимфатических узлов и лимфатических сосудов. Кровеносная и лимфатическая система тесно связаны между собой и находятся всегда рядом. Элементы лимфатической системы отсутствуют в головном, спинном мозге и в глазном яблоке. Во всех остальных органах и частях тела лимфатическая система представлена. Жидкость, которая течет по лимфатическим сосудам, называется лимфой.
Лимфатическая система выполняет ряд важнейших функций в организме, среди которых:
- Метаболическая функция – принимает активное участие в обменных процессах.
- Защитная функция – защищает организм от инфекций и интоксикаций.
- Иммунная функция – благодаря лимфатической системе происходит созревание иммунных клеток.

Виды и группы заболеваний лимфатической системы человека
Учитывая важность лимфатической системы для организма, нарушение ее деятельности приводит к развитию ряда заболеваний. Они бывают различных видов. В частности, болезни лимфатической системы разделяются на воспалительные и невоспалительные (или реактивные). Воспалительные заболевания лимфатической системы могут носить инфекционный и неинфекционный характер. Что касается последних, то это могут быть аутоиммунные патологии, аллергические и токсические заболевания организма.
В зависимости от объема поражения, болезни лимфатической системы могут носить ограниченный или распространенный характер. Болезнь может постоянно прогрессировать, и патологический процесс может стать генерализованным. По характеру течения патологии болезни лимфатической системы могут быть острыми, подострыми и хроническими.
Заболевания лимфатической системы человека делятся на четыре основные группы:
- Опухолевые заболевания. Органы лимфатической системы могут подвергаться злокачественным поражениям. Среди таких заболеваний выделяют лимфангиому, лимфолейкоз, лимфосаркому, лимфогранулематоз и другие.
- Пороки развития лимфатической системы. К таковым патологиям относятся гипоплазия сосудов и узлов, лимфангиэктазия, облитерирующая лимфангиопатия, лимфангиоматоз и другие.
- Воспалительные заболевания лимфатической системы. К таковым относят лимфангиит, регионарный лимфаденит и другие.
- Травматические. Лимфатическая система может подвергаться негативным воздействиям при различного рода травмах. Например, органы лимфатической системы могут повреждаться при авариях, падениях, операциях и повреждениях другого характера.
Причины болезней лимфатической системы
Заболевания лимфатической системы могут возникать под воздействием различных факторов. Различают следующие причины заболеваний органов лимфатической системы:
Симптомы заболеваний лимфатической системы
Что касается симптомов болезней лимфатической системы, то выделяют следующие:
- Увеличение лимфатических узлов. Это наиболее частый признак заболеваний органов лимфатической системы. Увеличение лимфатических узлов могут происходить при увеличении количества иммунных клеток. При злокачественных заболеваниях увеличение лимфоузлов происходит вследствие инфильтрации опухолевыми клетками, количество которых постоянно растет по мере прогрессирования заболевания.
- Уплотнение и болезненность лимфоузлов. При воспалительных и реактивных процессах лимфатические узлы могут уплотняться, а при пальпации (или даже без нее) может ощущаться болезненность.
- Повышение температуры тела. Воспалительные и инфекционные процессы, затрагивающие лимфатическую систему человеку, часто сопровождаются повышением температуры тела. Кроме того, у больного также отмечается повышенная потливость.
- Зуд кожных покровов и пигментация кожи.
- Появление отеков. При заболеваниях лимфатической системы из-за плохого оттока лимфы возможны отеки конечностей. Данный симптом может прогрессировать вплоть до появления слоновой болезни.
- Потеря массы тела.
- Увеличение селезенки .
- Повышенная утомляемость, головные боли и другие симптомы недомогания.
- Другие симптомы (в зависимости от заболевания).
Распространенные заболевания лимфатической системы человека
Существует большое количество болезней органов лимфатической системы и лимфатических сосудов. В данной статье мы рассмотрим самые распространенные из них.
- Лимфаденит. Лимфаденит – одно из наиболее распространенных заболеваний лимфатической системы человека. Представляет собой воспалительный процесс в лимфатическом узле, который провоцируется инфекцией, травматическим поражением или абсцессом. Как правило, воспаление лимфоузла при лимфадените сопровождается его увеличением, покраснением кожи и болезненностью. У детей лимфаденит часто возникает при заболеваниях ЛОР-органов. Так, это может быть грипп, хронический тонзиллит, ангина, отит и другие инфекционные болезни (например, дифтерия, скарлатина, паротит и другие).
- Лимфаденопатия. Лимфаденопатия представляет собой увеличение лимфатических узлов. Однако при проведении исследований у больного не обнаруживается воспалительного процесса, что должно насторожить врача. В таком случае причиной увеличения лимфатических узлов может стать злокачественный процесс. Среди других причин лимфаденопатии могут быть вирусные патологии, непосредственное инфицирование лимфатического узла, системные заболевания соединительной ткани, сывороточная болезнь, инфекционные заболевания, угнетающие иммунную систему человека. При лимфаденопатии, помимо патологического увеличения размеров узла, возможны другие симптомы, среди которых: высыпание на коже, высокая температура тела, лихорадка, повышенное потоотделение, резкая потеря веса, выраженное увеличение селезенки.
- Лимфангиома. Это врожденный порок, который чаще всего диагностируют у детей до 1 года. Лимфангиома представляет собой образование, обладающее свойствами доброкачественной опухоли. Нередко со временем лимфангиома рассасывается самостоятельно. Растет лимфангиома в коже или подкожной клетчатки, а при больших ее размерах возможно применение склеротерапии по удалению новообразования.
- Болезнь Ходжкина. Это злокачественное заболевание, которое в основном поражает молодых людей. Как правило, на начальных стадиях болезнь Ходжкина никак себя не проявляет. Однако по мере прогрессирования злокачественного процесса заметными становятся увеличенные лимфатические узлы. Больной жалуется на слабость, вялость, высокую температуру и частые инфекционные болезни из-за снижение иммунитета. Для окончательного установления диагноза необходимо исследование крови и биопсия лимфоидной ткани для обнаружения специфических клеток и изменений.
- Лимфосаркома. Это быстро распространяющееся злокачественное заболевание, которое за короткое время приводит к существенному ухудшению здоровья больного. Для подтверждения диагноза проводится гистологическое и цитологическое исследование взятых при биопсии тканей.
Диагностика заболеваний лимфатической системы
Для диагностики заболеваний лимфатической системы выполняются следующие мероприятия:
- Консультация и осмотр у врача. В частности, врач проводит тщательный опрос, изучает историю болезни и осматривает лимфатические узлы.
- Анализы крови. При подозрениях на заболевания лимфатической системы выполняются анализы крови (общеклинический и развернутый анализы крови). В обязательном порядке определяется лейкоцитарная формула крови.
- Лимфография – рентгенологический метод исследования с применением рентгеноконтрастных веществ.
- Биопсия – выполняется при подозрении на злокачественный характер заболевания. При биопсии проводится забор ткани и жидкости на предмет выявления злокачественных клеток, специфических клеток Березовского-Штернберга и других патологических элементов.
- Гистологическое и микроскопическое исследование взятых при биопсии образцов .
Лечение заболеваний лимфатической системы
После проведения тщательной диагностики врачи устанавливают диагноз и назначают соответствующее лечение. В зависимости от заболевания и степени его тяжести, применяются следующие виды лечения:
- Консервативное лечение. Если речь идет об увеличении лимфатических узлов (самая распространенная проблема), то, как правило, больному не требуется никакая специфическая терапия. Поскольку чаще всего увеличение лимфоузлов проходит на фоне вирусной или бактериальной инфекции, то назначаются противовирусные или антибактериальные препараты. По мере выздоровления лимфатический узел самостоятельно уменьшается в размерах и его деятельность полностью восстанавливается. При наличии других болезненных агентов (например, аллергенов и т. д.) используются другие препараты, действующие непосредственно на причину увеличения лимфатических узлов.
- Хирургическое лечение. В ряде случаев болезни лимфатической системы требуют хирургического вмешательства. Например, достаточно распространенной патологией является образование гнойника в области лимфатического узла. В таких случаях больному выполняется хирургическое вмешательство по удалению гнойника. Также оперативное лечение проводится при доброкачественных опухолях. Многие из таких опухолей могут стать злокачественными, поэтому их полностью удаляют для предотвращения возможного онкологического процесса в организме.
- Склерозирование спиртом. При небольших доброкачественных опухолях органов лимфатической системы можно обойтись и без оперативного вмешательства. Эффективно в таком случае склерозирование лимфатического узла и сосудов 70% спиртом. Спирт вводится прямо в опухолевую ткань, что со временем приводит к ее склерозу и отмиранию.
- Химиотерапия. При злокачественных заболеваниях органов лимфатической системы часто прибегают к химиотерапевтическому лечению. Для этого используются цитостатические препараты, поражающие злокачественные клетки. В зависимости от конкретной ситуации, химиотерапия может использоваться после операции (для уничтожения оставшихся злокачественных клеток) или до оперативного вмешательства (для уменьшения размеров опухоли, что облегчает проведение операции).
- Лучевая терапия. При злокачественных заболеваниях лимфатической также применяется и лучевая терапия, которая может использоваться до или после оперативного вмешательства. В ряде случаев, когда опухоль считается неоперабельной, то химиотерапия и лучевая терапия остаются единственными методами лечения болезни, которые позволяют стабилизировать состояние больного, справиться с болевым синдромом и увеличить продолжительность жизни.
- Комбинированная терапия. Часто при сложных заболевания лимфатической системы целесообразно применение сразу нескольких видов лечения.
О необычных находках дерматофитов
Принято считать, что дерматофиты обычно поражают кожу и ее придатки (волосы, ногти). В редких случаях трихофитоны обнаруживались на слизистих оболочках рта. В качестве казуистики описаны находки ахориона Шенлейна, фиолетового трихофитона в мозговой ткани, внутренних органах, хрящах (А.Н. Аравийский, В.Я. Некачапов, М.Ф. Карпова и др.). Из мочи высевались грибы рода Кандида, актиномицеты и др.
В порядке обследования больных микозами и вторичными аллергическими высыпаниями мы встрелились с совершенно необычными находками дерматофитов (Е.П. Иванова, В.В. Кулага, 1963). Приводим одно из наблюдений.
Больной 3., 38 лет, скотник. Находился в клинике по поводу распространенной инфильтративно-нагноительной трихофитии гладкой кожи (множественные очаги поражения). Микроскопия отделяемого из очага поражения на гладкой коже: найден мицелий гриба; в засевах получен рост фавиформного трихофитона. Микроскопия осадка мочи — элементов гриба не было найдено; отклонений от нормы нет.
В засевах осадка мочи (стерильно взятой) на среду Сабуро с биомицином — в 5 пробирках наблюдался обильный рост фавиформного трихофитона (на 15-й день). Микроскопия культуры из осадка мочи — выявлено обилие мицелия, отчетливо септированного, ветвящегося, с крупными округлыми и вытянутыми хламидоспорами (промежуточные и концевые). Встречается артроспоровый мицелий.
Все колонии имеют сходный вид. Внутрикожные пробы с грибковыми аллергенами, приготовленными из: эпидермофитона (Кауфман-Вольф) —положительная — 1,0x1,0 см; трихофитона рубрум — 0,8x0,8 см; гипсовидного трихофитона — 1,5x1,5 см; кандида— 0,7x0,7 см в диаметре. Реакция связывания комплемента с антигенами из грибов: эпидермофитона Кауфман-Вольф, трихофитон рубрум, кандида и гипсовидного трихофитона — отрицательные результаты.
Таким образом, у больного с нагноительной трихофитией, обусловленной фавиформным трихофитоном, были выделены аналогичные культуры того же гриба из осадка мочи. Интересным является факт медленного, но очень множественного роста (до 10-25 колоний) во многих пробирках (при засеве осадка мочи). При этом колонии гриба на среде Сабуро с биомицином обозначились только к 15-му дню. Вначале они походили на рост микробов.
В последующем удавалось получить культуры эпидермофитона Кауфман-Вольф из осадка стерильно взятой мочи от больных с аллергическими проявлениями (сосудистые аллергиды) при наличии микоза стоп. При этом внутрикожные пробы с грибковыми антигенами оказывались резко положительными, а со стафило- и стрептококковым аллергенами — слабоположительными. Мы пока не можем дать обьяснение отмеченным фактам.
Учитывая приведенные данные, следует более полно проводить обследование больных с грибковыми заболеваниями (особенно с аллергическими проявлениями) — с засевами в т.ч. и осадка мочи.
Лимфатическая система и грибковая инфекция и ее аллергические проявления
Остается мало изученной, но, по-видимому, значительной роль лимфатической системы при грибковых болезнях. Предпосылкой к этому является то, что кожа является органом, особенно богатым лимфатическими сосудами. При этом известно важное значение лимфатической системы в физиологических и патологических процессах в организме человека.
Так, при тяжелых аллергических реакциях с геморрагическим синдромом наблюдалось также резкое увеличение лимфатических узлов, их болезненность. Изменения лимфатических узлов неоднократно наблюдались и при аллергических дерматозах. При этом полагают, что лимфатическая система принимает немаловажное участие в развитии и формировании аллергических реакций и дальнейшем поддержании аллергического состояния организма.
Туберкулезное поражение кожи сопровождается увеличением регионарных лимфатических узлов с характерными специфическими гистологическими изменениями и обнаружением в них (в редких случаях) возбудителя.
Лимфатические узлы одними из первых вовлекаются в патологический процесс при лепре (НА. Торсуев,1947). Одним из наиболее важных диагностических признаков является увеличение лимфатических узлов при сифилисе (пункция их используется в поисках бледной спирохеты).
В литературе встречаются отдельные (обычно казуистические) указания на изменения лимфатических узлов при микозах. Однако, в практической работе до сих пор не учитывается значение изменений в лимфатической системе при микозах, их аллергических и парааллергических проявлениях; не используется возможность воздействия на течение и исход через лимфатическую систему (применение антиаллергических средств непостредственно в лимфатические узлы, физиотерапевтические процедуры и др.).
Поражения лимфатических узлов отмечены при фавусе (А.Н. Аравийский, 1949 и др.), трихофитии (В.Я. Некачалов, 1948 и др.), хромомикозе (Я. Мериин,1938), актиномикозе (Г.О. Сутеев,1943), кандидозах (Б.М. Прозоровский,1956 и др.) и других поверхностных и глубоких микозах.
Возбудитель инфекции, проникнув в лимфатическую систему, неизбежно приходит в соприкосновение с лимфоидными образованиями, испытывая на себе то или иное воздействие (лимфатические сосуды и узлы при этом реагируют на внедрение инфекции). Было отмечено, что в части случаев обнаруживалось изменение свойств возбудителя пораженного лимфатического узла — чаще в сторону уменьшения патогенности, ослаблению вирулентности.
Однако, барьерная способность регионарных лимфоузлов обнаруживается не во всех случаях. Лимфоидная ткань неодинаково реагирует на поступление различных грибов и продуктов их жизнедеятельности (чувствительность лимфоидной ткани, массивность инфекции, патогенность ее и др.). При этом патогенные свойства возбудителя могут и возрастать и приобретать другое качество.
При этом патогенные грибы могут сохраняться в регионарных лимфоузлах в течение длительного времени после клинического выздоровления. В дальнейшем в процесс вовлекаются не только регионарные лимфоузлы, но и отдаленные (тазовые и др.) — с обнаружением элементов грибов в них.
При микозах и лимфаденопатии гистологически удавалось наблюдать картину хронической гранулемы с наличием в инфильтрате спор, мицелия гриба (с последующим получением его культуры). Аналогичные данные получены при пунктате увеличенных лимфоузлов (например, при обострениях микоза стоп и вторичных аллергических высыпаниях). Эти данные указывают на активное вовлечение лимфатической системы в микотический процесс.
Следовательно, показана взаимосвязь грибковой инфекции с лимфаденитами, развитием и поддержанием специфической аллергии, разнообразных парааллергических осложнений (лимфоузлы приходили к нормальному состоянию гораздо позже исчезновения вторичных аллергических высыпаний).
Таким образом, грибковая инфекция (и продукты ее жизнедеятельности), задерживаясь в лимфатических узлах, могут создавать скрытые очаги инфекции, вызывая рецидивы микоза и его осложнения, повышенную сенсибилизацию организма. Учет этих данных, своевременная оценка лимфаденитов в развитии специфического аллергического состояния организма, возникновении рецидивов грибковой инфекции позволяет проводить рациональную терапию при микозах и сопутствующих лимфаденитах.
Псевдомикозы (Pseudomycosis) — общее название поражений (чаще подошвенных и ладонных), клинически сходных с микозами. При этом элементы обычно располагаются симметрично; образуются везикулезные, пустулезные (иногда — геморрагические) высыпания.
В дальнейшем формируются корки, шелушение — т.е. клиническая картина имеет большое сходство с грибковыми поражениями. Однако, при многократных микологических исследованиях элементы грибов обнаружить не удается. Дифференциальной диагноз микоза и псевдомикоза осложняется и тем, что при грибковых заболеваниях с нарастанием аллергического компонента все труднее становится обнаружить элементы грибов (особенно при экзематизации).
В некоторых случаях псевдомикоза возникает обильное псориазиформное шелушение. При этом наблюдается большое клиническое сходство с пустулезным псориазом (дифференциально-диагностически можно думать о псориазе и в связи с упорством к терапии).
Грибковые заболевания также следует дифференцировать с акродерматитом Аллопо (появляется преимущественно на ладонях и стопах: на гиперемированном фоне возникают везикулы и пустулы; проявляет значительное упорство к терапии; со временем ногти становятся тусклыми, деформируются; отмечается зуд, болезненность, парестезии).
Таким образом, псевдомикозы по клиническим проявлениям могут иметь большое сходство с истинными грибковыми болезнями; однако, этиологически (и по подходам к лечению) представляют собой различные заболевания. Решающим в постановке диагноза микоза или псевдомикоза являются микроскопические и культуральные исследования.
Кулага В.В., Романенко И.М., Афонин С.Л., Кулага С.М.
Читайте также:


