Как долго увеличены лимфоузлы после инфекционного мононуклеоза
Немногим более года тому назад заболел мононуклеозом четырёхлетний сынишка. Анализ Э-Б подтвердил диагноз. Вроде бы мы постепенно выздоровели.
И вот сегодня, устроив кучу-малу, ребёнок получает от сестры удар локтём в шею - чего не бывает в детской возне.
Всё это заканчивается слезами. Он держится за шею. И тут я обнаруживаю в том же месте, где и в прошлом году три вспухших лимфоузла. Был - один. Соблюдали все меры предосторожности, в том числе избегали солнца летом.
Но. В пррошлом году это был крупный безболезненный шарик, который катался бод кожей. Сейчас среди двух более маленьких шариков. даже не шарик, а уплотнение мягкое и расплывчатое.
Куда идти? Кто из специалистов нам нужен? Подозреваю, что гематолог?
Это не лимфаденит. Я очень хорошо помню его по своей шкуре - жутко больно глотать, шевелить челюстями и тыпы. Здесь такого нет. Трогать - не больно. Удар, правда, как я уже писала выше, вызвал слёзы.
Увеличение лимфатических узлов после ИМ может сохраняться до полутора лет.
Для собственного успокоения можете сделать ребенку клинический анализ крови.
Спасибо. Сделаем анализ.
А что проверять-то у иммунолога собрались? ;)
Ну, вроде ж после мононуклеоза иммунитет ослаблен. Хотелось бы получить консультацию, как восстанавливать иммунитет.
Кто-то говорит, что на море нельзя, а кто-то наоборот.
Как быть с прививками?
Ну, вроде ж после мононуклеоза иммунитет ослаблен. Хотелось бы получить консультацию, как восстанавливать иммунитет.
Кто-то говорит, что на море нельзя, а кто-то наоборот.
Как быть с прививками?
Ничего с иммунитетом не происходит, и "восстанавливать" его не нужно.
На море можно, просто не рекомендуется загорать.
Вакцинироваться можно.
Ничего с иммунитетом не происходит, и "восстанавливать" его не нужно.
На море можно, просто не рекомендуется загорать.
Вакцинироваться можно.
Переболела она прошлой зимой. Узнали мы об этом только в октябре. Инфекционист дала медотвод от прививок на 3мес, от физиопроцедур на 1 год и от поездок на море на 1 год. Не с момента заболевания, а с момента выявления. Каждые 3 мес. пересдавать анализы и к ней на прием.
Даже стало интересно - ЧТО хочет увидеть доктор в "анализах" каждые 3 месяца? :005:
Не знаю. Каждые 3 мес. общий анализ и АЛТ. А каждые полгода что-то другое (не могу бумажку найти). Честно говоря, не хочется к ней ехать.
У нас уже год после мононуклеоза увеличены лимфоузлы и НЕ ПРОХОДЯТ.
Сама не знаю,что делать.
По анализу крови - повышенное количество лимфоцитов.
Были в НИИ ДИ - никакого результата.
Выписывает ВИФЕРОН и все!
Что делать.
Куда идти?!
Мы там тоже лечились от мононуклеоза, найду выписки - посмотрю фамилию, зовут Татьяна Борисовна "Какая-то-длинная-фамилия-заканчивается-на-ая"-)))
Никаких антибиотиков, несколько курсов имуномодуляторов+некоторые "народные" способы (типа травок там, прополиса и пр.). Мы полгода пролечились, успешно вполне, было это дело полтора года назад, ттт, вроде все ничего сейчас.
А так жуть была полная - после мононуклеоза с двумя ангинами у нас был опоясывающий лишай.
Посмотрите,пожалуйста, фамилию, а то у Левиной- полный бред.
Сейчас постоянно болеем.
Вот прочитала у Комаровского. "
Спасибо большое. Как-то успокаивает. Но все-таки,извините, пожалуйста, А Комаровский - это кто?
Да, вроде успокаивает, но страшно что-нибудь упустить. Не знаю даже, что делать. Пока сдали кровь.
Мамы, нет ли у кого после этой бяки своеобразного "гундения" в нос, при этом речь становится периодически неразбочивой.
Как у вас с лор-проблемами, короче?;)
Мамы, нет ли у кого после этой бяки своеобразного "гундения" в нос, при этом речь становится периодически неразбочивой.
Как у вас с лор-проблемами, короче?;)
А у нас с лор-проблем и началось. Никак не могли вылезти из этих болячек. Лор направила на удаление аденоидов, но оказалось, что за всем этим скрывался мононуклеоз.
Я сама поехала в Турцию через неделю после выписки из больницы после мононуклеоза. Никаких отрицательных последствий не заметила. Мелкий пошел в спортсекцию через две недели после выписки в сад, как сказал врач. Все равно он носится как сумасшедший на улице, если самочувствие позволяет, то почему нет? А вот гиперплазия аденоидальной ткани мной приобретена из-за мононуклеоза (по крайней мере, так утверждают все врачи с ЛОР-отделения Мариинской больницы - после биопсии и прочих исследований)
А мы не знали, что был мононуклеоз и повезли детей на море. Дочка там быстро уставала, просилась на ручки. Но ничем не болела, хотя обычно на море болеет от перемены климата.
Мы ездили отдыхать через 8 месяцев после мононуклеоза
на море 3 недели: только утром с 9 до 11 и вечером после 17, зонтик, крема, панама и т.п. Все ттт было ок
потом в горы на 3 недели: только в тени, в лесу и т.п.
в городе (Тбилиси) было тогда градусов 40 - мы на солнце не выходили, до 11 бывали на улице или после 18
И надо сказать, иммунитет у нас повысился после такого отдыха лучше, чем был до мононуклеоза
медотвод от прививок нам в НИИДИ дали на год
А когда вы туда записывались вы конкретно к какомуто врачу шли или просто?
Мамы, нет ли у кого после этой бяки своеобразного "гундения" в нос, при этом речь становится периодически неразбочивой.
Как у вас с лор-проблемами, короче?;)
Ой, мой гундеть стал и тоже не пойму что говорит. Сколько Вашему?
Нам будет 5 в ноябре.Как у Вас сейчас дела? Исчезли лимфоузлы и кровь в норме? Не меньше стали болеть? Извените, что много вопросов, но мой сын переболел этим 2 недели назад. А я так себя накрутила пока диагноз поставили. что до сих пор мне страшно.Читала Ваш топик, когда Ваш Сережа заболел, поэтому думаю Вы меня поймете.
Мы болели в марте по полной программе, чуть не умерли.
Пришлось поездку на море на сентябрь перенести, а планировали в июне.
По поводу болезней- болеем не часто, но как только заболеваем, так это тянется неделями.
Организм не смог справиться с обычным насморком, в рез-те жуткий синусит заработали.
Плюс от солнца все лето берегу (хотя его и так мало).
Скажите, а температура может подниматься после болезни? Мы переболели только что ( две недели как из больницы)и вот пожалуйста. Сначала осип, охрип, потом опять увеличились гланды и поднялась температура. При этом носится, как шальной и ест вроде не плохо.Это все еще отголоски или уже что-то новенькое? Сидим дома, общаемся только семьей.Две недели пьем Имудон.
Так вроде он постепенно затихает. Вполне верояно, что рецидив. Но, может, сразу же что-то подхватили на ослабленный организм. Мне говорили в больнице, что иммунитет после него чуть лучше, чем у больных СПИДом.:(
Мы вообще попали с мононуклеозом в больницу, там подхватили ротавирус местный, вообще жесть была, а под конец ветрянка началась. Оказывается, они с мононукл-м из одной серии-герпесной, и часто вместе идут. Так что у нас вообще с иммунитетом беда.
Вполне вероятно, что вы ОРВИ подцепили.
Нам опять-таки в больнице сказали 2 месяца из дома не вылезать (именно из-за мононуклеоза, ветрянка-отдельно).
Инфекционный мононуклеоз является манифестной формой первичной инфекции, вызванной вирусом Эпштейна-Барр. Болезнь протекает с лихорадкой, явлениями воспаления миндалин и глотки, увеличением лимфоузлов и селезенки, реже — печени. Сыпь при мононуклеозе отмечается у каждого четвертого больного.
Вирусами Эпштейна-Барр инфицировано от 80 до 90% всего населения. Инфицированность детей первых 2-х лет жизни достигает 60%.
Бессимптомное течение при первичном инфицировании отмечается в 10 — 25% случаев. В 40% случаев инфекция проявляется в виде ОРЗ, в 18% случаев регистрируется инфекционный мононуклеоз. Первичное инфицирование чаще всего имеет доброкачественное течение и заканчивается выздоровлением.
После острого проявления инфекции заболевание у 15 — 25% больных заболевание приобретает хроническое течение и в последующем, при снижении работы иммунной системы и наследственной предрасположенности, становятся причиной развития хронической вирус Эпштейна-Барр-инфекции и целого ряда тяжелой онкологической патологии лимфопролиферативного характера, аутоиммунных заболеваний и синдрома хронической усталости.
Рис. 1. На фото вирус Эпштейна-Барр (вид в электронном микроскопе).
У лиц, инфицированных вирусами Эпштейна-Барр, патологические процессы формируются редко по причине того, что иммунная система человека способна контролировать постоянное пребывание (персистенцию) инфекции в организме человека.
Вирус Эпштейна-Барр чаще всего распространяется воздушно-капельным путем (со слюной при поцелуях и оральном сексе), через предметы быта, переливании крови и от матери к плоду.
Как развивается заболевание
В клетки эпителия носа и ротоглотки вирусы Эпштейна-Барр проникают чаще всего воздушно-капельным путем (часто со слюной). При разрушении клеток эпителия возбудители проникают в окружающую лимфоидную ткань миндалин и внедряются в В-лимфоциты. Инфицированные клетки значительное время находятся в криптах миндалин и при их гибели вирусы долгое время (12 — 18 месяцев) выделяются со слюной во внешнюю среду.
Вирусы обладают способностью стимулировать размножение В-лимфоцитов. При делении В-лимфоцитов вирусы передаются их дочерним клеткам. В составе В-лимфоцитов вирусы распространяются по всему организму, поражая, в первую очередь, лимфоидные органы — печень, селезенку и В-лимфоциты периферической крови.
Рис. 3. На фото два вируса Эпштейна-Барр под микроскопом.
Особенности вирус Эпштейна-Барр-инфекции
- Вирусы стимулируют размножение В-лимфоцитов.
- В момент деления В-лимфоцитов вирусы проникают в дочерние клетки.
- Вирусы Эпштейна-Бар способны вызывать у В-лимфоцитов хромосомные нарушения.
- Если вирусы поселяются в ядре клетки, то они формируют кольцевую структуру — эписому.
- Массивное размножение вирусов, что чаще всего происходит в острой фазе заболевания, сопровождается гибелью большого количества В-лимфоцитов (литический тип размножения вирусов).
- Если вирусные частицы размножаются медленно (латентный тип размножения вирусов), то В-клетки так быстро не разрушаются. Персистируя долгое время в организме, вирусы поражают другие клетки крови и эпителий сосудов, что приводит к развитию вторичного иммунодефицита.
- Вирусы вырабатывают целый ряд специфических антигенов — капсидный, ядерный, ранний и мембранный. Антигены вирус Эпштейна-Барр образует последовательно. Так же последовательно в организме больного вырабатываются антитела, что позволяет диагностировать заболевание и определить срок инфицирования.
Рис. 4. На фото инфекционный мононуклеоз. Повышенная температура тела и увеличенные лимфоузлы — первые симптомы мононуклеоза.
Симптомы мононуклеоза
Мононуклеоз у взрослых является проявлением острой вирус Эпштейна-Барр-инфекции. Инкубационный период заболевания составляет 4 — 15 дней. Почти всегда болезнь начинается остро и через несколько дней симптомы интоксикации и лихорадка достигают своего максимума. Основные симптомы мононуклеоза в этот период: ломота в теле, головная боль, слабость и недомогание. Температура тела имеет волнообразное течение и длится 1 — 3 недели. На 2 — 3 день заболевания увеличиваются лимфатические узлы. Значительно реже заболевание развивается незаметно.
Небольшая слабость и увеличение шейных лимфоузлов — основные симптомы мононуклеоза при стертом начале.
Основные симптомы мононуклеоза формируются в полном объеме через неделю. Лихорадка, боли в горле и увеличенные лимфоузлы — главные симптомы мононуклеоза на ранних стадиях заболевания.
Явления тонзиллита проявляются в первые дни заболевания, реже — к концу первой недели. Тонзиллит при мононуклеозе протекает под маской катаральной, лакунарной или язвенно-некротической ангины с образованием пленок, как при дифтерии.
У каждого третьего больного отмечается фарингит. Боли в горле, покраснение миндалин и глотки — главные симптомы заболевания.
Рис. 5. Фарингит и тонзиллит — признаки инфекционного мононуклеоза.
Часто только фарингит и незначительная слабость являются единственными симптомами мононуклеоза при легком течении заболевания.
Рис. 6. Увеличение шейных лимфатических узлов при инфекционном мононуклеозе.
Рис. 7. Увеличение лимфоузлов при инфекционном мононуклеозе.
Сыпь при мононуклеозе нередкий симптом. Она регистрируется в 25% случаев и появляется на 3 — 5 день заболевания и через 1 — 3 дня исчезает. Чаще всего регистрируется сыпь в виде плотных папул, реже — мелких розовых пятен и петехий — темно-красных пятнышек и петехий, причиной которых являются кровоизлияния. Сыпь появляется только один раз.
Рис. 8. На фото сыпь при мононуклеозе.
Увеличение селезенки (75% случаев) и печени (17% случаев) — патогомоничные симптомы мононуклеоза, которые появляются на 3 — 5 день заболевания и сохраняются около месяца. Иктеричность (пожелтение) склер и кожи, потемнение мочи регистрируются при желтушных формах мононуклеоза (11% случаев).
Интоксикация, воспаление миндалин (тонзиллит), воспаление горла (фарингит), увеличение лимфатических узлов, печени и селезенки — основные симптомы мононуклеоза.
Диагностика инфекционного мононуклеоза
При инфекционном мононуклеозе на 2 — 3 неделе отмечается повышение лейкоцитов в крови. Количество лимфоцитов и моноцитов в крови увеличивается до 50 — 70%. Атипичные лимфоциты (мононуклеары) составляют около 10%.
На 3 — 4 неделе в 4 раза повышается титр антител. Выявляются антитела к антигенам вируса Эпштейна-Барр.
Рис. 9. На фото мононуклеары (атипичные лимфоциты) при мононуклеозе. Эти клетки являются маркерами вирусных инфекций. При мононуклеозе они присутствуют всегда. Их количество чаще всего достигает 5 — 10%. Редко — 50%. Количество мононуклеаров повышается уже с первых дней заболевания и остается таковым до 1-го, реже до 2-х и более месяцев.
Осложнения мононуклеоза
- У 90% больных мононуклеоз осложняется гепатитом, максимально выраженные клинические проявления которого регистрируются на 2 — 3 неделе заболевания.
- Гемофагоцитарный синдром, иммунная тромбоцитопеническая пурпура, апластическая анемия, нейтропения и ДВС- синдром — основные гематологические осложнения мононуклеоза.
- Тромбоцитопения (снижение количества тромбоцитов) отмечается с 7-го дня заболевания в половине случаев заболевания. Ее причина — выработка вирусами Эпштейна-Барр антитромбоцитарных антител, что проявляется массивным разрушением тромбоцитов в селезенке.
- Гемолитическая анемия развивается редко. Длительность ее течения составляет 1 — 2 месяца.
- Разрыв селезенки регистрируется крайне редко. Симптомы осложнения регистрируются на 2 — 3 неделе заболевания. Резкие боли в животе и массивное кровотечение в брюшную полость, которое сопровождается тахикардией — основные симптомы мононуклеоза, осложненного разрывом селезенки. Срочное оперативное вмешательство — единственный метод лечения.
- Очень редко при инфекционном мононуклеозе развиваются неврологические осложнения.
Варианты исхода мононуклеоза
На исход инфекционного мононуклеоза влияет степень выраженности угнетения иммунной системы, генетическая предрасположенность к заболеваниям, ассоциированных с вирус-Эпштейна-Барр-инфекциями и целый ряд внешних факторов, наносящих удар по иммунитету (стрессы, вакцинация, остря бактериальная или вирусная инфекция, операции, неблагоприятные условия внешней среды и пр.).
Варианты исхода инфекционного мононуклеоза:
- выздоровление,
- бессимптомное вирусоносительство,
- хроническая рецидивирующая Эпштейна-Барр-инфекция,
- развитие опухолей лимфатической системы,
- развитие аутоиммунных заболеваний.
Выздоровление характеризуется отсутствием клиники и нормализация лабораторных показателей. ДНК вирусов определяются в единичных В-клетках.
Стертая, атипичная форма заболевания характеризуется длительным субфебрилитетом неясного генеза и возникновением заболеваний бактериальной, грибковой и вирусной природы на фоне значительного снижения иммунитета больного.
Бессимптомное (латентное течение) характеризуется отсутствием клинических симптомов. ДНК вирусов определяется методом ПЦР (10 копий в пробе).
Рецидивы инфекционного мононуклеоза возникают в 10 — 15% случаев. Рецидивы заболевания всегда протекают легко и без осложнений.
Рис. 10. На фото лимфома Беркитта — злокачественная опухоль, причиной которой является вирус Эпштейна-Барр.
Рис. 11. На фото лимфома Беркитта. Заболевание часто встречается у детей африканского континента в возрасте 4 — 8 лет.
Рис. 12. Тяжелое последствие вируса Эпштейна-Барр — лимфома Беркитта.
Инфекционный мононуклеоз и беременность
Беременным женщинам необходимо помнить, что 80 — 90% всего населения инфицировано Вирусами Эпштейна-Барр. Инфекционный мононуклеоз у беременных протекает с присущими заболеванию симптомами. Через плаценту вирусы Эпштейна-Барр не проникают.
Лечение мононуклеоза
При выявлении у больного мононуклеоза обследуются все члены его семьи. Наличие у них вируса Эпштейна-Барр в слюне является показанием к углубленному обследованию и противовирусному лечению.
Чаще всего при инфекционном мононуклеозе особого лечения не требуется.
При длительном сохранении лихорадки, серьезных проявлениях ангины и фарингита, появлении желтухи и кашля, болей в грудной клетке и животе показана госпитализация больного.
Постельный режим назначается только на период лихорадки. Длительный постельный режим удлиняет процесс излечения.
Потогонные напитки в виде отвара и настоя леченых трав, витаминные напитки в виде чая с лимоном, отвара шиповника, щелочных минеральных вод помогут вывести токсины из организма.
Снимут боль ненаркотические анальгетики Парацетамол и Ибупрофен и их аналоги.
Дискомфорт в горле, а так же присоединение вторичной инфекции служат показанием для применения антисептиков, дезинфицирующих и обезболивающих средств. Комбинированные препараты для местного применения — лучший выбор для лечения тонзиллита и фарингита при инфекционном мононуклеозе. Эти препараты сегодня считаются наиболее востребованными при лечении заболеваний ротоглотки бактериальной, вирусной и грибковой природы.
Обладают противомикробной активностью ТераФлю ЛАР, Гексэтидин, Стопангин, Гексорал, Анти-Ангин Формула, Стрепсилс, Стрепсилс Плюс, Ингалипт, Каметон, Мирамистин, Нео-ангин, Фарингосепт.
Тонзиллит при мононуклеозе асептический. Лечение миндалин и глотки антисептиками проводится в случае присоединения вторичной инфекции.
Для устранения болевого синдрома показаны такие препараты, как ТераФлю ЛАР, Стрепсилс Плюс, Стрепсилс Интенсив, Флурбипрофен, Тантум ® Верде, Анти-Ангин Формула, Нео-ангин и Каметон.
В случае присоединения вторичной инфекции назначаются антибактериальные препараты. На присоединение вторичной инфекции указывает повышенная температура тела, которая сохраняется более 3-х дней, явления воспаления миндалин (лакунарная или некротическая ангина), пневмония и плеврит.
Лечение вирус Эпштейна-Барр-инфекции противовирусными препаратами показано при тяжелом и осложненном течении мононуклеоза, а так же при возникновении необходимости профилактики лимфопролиферации у пациентов со сниженным иммунитетом. Доказательной активностью в настоящее время обладают противовирусные препараты — аналоги нуклеозидов: Ацикловир (Зовиракс), Валацикловир (Валтрекс), Пенцикловир (Вектавир), Фамцикловир (Фамвир). Курс лечения противовирусными препаратами составляет 14 дней.
Рис. 13. 60% детей в первые два года жизни инфицируются вирусами Эпштейна-Барр.
Среди всех инфекций вирус Эпштейна-Барр является самым хитрым врагом. Он не только убивает клетки хозяина, но и сотрудничает с ними. Вирус является виновником развития множества онкологических и аутоиммунных заболеваний. Инфекционный мононуклеоз является острым проявлением первичной инфекции. Его лечение должно осуществляться только под наблюдением врача.
[youtube.player]
Итак, мы начали разговор о мононуклеозе (https://www.stranamam.ru/article/3985117/) и многие родители хотят знать о нем больше, как же проявляется и насколько опасен мононуклеоз, чем его лечить и что делать с ребенком после перенесенной инфекции? Продолжим беседу.
Итак, проявления мононуклеоза в типичной форме
Типичная форма мононуклеоза может проявляться достаточно широкими клиническими проявлениями, кроме того, могут быть различной выраженности симптомы, каждый по отдельности или все в комплексе. Поэтому, необходимо обращать внимание на все тревожные симптомы с самого начала болезни. Обычно болезнь начинается постепенно, ребенок начинает жаловаться на недомогания, он слабый, вялый, отказывается кушать. Появляется отечность в носу и сильная его заложенность, что дает во вне проявления храпа, причем достаточно выраженной степени. Малыши могут храпеть так, что будят всю семью по ночам.
Кроме того, можно отметить отечность верхней части лица, особенно в области глаз. Затем начинает повышаться температура тела и проявляются признаки ангины с появлением выраженных и обильных налетов на миндалинах. Их, естественно, принимают за банальные ангины и лечат как ангины, соответственно достаточно безуспешно. Однако, мононуклеоз может начаться и остро – температура повышается до 38-38.5, редко выше, проявляются головные боли и плохое самочувствие, резко увеличиваются лимфатические узлы и формируется острый тонзиллит (ангина). Продолжительность этого начального периода среднем от четырех до семи дней.
А что дальше?
Эта неделя болезни, увы, только самое начало неприятностей, и к концу недели начнут разворачиваться основные проявления симптомокомплекса заболевания. Определяющими клиническими проявлениями типичного мононуклеоза являются:
- длительно сохраняющаяся высокая температура, которая длится две и даже более недель подряд. Эта лихорадка не имеет никаких закономерностей в возникновении – цифры могут быть разными, прыгать и плохо сбиваться.
- характерно увеличение разных групп лимфоузлов, но преимущественно они увеличиваются в области шеи и близлежащих районов.
- поражается нос и ротоглотка, при этом формируется сильная отечность и заложенность носа, появляется храпящее дыхание, особенно по ночам и проявления острого тонзиллита с налетами на миндалинах.
Теперь о каждом из симптомов поподробнее. Начнем с самого яркого и более всего пугающего родителей симптома – увеличения лимфоузлов. Оно наблюдается практически у всех больных мононуклеозом детей. Обычно поражаются область подчелюстных и задне-шейных лимфоузлов, реже в процесс вовлекаются подмышечные, локтевые или паховые лимфоузлы. В самом разгаре болезни лимфоузлы могут достигать достаточно больших размеров в среднем от одного до трех сантиметров в диаметре. При прощупывании их они будет слегка болезненными, на ощупь они плотные, подвижные по отношению к коже и подлежащим тканям, кожные покровы над ними не покрасневшие и не горячие. У части детей воспаление лимфоузлов в области брюшной полости дает картину острого мезаденита с болями в животе и лихорадкой.
Изменения в области ротоглотки также достаточно яркие и характерные, в горле может быть яркая разлитая по всей задней стенке краснота, она не сильно выражена, но задняя стенка глотки выглядит слегка отечной, зернистой и на ней резко увеличены лимфатические фолликулы, на ней еще и густая слизь стекает вниз в горло. Миндалины в глотке резко гипертрофированы, на них появляются различного рода наложения в виде островков, полосок, иногда сплошняком покрывающие миндалины. Налет обычно желтого или белого цвета, иногда может приобретать грязно-желтый оттенок, он рыхлый и его можно легко снять ватной палочкой, но он упорно возникает снова и держится до двух недель.
Для мононуклеоза очень характерно резкое несоответствие между степенью красноты в горле, поражении миндалин и увеличением размеров лимфоузлов. Они обычно резко увеличены, а горло не сильно то и болит.
Большинство детей уже на второй неделе болезни могут давать симптомы увеличения печени и селезенки, причем, увеличение селезенки обычно бывает недолгим, а вот печень длительно находится в увеличенном состоянии. К третьей неделе болезни селезенка приходит к норме, а печень может быть большой до пары месяцев. Если врач прощупает печень, ее край будет плотным и эластичным по консистенции, и прощупывание может быть слегка болезненным. Примерно в одном случае из десяти могут быть проявления желтухи – темнеет моча, снижается аппетит, появляется тошнота и желтизна на склерах и на коже. Все зависимости от того, есть желтуха или ее нет, выявляется изменение активности печеночных ферментов и показателя тимоловой пробы. Кроме того, при проявлении желтухи в крови будет повышаться уровень билирубина за счет его связанной части.
На второй или третьей неделе болезни у определенной части больных детей может возникать особая сыпь на коже – она пятнистого и бугоркового характера, хотя могут быть элементы от папулок, мелких и покрупнее, до достаточно больших, розеолезных и даже с кровоизлияниями. У сыпи нет типичных локализаций, она не грубого характера, не имеет зуда, быстро проходит, не оставляя на ее месте пигментации или шелушения.
Изменения в крови
Наиболее существенно проявляются изменения со стороны анализа периферической крови, причем это один из ведущих клинических симптомов болезни. При данной патологии будет выявляться:
- увеличение количества лейкоцитов, обычно выше 9-12 , а иногда и более.
- происходит повышение количества лимфоцитов, моноцитов и появляются в крови атипичные мононуклеары, их общее количество достигает 80%, а увеличение количества атипичных клеток, которые представляют собой измененные в-лимфоциты, заполненные вирусами, могут достигать 10-12%, а то и более.
Такие значительные нарушения в количестве иммунных клеток в острый период мононуклеоза приводят к формированию достаточно стойкого иммунодефицита. Это будет проявляться клинически у резком повышении количества острых респираторных инфекций, ангинами, формированием астении и вегетативных нарушений. Кроме того, возникают и длительно сохраняются проблемы с печенью и пищеварением.
Можно разделить мононуклеоз на легкие проявления, проявления средней тяжести и тяжелую форму, зачастую требующую активных реанимационных условий. Критерии тяжести состояния – это проявления синдрома общей интоксикации, увеличение лимфатических узлов, поражение глотки с ангиной и изменения печени. Все это с сдвигами в крови.
Как ставится диагноз.
подозрения на мононуклеоз возникают при проявлении типичных для него синдромов – гепатолиенального (это и есть увеличение печени и селезенки), длительная трудно управляемая лихорадка и конечно, изменения в крови по общему анализу. Однако, подтвердить можно мононуклеоз нахождением в крови вируса методом пцр и обнаружение к нему титра нарастающих антител.
Как мононуклеоз лечится.
Нет ни одного доказано эффективного средства именно от мононуклеоза, равно как и нет на сегодня от него вакцины. Поэтому, лечение необходимо проводить посимптомно. Так как это вирусная инфекция, а они вообще плохо лечатся, необходимо проведение в основном противовирусного лечения, но широко известные противовирусные по типу ацикловира не работают. Сегодня есть небольшие наработки в использовании интерферонов, но ни тоже не стопроцентно эффективны. В этом направлении работа только ведется.
Сегодня назначаются в основном симптоматические препараты для облегчения носового дыхания, жаропонижающие в виде препаратов парацетамола или ибупрофена, а также помогают противоаллергические средства по типу супрастина, тавегила. Назначаются витаминные препараты, а если есть нарушения печени – лечение идет как при гепатите с диетой, препаратами.
Антибиотики при мононуклеозе не показаны, они не помогают при борьбе с вирусами и напрягают больную печень, но если присовединяются бактериальные осложнения, они могут быть назначены по показаниям и под контролем врача. Обычно выбирают пенициллины, но вот ампициллин при мононуклеозе нельзя, так как при ее приеме у большей части детей развиваются токсико-аллергические реакции. При тяжелом состоянии назначаются короткие курсы глюкокортикоидов, особенно при угрозе асфиксии, выраженной отечности и неврологических осложнениях. Если же возникают проблемы с селезенкой, может потребоваться даже операция по ее удалению.
При не осложненном мононуклеозе прогнозы обычно благоприятные и дети полностью выздоравливают, хотя полностью ребенок выздоровеет лишь через 3-4 месяца. Наблюдают детей полгода с момента выздоровления, так как возникают иммунодефициты и могут быть частые болезни. Обычно рекомендуют на полгода снять ребенка с сада. Чтобы не давать болеть из-за сниженного иммунитета. Могут назначать иммуномодуляторы.
[youtube.player]инфекционный мононуклеоз имеет и свои специфические симптомы. На 4—5-й день болезни начинают увеличиваться лимфатические узлы на шее и затылке (лимфаденопатия)
Инфекционный мононуклеоз: симптомы, диагностика и лечение
Что кроется за диагнозом инфекционный мононуклеоз, какое течение болезни и в какой реабилитации нуждается человек для ускорения процесса выздоровления.
Инфекционный мононуклеоз является вирусной инфекцией. Эту болезнь вызывает вирус Эпштейна-Барр.
Заболевание было известно давно — еще с XIX века. Известный педиатр Филатов описал его, как лихорадку с увеличением лимфатических узлов. Но о том, что к этой болезни причастен вирус, стало известно относительно недавно — в 1968 году, благодаря открытию, которое сделали ученые Михаэл Эпштейн и Ивона Барр.
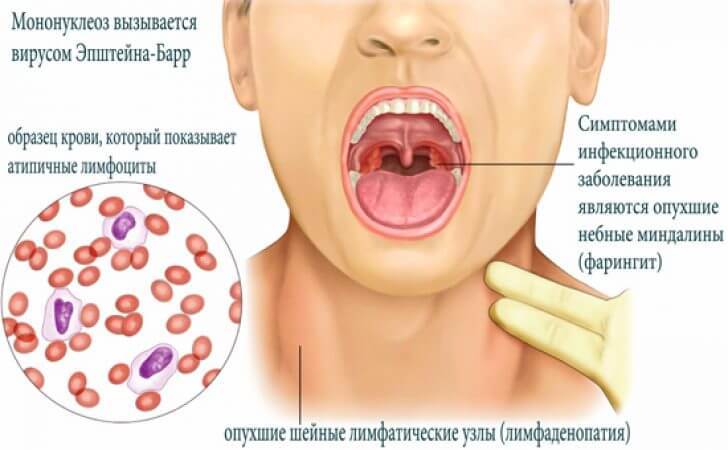
Вирус Эпштейна-Барр относится к герпесной группе. У большинства людей складывается представление, что поражение герпесными вирусами обязательно проявляется пузырьками на губах, язвочками на слизистой носа. Однако инфекционный мононуклеоз имеет другие признаки: повышение температуры тела, общая слабость, мышечная боль и др.
В первые дни состояние больного очень напоминает картину острых вирусных заболеваний (ОРЗ). Кроме упомянутых, при инфекционном мононуклеозе характерны и другие симптомы, свойственные для ОРВИ: заложенность носа, боль и покраснение в горле, увеличение миндалин, иногда из-за этого может утрудняться дыхание. Бывает, что на миндалинах появляется бело-желтый налет, похожий на гнойный. Повышенная температура тела может держаться 7—10 суток, а иногда и дольше. Иногда она достигает выше 38 градусов, иногда бывает субфебрильной — 37—37,5 градуса.
У небольшого количества больных наблюдаются высыпания на коже, как при кори, а иногда мелкоточечные — геморрагические или как при скарлатине.
УВЕЛИЧЕНИЕ ЗАТЫЛОЧНЫХ ЛИМФОУЗЛОВ И ПЕЧЕНИ — ГЛАВНЫЕ ПРИЗНАКИ ЗАБОЛЕВАНИЯ
Однако инфекционный мононуклеоз имеет и свои специфические симптомы.
На 4—5-й день болезни начинают увеличиваться лимфатические узлы на шее и затылке (лимфаденопатия) — это главный признак этого заболевания. В некоторых случаях лимфоузлы могут увеличиваться и на других региональных участках тела: над ключицами, под мышками.
Другим специфическим симптомом является увеличение печени и селезенки. Иногда увеличиваются и лимфатические узлы в брюшной полости, вследствие чего возникает боль в животе.
В большинстве случаев увеличение печени не вызывает воспалительных процессов и болевого синдрома.
Но иногда может возникнуть гепатит (воспаление печени), что вызывает и болезненные ощущения, и нарушения функций печени.
КЛИНИЧЕСКИЕ СИМПТОМЫ ПОДТВЕРЖДАЮТ ЛАБОРАТОРНЫМИ АНАЛИЗАМИ
Клинические проявления инфекционного мононуклеоза подтверждают лабораторными анализами. В частности, анализом крови: в большинстве случаев он показывает увеличение по сравнению с нормой количества лейкоцитов за счет лимфоцитов (клетки крови, которые обеспечивают клеточный иммунитет), у некоторых, довольно редко, — уменьшение количества лимфоцитов.
Кроме того, появляются характерные для этой болезни мононуклеары — крупные клетки, окрашенные в яркий фиолетовый цвет, которые хорошо видны под микроскопом.

КАКИМ ОБРАЗОМ ПРОИСХОДИТ ЗАРАЖЕНИЕ ВИРУСОМ ЭПШТЕЙНА-БАРР?
Инфекционный мононуклеоз развивается из-за попадания в организм вируса Эпштейна-Барр. Чаще всего он передается от одного человека к другому воздушно-капельным путем. Когда человек кашляет, чихает, он с частичками слюны может попадать на слизистые оболочки дыхательных путей человека, находящегося рядом. Это может произойти и во время пользования одной посудой или полотенцем с человеком-вирусоносителем.
Кроме того, вирус Эпштейна-Барр передается половым путем и через кровь. Известны случаи передачи вируса внутриутробно — от матери к ребенку, но это бывает очень редко.
Насколько распространенным является вирус Эпштейна-Барр среди населения? На сегодняшний день известно, что носителями этого вируса является подавляющее большинство людей. По некоторым научным данным, — от 90 до 100 процентов населения.
Вирус живет внутри клеток. Когда его количество в организме небольшое, человек не болеет. Но в случае переохлаждения, обессиливания, стрессовых ситуаций ослабляются защитные функции организма, вирус активизируется, размножается и вызывает болезнь.
КАК ЛЕЧИТЬ ИНФЕКЦИОННЫЙ МОНОНУКЛЕОЗ
Прежде всего, нужно обеспечить больному постельный режим и много питья. Нужно и симптоматическое лечение.
В частности, при высокой температуре (выше 38,5°С) применяют жаропонижающие средства, заложенности носа — капли для улучшения дыхания, покраснении горла и увеличении миндалин — противовоспалительное полоскание.
Одним из наилучших средств для горла считаем запаренную ромашку лекарственную (1 ст. л. без верха на 1 стакан кипятка).
С этой целью применяют и настой зверобоя, а также аптечные средства. Полоскать горло нужно как можно чаще. Детям старшего возраста и взрослым можно использовать сосательные препараты, в частности, изготовленные на основе исландского мха и других растений.
Если боль в горле острая, а миндалины покрыты большим слоем налета, вероятно, что к вирусу присоединилась еще и бактериальная инфекция. В этом случае применяют антибиотики. Но это можно делать только по назначению врача, потому что не все препараты подойдут для лечения этой болезни.
К примеру, не годятся медикаменты пенициллинового ряда. В тяжелых случаях (высокая температура, выраженные симптомы интоксикации) врач может назначить гормональные препараты. Но лечение таких больных происходит в стационарном отделении больничного учреждения.
ПЕЧЕНИ — ОСОБОЕ ВНИМАНИЕ
Во время болезни и на протяжении некоторого времени после выздоровления нужно избегать физических нагрузок. Прежде всего, это связано с увеличением печени и селезенки, которые плохо будут переносить резкие движения и физические перегрузки: может возникать боль, в медицинской литературе описаны случаи разрыва селезенки. Щадящего физического режима нужно придерживаться 2—3 месяца, пока увеличенные органы не вернутся к норме.
Чтобы помочь организму восстановиться после болезни, важно придерживаться диетического питания. То есть, предпочтение отдать вареной и тушеной пищи, а жареные, острые, копченые блюда, консервированные продукты исключаются из рациона.
В тех случаях, когда вследствие инфекционного мононуклеоза развивается гепатит, нужна длительная диета, а также употребление желчегонных средств и гепатопротекторных препаратов, которые назначит врач.
После перенесенного инфекционного мононуклеоза целесообразно придерживаться диетического питания в течение года, особенно, если были проблемы с печенью и нарушением ее функций.
Кроме того, хорошо принимать травяные средства, имеющие гепатопротекторные (защищают печень) и желчегонное действие.
К примеру, это может быть утренний чай из шиповника или смеси растений: зверобой, ромашка, шиповник.
Действенным будет прием масла расторопши: утром натощак детям по 1 ч. л., взрослым по 2 ч. л. в течение 2—4 недель. Можно применять аптечные препараты, изготовленные на основе растений, имеющих такое же действие.
Если после перенесенной болезни наблюдаются дискинетические явления желчевыводящей системы (нарушение подвижности), хорошо попить 2—3 недели минеральные воды в теплом виде. Их подбирают в зависимости от кислотности желудка.
Детям, которые переболели инфекционным мононуклеозом, целесообразно в течение года не делать никаких прививок, чтобы не причинять дополнительной нагрузки иммунной системе, которая и так пострадала во время болезни.
А еще в течение нескольких недель после болезни следует избегать общения с больными, так как любая новая инфекция, попавшая в ослабленный организм, отсрочит его восстановление после болезни.
А здоровое питание с достаточным количеством живой пищи (овощей и фруктов), витаминотерапия, соблюдение режима труда и отдыха помогут полностью вернуть здоровье. опубликовано econet.ru
Понравилась статья? Напишите свое мнение в комментариях.
Подпишитесь на наш ФБ:
Читайте также:


