К поверхностному кератиту относятся
Бактериальные кератиты обычно проявляются в виде ползучей язвы.
Вызывает пневмококк, стрептококки и стафилококки, провоцирующим фактором обычно бывает травма — внедрение инородного тела, случайные царапины веткой дерева, листом бумаги, выпавшей ресницей. Часто небольшие повреждения остаются незамеченными.
Начинается остро: появляются слезотечение, светобоязнь, больной не может самостоятельно открыть глаз, беспокоят сильные боли в глазу.
При осмотре выявляют перикорнеальную инъекцию сосудов, желтоватый инфильтрат в роговице. После его распада образуется язва, склонная к распространению.
Ползучая язва часто сопровождается образованием гипопиона — осадка гноя в передней камере с ровной горизонтальной линией.
Наличие фибрина во влаге передней камеры приводит к склеиванию радужки с хрусталиком. Воспалительный процесс "ползет" не только по поверхности, но и вглубь вплоть до десцеметовой оболочки, которая дольше всего противостоит литическому действию микробных ферментов.
Мазок содержимого конъюнктивальной полости или соскоб с поверхности роговичной язвы, чтобы выявить возбудителя заболевания и определить его чувствительность к антибактериальным препаратам, затем назначают лечение, направленное на подавление инфекции и воспалительной инфильтрации, улучшение трофики роговицы.
Для подавления инфекции используют АБ: левомицетин, неомицин, канамицин (капли и мазь), ципромед, окацин.
С целью профилактики иридоциклита назначают инсталляции мидриатиков. Частота их закапывания индивидуальна и зависит от выраженности воспалительной инфильтрации и реакции зрачка.
Стероидные препараты назначают местно в период рассасывания воспалительных инфильтратов после того, как эпителизируется поверхность язвы.
Бактериальные кератиты чаще всего заканчиваются формированием более или менее плотного бельма в роговице. При центральном расположении помутнения проводят восстановительное хирургическое лечение не ранее чем через год после стихания воспалительного процесса.
Краевые кератиты возникают при воспалительных заболеваниях век, конъюнктивы и мейбомиевых желез.
Причины: микротравма или разрушающее действие токсинов конъюнктивального секрета.
При затянувшихся конъюнктивитах по краю роговицы сначала появляются едва заметные серые точки, которые быстро превращаются в узелки. При своевременном лечении они быстро рассасываются, не оставляя следа. В других случаях узелки сливаются в сплошной краевой полулунный инфильтрат, склонный к изъязвлению.
Краевые язвы характеризуются обильной неоваскуляризацией от сосудов краевой петлистой сети, но, несмотря на это, они долго не заживают. После рубцевания иногда остаются довольно грубые помутнения, но они не оказывают влияния на функции глаза.
Лечение должно быть направлено на устранение причины заболевания, в остальном оно такое же, как при других язвах роговицы.
Грибковые кератиты – редко, их вызывают плесневые, лучистые и дрожжевые грибы.
Субъективные симптомы и перикорнеальная инъекция сосудов выражены слабо при наличии довольно большого очага поражения в роговице. Характерна белая или желтоватая окраска очага воспаления, имеющего четкие границы. Поверхность его сухая, зона инфильтрации похожа на солевой инкрстат, иногда она бугристая или творожистая, как будто состоит из крупинок и слегка выступает над поверхностью роговицы. Очаг обычно окружен ограничительным валиком инфильтрации.
Клиническая картина может быть как бы застывшей в течение нескольких дней или даже 1 — 2 нед. Однако изменения постепенно нарастают. Валик инфильтрации вокруг очага начинает разрушаться, ткань роговицы некротизируется. В это время весь белый сухого вида очаг может отделиться самостоятельно или легко снимается скребцом.
Под ним открывается углубление, которое медленно эпителизируется, а впоследствии замещается бельмом.
Для грибковых кератитов характерно отсутствие неоваскуляризации. Ползучие язвы грибковой природы обычно сочетаются с гипопионом.
При лечении грибковых кератитов назначают внутрь интраконазол или кетоконазол, нистатин или другие препараты, к которым чувствителен конкретный вид грибов. Местно используют инстилляции амфотерицина, нистатина, сульфадимизина и актинолизата (при актиномикозе). Интраконазол назначают по 200 мг внутрь 1 раз в сутки в течение 21 дня.
Не нашли то, что искали? Воспользуйтесь поиском:
При всяком заболевании роговой оболочки образуется инфильтрат, который или проходит бесследно, или оставляет стойкие той или иной величины и интенсивности помутнения. Полностью рассасывается инфильтрат, образовавшийся в самых поверхностных слоях роговицы. Инфильтрат же, расположенный в строме роговицы, может резорбироваться, как это бывает при паренхиматозных сифилитических кератитах, или оставить помутнение. В зависимости от интенсивности помутнения различают:
Облачко (nubecula corneae) – это нежное сероватое помутнение, с нерезкими границами, почти или совсем не видимое простым глазом, а видимое с помощью бокового освещения или щелевой лампы (см. фото 19 ).
Пятно роговицы (macula corneae) – сероватое или беловатое помутнение, заметное простым глазом. Если такое пятно расположено в центральной части напротив зрачка, то оно в той или иной степени нарушает зрение (см. фото 20 ).
Бельмо (leucoma) – это интенсивный белый рубец роговицы с неоваскуляризацией (см. фото 21 ). Если он занимает всю роговицу, то она представляется несколько уплощенной или наоборот, поверхность лейкомы может быть выпячена. Если язвенный процесс в роговой оболочке сопровождался прободением роговицы, а в прободное отверстие выпала радужная оболочка и здесь зарубцевалась, то образуется лейкома, спаянная с радужкой. Плоская, спаянная с радужкой лейкома под влиянием внутриглазного давления может растягиваться и выпячиваться, образуя так называемую стафилому. Тонкая выпяченная стенка стафиломы легко доступна различным механическим повреждениям, которые могут открыть ворота для инфекции и привести к серьезному заболеванию, вплоть до панофтальмита. Бельмо роговицы, сращенное с радужкой, а особенно со стафиломой, часто кроме значительного, а иногда и полного снижения зрения приводит к вторичной глаукоме.
1. Каковы субъективные признаки кератитов?
2. При каких заболеваниях возникает паннус?
3. Какие особенности имеет первичный герпетический кератит?
4. Какие кератиты наиболее часто встречаются у детей?
5. Каковы объективные признаки кератитов?
6. Какие средства лечения рубцовых исходов кератитов вы знаете?
7. Какие заболевания слезных путей ,способствующие развитию кератита вы знаете?
8. Какие аномалии роговой оболочки возможны?
9. Какие клинические формы имеет туберкулезно-аллергический кератит?
10. Каковы возможные исходы кератитов?
Практические навыки.
1. Исследование роговицы при фокальном освещении.
2. Определение чувствительности роговицы.
3. Определение дефекта эпителия роговицы.
4. Закапывание капель
Вариант 1.
1.Средний диаметр роговицы взрослого человека в норме равен:
2. Исходом кератита может быть все перечисленное, за исключением:
1. бельма роговицы;
2. дегенерации макулы сетчатки;
3. васкуляризации роговицы;
4. язвы роговицы.
3. Поверхностная васкуляризация роговицы встречается при:
1. фликтенулезном кератите;
2. аденовирусном конъюнктивите;
5. всем перечисленном.
4. При синдроме "сухих глаз" для диагностики важны:
1. осмотр обнаженной полоски, где должен быть беспрерывный поток слез;
2. проба Ширмера, основанная на скорости смачивания полоски фильтрованной бумаги, прикрепляемой над краевой границей века;
3. проба с красителем, состоящая из закапывания известного заранее количества флюоресцеина, вслед за чем проводится флюорометрия;
4. окраска Бенгальской розой;
5. все перечисленное.
5. Для роговичного синдрома характерны:
1. светобоязнь и слезотечение;
3. ощущение инородного тела под веками;
4. все перечисленное;
6. Для лечения внутриглазного герпеса используются все перечисленные средства, за исключением:
1. химиотерапевтических средств;
2. неспецифических противовирусных средств;
4. иммунокорригирующих средств;
5. верно все перечисленное.
Вариант 2.
1.Для кератитов не характерно:
1.повышенное внутриглазное давление;
2. снижение тактильной чувствительности роговицы;
3.наличие инфильтратов роговицы;
5.перикорнеальная или смешанная инъекция.
2.Центральные язвы роговицы:
1.потенциально тяжелее, чем периферические;
2.имеют бактериальное происхождение;
3.имеют герпетическое происхождение;
4.могут быть некротическими;
3. Противопоказанием к назначению контактных линз является:
1.нарушение эпителия роговицы;
3.глазные операции в анамнезе;
4.тромбоз центральной вены сетчатки в анамнезе;
4. Снижение остроты зрения при заболеваниях роговицы может быть связано с :
1. помутнением роговицы;
2. васкуляризацией роговицы;
3.нарушением нормальной сферичности роговицы;
4.любым из перечисленного;
5. Клинические формы офтальмогерпеса могут быть представлены:
3.рецидивирующей эрозией роговицы;
6. Показанием к лечебной кератопластике является:
1.длительное течение (1-1,5 мес. и более) кератита;
2.неэффективность консервативного лечения;
3.острота зрения 0,1 и ниже;
Вариант 3.
1.Средняя величина преломляющей силы роговицы взрослого человека равна:
2.При эпидемическом кератоконъюнктивите может наблюдаться все перечисленное, кроме:
1.острого фолликулярного конъюнктивита;
3.изъязвления и васкуляризации поврежденной роговицы;
4.снижения остроты зрения;
5.повреждения роговицы в виде субэпителиальных круглых инфильтратов.
3.Парез лицевого нерва может привести к:
1.повышению внутриглазного давления;
2.кератопатии и кератиту;
4.Для синдрома Съегрена характерны все перечисленные признаки, кроме:
2.прогрессирующих ксеротических изменений роговицы;
3.появления кольца Флейшера;
5.появления болевого синдрома.
5.К поверхностному герпетическому кератиту относятся:
6.Методами диагностики офтальмогерпеса являются:
2.очаговые аллергические реакции;
3.метод флюоресцирующих антител;
Вариант 4.
1.Сочетание признаков - светобоязнь, слезотечение, блефароспазм, боль в глазу - характерно для:
4.атрофии зрительного нерва;
5.тромбоза центральной вены сетчатки.
2.В этиологии склеритов и эписклеритов не имеет значения:
3. При начальных проявлениях сухого кератоконъюнктивита предпочтительнее всего назначать инстилляции:
5.препаратов искусственной слезы.
4.Ощущение инородного тела в глазу может быть связано с:
2.ксерозом или прексерозом роговицы;
5.любым из перечисленного.
5. Применение кортикостероидов показано при:
3.рецидивирующей эрозии роговицы;
6.Признаками нейропаралитического кератита являются:
3.эрозии роговицы с последующим изъязвлением;
СИТУАЦИОННЫЕ ЗАДАЧИ:
Задача № 1
Больной А.. 14 лет, жалуется на резкую светобоязнь, слезотечение, блефароспазм. При объективном исследовании на роговице у лимба определяются округлой формы инфильтраты диаметром 1 мм, имеющих форму кометы, гиперемия сосудов лимба. Поставьте диагноз, назначьте лечение.
Задача № 2
При объективном исследовании у больного определяется светобоязнь, слезотечение, отек век, перикорнеальная инъекция, инфильтрация в центре роговицы, один край которой приподнят и подрыт, серповидной формы, гипопион. Поставьте диагноз, назначить лечение.
Задача № 3
Больной доставлен в глазной стационар в экстренном порядке. Жалобы на резкое ухудшение зрения правого глаза, слезотечение. Из анамнеза: во время ремонта квартиры (побелки) в глаз попала известь. Попытка близких оказать помощь оказалась без успешной. Острота зрения OD- 0,05; OS- 1,0. Объективно: OD-светобоязнь, слезотечение, блефароспазм, выраженная смешанная инъекция глазного яблока. Ваша тактика при обследовании и оказании необходимой помощи.
Задача № 4
Пациент Р., 30 лет, поступил в глазной стационар в экстренном порядке с жалобами на острые боли, светобоязнь, слезотечение правого глаза. Болеет 2-й день. Объективно: OD - блефароспазм, светобоязнь, слезотечение, перикорнеальная инъекция, инфильтрация в центре роговицы диаметром 5-6 мм, один край которой приподнят и подрыт, серповидной формы, гипопион. OS – без патологии. Поставить диагноз, назначить лечение.
Ответы на тестовые вопросы:
Вариант 1: 1-3; 2-2;3-1; 4-5; 5-4; 6-3
Вариант 2: 1-1; 2-5; 3-1; 4-4; 5-5; 6-4
Вариант 3: 1-3; 2-4; 3-2; 4-3; 5-5; 6-4
Вариант 4: 1-2; 2-4; 3-5; 4-5; 5-4; 6-3
ПАТОЛОГИЯ ХРУСТАЛИКА
Дата добавления: 2018-08-06 ; просмотров: 558 ;
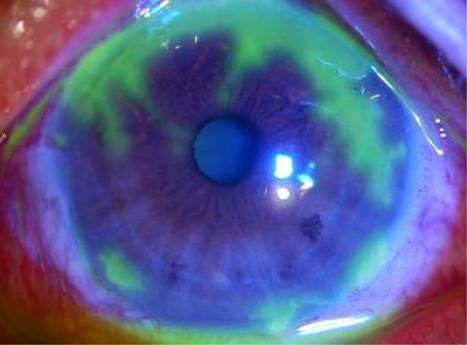
Герпетический кератит (герпесный кератит) представляет собой воспаление роговой оболочки, возникшее в результате инфицирования глаза.
Данное заболевание встречается как у взрослых, так и у детей и считается опасным, поскольку способно привести к потере зрения (в том числе полной), а также сопровождается осложнениями, которые связаны с инфицированием глаз и нарушением обмена веществ в их тканях.
Причина развития
Причиной появления вирусного кератита является вирус герпес (особенно часто 1 и 2 вида). Вирус 1 типа передается воздушно-капельным путем. Инфицирование 2 типом (или генитальным вирусом) происходит во время полового акта или при родах (когда у матери имеются его признаки).
Попадая в организм, герпес может находиться в неактивном состоянии, не проявляя симптомов. Тем не менее периодически он может активироваться и начать размножаться. Герпетический кератит глаза возникает как раз после активации герпесвируса. Чаще всего этому способствуют определенные факторы:
- переохлаждение организма;
- перенесение инфекционных заболеваний;
- стрессовые ситуации;
- получение глазной травмы.
Симптомы
Чтобы определить заболевания необходимо обратить внимание на наличие некоторых признаков. Так, герпетический кератит имеет симптомы:
- чувствительность глаз к свету;
- обильное слезотечение;
- наблюдение непроизвольного закрытия век (блефароспазм);
- покраснение глаз;
- ощущение жжения в глазу;
- появление болевых ощущений;
- помутнение роговицы;
- ощущение постороннего предмета в глазу;
- ухудшение зрения на больном глазу (левом или правом).;
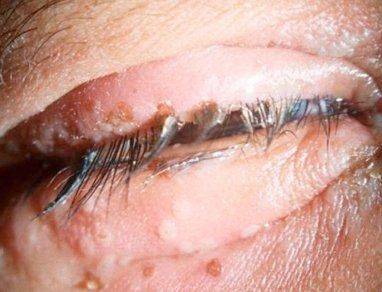
- появление мелких пузырьков на конъюнктиве, на веках, вокруг глаз.
Диагностика
Чтобы с точностью поставить диагноз лечащим врачом проводится диагностика и просматривается история болезни пациента (ведь нередко в карточках больных содержится информация о наличии инфекции в организме).
Проводится ряд обследований:
- измеряется внутриглазное давление;
- выполняется соскоб с роговицы;
- взятие внутрикожной пробы с вакциной против вируса герпес (когда заражение является первичным).
Нередко в диагностике используется флуоресцеин, который закапывают в глаза больному. Он окрашивает роговую оболочку. Затем, при помощи ультрафиолетового света, офтальмолог может увидеть, повреждена ли поверхность органа или нет.

Классификация
Указанная болезнь подразделяется на виды:
Инфицирование происходит при первичном попадании вируса в организм, как правило, в возрасте до 5 лет. Из-за того, что иммунитет у детей ослабленный, заболевание протекает достаточно тяжело. При офтальмогерпесе наблюдается:
- светобоязнь;
- обильное слезотечение;
- непроизвольное закрытие век;
- воспаление лимфоузлов;
- на роговице появляются пузырьки (которые впоследствии лопаются и на их месте остаются язвочки).
- повышение температуры;
- появление кашля и насморка;
- возможно появление бактериальной инфекции (тогда начинает развиваться гнойный процесс).
Если появились первые признаки недуга, нужно незамедлительно обратиться за помощью к специалисту, поскольку развитие может иметь негативные последствия (после воспаления может образоваться бельмо (лейкома) роговицы).
Воспаление роговой оболочки происходит при активации ранее попавшего в организм человека вируса герпеса. Данный вид подразделяется на следующие формы:
- Поверхностный (эпителиальный) — воспаление затрагивает лишь поверхностные слои клеток. Эта форма также подразделяется на несколько видов, которые мы рассмотрим дальше.
- Глубокий — вирус затрагивает более глубокие клетки глаза.
К поверхностному герпетическому кератиту относятся:
Древовидный. Диагноз древовидный герпетический кератит ставится тогда, когда язвы на роговой оболочке напоминают дерево, изредка звездочку либо снежинку. Подобный рисунок создается благодаря тому, что язвы объединяются и образуют трещины в виде веток деревьев. Данная форма недуга нередко сопровождается распространением воспаления на другие участки зрительного органа.
Везикулярный. При везикулярном офтальмогерпесе вся поверхность роговицы покрывается небольшими пузырьками. Эти пузырьки через какое-то время лопаются, а на их месте остаются язвочки. После процесса рубцевания язвочек на роговой оболочке остаются небольшие помутнения (инфильтраты).
Глубокие же формы герпетического кератита включают в себя метагерпетический, дисковидный, диффузный, а также кератоиридоциклит.
- Метагерпетический кератит проявляется в глубоком язвенном поражении стромы (основного вещества) роговой оболочки. К признакам относится ухудшение зрения, болевые ощущения в глазах, светобоязнь. Появившиеся язвы по форме напоминают реку.
- Дисковидная форма заболевания (также называют стромальный кератит) характеризуется поражением глубоких слоев роговой оболочки. Весь воспалительный процесс начинается с отека верхнего слоя роговицы. Главной особенностью данной формы недуга является помутнение в виде диска, расположенное в глубоких слоях стромы роговицы.
- Воспалительный процесс при диффузном кератите очень схож с проявлением дисковидного офтальмогерпеса. Отличие заключается в том, что помутнение не имеет четких границ.
- Кератоиридоциклит характеризуется острыми болями век, внутреннего угла зрительного органа, лба. Веки и белковая оболочка воспалены.
Лечение
Своевременное лечение дает хороший прогноз. Как правило, получается полностью вылечить глаза и избавиться от недуга.
Лечение герпесного кератита — процесс трудоемкий и требующий комплексного подхода. Это связано с тем, что вирус приспосабливается к используемым лекарственным средствам.
Существует несколько методов лечения:
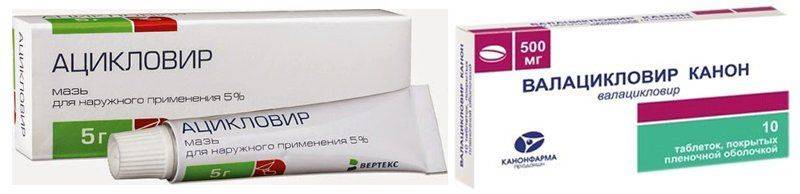
Используются противовирусные мази, гели, капли:
В дополнение назначаются лекарства для приема внутрь (Валацикловир).
На роговицу глаза накладывается смоченный интерфероном тампон. Затем при помощи прибора подается слабый ток. Сила тока уменьшается по мере разрушения поврежденного слоя роговицы. Процедуру выполняют до появления здорового верхнего слоя роговой оболочки.
Применяются, когда другие способы не привели к положительным результатам, а зрение продолжает ухудшаться. Осуществляется несколькими способами:
- Соскабливание (это самый простой способ лечения). Оно выполняется при диагностировании поверхностного кератита. Лечение осуществляется путем удаления пораженных поверхностных клеток роговицы. Выполняется хирургическими инструментами.
- Кератопластика. Во время операции происходит замена (частичная либо полная) ткани роговой оболочки. Оперативное вмешательство выполняется под местным наркозом.
Воспалительные заболевания роговицы встречаются приблизительно в 0,5% случаев, однако вследствие остаточных помутнений в большинстве случаев заканчиваются понижением остроты зрения. Кардинальный признак кератита - воспалительный инфильтрат (инфильтраты) в различных отделах роговицы многообразной формы и величины. Кератит можно заподозрить по светобоязни, блефароспазму, слезотечению, чувству инородного тела в глазу (засоренность), боли, а также цилиарной инъекции у больного. Инъекция может быть не только цилиарной, но и смешанной, т. е. сочетаться с конъюнктивальной.
Воспаление роговицы сопровождается потерей ее прозрачности и зрение понижается. Цвет инфильтрации зависит от ее клеточного состава. Так, при небольшом количестве лейкоцитов инфильтраты серые, с увеличением гнойной инфильтрации помутнение роговицы приобретает желтоватый оттенок. Свежие инфильтраты имеют расплывчатые границы, а инфильтраты в стадии, обратного развития, т. е. несвежие, - четкие границы. Инфильтрат в роговице лишает ее зеркальности и блеска, что обусловлено нарушениями целости эпителия. Большинство кератитов, особенно поверхностных, ведет к тому, что эпителий в области инфильтрации разрушается, отслаивается и эрозируется. В этом легко убедиться, если капнуть на роговицу 1% раствор флюоресцеина натрия, который окрашивает эрозированную поверхность в зеленоватый цвет.
Глубокие инфильтраты роговицы могут изъязвляться. Нередко к инфильтратам роговицы подходят или врастают (окружают, пронизывают) в них поверхностные или глубокие сосуды. Поверхностные сосуды имеют ярко-красный цвет и переходят на роговицу с конъюнктивы и лимба. Они древовидно ветвятся и анастомозируют. Глубокие сосуды проникают в толщу роговицы из эписклеры и склеры. Эти сосуды имеют менее яркую окраску и выглядят как кисточки, щеточки, идут прямолинейно, что связано с условиями новообразования сосудов в плотной ткани роговицы. Чаще сосуды в роговице появляются в прогрессирующем периоде заболевания. Появление сосудов в роговице положительно сказывается на рассасывании инфильтрата и, с одной стороны, служит компенсаторным, защитным актом, а с другой - врастание сосудов сопровождается снижением прозрачности роговицы.
Наиболее частый исход кератитов - это помутнение роговицы. Оно обусловлено не столько прорастанием сосудов, сколько соединительнотканным перерождением (рубцеванием) глубоких нерегенерирующих ее структур, и, как правило, не подвергается полному обратному развитию. В связи с этим наступает стойкое снижение остроты зрения.
Кератиты в зависимости от свойств возбудителя могут сопровождаться изменением чувствительности роговицы. При этом возможно как понижение (даже потеря), так и повышение (обострение) чувствительности. Снижение чувствительности может быть не только в больном, но и в здоровом глазу, что свидетельствует об общем нарушении нервной трофики.
Клиника определенных видов и форм кератитов может изменяться в зависимости от возраста, общего исходного состояния организма, свойств возбудителя, путей распространения и локализации поражения, а также от состояния оболочек глаза. Воспаление роговицы глаза проявляется преимущественно её помутнением, изъязвлением, болью и покраснением глаза. Может иметь травматическое или инфекционное (грипп, туберкулёз и др.) происхождение.
Бактериальная инфекция роговицы может возникнуть в результате травмы или ношения контактных линз. Как правило, бактериальные кератиты вызывают такие бактерии как Staphylococcus Aureus и синегнойная палочка (часто у тех, кто носит контактные линзы). Одной из самых серьезных инфекций, вызывающих бактериальный кератит, является амебная инфекция (амебные кератиты). Обычно она встречается у людей, которые носят контактные линзы. Как правило, заболевание вызывает бактерия Acanthamoeba. В долгосрочной перспективе амебный кератит может привести к слепоте. При кератите наблюдаются слезотечение, светобоязнь, блефароспазм, уменьшение прозрачности и блеска роговицы с последующим её изъязвлением и развитием тяжелых осложнений. Возможный исход кератита - бельмо, снижение зрения. При поверхностном кератите поражается верхний слой роговицы. Поверхностный кератит может возникнуть как осложнение после конъюнктивита, дакриоцистита. После поверхностного кератита рубцы на роговице, как правило, не остаются. При глубоком кератите идет воспаление внутренних слоев роговицы. В этом случае на роговице остаются шрамы, которые в случае появления на зрительной оси могут снижать остроту зрения.
Вирусный кератит. Вызывается вирусами, в 70% вирусом герпеса.
Герпетический кератит. Возникает в результате заражения вирусом простого герпеса или герпесом Зостера (Herpes Zoster). После герпетического кератита часто остаются так называемые "дендритные язвы", ] заболевание может носить рецидивирующий характер. Герпетический кератит может быть поверхностным или глубоким. Поверхностная форма имеет вид точечных помутнений, протекает без выраженной клиники — такая форма встречается редко. Глубокие формы захватывают внутренние слои роговицы, сопровождаются обширной язвой и формированием грубого бельма.
Онхоцеркозный кератит. В развитии онхоцеркозного кератита ведущую роль играют аллергические реакции. Различают поражения переднего и заднего отделов глаз. Экссудативно-пролиферативный процесс заканчивается склерозом оболочек глаз. Ранним признаком онхоцеркозного кератита является конъюнктивально-роговичный синдром: зуд, слезотечение, светобоязнь, блефароспазм. Характерны гиперемия и отек конъюнктивы с образованием валика вокруг лимба (лимбит). Часто это заболевание приводит к значительному снижению зрения или слепоте.
Фотокератит - воспаление роговицы, возникающее вследствие ожога роговицы и конъюнктивы в результате интенсивного воздействия ультрафиолетового излучения (естественного - при долгом пребывании на солнце, или искусственного - от сварочного аппарата).
Поверхностный краевой кератит - воспалительное заболевание роговицы возникает обычно как осложнение воспалительных процессов век (блефарит), слизистой оболочки глаз (конъюнктивит), мейбомитов. В течении воспалительного процесса роговица сдавливается отекшими веками или конъюнктивой, питание ее нарушается. При малейшем незначительном повреждении роговицы, в условиях присутствия большого количества микроорганизмов возникают участки уплотнения (инфильтраты). Инфильтраты обычно бывают мелкие и при поверхностном кератите они постепенно рассасываются и исчезают бесследно или оставляют за собой легкое помутнение роговицы, которое тоже может впоследствии рассосаться. Достаточно часто на месте инфильтрата образуются маленькие язвочки, которые могут сливаться, но обычно заживают. Но иногда, при снижении защитных сил организма язвочки сливаются в одну большую, которую называют желобоватой язвой и процесс заживления длится до двух недель. Пациента беспокоят
- светобоязнь
- слезотечение
- покраснение слизистой оболочки век, глазного яблока
- ощущение инородного тела в глазу.
При поражении роговицы часто возникает блефароспазм (судорожное сжатие век). При обследовании обнаруживается нарушение блеска и гладкости поверхности роговицы, снижение чувствительности роговицы.
Лечение поверхностного кератита. Прежде всего необходимо вовремя лечить воспалительные заболевания век и конъюнктивы. Назначается закапывание в глаза растворов антибиотиков (пенициллин, эритромицин, макситрол, гентамицин) и сульфаниламидных (сульфацил-натрий, норсульфазол) препаратов и закладывание мазей с антибиотиками.
В клинике офтальмологии Национального медико-хирургического центра выполняются им. Н.И.Пирогова разработаны и выполняются лечебные эксимерлазерные операции при кератитах различной этиологии по специально разработанным авторским технологиям.
Гнойная язва роговицы
Гнойная язва роговицы - возникает после микротравмы роговицы. В месте травмы возникает уплотнение белого цвета, иногда с зеленым оттенком. В процесс вовлекаются радужка и ресничное тело, результатом чего бывает накопление жидкости в переднем отделе глаза, которое видно через радужку. Инфильтрат постепенно увеличивается в размерах и при неблагоприятных условиях роговица может разрушиться и инфекция проникает внутрь глаза. Но чаще всего процесс постепенно затихает, на месте язвы образуется помутнение (бельмо).
Лечение гнойной язвы роговицы заключается в назначении антибиотиков с учетом чувствительности микроорганизмов, вызвавших воспаление. Применяются лазерные и хирургические методы лечения. В клинике офтальмологии Национального медико-хирургического центра выполняются им. Н.И.Пирогова разработаны и выполняются по специально разработанным авторским технологиям лечебные эксимерлазерные операции при язвенных формах кератитов различной этиологии.
Ползучая язва роговицы возникает чаще всего после поверхностных травм роговицы мелкими инородными телами. Развитию процесса способствует дакриоцистит (гнойное воспаление слезного мешка). Течение обычно тяжелое. При отсутствии своевременного лечения возможны осложнения вплоть до прободения роговицы.
Грибковые поражения роговицы
Грибковые воспалительные поражения роговицы иначе называются кератомикозы. Они возникают при повреждении роговицы предметами которые могут иметь на своей поверхности грибки или их споры. Это сено, солома, льняная труха, злаковые, сухие листья, кора деревьев. Попадают в роговицу обычно грибы двух видов: белые – кандиды и серые- плесневые грибы. На поверхности роговицы возникает белое или серое помутнение и уплотнение. Особенность этого уплотнения в его крошкообразной консистенции. Пациенты болеют длительно. После болезни на роговице остается выраженное помутнение – бельмо. Заболевание сопровождается выраженным корнеальным синдромом, болью и смешанной гиперемией глаза. При этом типе кератита изъязвляются, как правило, как поверхностные, так и глубокие слои роговицы, вплоть до ее перфорации. В воспалительный процесс нередко вовлекается сосудистая оболочка. Часто грибковые кератиты приводят к появлению бельма и существенному снижению зрения.
Лечение грибкового поражения роговицы. Инфильтрат с грибками и некротизированной тканью роговицы необходимо удалить специальной ложечкой. Затем назначается закапывание в глаз противогрибковых капель (амфотерицин, акромицин, гризеофульвин, нистатин), кроме того эти же препараты назначаются внутрь. Активный подход к лечению грибковых кератитов предусматривает применение лазерных и микрохирургических методов лечения. В клинике офтальмологии Национального медико-хирургического центра выполняются им. Н.И.Пирогова разработаны и выполняются по специально разработанным авторским технологиям лечебные эксимерлазерные операции при грибковых поражениях роговицы различной этиологии.
ЭНДОТЕЛИАЛЬНАЯ ДИСТРОФИЯ РОГОВИЦЫ
Эндотелиальная дистрофия роговицы (дистрофия Фукса) - это наследственное заболевание, которое поражает самый внутренний слой роговицы - эндотелий. Эндотелий работает в роговице как насос, постоянно откачивая из толщи роговицы жидкость, которая попадает туда под действием нормального внутриглазного давления. Избыточная жидкость в роговице снижает ее прозрачность вплоть до состояния, когда роговица становится похожей на матовое стекло. Пациенты постепенно теряют эндотелиальные клетки по мере прогрессирования дистрофии. Дело в том, что эндотелиальные клетки не делятся, и их количество постоянно уменьшается. Оставшиеся клетки занимают освободившуюся площадь большим распластыванием. До поры до времени состояние компенсируется усиленной работой оставшихся клеток. Но со временем насосная система становится менее эффективной, вызывая отек роговицы, ее помутнение и, в конечном итоге, снижение зрения. На ранних стадиях заболевания пациенты отмечают засветы и повышенную непереносимость света. Постепенно зрение может ухудшаться в утренние часы, сколько-то восстанавливаясь к вечеру. Это объясняется тем, что во время ночного сна нет испарения влаги с поверхности роговицы, и влага накапливается в роговице. При открытых веках днем включается и этот механизм выведения жидкости из роговицы, и баланс смещается ближе к нормальному состоянию. Понятно, что по мере гибели новых эндотелиальных клеток зрение постоянно остается сниженным. Эндотелиальная дистрофия Фукса поражает оба глаза и несколько чаще встречается среди женщин. Обычно она проявляется в 30–40 лет и постепенно прогрессирует. Если зрение ухудшается настолько, что пациент теряет способность самостоятельно обслуживать себя, возникают показания для пересадки роговицы.
Признаки (симптомы)
- Расплывчатое зрение, которое часто бывает хуже после сна.
- Непостоянная острота зрения.
- Ослепление (засвет) при взгляде на источник света.
- Непереносимость яркого света.
- Чувство песка в глазах.
Диагностика
Эндотелиальная дистрофия обнаруживается при обследовании глаза за щелевой лампой. Кроме того, применяется ультразвуковая пахиметрия для оценки толщины роговицы и выраженности ее отека. Четкое изображение эндотелия и возможность определить плотность клеток на единицу площади, их средний размер дает эндотелиальная микроскопия.
Лечение
Медикаментозными средствами нельзя добиться излечения от этого заболевания. Растворы с высокой осмолярностью, т.е. способностью притягивать воду, помогают обезводить роговицу и временно улучшить зрение. Пересадка роговицы при удачном исходе может дать хороший результат. Но из-за относительно высокого риска осложнений, связанных с операцией, она, как правило, назначается при остроте зрения менее 0,1. При наличии выраженного роговичного синдрома и болей показано проведение с лечебной целью эксимерлазерной эпителиэктомии и поверхностной кератоэктомии. Данные операции разработаны и выполняются с применением авторских технологий в клинике офтальмологии Национального медико-хирургического центра им. Н.И.Пирогова.
Читайте также:


