Инвазивная грибковая инфекция что это
Микозы легких относительно редки и возникают преимущественно у пациентов с резко сниженными защитными реакциями организма (СПИД, раковая кахексия, длительное лечение антибиотиками широкого спектра действия, глюкокортикоидами и иммуносупрессивной терапии). Возбудители микозов лёгких — микроскопические грибы (микромицеты). Проявления заболевания и характер его течения в значительной степени отличается от бактериальных и вирусных инфекций. Идентификация возбудителей грибковых пневмоний является основой успешного лечения.

Инвазивный аспергиллёз (пневмония).
Основными возбудителями инвазивного аспергиллёза являются: A. fumigatus (60-90%), A.flavus (10-30%) и A. niger (2-15%). Частота составляет 12-34 случая на 1 млн. населения в год. Инфицирование происходит в результате вдыхания конидий Aspergillus. От человека к человеку аспергиллёз не передаются. Наиболее часто развивается у больных острым лейкозом во время цитостатической терапии, у пациентов, длительно получающих глюкокортикоиды и иммуносупрессоры.
Клинические проявления
Продолжительность инкубационного периода не определена.
Наиболее частыми признаками заболевания являются - неэффективность антибиотиков широкого спектра, повышение температуры тела более 38°С длительностью более 96 ч, непродуктивный кашель, боли в грудной клетке, кровохарканье и одышка. В 30% случаев повышения температуры может не отмечаться. Иногда клиника аспергиллеза напоминает признаки тромбоза ветвей лёгочной артерии: внезапно возникшие боли в груди и выраженная одышка. Нередко единственным проявлением заболевания служат изменения на рентгенограмме или КТ лёгких.
Основной метод выявления:
- очагов поражения — мультиспиральная компьютерная томография (МСКТ);
- микробиологического подтверждения диагноза — микроскопия и посев респираторных субстратов;
- серологической диагностики — определение антигена Aspergillus (галактоманнана) в сыворотке крови.
- рентгенография лёгких и придаточных пазух носа;
- КТ грудной клетки (МСКТ);
- при наличии неврологической симптоматики — МСКТ или МРТ головного мозга;
- определение антигена Aspergillus в сыворотке крови;
- бронхоскопия, бронхоальвеолярный лаваж (БАЛ), биопсия очагов поражения;
- микроскопия и посев смывов БАЛа, мокроты, отделяемого из носа, биопсийного материала.

Лечение включает антифунгальную (антигрибковую) терапию, устранение факторов риска и хирургическое удаление поражённых тканей.
Прогноз. Без лечения инвазивный аспергиллёз практически всегда заканчивается летальным исходом (в течение 1-4 нед.). При проведении лечения летальность составляет 30-50% и зависит от основного заболевания (острый лейкоз и др.), а также от распространённости аспергиллеза или локализации заболевания (диссеминация, поражение ЦНС)
Аллергический бронхолёгочный аспергиллёз характеризуется развитием реакции гиперчувствительности I типа при поражении дыхательных путей Aspergillus. Частота у больных бронхиальной астмой составляет 1-5%, у больных муковисцидозом — 5-14%.
Возбудители — Aspergillus fumigatus, A. clavatus, реже — другие Aspergillus.
Возникновению способствуют врождённая предрасположенность.
Инвазивного поражения тканей лёгких не наблюдается. Заболевание обычно протекает хронически с периодическими обострениями бронхообструктивного синдрома и/или возникновением эозинофильных инфиль¬тратов. Основными признаками обострения являются приступы удушья, повы¬шение температуры тела, боли в грудной клетке и кашель с мокротой, содержа¬щей коричневые включения и слизистые пробки. При длительном течении формиру¬ются бронхоэктазы и фиброз лёгких, приводящие к дыхательной недостаточности.
Инвазивный кандидоз лёгких (кандидозная пневмония) встречается относительно редко и составляет приблизительно 5-15% всех случаев инвазивного кандидоза. Он может быть первичным или вторичным, возникшим в результате гематогенной диссеминации Candida из другого очага.
Развивается преимущественно у больных на фоне тяжелой патологии (хирургическое лечение желудочно-кишечного тракта, инфицированный панкреонекроз, длительное парентеральное питание, применение иммуносупрессоров, искусственная вентиляция лёгких, гемодиализ, повторные гемотрансфузии, сахарный диабет).
Основными возбудителями кандидозной пневмонии являются С. albicans, С. tropicalis, С. parapsilosis, С. glabrata и др. Многие Candida являются обитателями организма человека и выявляются при посевах со слизистой оболочки полости рта и желудочно-кишечного тракта у 30-50% здоровых людей.
Клинические признаки (повышение температуры тела, непродуктивный кашель, одышка и боль в груди) неспецифичны и не позволяют отличить кандидозную пневмонию от бактериальной или другого микоза легких. Основа диагностики - выявление Candida при гистологическом исследовании и/или посеве биоптата лёгкого.
Лечение.
Важным условием успешного лечения является идентификация возбу¬дителя. Вид Candida чётко коррелирует с чувствительностью к антимикотикам.
Частота криптококкоза в последние годы значительно увеличилась в связи с пандемией ВИЧ-инфекции. В подавляющем большинстве случаев возбудителем криптококкоза является Cryptococcus neoformans - распространен повсеместно (в почве, на растениях, в испражнениях птиц).
Основные факторы риска — нарушения клеточного иммунитета, обусловленные СПИДом, лимфомой, хроническим лимфолейкозом, Т-клеточным лейкозом, а также длительным применением глюкокортикоидов и иммуносупрессоров. Риск развития криптококкоза определяется степенью выраженности иммунодефицита. Например, частота криптококкоза у больных СПИДом составляет до 30%. У иммунокомпетентных пациентов криптококкоз развивается редко. У женщин он возникает реже, чем у мужчин, у детей — реже, чем у взрослых. Заражение происходит ингаляционным путём.
У больных СПИДом наиболее часто поражаются ЦНС, лёгкие, кожа, развиваются диссеминированные варианты инфекции с вовлечением костей, почек, надпочечников и т.д. Основными признаками являются лихорадка (81%), кашель (63%), одышка (50%), снижение массы тела (47%), редко — боли в грудной клетке и кровохарканье. Диагностика: см. инвазивный аспергиллез.
При любой локализации криптококковой инфекции необходимо проведение люмбальной пункции (определение внутримозгового давления, микроскопия спинномозговой жидкости и посев на флору).
Лечение. Выбор и продолжительность применения антимикотиков определяются состоянием больного и локализацией процесса
Возбудители — относящиеся к классу Zygomycetes низшие грибы.
Зигомицеты распространены повсеместно, обита¬ют в почве, часто встречаются на пищевых продуктах и в гниющих растительных отходах. Возбудитель попадает в лёгкие при вдыхании спор.
Факторы риска аналогичны как и при прочих микозах.
Зигомикоз характеризуется чрезвычайно агрессивным течением с очень быстрым разрушением всех тканевых барьеров, поражением кровеносных сосудов, гематогенной диссеминацией с последующим развитием тромбозов, инфарктов и некрозов тканей. При зигомикозе возможно поражение любых органов, но наиболее часто поражаются придаточные пазухи носа (35-50% всех случаев), лёгкие (20-30%), кожа и подкожная клетчатка (10%), а также желудочно-кишечный тракт (5-10%).
Зигомикоз лёгких обычно проявляется повышением температуры тела более 38 °С, не снижающейся на фоне лечения антибиотиками широкого спектра действия, кашлем, болями в груди, обильным кровохарканьем или лёгочным кровотечением.
Гиалогифомикозы — группа заболеваний, вызываемых грибами Fusarium spp., Acremonium spp., Paecilomyces spp., Scedosporium spp., Scopulariopsis brevicaulis и Trichoderma longibrachiatum. Возбудители распространены повсеместно, часто встречаются в почве, на раз¬личных растениях.
Fusarium считают вторыми по частоте возбудителями инвазивных микозов лёгких после Aspergillus. Кроме пневмонии гиалогифомицеты у иммунокомпетентных пациентов вызывают локальные поражения, у иммуноскомпрометированных — фунгемию (грибок в крови) и диссеминированные инфекции, которые характеризуются очень высокой летальностью. Неблагоприятный прогноз связан как с выраженностью иммуносупрессии у больных, так и с низкой чувствительностью гиалогифомицетов к большинству применяемых антимикотиков.
Гиалогифомикозы лёгких наиболее часто развиваются у больных гемобластозами или реципиентов трансплантатов костного мозга, значительно реже — у больных с распространёнными глубокими ожогами. Инфицирование обычно происходит ингаляционным путём. Одним из возможных источников возбудителя являются поражённые ногти при онихомикозе. Возбудители могут поражать артерии с последующим развитием тромбозов, инфарктов и гематогенной диссеминацией. Заболевание обычно начинается как пневмония или синусит, при прогрессировании развивается гематогенная диссеминация с поражением кожи, внутренних органов, костей и головного мозга. Клиническая картина заболевания определяется локализацией процесса; общим признаком является рефрактерная к антибиотикам лихорадка. У 55-70% больных развивается характерное поражение кожи и подкожной клетчатки: болезненные эритематозные папулы или подкожные узелки с последующим образованием очага некроза в центре.
Диагностика: см. инвазивный аспергиллез.
Лечение.
Возбудители гиалогифомикозов характеризуются низкой чувствительностью и даже резистентностью к антимикотикам
Прецизионная диагностика инвазивных микозов нелегка. Это объясняется не только трудностями в получении культуры грибов, но и в интерпретации результатов исследований, поскольку грибами, как дрожжевыми, так и мицелиальными, возможны колонизация слизистых оболочек, контаминация исследуемых образцов. В связи с этим диагностика инвазивных микозов базируется на комплексном подходе, включающем не только результаты микологических (культуральных) и серологических (определение антигена грибов) исследований, но и клинические симптомы грибковой инфекции, данные вспомогательных методов исследований (компьютерная или магнитно-резонансная томография, ультразвуковое исследование).
Европейско-американской кооперированной группой по изучению инвазивных микозов у иммунокомпрометированных больных разработаны критерии диагностики инвазивных микозов. Они представлены в 2001 г. на Международной конференции по антимикробным препаратам и химиотерапии (ICAAC, Chicago), а в 2002 г. в печати. Определены критерии доказанного, вероятного и возможного инвазивного микоза, которые рекомендуется использовать при клинических и эпидемиологических исследованиях
Доказанный инвазивный микоз, вызванный мицелиальными грибами: обнаружение мицелия грибов в биоптатах либо аспиратах при гистологическом или цитологическом исследовании или выделение культуры из образцов, полученных в асептических условиях из стерильного в норме очага, который по результатам клинического и радиологического исследований связан с инфекцией, за исключением исследований мочи и со слизистых оболочек.
Доказанный инвазивный микоз, вызванный дрожжевыми грибами: обнаружение дрожжевых клеток (грибы рода Candida могут формировать псевдомицелий или истинный мицелий) в биоптатах или аспиратах, за исключением образцов со слизистых оболочек, или выделение культуры из образцов, полученных в асептических условиях из стерильного в норме очага, который по результатам клинического и радиологического исследований связан с инфекцией, за исключением исследований мочи, образцов из пазух носа и со слизистых оболочек, или обнаружение при микроскопии и специфическом окрашивании (в капле туши, окраска муцикармином) дрожжевых клеток либо положительного антигена Cryptococcus spp. в цереброспинальной жидкости.
Фунгемия, обусловленная мицелиальными грибами: выделение гемокультуры грибов, за исключением Aspergillus spp. и Penicillium spp., включая Penicillium marneffei, в сочетании с клиническими симптомами инфекционного процесса, совместимыми с выделенным возбудителем.
Фунгемия, обусловленная дрожжевыми грибами: выделение гемокультуры грибов рода Candida или иных дрожжевых грибов у пациентов с клиническими признаками инфекции, связанными с данным возбудителем.
Диагностическая значимость: выделение дрожжевых грибов, осторожная интерпретация при выделении мицелиальных грибов, за исключением Fusarium spp.
выделение дрожжевых грибов из крови
Центральный или периферический венозный катетер удаляют во всех случаях выделения дрожжевых грибов из крови
Для микологического исследования используют асептически удаленный дис-тальный отрезок катетера длиной 5— 6 см. Исследование проводят полуколичественным (Maki method) или количественным методом на среде Сабуро
Диагностическая значимость:
выделение дрожжевых грибов при полуколичественном исследовании 15 КОЕ или более, при количественном — 103КОЕ/мл или более для подтверждения диагноза катетерассоциированной инфекции или инфицирования катетера
подозрение на микозы, вызванные мицелиальными грибами или Cryptococcus neoformans;
длительная лихорадка на фоне терапии антибиотиками широкого спектра действия и нейтропении
Микроскопия образцов с калькофлуором белым (обнаружение мицелия или псевдомицелия);
посев на среду Сабуро;
определение антигена Aspergillus в жидкости бронхоальвеолярного лаважа при наличии очагов в легких, характерных для инвазивного аспергиллеза
Диагностическая значимость:
обнаружение грибов как дрожжевых, так и мицелиальных; положительный антиген
клинические и/или радиологические признаки инвазивного микоза;
лихорадка на фоне терапии антибиотиками широкого спектра действия.
Микроскопия с калькофлуором белым, посев на среду Сабуро
Диагностическая значимость:
обнаружение грибов как дрожжевых, так и мицелиальных
При микологическом исследовании стерильных аспиратов или биоптатов принимают во внимание выделение не только культуры грибов, но и обнаружение при микроскопии мицелия или псевдомицелия. В гистологических препаратах аспергиллы трудно дифференцировать от Fusarium spp., Sceclosporium apiospermum и некоторых других мицелиальных грибов. Для дифференциальной диагностики следует проводить иммуногистохимическое исследование с антителами к аспергиллам.
Иная интерпретация результатов в случае обнаружения мицелиальных грибов в крови. Высокая частота выделения мицелиальных грибов характерна для Fusarium spp. и составляет 40—60 %. Aspergillus обнаруживают крайне редко, в большинстве случаев это рассматривается как контаминация, за исключением Aspergillus terreus.
Выделение Aspergillus terreus из крови больных с гемобластозами может свидетельствовать об истинной аспергиллемии, а при наличии клинических симптомов инфекции является основанием для назначения антимикотиков.
| Показатель | Критерии |
| Факторы, индуцирующие возникновение инвазивного микоза (макроорганизм) | Нейтропения ( *При отсутствии инфекции, обусловленной микроорганизмами, способными вызвать аналогичную радиологическую картину, включая образование полостей (Mycobacterium spp., Legionella spp., Nocardia spp.). |
При выявлении в крови или иных стерильных биосубстратов дрожжевых грибов обязательно следует проводить идентификацию до вида и определять чувствительность к противогрибковым препаратам, при выделении мицелиальных (плесневых) грибов — только идентификацию до вида, чувствительность не определяют.
В клинической практике чувствительность мицелиальных грибов не исследуют по причине несовершенства стандартов по определению чувствительности таких грибов к антимикотикам. Более того, только в одном исследовании продемонстрирована корреляция между чувствительностью Aspergillus spp. и результатами лечения инвазивного аспергиллеза у больных с гемобластозами. Ни в одном из исследований, проведенных в последующем, не получено подобных результатов.
В последнее время стали появляться единичные сообщения о формировании приобретенной резистентности грибов A. fumigatus к итраконазолу, вориконазолу.
Идентификация грибов до вида, особенно полученных из стерильных локусов, необходима прежде всего для выбора антимикотика и проведения адекватной противогрибковой терапии. Так, Candida krusei устойчивы к флуконазолу и менее чувствительны, чем дрожжевые грибы другого вида, к амфотерицину В; Aspergillus terreus, Scedosporium apiospermum (Pseudallescheria boydii), Trichosporon beigelii, Scopulariopsis spp. резистентны к амфотерицину В; Mucorales резистентны к итраконазолу, вориконазолу, Candida glabrata проявляет дозозависимую чувствительность к флуконазолу, и при выделении этого вида гриба, даже чувствительных штаммов, дозу флуконазола следует увеличить (взрослым назначают 800 мг вместо 400 мг); Candida lusitaniae устойчивы к амфотерицину В.
Идентификация грибов до вида также важна для проведения эпидемиологического анализа в стационаре — определения возбудителей вспышек инфекции и по возможности источника инфекции. Описаны вспышки инфекции, вызванные такими редкими грибами, как С. lusitaniae, С. krusei, С. lipolytica.
На основании видовой идентификации грибов можно предположить инвазивный микоз или колонизацию грибами слизистых оболочек. Например, Aspergillus niger существенно реже, чем Aspergillus fumigatus, являются причиной инвазивного аспергиллеза у больных острыми лейкозами. Выделение из жидкости бронхоальвеолярного лаважа Aspergillus niger чаще всего расценивается как колонизация дыхательных путей, а из мокроты — как контаминация из воздуха и требует дополнительных исследований при подтверждении диагноза инвазивного аспергиллеза.
Выделение Cryptococcus neoformans у иммунокомпрометированных больных из респираторного тракта (смывы, лаваж) является диагностически значимым. Если идентификация дрожжевых грибов из жидкостей, полученных из дыхательных путей (смывы из трахеи, бронхов, бронхоальвеолярный лаваж) иммунокомпрометированных больных, не относится к обязательным исследованиям, то проведение скрининга по выявлению Cryptococcus neoformans из этих образцов является необходимым.
Обнаружение кандид в моче у больных с нейтропенией и лихорадкой, как правило, считается проявлением диссеминированной кандидозной инфекции.
В своевременной диагностике инвазивного аспергиллеза успешно пользуются коммерческим тестом по выявлению циркуляции специфического антигена грибов Aspergillus spp. галактоманна (полисахаридный водорастворимый компонент клеточной стенки гриба).
Галактоманн может быть определен двумя методами: методом латекс-агглютинации (Pastorex Aspergillus, фирмы BioRAD) и методом иммуноферментного анализа (Platelia Aspergillus, фирмы BioRAD).
Преимуществом иммуноферментного метода является более низкий порог чувствительности определения уровня галактоманна в крови — 1 нг/мл и менее, а с помощью латекс-агглютинации — 15 нг/мл. Диагностическое значение имеет определение галактоманна в крови (не менее чем в 2 образцах), цереброспинальной жидкости, бронхоальвеолярном лаваже. Чувствительность метода иммуноферментного анализа составляет около 90 %, специфичность 90—99 %, у реципиентов аллогенного костного мозга данные показатели ниже и равны соответственно 60—70 % и 80—90 % вследствие профилактического применения противогрибковых препаратов (антимикотики снижают пороговый уровень галактоманна).
В 40 % случаев выявление галактоманна в крови опережает проявления инвазивного аспергиллеза, определяемые при компьютерном исследовании легких, а в 70 % опережает клинические симптомы инфекции.
Диагностическую значимость тест по выявлению антигена Aspergillus имеет в том случае, если исследование проводят неоднократно. Определение антигена Aspergillus в крови следует проводить при лихорадке на фоне лечения антибиотиками широкого спектра действия у больных с нейтропенией 2 раза в неделю; при пневмониях, которые возникают или сохраняются на фоне антибактериальной терапии; при обнаружении очагов в легочной ткани (компьютерная томография).
При заболеваниях организма женщины, которые провоцирует грибковая лечения, требуется своевременно обратиться с неприятными симптомами к специалисту и начать эффективное лечение. В противном случае болезнь развивается дальше, приобретает хроническую форму, при этом уже не подлежит окончательному выздоровлению. Эффективное лечение грибковой инфекции в организме предусматривает использование противогрибковых препаратов в зависимости от интенсивности и локализации поражения.
Что такое грибковая инфекция
Это колонии патогенных грибков, которых насчитывается до 50 000 видов. Если такая патогенная флора проникает в организм женщины или мужчины, аномальный процесс сопровождается неприятной симптоматикой, снижает качество жизни, учащает число опасных рецидивов. Например, речь может идти о вагинальных грибковых инфекциях, которые поражают слизистые оболочки, сопровождаются острым воспалительным процессом. Не менее неприятная симптоматика при кандидозе горла, инфекции мочевых путей.
- ослабленный иммунитет;
- несоблюдении правил личной гигиены;
- прогрессирующая беременность;
- длительное переохлаждение;
- антибактериальная терапия;
- хронические болезни;
- хирургические вмешательства.
Грибковые заболевания человека имеют инфекционную природу, проникают в организм человека извне. Пути заражение представлены ниже, при этом важно понимать, что при контакте с патогенными микроорганизмами страдает не только иммунитет, но и внутренние органы, системы. Итак:
- Алиментарный путь. Чаще преобладает у детей, когда болезнетворная инфекция распространяется с пищей. Например, у малышей первого года жизни — это кандидоз ротовой полости.
- Воздушно-пылевой. Способностью дрожжевых инфекций и плесневых грибков является устойчивость в окружающей среде, поэтому грибковые споры могут переноситься с пылью, проникают в организм.
- Контактный. Инфекция передается при травмировании кожных покровов, от пациента к здоровому человеку, имеет место экологический, социально-бытовой фактор.
- Половой путь. Грибковая флора распространяется при половом контакте, например, при кандидозе влагалища у женщин (при наличии молочницы даже бессимптомной формы).

Эти внеклеточные паразиты населяют каждый организм, но не всегда становятся причиной заболевания. Спорами они произрастают в вегетативную систему, при этом в пассивном состоянии считаются условно-патогенными и безопасными для здоровья. При создании благоприятных условий инфекция грибкового происхождения размножается, формируя колонизацию высокой плотности. У пациента сразу появляется много неприятных симптомов, с которыми требуется своевременно бороться консервативными методами. Первичные инфекции требуют привлечения информативных методов диагностики.
Разновидности грибков у человека
Покупку лекарственных препаратов назначает только лечащий врач строго по медицинским показаниям, исходя из специфики патогенной флоры. По типу возбудителя в пораженном организме могут встречаться следующие вредоносные грибки:
- кандидозные инфекции (речь идет о инфекциях Candida);
- криптококкоз (стоит опасаться легочную инфекцию грибковой природы);
- трихофитии (грибки кожных покровов, ногтей, слизистых, проходов ушей);
- аспергиллез (споры aspergillus формируют поражение легких после снижения иммунитета).
Если преобладает грибок в организме, в зависимости от локализации очага патологии инфекция может быть поверхностной или системной. Для первого случая речь идет о заражении кожных покровов и слизистых оболочек, при этом внутренние органы и системы в патологический процесс не вовлечены. Вторичную инфекцию вызывают грибковая инфекция кандида, трихофитии, отдельные штаммы.
Имеет место присутствие диссеминированной инфекции, которая проникает в кровь и стремительно распространяется по системному кровотоку. Опасное заражение происходит криптококкозом, аспергиллезом. При инвазивных грибковых инфекциях наблюдается поражение желудочно-кишечного тракта, легких, других внутренних органов. Определить воспалительный процесс и уточнить преобладающую клиническую картину помогут развернутые анализы крови, выполненные в лаборатории.

Грибок у женщин
Беременные женщины – это представители группа риска, поскольку дрожжеподобный грибок прогрессирует вдвое чаще на фоне отсутствия иммунных резервов. Не исключены такие приступы после длительного лечения антибиотиками или предшествующего хирургического вмешательства. Болезнь первое время может протекать бессимптомно, а неприятная симптоматика прогрессирует неожиданно под воздействием патогенных факторов. Особенности интенсивной терапии полностью зависят от характера грибкового микроорганизма, локализации очага патологии.
При выделениях из влагалища творожистой консистенции и кислого запаха возникает подозрение на вагинальный кандидоз. Споры гриба провоцируют нарушение микрофлоры, приступы заболевания по-женски дополнительно сопровождаются зудом и жжением наружных половых органов. Молочница не сопровождается гематогенным распространением инфекции. Не стоит путать характерный недуг с кандидозом полости рта, хотя возбудитель и специфика его распространения по очагу поражения идентичная.
Из влагалища грибковая инфекция может проникнуть в детородные органы, поражает матку и придатки. Среди потенциальных осложнений такого инфицирования – бесплодие, другое хроническое заболевание репродуктивной системы. Важно уточнить, что грибковый вагинит, распространение системных микозов и другого вида инфекции чаще уместно для пациенток с сахарным диабетом, после длительной болезни и антибактериальной терапии. В любом случае, необходимы своевременные курсы лечения, подробная диагностика характерного недуга.
Симптомы грибковых инфекций
Патогенный грибок в крови может даже спровоцировать абсцессы мозга, вызвать необратимые изменения костей, внутренних органов. Таких опасных осложнений со здоровьем можно избежать, если своевременно обратить внимание на неприятные перемены в общем самочувствии. Усиленная нарушениями иммунитета симптоматика снижает качество жизни, обеспечивает спад работоспособности, провоцирует нестабильность эмоциональной сферы. Основные признаки патологического процесса представлены ниже:
- покраснение кожных покровов и слизистых оболочек;
- зуд очагов патологии, усиливающийся по ночам;
- признаки шелушения кожных покровов;
- изменение структуры ногтевых пластин;
- дискомфорт при системных высыпаниях.
Если в патологический процесс вовлечены слизистые оболочки, такое заражение сопровождается образованием язв. Если это прогрессирующие микозы стоп, поражены кожные покровы, при этом очаги патологии могут локализоваться в области кожных складок. Тоже самое касается генерализованных микозов. Другие клинические проявления инфекции грибковой природы представлены ниже:
- кожная сыпь;
- гиперемия кожных покровов;
- сильный зуд и жжение дермы, слизистых;
- шелушение ороговевшего слоя кожи;
- системный дискомфорт.
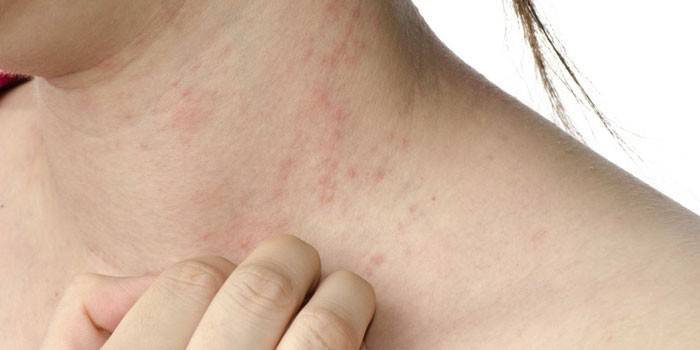
Учитывая все существующие формы микозов, становится очевидно, что патологический процесс в большинстве своем распространяется на верхний слой эпидермиса. Постепенно грибковая инфекция проникает в средние и глубинные слои дермы. Если вовремя не пролечиться, не избежать развитие глубокого микоза, который меняет структуру дермы, вовлекает в патологический процесс ногтевые пластины (ногти становятся ломкими, слоятся, меняют цвет).
Пациент может столкнуться со стоматитом, когда на слизистых оболочках формируется творожистый, белый налет, присутствуют видимые признаки воспаления, гиперемия, зуда и жжения очагов патологии. От плесневых грибов молочницей не заражаются, основным возбудителем патологического процесса чаще становятся грибы рода Кандида. Эффективные методы лечения и профилактику рекомендует только лечащий врач после диагностики, терапия эффективна в домашней обстановке.
От поверхностных микозов колоссального вреда здоровью организма не предвидится, чего не скажешь об инфекциях грибковой природы, которая стихийно поражает внутренние органы. Например, обширные поражения печени приводят к отмиранию тканей паренхимы и выраженным симптомам острой интоксикации. Примерные симптомы инфицирования внутренних органов представлены ниже:
- длительные приступы сухого кашля возникают при поражении легких аспергиллезом и криптококкозом, могут привести к туберкулезу или воспалению легких;
- инфекции грибковой природы при проникновении в системный кровоток провоцируют лихорадку, выраженные симптомы интоксикации;
- грибковая инфекция нарушает сердечный ритм, приводит к развитию сердечно-сосудистых патологий, почечной недостаточности.
Лечение грибковой инфекции
При распространении оппортунистических инфекций необходимо своевременное лечение консервативными методами. Врач однозначно рекомендует пользоваться противогрибковыми мазями и кремами, при этом настаивает на пероральном приеме таблеток для усиления желаемого терапевтического эффекта. Такой комплексный подход к проблеме ускоряет естественный процесс выздоровления, сокращает риск заражения внутренних органов. Медикаментозное лечение зависит от природы грибковых микроорганизмов.
Характерный недуг вызван дрожжеподобными грибами рода Кандида, поражает слизистые оболочки, кожные покровы. В детском возрасте чаще преобладает стоматит ротовой полости с характерным белом налетом, а взрослые женщины систематически мучаются от вагинального кандидоза – молочницы. Основная цель лечения – истребить грибковую флору, восстановить пораженные слизистые. Вот эффективные лекарственные средства с противогрибковым эффектом:
- Болтушка – это аптечный состав, которым требуется обрабатывать пораженные слизистые рта до 4-5 раз за сутки. Эффективно средство в детском возрасте, не запрещено беременным. Среди недостатков – специфический запах, длительный прием.
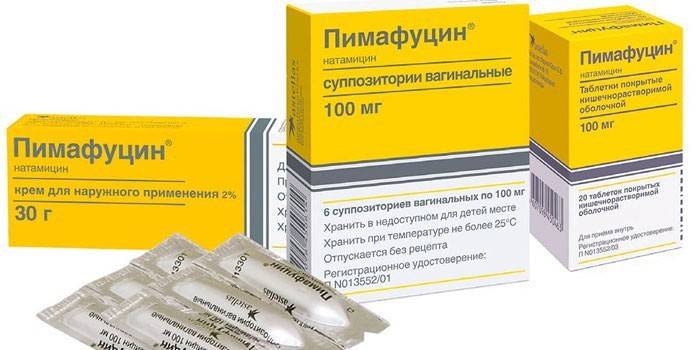
- Пимафуцин. Препарат имеет несколько форм выпуска – крем, свечи, таблетки. Активный компонент натамицин разрушает грибковые мембраны. На кожные покровы требуется наносить мазь тонким слоем, а при вагинальном кандидозе подходят свечи по 1 суппозиторию на ночь.
Болезнь спровоцирована высококонтагиозной флорой Microsporum. Пациент страдает от поражения волосистой части головы, гладкой кожи. Патогенные грибки поражают ногти. Болезнь свойственна детям, которые, согласно статистике, чаще остальных страдают лишаями, заражаясь от контакта с животными. Вот эффективные средства для консервативного лечения:
- Тербинафин. Этот препарат в форме мази требуется наносить на очаги патологии 3-5 раз за сутки. Курс лечения – до 5 недель. Если такой медикамент не подошел, можно заменить его полным аналогом Ламизил.
- Клотримазол. Противогрибковая мазь для применения наружно. Очаги лишая требуется обрабатывать 2-3 раза за сутки, причем стараться их не мочить. Преимущества – эффективное и недорогое средство, недостаток – длительное лечение.
Патогенный микроб Coccidioides immitis проникает через травмированные кожные покровы, по симптомам напоминает ОРВИ. На кожных покровах сначала появляется мелкая сыпь, но затем она модифицируется в обширные нарывы по телу. Эффективными лекарствами для домашнего лечения являются такие медицинские препараты, как Флуконазол (Дифлюкан) или Итраконазол в таблетках.
Патогенный микроб Histoplasma capsulatum проникает в организм через носовые проходы, контактным путем или после употребления инфицированных продуктов питания. Начинается патологический процесс с появлениях ран и язв на слизистой оболочке, увеличения и болезненности лимфатических узлов. Болезнетворные микроорганизмы проникают во внутренние органы, увеличивая печень и селезенку. Лечить заболевание можно такими лекарствами:
- Амфотерецин B. Препарат разводят во флаконе с глюкозой, вводят капельно или внутривенно. Это экстренная мера реагирования. Преимущества – высокая эффективность, недостаток – противопоказания.
- Итразол. Противогрибковый препарат выпускается в капсулах. Принимать рекомендуется по 2 пилюли 1-2 раза в сутки на протяжении 2 недель. Плюс – высокая эффективность, минус – избирательное действие.
Blastomyces dermatitis обитает в почве, проникает через дыхательные пути. Очагами поражения становятся слизистая полости рта, глотка, гортань. По симптомам патологический процесс напоминает ротавирусную инфекцию, пневмонию, менингиты, приступы хронического бронхита. От бластомикоза эффективно помогают следующие лекарства:
- Амфотерицин В. Это противогрибковый антибиотик, который требуется вводить внутривенно в условиях стационара. При непереносимости активных компонентов или в домашних условиях можно заменить его Итраконазолом или Кетоконазолом для приема внутрь. Недостатки – избирательное действие в организме.
- Низорал. Крем и шампунь предназначены для использования наружно. Таким способом можно сократить видимые очаги патологии с минимальным риском побочных явлений. Использовать препарат разрешено до 3-4 недель в зависимости от симптоматики. Преимущества – устойчивый лечебный эффект, недостатки – высокая цена.

Sporothrix schenckii проникает в организм через кожные покровы при травме или через дыхательные пути. Обитает микроб в почве и воде, может переноситься с одеждой и обувью, по воздуху. Грибковая флора поражает не только кожные покровы, но и костную ткань, суставы, легкие, предшествует сепсису. Устранить микроорганизмы можно такими медикаментами:
- Вориконазол. Препарат вводится в капельницах, процедуры проводятся в условиях стационара, обеспечивают системное действие в организме. Преимущества – высокая эффективность лечения, недостатки – побочные явления, риск интоксикации.
- Кетоконазол. Это противогрибковое средство можно одновременно использовать внутрь и наружно для усиления лечебного действия. Внутрь принимать положено по 2 таблетки за сутки на протяжении 2 недель, наружно наносить мазь. Преимущества – высокая эффективность лечения, недостаток – лекарство не всем подходит.
Cryptococcus neoformans обитает в почве или отдельных продуктах питания. Первичный очаг патологии локализуется в легких, а при отсутствии своевременной терапии трансформируется в мозговые ткани и другие органы, формируя злокачественные опухоли и абсцессы. Для успешного лечения уместны следующие лекарственные средства:
- Амфотерицин В. Лекарство в форме раствора положено вводить внутривенно 0,7-1,0 мг/кг один раз за день на протяжении 2 недель. Недостаток – проведение процедуры при стационаре.
- Флуцитозин. Медикамент дополняет интенсивную терапию вышеописанным противогрибковым антибиотиком, тоже предназначен для внутривенного введения объемом 25 мг/кг 4 раза за день в течение 14 суток.
Читайте также:


