Инновации в лечении острых кишечных инфекций
М.З.Шахмарданов, В.В.Никифоров, М.В.Зуева
Инфекционная клиническая больница №3 ДЗ, Москва
В структуре острых кишечных инфекционных заболеваний, сопровождающихся синдромом диареи, более 80% приходится на пищевые токсикоинфекции неустановленной этиологии. Этиологическая расшифровка диагноза последних в случае спорадической заболеваемости обоснованно признана не целесообразной [6], равно как и их этиотропная терапия. Не подлежат этиотропному лечению также и локализованные формы сальмопеллеза [4].
Другая не менее важная сторона вопроса этиотропной терапии состоит в том, что использование новых противобактериальных средств, возможно, имеет риск искусственного клонирования штаммов возбудителей, несущих плазмиды резистентности к этиотропным препаратам, либо детерминацию новых факторов патогенности, которые будут определять тяжесть болезни. С таким прецедентом мы столкнулись в начале 1990-х годов, когда неожиданно дизентерия Флекснера 2а стала давать летальность до 10% при тяжелом течении и появились осложнения, связанные с полиорганной недостаточностью, ранее не встречавшиеся [2].
Конечной целыю лечения любого инфекционного заболевания является ликвидация возбудителя и патологического процесса с минимальными негативными воздействиями на макроорганизм. При этом макроорганизм должен не утратить в результате лечения то ценное, что он имел до болезни, а, напротив, приобрести.
Все вышесказанное подчеркивает актуальность совершенствования патогенетической терапии острых кишечных инфекций.
Основные направления патогенетической терапии острых кишечных инфекционных заболеваний, сопровождающихся синдромом диареи, следующие:
- дезинтоксикация;
- коррекция водно-электролитных нарушений;
- коррекция моторно-секреторных нарушений желудочно-кишечного тракта (ЖКТ);
- коррекция нарушений кишечной микрофлоры;
- усиление репаративных процессов в слизистой оболочке толстой кишки;
- энтеросорбция.
| Диагноз | Общее число больных (n=232) | Опытная группа (n=112) | Контрольная группа (n=120) |
| Пищевая токсикоинфекция, гастроэнтеритическая форма | 92 | 44 | 48 |
| Острая дизентерия | 66 | 33 | 33 |
| Сальмонеллез, гастроинтестинальная форма | 74 | 35 | 39 |
Первым и основным направлением патогенетической терапии инфекционных заболеваний является дезинтоксикационная терапия. Целыю дезинтоксикационной терапии является удаление токсинов возбудителя из организма. Дебют острых кишечных инфекций, сопровождающихся синдромом диареи, связан с попаданием возбудителя в ЖКТ и действием его факторов патогенности. Противобактериальные препараты ликвидируют интоксикацию опосредованно - путем уничтожения возбудителя и прекращения продукции последним токсинов. Одновременно наступает угнетение роста нормальной кишечной микрофлоры со всеми вытекающими из этого неблагоприятными последствиями. Следовательно, перспективными для дезинтоксикационной терапии являются препараты, способные максимально обеспечить связывание и элиминацию патогена в месте его локализации и не оказывать повреждающего действия на нормофлору кишки. Также должен быть соблюден ведущий принцип этиопатогенетического лечения: максимальное воздействие препарата в месте локализации патологического процесса и минимальное влияние на не заинтересованные в патологии органы и системы. Такая задача возлагается на энтеросорбенты.
Энтеросорбция при острых кишечных инфекциях является не только патогенетическим способом терапии, но и этиологическим, так как сорбенты способны поглощать не только эндо - и экзотоксины возбудителей, но и фиксировать на своей поверхности возбудителей бактериальной и вирусной природы, выключая их таким образом из патологического процесса. Способность энтеросорбентов связывать эндо- и экзотоксины возбудителей оказывает существенный вклад в дезинтоксикацию макроорганизма. Энтеросорбенты практически не изменяют состав нормальной кишечной аутофлоры [1, 3]. В лечении инфекционных больных широко применяются такие энтеросорбепты, как Смекта, Неосмектин, Полифепан. Форма выпуска указанных препаратов (в виде порошка и ли геля) не всегда удобна в применении. Родоначальник энтеросорбентов - активированный уголь - обладает значительно более низкими сорбционными свойствами по сравнению с сорбентами, созданными на основе медицинского лигнина. Также в медицинской литературе появляются данные о том, что прием активированного угля может спровоцировать воспалительные изменения в слизистой оболочке ЖКТ [5]. Немаловажную роль для практического здравоохранения играет также стоимость лекарственного препарата.
В настоящей работе представлены результаты применения нового отечественного таблетированного энтеросорбента Фильтрум-СТИ, состоящего из продуктов гидролиза компонентов древесины полимера лигнина, в лечении больных с острыми кишечными инфекциями.
Оценка клинической эффективности применения Фильтрум-СТИ у больных с острыми кишечными инфекциями проводилась в инфекционной клинической больнице №3 ДЗ г. Москвы (гл. врач Л.ИЛазуткина).
Всего были обследованы и пролечены 232 больных. В таблице представлены группы обследованных больных.
Все больные поступали в состоянии средней тяжести. Диагноз заболевания устанавливался на основании типичных клинико-эпидемиологических данных. Верификация диагноза острой дизентерии и гастроинтестинальной формы сальмонеллеза осуществлялась бактериологическими методами. У 29 больных с острой дизентерией изолирована копрокультура S. Jlexneri 2а, у 24 - S. sonnei 2g. При отсутствии бактериологического подтверждения диагноза острой дизентерии больным проводилось эндоскопическое исследование толстого кишечника, обнаружившее катарально-геморрагические, либо эрозивные и язвенные изменения слизистой оболочки нисходящих отделов толстой кишки и в прямой кишке, соответствующие патогномоничпым изменениям при острой дизентерии. У 62 больных с гастроинтестинальной формой сальмонеллеза изолирована копрокультура S. гр. D enteritidis, у остальных - сальмонеллы более редких групп.
112 больных получали в дополнение к общепринятой базисной терапии препарат Фильтрум-СТИ в дозе по 2 таблетки 4 раза в сутки в течение 5 суток, или в более короткий срок в случае регресса основных клинических проявлений. 120 больных получали только базисное лечение без использования препарата Фильтрум-СТИ и составили группу сравнения. Группы больных, получавших Фильтрум-СТИ, и группа сравнения были рандомизированы простым слепым методом.
Клиническая эффективность применения препарата Фильтрум-СТИ оценивалась по продолжительности основных симптомов: температуры, жидкого стула, присутствия слизи в стуле (только при дизентерии и сальмонеллезе), гемоколита (только при дизентерии), болей в животе, болезненности при пальпации, вялости и анорексии.
Статистическая обработка полученных данных проводилась общепринятыми методами; для оценки достоверности различий использовали Т-критерий Стъюдента.
Результаты
Продолжительность основных клинических симптомов болезни у больных с острой дизентерией, гастроинтестинальной формой сальмонеллеза и пищевыми токсикоинфекциями представлена соответственно на рисунках 1-3.
Вебинар провела Барамзина С.В. к.м.н., врач-инфекционист первой категории, доцент кафедры инфекционных болезней Кировского ГМУ.
Острые кишечные инфекции (ОКИ) — это большая группа инфекционных заболеваний человека с энтеральным (фекально-оральным) механизмом заражения, вызываемым патогенными и условно-патогенными бактериями, вирусами и простейшими, протекающие с преимущественным поражением желудочно-кишечного тракта в виде острого гастроэнтерита, энтероколита, колита с клиническими эквивалентами в виде болей в животе, рвоты, диареи, в тяжелых случаях — с явлениями токсикоза и эксикоза.
Инфекционная диарея — это диарея, обусловленная инфекционными причинами, часто сопровождающаяся тошнотой, рвотой и/или схваткообразными болями в животе.
Проблема ОКИ очень актуальна. Ежегодно до 30 % населения промышленно развитых стран страдает ОКИ.
Условно-патогенные возбудители кишечных инфекций занимают различное таксономическое положение и способны вызывать патологический процесс при условии сниженной резистентности организма и изменения защитных свойств нормальной микрофлоры кишечника. Они имеют ряд факторов, которые при определенных условиях оказывают патогенное воздействие на организм: эндо- и экзотоксины, гемолизины и др.
3 типа диареи
Диареи делятся на 3 типа:
-
Инвазивный тип диареи
Наличие клинико-эпидемиологических данных, характерных для нозологических форм ОКИ, возбудители которых обладают инвазивностью (сальмонеллез, иерсиниоз, шигеллез). Вовлечение в патологический процесс толстого кишечника (колит, энтероколит, реже энтерит). Гематологические показатели: лейкоцитоз, нейтрофилез, палочкоядерный сдвиг, ускоренная СОЭ. Копрологические изменения: лейкоциты, эритроциты, слизь и другие признаки воспалительного процесса.
Осмотический тип диареи
Наличие клинико-эпидемиологических данных, характерных для ОКИ вирусной этиологии. Вовлечение в патологический процесс только тонкого отдела кишечника (энтерит или гастроэнтерит) с явлениями метеоризма с первых дней болезни. Отсутствие гематологических и копрологических признаков бактериального воспаления.
Секреторный тип диареи
Критерии диагностики диареи
Синдромы при ОКИ
- Синдром общей интоксикации
- Диспепсический синдром
- Болевой синдром
- Эксикоз
- Нейротоксикоз
- Гемодинамические нарушения
- Синдром метаболических нарушений
- Дизентерия
- Сальмонеллёз
- Эшерихиозы
- Холера
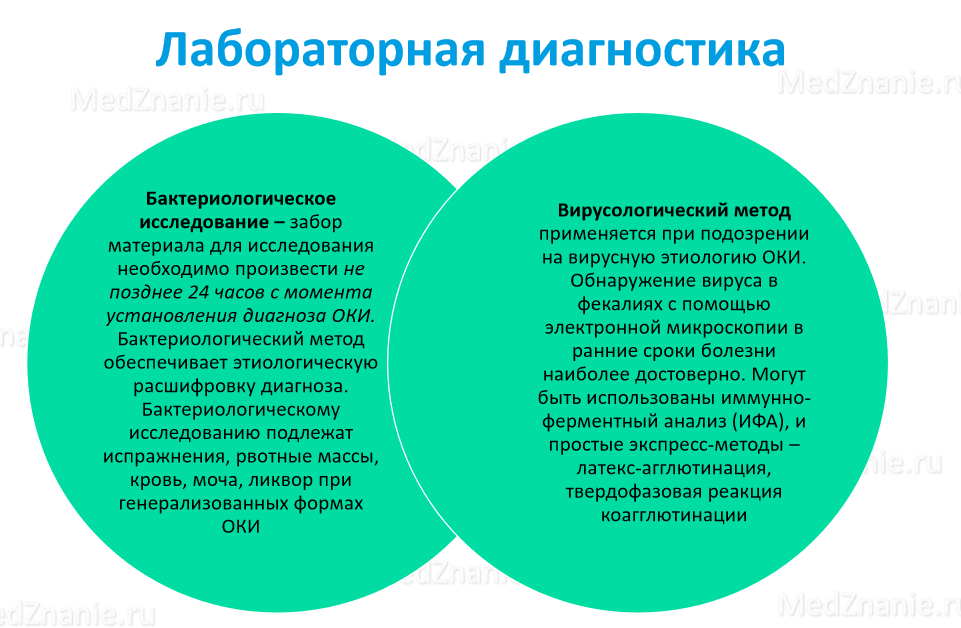
Диагностика
Установление диагноза ОКИ проводится в два этапа:
-
I этап — предварительный диагноз устанавливается на основании анамнеза, возрастного фактора, эпидемиологической ситуации в конкретном регионе, клиники с учетом локализации и характера патологического процесса в ЖКТ.
В предварительном диагнозе у взрослых при наличии типичного симптомокомплекса должна быть указана предположительная нозологическая форма, в случае стертого или атипичного течения заболевания – указывается ведущий клинический синдром, тяжесть заболевания.
Ректороманоскопическое исследование (при затяжных и хронических формах сальмонеллеза, дизентерии, кампилобактериоза и т.д.)
Диагностика ОКИ, вызванных условно-патогенными микроорганизмами
- Наличие у больного клинических признаков острого инфекционного заболевания
- Выделение условно-патогенной флоры в первые дни болезни в монокультуре из испражнений, рвотных масс или промывных вод желудка, из остатков пищевого продукта, с которым пациент связывает заболевание
- Массивность выделения условно-патогенной флоры в ранние периоды обследования (106 и более микробных клеток в 1 грамме испражнений)
- Снижение количественного содержания условно-патогенной флоры в динамике заболевания
Общие подходы к лечению диареи

Виды лечения:
1 этап восстанавливающий — 4-6 часов от начала лечения — направлен на ликвидацию водно-солевого дефицита, имеющегося к началу лечения.
- при легкой степени тяжести жидкость (глюкозо-солевые растворы, морс или кипяченая вода) дается из расчета 40-50 мл/кг за 4 часа
- при средней степени тяжести — 80-90 мл/кг за 6 часов
- при тяжелом течении — 80–100 мл/кг за 6 часов
- при легкой степени тяжести жидкость (глюкозо-солевые растворы, морс или кипяченая вода) дается из расчета — 1 литр за 6 часов, 1-3% от массы
- при средней тяжести — 2–3 литра за 4-6 часов или 4-6% от массы тела
- при тяжелом течении — 4–5-7 литров за 2-4 часа 6-9%
Жидкость выпивается дробно, в зависимости от возраста, по 1/2 чайной, 1-2 столовых ложки через каждые 5–10 минут.
Через 4-6 часов повторно оценивается состояние пациента.
Ухудшение в состоянии является показанием для внутривенного капельного введения жидкости.
При стабилизации процесса возможно продолжение 1 этапа оральной регидратации еще в течение 4–6 часов.
Начинается 2 этап (поддерживающая регидратация), направленный на возмещение продолжающейся потери жидкости.
Расчёт 2 этапа: потери + 1/4 или 1/6 или 1/12 от фактической потери (30 мл/кг). 2 этап продолжается в течение 3–5 дней до полной нормализации стула
Показания для парентеральной 3-4 ст. дегидратации. Для парентеральной регидратации - растворы Калия хлорид + Натрия ацетат + Натрия хлорид, Декстроза + Калия хлорид + Кальция хлорид + Магния хлорид + Натрия хлорид + Яблочная кислота
Диетотерапия является постоянным и ведущим компонентом терапии ОКИ на всех этапах болезни. В настоящее время водно-чайные паузы и голодные диеты не рекомендуются, т.к. доказано, что даже при тяжелых формах ОКИ пищеварительная функция кишечника сохраняется, а голодные диеты значительно ослабляют защитные функции организма и замедляют процессы репарации кишечника.
Выбор средств этиотропной терапии осуществляется с учетом предполагаемой этиологии ОКИ (шигеллез, сальмонеллез, ротавирусная инфекция) и типа диареи (инвазивный, секреторный), а также с учетом возрастных ограничений, периода болезни и сопутствующей патологии
К ним относятся широко распространенные препараты, которые при приеме внутрь мало всасываются в кишечнике и оказывают бактериостатическое или бактерицидное действие в просвете кишки, что патогенетически обоснованно в первые часы болезни. Особого внимания заслуживают современные производные нитрофурана.
Антимикробная активность нитрофуранов проявляется в отношении грамположительных и грамотрицательных бактерий, а также некоторых простейших и грибков. В отличие от многих антибиотиков нитрофураны не угнетают иммунитет, а стимулируют его за счет усиления фагоцитарной активности лейкоцитов, повышения адсорбционно-поглотительной способности ретикулоэндотелиальной системы печени и селезенки.
Назначаются обычно в стационаре:
- При неэффективности препаратов I ряда
- При среднетяжелых и тяжелых формах болезни
- При поступлении пациента в поздние сроки, поскольку в эту фазу ― инвазивных ОКИ возбудитель уже проникает за пределы просвета кишки
В качестве альтернативных препаратов рекомендуются амоксициллин/клавулановая кислота, фторхинолоны, аминогликозиды.
Рекомендуется применять только в стационарных условиях:
- При тяжелых и генерализованных формах ОКИ
- При среднетяжелых и тяжелых формах болезни — в случае неэффективности препаратов II ряда
- При сочетании ОКИ с бактериальными осложнениями острого респираторного заболевания
В качестве препаратов — резерва используются обычно антимикробные препараты с высокой биодоступностью, проникающие в ткани, оказывающие бактерицидное действие на внутриклеточно расположенные микроорганизмы
К ним относятся: цефалоспорины III и IV поколения, фторхинолоны, карбапенемы.
Улучшить эффективность антибактериальной терапии среднетяжелых форм ОКИ у пациентов > 1 года можно с помощью специфических бактериофагов, примененных совместно с антибиотиками или химиопрепаратами.
- Как монотерапия при стертых и легких формах ОКИ
- В сочетании с антимикробными препаратами при среднетяжелых формах в острой фазе болезни
- Для проведения 2 курса этиотропной терапии при повторном высеве
- При дисбактериозе кишечника, сопровождающегося ростом кишечной палочки с измененными свойствами, стафилококка
Энтеросорбция. Играет ведущую роль при лечении секреторных диарей.
- Используют сорбенты — кремния диоксид коллоидный, смектит диоктаэдрический, активированный уголь, лигнин гидролизный, повидон — все они представляют собой мельчайшие частицы с очень большой сорбционной поверхностью, способные извлекать, фиксировать на себе и выводить из кишечника вирусы, микробы и их токсины, биологически-активные метаболиты, аллергены
- При приеме адсорбирующих препаратов продолжительность и тяжесть диареи уменьшается
- Смектит диоктаэдрический взаимодействуя с гликопротеинами слизи повышает сопротивляемость барьера слизи — иммуноглобулина А; защищает слизистую кишечника от эрозийного действия желчных кислот, инвазии бактерий в под слизистую кишечника; сорбирует на себе токсины, ротавирусы
Разрешение воспалительного процесса

Ферментотерапия. Выбор ферментного препарата в зависимости от типа диареи:
Противопоказания к назначению ферментотерапии
Выбор ферментного препарата в зависимости от типа диареи:
При решении вопроса необходимости назначения ферментных препаратов при ОКИ следует также учитывать, что пробиотики, используемые в комплексной терапии, обладают ферментативной (главным образом амилолитической) активностью и в этих случаях дополнительного назначения ферментов, как правило, не требуется.
Выписка больных
- Декретированные лица — после клинического выздоровления и отрицательного бактериологического исследования кала
- Недекретированные лица — после клинического выздоровления.
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
Проблема острых кишечных инфекций является одной из актуальнейших в отечественном здравоохранении. С одной стороны, уровень заболеваемости остается достаточно высоким, без тенденции к отчетливому снижению, с другой – отмечается появление сероваров, обусловливающих тяжелое течение болезни (S. flexneri 2a, энтерогеморрагическая эшерихия OI57 и др.). Кроме того, получают широкое распространение кишечные инфекции, которые прежде не диагностировались или встречались редко (ротавирусный гастроэнтерит, клебсиеллез и др.).
К сожалению, в лечении острых кишечных инфекций допускается много ошибок, порожденных недостаточной квалификацией специалистов; отжившими догматическими представлениями о сущности патологического процесса; погоней за рекламой суперсовременных лекарственных средств; непониманием сущности регидратационной терапии, прежде всего оральной.
Крайне важно, чтобы практические врачи осознали все опасности, возникающие при развитии кишечного дисбактериоза в случае бесцельного, а порой бесконтрольного применения антибиотиков, особенно при лечении сальмонеллеза и пищевых токсикоинфекций. В лечении острых кишечных инфекций появились новые подходы, основной акцент делается на патогенетическую терапию.
Одной из целей патогенетической терапии острых кишечных инфекций является купирование диарейного синдрома. Предложено множество антидиарейных препаратов, при использовании которых должны учитываться патогенетические особенности указанного синдрома.
Известно, что циклические нуклеотиды способствуют регуляции секреции воды и электролитов в кишечнике. По современным представлениям эндотоксины сальмонелл воздействуют на аденилатциклазу, находящуюся на наружной поверхности мембран энтероцитов. В результате активации аденилатциклазы усиливается образование циклического аденозинмонофосфата (цАМФ). Изменения мембранных белков и биполяризация клеток мембран способствуют повышению проницаемости последних для воды и электролитов, что ведет к диарее. Определенная роль в изменении проницаемости клеточных мембран принадлежит простагландинам, функционально связанным с циклическими нуклеотидами, что приводит к повышенному образованию цАМФ и развитию диареи. Таким образом, избыток гуморального регулятора обмена может стать фактором патогенеза болезни. В связи с этим было предложено использовать индометацин при диарейном синдроме в качестве ингибитора биосинтеза простагландинов.
Рекомендуется так же применение карболонга – порошка из активированных косточковых углей. Он обладает высокими сорбционными свойствами. Его назначают по 5–10 г на прием 3 раза в день.
Одним из эффективных сорбентов является полифепан. Препарат получают при переработке лигнина – продукта гидролиза углеводных компонентов древесины. Выпускается в виде гранул (содержит 40% полифепана) или пасты (50% полифепана). Назначают внутрь взрослым по 1 столовой ложке 3–4 раза в день; перед употреблением препарат тщательно размешивают в течение 2 мин в стакане воды.
Наиболее эффективным сорбентом является диосмектит. Кроме того, диосмектит обладает значительной обволакивающей способностью. Известна способность диосмектита защищать эпителий кишечных ворсинок от разрушения. Препарат выпускается в виде порошка в пакетах, содержащих 3 г лекарственного средства. Содержимое пакета растворяют в 100 мл воды и размешивают. Взрослому рекомендуют принимать 3–4 пакета (9–12 г) в день. Препарат не имеет противопоказаний к применению, его можно назначать беременным и кормящим матерям. При тяжелом течении сахарного диабета применение диосмектита опасно, так как в 1 пакетике содержится 0,75 г глюкозы.
К группе сорбентов относится аттапульгит. Препарат выпускается в таблетках. Начальная доза для взрослого – 2 таблетки, затем назначают по 2 таблетки после каждого акта дефекации. Максимальная суточная доза – 12 таблеток, максимальная продолжительность лечения 2 дня.
Другой группой антидиарейных препаратов являются лекарственные средства, оказывающие опиоидное действие. К ним относят лоперамид и тримебутан. Способность тормозить перистальтику кишечника является характерной особенностью опиатов. Действие лоперамида наступает быстро и продолжается 4–6 ч. Его назначают взрослым при острой диарее, вначале 2 капсулы, а затем по 1 капсуле после каждого акта дефекации, но не более 6 капсул в сутки. Не рекомендуется применение препарата вместе с атропинсодержащими средствами. Лоперамид противопоказан беременным и кормящим грудью женщинам, а также больным неспецифическим язвенным колитом. Группа атропинсодержаших антидиарейных препаратов представлена двумя лекарственными средствами – лиспафеном и реасеком.
Лиспафен уменьшает секрецию желез, понижает тонус гладкой мускулатуры и двигательную активность желудка и кишечника. Взрослым назначают по 2 таблетки 3 раза в день, максимальная суточная доза – 12 таблеток. Реасек назначают по 1 таблетке 2–3 раза в день. К указанной группе препаратов относится тримебутин малеат. В 1 таблетке содержится 100 мг препарата. Тримебутан оказывает положительное действие на регуляцию перистальтики кишечника. При гиперкинетическом состоянии он оказывает спазмолитическое, при гипокинетическом – стимулирующее действие. Воздействует на гладкую мускулатуру всего желудочно–кишечного тракта. Лечебный эффект основан на нормализации моторики кишки, применяется по 1–2 таблетки 3 раза в день. Противопоказан беременным и кормящим грудью женщинам.
В группу лекарственных средств, обладающих обволакивающим и вяжущим свойствами, входит порошок Кассирского и десмол. Антидиарейный порошок (состав: Bismuti subnitrici 0,5; Dermatoli 0,3; Calcii carbonici I 0; Ac. ascorbinici 0,3; Ac. nicotinici 0,01) назначают по 1 порошку 3–4 раза в день.
В отдельных случаях тяжелого течения диареи используются большие дозы висмута – по 2 г 3 раза в сутки. В последние годы для лечения острых диарейных заболеваний успешно применяют висмута субсалицилат, одна таблетка препарата содержит 262 мг активного вещества. Препарат принимают по 2 таблетки 3–4 раза в день. Он оказывает обволакивающее и противовоспалительное действие, повышает выработку слизи и улучшает ее защитные свойства. Наш опыт применения висмута субсалицилата подтверждает эффективность препарата.
Новым средством для лечения диареи, оказывающим патогенетическое воздействие на процессы всасывания и секрецию в кишечнике, является октреотид. Этот гормон увеличивает скорость всасывания воды и электролитов в тонкой кишке, снижает концентрацию вазоактивных пептидов в крови, уменьшает частоту актов дефекации и массу кала. Выпускается в виде свободного пептида – оректида в ампулах, содержащих 0,05, 0,1 и 0,5 мг. Вводится подкожно 1–2 раза в сутки; при необходимости дозу препарата увеличивают.
Проблема дисбактериоза и эубиотики
Острые кишечные инфекции сопровождаются развитием дисбактериоза, либо это состояние развивается после применения антибиотиков. Лечение больных, страдающих кишечным дисбактериозом, требует комплекса терапевтических мер и индивидуально подобранных препаратов с учетом заболевания, на фоне которого возник дисбактериоз. В комплекс терапии дисбактериоза кишечника необходимо включать средства для нормализации кишечной флоры и курс лечения антибактериальными препаратами при появлении патогенной флоры.
Схема лечения дисбактериоза с учетом стадии заболевания:
I стадия – назначение биопрепаратов и лекарств, нормализующих моторную функцию кишечника (спазмолитики, вяжущие, ферменты), а также витаминов и противоаллергических средств;
II стадия –тактика такая же, как в I стадии, но добавляется колибактерин. При отсутствии эффекта через 3–4 недели назначают невиграмон или нитроксалин;
Ill–IV стадии –назначение поливалентного бактериофага, после отмены которого используют ко–тримоксазол (часто в сочетании с метронидазолом); при отсутствии эффекта назначают антибиотики. Одновременно с антибиотиками применяют биопрепараты.
Нормализация кишечной флоры осуществляется эубиотиками. Различают четыре поколения эубиотиков, применяемых для лечения дисбактериоза: I – классические эубиотики (коли–бактерин, бифидумбактерин, лактобактерин); II – самоэлиминирующиеся эубиотики (бактисубтил, биоспорин, споробактерин); III – комбинированные эубиотики (Аципол и др.); IV поколение – иммобилизованные на сорбенте живые бактерии, представители нормальной микрофлоры – бифидумбактерин форте.
Эффективность эубиотиков определяется биологическими свойствами штаммов микроорганизмов: колонизирующей способностью, антимикробной активностью, особенностью воздействия на иммунную систему и другие защитные механизмы [5].
Аципол – эубиотик III поколения, представляющий собой биомассу, состоящую из смеси живых антагонистических активных штаммов ацидофильных лактобацилл и инактивированных прогреванием кефирных грибков. Препарат оказывает многофакторное лечебное действие, отличается высокой активностью в отношении патогенной и условно–патогенной флоры, корригирует нормальную микрофлору кишечника, повышает иммунологическую резистентность организма. Аципол принимают по 1 таблетке 3 раза в сутки вместе с пищей.
Эубиотики обычно назначают в сочетании с ферментами (абомин, ораза, фестал и др.) и антигистаминными препаратами (пипольфен, хлоропирамин, клемастин).
При стафилококковом дисбактериозе лечение обязательно должно включать применение стафилококкового бактериофага. В тяжелых случаях целесообразно назначать антибиотики (оксациллин, цефалоспорины I и II поколений, карбопенемы, ванкомицин, рифампицин) и фторхинолоны.
При протейном дисбактериозе используют поливалентный бактериофаг (протейный, стафилококковый, синегнойный), в тяжелых случаях – антибиотики (ампициллин, карбенициллин, цефалоспорины I и II поколений), в более легких – ко–тримоксазол–480 и полимиксин М.
При синегнойном дисбактериозе используют полимиксин В, тетрациклин, рифампицин, лонгацеф.
В случаях энтеробактериального или бактериоидного дисбактериоза целесообразно применение цефалексина или цефадина, при клостридиозе – метронидазола и ко–тримоксазол–480.
При дисбактериозе эшерихиозной этиологии рекомендуются препараты висмута, а при заболеваниях, обусловленных гемолитическими штаммами – лактобактерин. Антибактериальная терапия осуществляется невиграмоном, нитроксалином, ко–тримоксазолом–480, энтероседивом. Иногда дает эффект коли–бактериофаг.
Для борьбы с дисбактериозом кишечника рекомендуют применение нормазе. Этот препарат представляет собой раствор лактулозы (дисахарид) из молекул галактозы и фруктозы. Способность лактулозы стимулировать рост лактобацилл в толстой кишке, в то же время снижая концентрацию гнилостных бактерий, позволяет восстановить нормальный биоценоз в кишечнике. Продукты метаболизма нормазе стимулируют перистальтику. Суточная доза нормазе для взрослых – 75 мл. Длительность лечения 2–3 недели.
В целях восстановления и профилактики нарушений микроэкологии кишечника в последние годы был предложен пищевой биококтейль (NK). Этот препарат по существу является эубиотиком. При острой диарее его рекомендуют принимать по 2–3 столовые ложки каждые 3–4 ч в течение 1–2 дней, а затем по 1–2 столовые ложки 3 раза в день в течение 1–3 месяцев. При иммунодефицитах, нарушениях обмена и длительной антибиотикотерапии принимают по 1 столовой ложке 2–3 раза в день в течение 1–3 месяцев. Эубиотики обычно назначают в сочетании с ферментами (абомин, ораза, фестал, дигестал, мезим и др.) и антигистаминными препаратами.
В последние годы широкую популярность приобрели ферментные препараты креон и панцитрат–10000. Каждая капсула креона содержит 300 мг панкреатина в микросферах, устойчивых к желудочному соку, что соответствует 8000 ед. липазы, 9000 ед. амилазы и 4500 ед. протеазы. Вначале принимают по 1–2 капсулы во время еды, а затем дневную дозу увеличивают до 3–15 капсул. Активным веществом панцитрата–10000 является панкреатин. Одна капсула препарата содержит 10000 ед. липазы, 9000 ед. амилазы и 500 ед. протеазы. Обычная дозировка препарата – по 2–4 капсулы во время каждого приема пищи.
Этиотропное лечение острых кишечных инфекций
Кишечные антисептики
В настоящее время применяются три препарата этой группы: интестопан, интетрикс и энтероседив.
В последние годы для лечения диарейных заболеваний предложен эрцефурил (нифураксазид), являющийся производным нитрофурана. Этот препарат действует преимущественно в просвете кишечника, показан при лечении диареи бактериального происхождения. По данным исследователей, он активен в отношении кампилобактерий, эшерихий (энтеротоксигенных, энтеропатогенных и энтероинвазивных), сальмонелл, шигелл, холерного вибриона и иерсиний (J. enterocolitica).
Популярным препаратом этой группы является фуразолидон. Препарат эффективен в отношении грамположительных и грамотрицательных бактерий, лямблий и трихомонад. Из числа возбудителей острых кишечных инфекций наиболее чувствительны к нему бактерии дизентерии, брюшного тифа, паратифов А и В. Устойчивость к нему микроорганизмов развивается медленно. Фуразолидон был рекомендован к применению в качестве препарата выбора для лечения острой дизентерии, так как он оказывает минимальное побочное действие на организм, особенно на желудочно–кишечный тракт.
Эффективность лечения острых кишечных инфекций вышеуказанными группами лекарственных средств различна. Терапия кишечными антисептиками всегда носит вспомогательный характер.
Антибиотики и другие антибактериальные препараты
Для лечения острых кишечных инфекций используются различные антибактериальные средства: 1) b–лактамные антибиотики: пенициллины природные, пенициллины полусинтетические, ингибиторы b–лактамаз, цефалоспорины I – IV поколений, карбапенемы, монобактамы; 2) антибиотики других классов: аминогликозиды, тетрациклины, макролиды, рифампицины, линкозамины, хлорамфеникол, полимиксины, гликопептиды; 3) синтетические антибактериальные средства: сульфаниламиды, хинолоны, фторхинолоны, нитрофураны, производные хиноксалина, производные 8–оксихинолина.
Учитывая, что в большинстве случаев острые кишечные инфекции вызываются грамотрицательными микроорганизмами, целесообразно привести перечень антибактериальных средств, действующих на них бактерицидно или бактериостатически: аминопенициллины, цефалоспорины, монобактамы, карбапенемы, аминогликозиды, тетрациклины, хлорамфеникол, полимиксины, хинолоны, фторхинолоны, нитрофураны, комбинированные препараты сульфамидов с триметопримом.
При неосложненном течении острых кишечных инфекций нешигеллезной и нехолерной этиологии лечение должно быть только патогенетическим. В тяжелых случаях особенно при наличии тяжелых фоновых и сопутствующих заболеваний, целесообразно использование кишечных антисептиков. К сожалению, до сегодняшнего дня антибиотики широко применяются для лечения острых кишечных инфекций, что способствует развитию дисбактериоза и более медленной репарации слизистой оболочки кишечника. Нет единства взглядов и на лечение сальмонеллеза. Наша точка зрения, основанная на многолетнем опыте лечения острых кишечных инфекций, заключается в том, что должна проводиться только патогенетическая терапия. Это относится и к гастроинтестинальной форме сальмонеллеза. Единственным исключением является генерализованная форма сальмонеллеза, при которой показана антибиотикотерапия. Мы также резко отрицательно относимся к использованию антибиотиков для лечения носительства при острых кишечных инфекциях.
Таким образом, лечение острых кишечных инфекций направлено на поддержание деятельности ряда функциональных систем, в том числе систем, обеспечивающих уровень АД, массу циркулирующей крови, поддержание оптимальных величин дыхательных показателей, уровня осмотического давления и системы выделения. Используя современные подходы в лечении острых кишечных инфекций, можно избежать развития таких грозных осложнений, как инфекционно–токсический шок, гиповолемический шок, острая почечная недостаточность. Аккуратность и рациональность в применении антибактериальной терапии позволяет избавить наших пациентов от дисбактериоза, адекватно проведенная пероральная регидротация в короткие сроки справляется с основными симптомами острых кишечных инфекций.
Читайте также:
- Инфекция в ноге после прокола
- Кабинет иммунопрофилактики клещевого энцефалита
- Специалист по клещевым инфекциям
- Анализ на дисбактериоз в орехово зуево
- Какие препараты применяют при инфекции мочевыводящих путей
 Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.
Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.

