Инфицированный ожог 2 степени статус локалис
Диагноз поставлен на основании анамнеза (опрокинута кастрюля с кипятком) и осмотра: в области передней поверхности обеих голеней и тыльных поверхностей обеих стоп обширные пузыри (практически вся указанная поверхность покрыта тотальным пузырем), содержимое пузырей празрачное. Показатели пульса и давления у больного неплохие, то есть в момент осмотра нет пока данных, говорящих о развитии шока, однако, нельзя забывать, что эректильная фаза при термической травме длительная(48 часов).
2. Площадь ожога может быть определена методом " девяток".
Голень и стопа составляют 9% поверхности тела, передняя поверхность одной голени и тыла одной стопы 4,5%, а у нашего больного поражены передние поверхности обеих голеней и тыл обеих стоп, значит, площадь поражения составляет 9%. Можно использовать и метод ладони, площадь ладони составляет I-1,2 % (следует иметь в виду ладонь больного). Есть таблица Постникова, в который указаны отделы тела, площадь их в процентах и квадратных сантиметрах. Можно применить и другие методы.
Для развития ожоговой болезни имеют значение площадь поражения, глубина (степень), возраст, сопутствующие заболевания.
Ожоговая болезнь начинается с ожогового шока, его развитию способствуют болевой фактор и плазмопотеря (ведущий механизм плазмопотери - увеличение проницаемости капилляров).
Период токсемии объясняется всасыванием с поверхности ожога продуктов распада тканей, нарушением обменных процессов.
Присоединение инфекции ведет к развитию септикотоксемии. Если организм и лечебные мероприятия справляются с развившимися в организме нарушениями, то наступает период реконвалесценции.
3. Алгоритм оказания неотложной помощи:
1.Охлаждение обожженной поверхности. На рану наложить асептическую повязку.
2.Введение анальгетиков 50% анальгин 4 мл в/в реланиум 2 мл, антигистаминнных препаратов: 1% димедрол 2 мл. в/в , сердечных средств по показаниям для профилактики шока. Препараты вводятся на физиологическом растворе .
3.Внутривенное введение физиологического раствора во время транспортировки в больницу, с целью восполнения ОЦК и профилактики обезвоживания.
4.Транспортировка на носилках в отделение неотложной хирургии машиной скорой помощи.
Больного с ожогами нельзя охлаждать.
Местно в участках, пораженных термическим фактором, иногда рекомендуют охлаждение (например, полить холодной водой). Введение анальгетиков, нейролептиков, антигистаминных препаратов, сердечных гликозидов- это и профилактика и борьба с шоком. Асептическая повязка защищает от инфицирования. Транспортировка на носилках, так как движения причинят боль, а болевой фактор- одна из причин возможного развития шока. По пути следования в больницу если больной жалуется на сильные боли, то есть недостаточное обезболивание можно применить закись азота с кислородом и внутривенное введение кровезаменителей.
Лечебная программа
1.В ожоговом отделении будет произведена первичная хирургическая обработка (ПХО) ожоговой поверхности, если больной поступает в состоянии шока, то сначала проводятся противошоковые мероприятия, а к ПХО раневой поверхности приступают после нормализации показателей гемодинамики и дыхания. В тех случаях, когда у пострадавшего нет признаков шока, к ПХО приступают сразу.
ПХО при обширных ожогах производится под анестезией, предпочтительно внутривенной (калипсол 20 мл -1% (2 и 10 мл -5%), сомбревин ).Вызывают анестезиологическую бригаду в перевязочную и проводят перевязку под общей анестезией.
2.Окружность кожи вокруг ожога обрабатывают 70 0 спиртом, поверхность ожога орошают раствором фурацилина 1:5000, антибиотиками. Отслоенный эпидермис удаляют и выбирают один из методов местного лечения- открытый или закрытый (под повязкой).
5.Общее лечение проводится по показаниям: антибиотики (цефазолин, ампициллин, цефофлоксацин) сердечные средства (кордиамин) витамины группы В (В1, В6) инфузионная терапия (полиглюкин, физиологический раствор, глюкоза, гемодез, предпочтительно препаратами, содержащими белок и т.д). Обязателен контроль диуреза, водного баланса. Повторные лабораторные анализы крови и мочи. Профилактика столбняка обязательна.
Если нет документов о ранее проведенной иммунизации, то вводят 3000 АЕ противостолбнячной сыворотки дробно и 1 мл столбнячного анатоксина, затем через 3 недели вводят 1,5 мл анатоксина и через 3 недели вновь 1,5 мл столбнячного анатоксина.
Если пациент был иммунизирован (есть подтверждающие документы), то поступают согласно инструкции.
Выполнение практической манипуляции согласно алгоритму.
Алгоритм выполнения повязки на стопу
Повязка на стопу вместе с пальцами производится таким же образом, что и возвращающуюся повязку с закреплением ее круговыми турами бинта.
Последовательность действий:
1. Закрепляющий тур делают на голеностопном суставе.
2. Затем несколькими ходами по боковым поверхностям стопы от пятки к большому пальцу закрывают пальцы стопы.
3. Спиральными ходами от пальцев стопы до пятки закрывают всю стопу.
4. Повязку заканчивают циркулярными ходами бинта вокруг голеностопного сустава.
5. Проверить правильность выполнения.
6. Все манипуляции выполняются в перчатках, соблюдая инфекционную безопасность.
Задача №5
В ФАП принесли девочку 12 лет, которая случайно выпила раствор каустической соды. Мучается от острой боли в ротовой полости, глотке и за грудиной. Стонет. Отмечается слюнотечение из-за невозможности сделать хотя бы один глоток. На губах, языке, слизистых щек следы ожогов.
Состояние тяжелое, бледная, пульс 100 ударов в минуту, ритмичный, АД 90/70 мм.рт.ст.
Задания
1. Сформулируйте и обоснуйте предположительный диагноз.
2.Составьте и аргументируйте алгоритм неотложной помощи.
3.Продемонстрируйте технику проведения туалета ротовой полости и введения нозогастрального зонда.
Эталон ответа
1. Диагноз: Химический ожог губ, слизистых рта, пищевода щелочью.
Ставится на основании данных:
а) анамнеза: девочка случайно выпила каустическую соду;
б) жалоб: острая боль в ротовой полости, глотке и за грудиной;
в) данных объективного исследования: слюнотечение, невозможность глотательных движений, на губах, языке, слизистых щек следы ожогов.
Тахикардия, тяжесть состояния обусловлены болью и могут быть первыми симптомами шока.
2. Оказание помощи поэтому следует начать немедленно:
а) Купировать болевой синдром 5 мл- в/в (баралгин, максиган, спазган)
2мл-50мгтрамалит.д.) в сочетании с М-холинолитиками (0,1%-1 мл атропин, 0,2% 1-2 мл п/к платифилин), снизят рефлекторный спазм гладкой мускулатуры пищевода, атропин уменьшит слюнотечение.
б) Вызвать скорую помощь с помощью третьего лица, т.к. необходимо максимально быстро устранить действие химического повреждающего агента.
в) Промыть поврежденные поверхности растворами антидотов (1-2% лимонной или уксусной кислоты). Сначала омывают кожу вокруг рта, губы, затем слизистые щек (с помощью резиновой груши), затем обильно промывают пищевод и желудок с помощью назогастрального зонда.
г) Повторно оценить показатели гемодинамики (пульс, АД) с целью ранней диагностики ожогового шока.
д) По показаниям ввести сердечно-сосудистые средства. Транквилизаторы, антигистаминные (димедрол) и седативные препараты (реланиум, сибазан), т.к. данные препараты потенцируют действие ранее применяемых анальгетиков.
е) Уложить пациентку, тепло укрыть и наблюдать за состоянием до прибытия скорой помощи.
ж) Транспортировать на носилках в отделение неотложной хирургии.

Написание истории болезни - один из этапов обучения студентов медицинских университетов и колледжей. Таким образом они учатся описывать конкретную нозологию со всеми симптомами, анамнезом. Узнают, как поставить диагноз, какие методы лечения применяются в конкретном случае.
Многие этапы написания истории болезни являются чисто академическими и не используются во врачебной практике. Но этого нельзя сказать про раздел под названием "Локальный статус". Данный этап является очень важным для постановки правильного диагноза. О нем и пойдет речь в этой статье.
Схема истории болезни
Прежде чем перейти к особенностям описания локального статуса при разных патологиях, разберем общую схему написания истории больного. Она состоит из таких главных частей:
- Паспортная часть - указывается полное имя больного, пол, дата рождения, место проживания и работы.
- Жалобы - подробно описывается, на что жалуется больной, интенсивность проявления симптомов.
- Анамнез заболевания - включает в себя описание развития симптомов в динамике с момента начала болезни до госпитализации.
- Анамнез жизни - узнают, какие заболевания, травмы и операции перенес больной, как он рос и развивался. Выясняют семейный и аллергологический анамнез.
- Данные объективного обследования - постепенно указывается состояние всех органов и систем больного. Не задетые патологическим процессом системы описываются более кратко.
- Локальный статус - раздел, в котором подробно характеризуется место возникновения патологического процесса.
- Предварительный диагноз.
- План обследования и полученные результаты.
- Дифференциальный диагноз - предполагаемый диагноз сравнивается с двумя-тремя другими заболеваниями, имеющими похожую симптоматику.
- Клинический диагноз - указывают основное, сопутствующее заболевания и осложнения, если таковые имеют место.
- Лечение - указывают препараты, форму выпуска, способ введения и кратность приема в день.
- Дневник наблюдений - отмечается состояние больного каждый день его нахождения в больнице.
- Эпикриз - краткий пересказ истории болезни.
- Дата, подпись.

Описание локального статуса
Раздел истории болезни, в котором описывается место возникновения патологического процесса, должен быть одним из наиболее подробных. Отдельные специфические особенности локального статуса в истории болезни разных состояний будут описаны в соответствующих разделах.
Какова общая схема написания этого раздела? При любой патологии он должен содержать следующие пункты:
- положение больного;
- состояние кожных покровов: цвет, влажность, эластичность, местная температура, наличие высыпаний или повреждений;
- положение конечности или туловища, если речь идет о травме или хирургической патологии;
- пальпация места развития патологического процесса;
- перкуссия (простукивание) этого отдела;
- аускультация (прослушивание), если имеет место повреждение легких, сердца или желудочно-кишечного тракта.
Техника проведения осмотра
При описании локального статуса врач первым делом осматривает место патологии. Чтобы осмотр был наиболее информативным, нужно придерживаться некоторых правил.

В зависимости от тяжести состояния больного, его осматривают в положении лежа, сидя или стоя. При этом обращают внимание не только на место патологии, но и сравнивают его с симметричными неповрежденными участками. Так как то, что патологично для одного человека, является абсолютной нормой для другого.
Осмотр больного проведен полностью только при полном его обнажении.
Описывая положение больного, указывают конкретный его вид:
- активное - свидетельствует о том, что повреждение не тяжелое и не отражается на поведении пациента;
- пассивное - определяется при тяжелых состояниях;
- вынужденное - пациент принимает конкретную позу, чтобы облегчить свое состояние.
Если положение описано как вынужденное, обязательно указывают, как именно расположен пациент. Так как это может натолкнуть на конкретный диагноз.
Важен также осмотр кожных покровов. Существуют специфические для конкретных заболеваний симптомы. Поэтому описанию состояния кожи также нужно уделять внимание.
При наличии покраснения или кровоизлияний указывается их количество, размер, форма, цвет и локализация. Если выявлены высыпания, конкретизируют их тип: петехии, экхимозы, папулы, везикулы и прочее.
Если выявлены отеки, описывают их консистенцию, скорость распространения, обширность, цвет и температуру кожи над ними.
Техника пальпации, перкуссии, аускультации
При пальпации места патологического процесса обращают внимание на такие особенности:
- изменение температуры кожи;
- наличие уплотнений или, наоборот, размягчений;
- болезненность при пальпации, а также куда отдает боль;
- наличие напряжения мышц;
- присутствие уплотнений в глубине тела.
Если врач нащупал уплотнение, он должен его детализировать. Необходимо указать локализацию, размер, болезненность, количество, консистенцию, однородность, характер его поверхности (бугристая или гладкая).
Перкуссия проводится двумя руками. Палец одной руки кладется на пораженный участок, а средним пальцем другой проводится аккуратное постукивание. Звук при перкуссии может быть укороченным, притупленным, тупым или звонким.
Аускультативно можно определить характер дыхания, тоны сердца, наличие шумов в легких, сердце и кишечнике, крепитацию в костной ткани при переломах.
Описание перелома
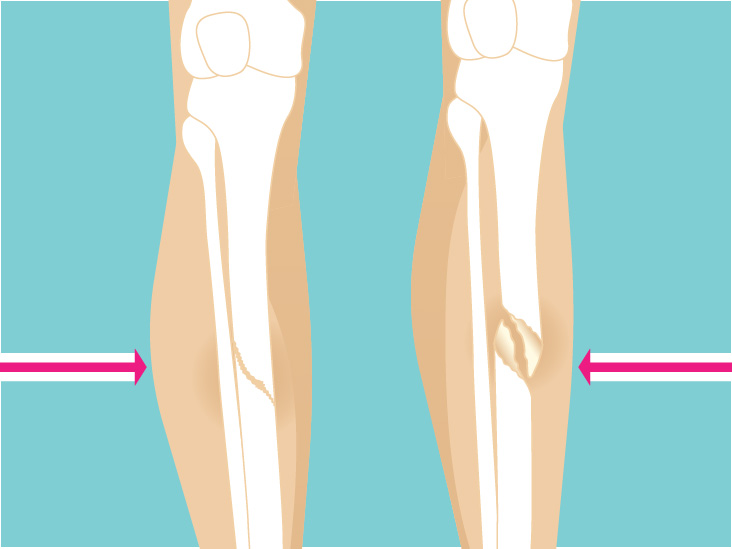
Описание локального статуса при переломе должно содержать такие элементы:
- характеристика деформации поврежденной конечности;
- наличие или отсутствие повреждения кожных покровов;
- наличие патологической подвижности конечности и крепитации;
- присутствие асимметрии конечностей;
- характеристика объема активных и пассивных движений;
- возможность движений в близлежащих суставах.
Например, при переломе правой ключицы локальный статус может выглядеть следующим образом: "Правый плечевой пояс опущен, наблюдается деформация в наружной трети ключицы. Здесь же незначительное подкожное кровоизлияние. При пальпации определяется патологические движения, при аускультации слышны звуки крепитации отломков кости. Больной не может отвести руку из-за боли. Наблюдается ротация правой руки внутрь. Движения в области плечевого сустава практически отсутствуют".
Описание ожога
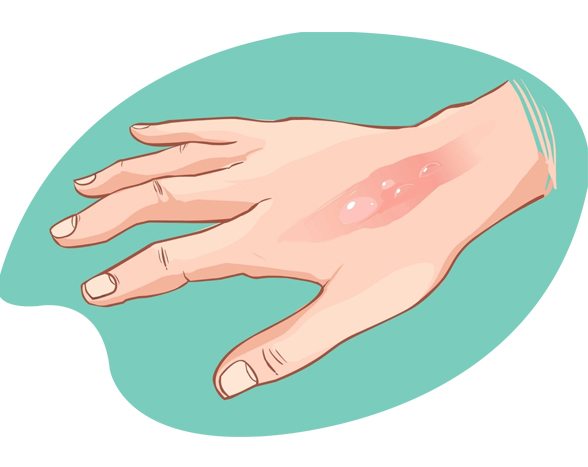
При написании локального статуса по ожогу нужно обратить внимание на такие характеристики:
- локализация и обширность поражения;
- отслоился ли эпидермис (наружный слой кожи);
- есть ли струп, какой характер он имеет (влажный или сухой);
- цвет кожи;
- края раны;
- определяются ли пузыри, каково их содержимое;
- предположительная давность ожога.
В качестве примера приведем описание термического ожога на нижней конечности: "На коже в области правого голеностопного сустава виднеется ожог, который занимает 2/3 стопы. Примерно 4 % ожоговой поверхности находится под сухим струпом. Рана имеет неровные края, покрыта грануляциями. Из раны выделяется серозно-гнойная жидкость".
Описание раны

При написании локального статуса при повреждении кожных покровов описывают такие их характеристики:
- локализация повреждения;
- форма и размер раны;
- есть ли кровотечение;
- состояние краев раны;
- особенности кожных покровов вокруг повреждения: их цвет, отечность, болезненность.
Так, описание локального статуса резаной раны может выглядеть следующим образом: "На тыльной поверхности верхней трети правого плеча расположена рана. Она имеет неправильную форму, напоминающую веретено. Ее длина равна 6 см, ширина - 0,9 см. От правого конца раны отходят еще два надреза, расположенные параллельно. Их размеры составляют 1 и 1,2 см, соответственно. Глубина раны равна 0,5 см".
Описание абсцесса
Выделяют два вида гнойных процессов мягких тканей: абсцесс и флегмона. Последняя представляет собой обширное, разлитое гнойное воспаление. Оно не имеет конкретных границ и склонно к еще большему распространению. Абсцесс, в свою очередь, является ограниченным воспалением. Он отгорожен от окружающих тканей при помощи капсулы.
При описании локального статуса абсцесса указывают особенности осмотра (цвет кожи, наличие отека) и данные пальпации (болезненность, размягчение тканей, жар кожи). Также обязательно указывают размеры и локализацию абсцесса.
Пример описания абсцесса: "При нагноении мягких тканей ягодицы после инъекции отмечается покраснение и припухлость кожи над местом укола. Пальпаторно определяется болезненный инфильтрат с размягчением по центру. Температура кожи над ним повышена. Кожные покровы отечны".
Описание отека Квинке

Отек Квинке - это острая аллергическая реакция, которая возникает при повышенной чувствительности организма к определенным веществам. Это состояние возникает внезапно и может стать летальным, если вовремя не оказать помощь пострадавшему.
Локальный статус при отеке Квинке характеризуется припухлостью кожи, подкожной жировой клетчатки и слизистой оболочки. Наиболее часто он возникает в следующих участках тела:
Если происходит отек гортани, больного беспокоит осиплость голоса, кашель. Возникает нарушение глотания и трудность вдоха. При отеке желудочно-кишечного тракта пациент жалуется на тошноту, рвоту, колики в кишечнике.
Обычно в студенческих историях болезни описывают отек гортани. Он возникает чаще всего и требует неотложных мер.
Заключение
Каждый студент медицинского колледжа или института должен уметь правильно писать локальный статус. Если при описании объективного статуса органов, не пораженных процессом, что-то можно упустить, то в данном случае все нужно описывать максимально подробно. От того, как хорошо врач охарактеризует место развития патологического процесса, зависит дальнейшая диагностика и лечение. Также это важно для наблюдения за заболеванием в динамике.
КАФЕДРА ОБЩЕЙ ХИРУРГИИ
ЗАВЕДУЩИЙ КАФЕДРОЙ: Д.М.Н. ПРОФЕССОР ПОЛЕЖАЕВ А. А.
Клинический диагноз: Электротравма 2ой степени, термический ожог пламенем головы, туловища, левой верхней конечности, нижних конечностей 3ей А, Б – 4ой степени. 35% поверхности тела, ожоговая болезнь в стадии острой ожоговой токсемии.
Сопутствующее заболевание: нет.
Выполнил: студент 313 группы
Семейное положение – женат.
Профессия – не работает.
Место работы – нет.
Домашний адрес – г. Владивосток, _____.
Дата поступления – 14.04.2013 в 14-00.
Жалобы больного при поступлении в клинику
Главные: Боли в ожоговых ранах.
Дополнительные: Общая слабость, недомогание.
Расспрос по системам
Общее состояние. Общая слабость, недомогание. Похудания или развития полноты не наблюдается. Жажда отсутствует. Повышенной потливости не наблюдается, в сутки потребляет примерно 1-1.5 литра. Кожной сухости нет, кожный зуд отсутствует. Фурункулёз и сыпь не наблюдаются. Повышений температуры тела не наблюдалось, озноба нет.
Нервно-психическая сфера. Больной спокойный, нераздражительный. В словах сдержан, однако отвечает на вопросы с активностью. Настроение хорошее, резкой смены настроения не отмечалось. Способен проявлять интерес к работе, способен сосредотачиваться на поставленной задаче. Взаимоотношения с коллективом хорошие. Больной достаточно общителен. Головные боли отрицает. Шум и звон в ушах, мелькание точек перед глазами отрицает. Интеллект в норме. Память слегка снижена, в связи с возрастом. Бессонницы нет. Сон хороший, глубокий, продолжительный. Дрожания конечностей, нарушений походки и кожной чувствительности не выявлено.
Система органов дыхания. Кашля нет, мокроты нет. Кровохарканья нет. Одышки нет. Приступы удушья не отмечает. Боли в грудной клетке отсутствуют. Дыхание через нос свободное, кровотечений из носа нет. Голос звучный.
Сердечнососудистая система. Боли в области сердца отсутствуют. Сердцебиение отсутствует. Перебоев в работе сердца не ощущает. Ощущений пульсации не отмечает. Одышки нет. Отёков нет. Чувства тяжести в правом подреберье не ощущает. Перемежающей хромоты нет.
Система органов пищеварения. Боли и жжение в языке отсутствует. Вкус во рту: физиологический. Наличия неприятного запаха не обнаружено. Слюнотечения нет. Аппетит хороший. Глотание и прохождение пищи по пищеводу: свободное. Боли в животе отсутствуют. Изжоги нет. Отрыжки нет. Тошноты нет. Рвоты нет. Метеоризм не беспокоит. Стул регулярный, самостоятельный. Запора нет. Поноса нет. Частота стула: 1 раз в 2 дня. Характер испражнений: физиологический. Кровотечения из прямой кишки не обнаружено. Жжения, зуда, боли в области заднего прохода не замечено.
Система мочевыделения. Боли в поясничной области отсутствуют. Отёков нет. Мочеиспускание 3 раза в день, 1-2 раза ночью, ничем не сопровождается. Количество мочи в сутки: 1,5 литра. Преобладание дневного диуреза. Цвет мочи: соломенно-желтый. Непроизвольного мочеиспускания не отмечается.
Опорно-двигательная система. Боли в костях, мышцах, суставах отсутствуют. Имеется хруст в коленных суставах. Припухлости, деформации суставов нет. Покраснение кожи, местной температуры нет. Ограничения суставов нет. Боли и затруднение движений в позвоночнике отсутствуют.
Эндокринная система. Нарушения роста и телосложения не отмечалось. Нарушений веса нет. Изменения кожи отсутствуют. Нарушений первичных и вторичных половых признаков не замечено. Нарушения волосяного покрова не установлено.
Органы чувств. Изменений слуха, вкуса, зрения, обоняния, осязания не установлено.
История настоящего заболевания. Anamnesis morbi
Заболел 14.04. 2013. Во время ремонта автокрана, задел линию электропередачи и получил травму. Больному была вызвана СМП, на которой он был доставлен в ФГБУЗ ДВОМЦ ФМБА. После чего, был помещен в палату интенсивной терапии, получал комплексное лечение. Была произведена некроэктомия. Планируется аутодермопластика.
История жизни больного. Anamnesis vitae
Родился в поселке *****, в семье первым по счету. Возраст родителей на момент рождения: 23 и 20 лет. Психическое и физическое развитие проходило в стандартные сроки. Начал ходить в 3 года, говорить в год, посещать школу в семь лет. Успеваемость в школе хорошая, окончил среднюю школу.
Жилищно-бытовые условия в различные периоды жизни больного соответствовали удовлетворительным. Характер питания: количество - повышенное, качество - хорошее, регулярность - 3 раза в день, примерное меню - мясо, бобовые, крупы, супы, каши, условия питания - дома и в столовой. Больной часто пребывает на воздухе, занимается физической работой, спортом.
Трудовой анамнез. Начал работать с 18 лет, характер работы – физическая работа, условия работы – приемлемые. Профессиональные вредности – нет. В настоящее время – безработный. Использовал отпуск по праздникам, или по семейным обстоятельствам. Пребывал на военной службе, на фронте не был.
Перенесенные травмы, операции. Туберкулёз, венерические заболевания, вирусные гепатиты, рецидивирующую герпетическую инфекцию отрицает.
Семейный анамнез. Анамнез не отягощен.
Половая и семейная жизнь. Время полового созревания – 16 лет. Здоровье жены не отягощено. Половая жизнь в норме.
Наследственность. Заболевания, имеющие наследственную предрасположенность отсутствуют.
Эпидемиологический анамнез. Контакты с инфекционными больными отрицает. Укусы насекомых, грызунов отрицает. Больной отрицает возможность инфицирования бытовым путем. В отъезде последние 2 месяца не был.
Медицинские манипуляции с риском инфицирования ВИЧ, вирусом гепатита отрицает.
Привычные интоксикации. Не курил. Потребление алкоголя 1 раз в месяц, или реже.
Аллергологический анамнез. Аллергические реакции у родственников и себя больной отрицает. Реакции гиперчувствительности на переливание крови, введение сывороток, вакцин, прием медикаментов больной отрицает. Пищевой аллергии нет, аллергия на косметические средства, запахи, пыльцу отсутствует. Реакция гиперчувствительности на контакт с различными животными, одеждой, шерстью, дорожной пылью, постельные принадлежности не выявлена.
Метеочувствительность и сезонность. Влияния климато-погодных условий, магнитных возмущений на заболевание не установлено. Сезонных обострений не выявлено. Связь заболевания с физическими факторами не установлена.
Объективное исследование или настоящее состояние больного. Status praesens
ОБЩИЙ ОСМОТР БОЛЬНОГО. Общее состояние: средней тяжести. Сознание: ясное. Бреда, галлюцинаций нет. Положение: вынужденное. Выражение лица: спокойное. Походка: скованная. Телосложение: правильное. Конституционный тип: нормостеник. Рост 183 см, вес 79 кг.
Питание больного: по околопупочной складке (больше 2 см) определено питание как избыточное. Индекс массы тела 23.
Кожные покровы: бледно-розовый цвет, депигментации нет, тургор сохранен, влажность обычная, сухости кожи нет, шелушения нет, сыпи не обнаружено. Рубцы: отсутствуют. Сосудистые звездочки, ксантомы не обнаружены. Состояние придатков кожи: удовлетворительное. Слизистые оболочки розовые, без признаков воспаления. Энтемы нет. Отёков нет.
Лимфатические узлы: узлы не пальпируются, безболезненны.
Мышечная система: обычное развитие мышц, тонус сохранен. Безболезненны при пальпации и движении, дрожания или тремора не выявлено. Спастического паралича, парезов, вялого паралича не обнаружено.
Кости: деформации, периостита, искривлений, акромегалии, барабанных пальцев, изменений фаланг пальцев и стоп не обнаружено. При пальпации и перкуссии болезненности нет.
Суставы: конфигурация обычная. Гиперемии и гипертермии в области сустава не обнаружено. Объем активных и пассивных движений свободный. При пальпации и движении болезненности нет. Флюктуаций, контрактуры, анкилозов не выявлено.
ОРГАНЫ ДЫХАНИЯ. ОСМОТР ГРУДНОЙ КЛЕТКИ. Статистический осмотр: нормостеническая форма. Патологическое искривление позвоночника отсутствует. Симметрия присутствует. Лопатки плотно прилегают к ребрам. Динамический осмотр: отставания одной половины грудной клетки не выявлено. Тип дыхания: брюшной. Глубина дыхания: обычная. Дыхание ритмичное. ЧД 17. Одышки нет.
ПАЛЬПАЦИЯ ГРУДНОЙ КЛЕТКИ. Болезненность при пальпации отсутствует. Ширина межреберных промежутков нормальная. Эластичность грудной клетки немного снижена, резистентность слегка повышена. Голосовое дрожание выражено умеренно, одинаково на симметричных участках грудной клетки. Но, ввиду анатомических особенностей правого бронха, голосовое дрожание над правой верхушкой выражено сильнее, чем над левой. Окружность грудной клетки в покое: 89 см, на вдохе: 95 см, на выдохе: 83.
СРАВНИТЕЛЬНАЯ ПЕРКУССИЯ ЛЕГКИХ. На всех областях ясный лёгочный звук.

Ожоги возникают в результате повреждения покровных тканей высокой температурой, электрическим током, агрессивными химическими веществами и ионизирующей радиацией.
Различают 4 степени ожогов.
- I степень — покраснение и отек кожи.
- II степень — отслойка эпидермиса с образованием пузырей. Дно пузырей ярко-розовое, очень болезненное.
- III а степень — повреждение кожи до сосочкового слоя. Формируется тонкий светло-коричневый или белесый струп, образование пузырей с бледно-розовым дном. Отмечается снижение болевой чувствительности.
- III б степень — гибель всей толщи кожи (нередко вместе с подлежащей клетчаткой). Ожоги представлены плотными струпами, через которые просвечивает рисунок тромбированных вен. Болевая чувствительность отсутствует.
- IV степень — гибель кожи и тканей, расположенных глубже собственной фасции. Струп плотный и толстый черного цвета с признаками обугливания.
Площадь ожога определяют по правилу “девяток” или “ладони”. Поверхность тела может быть разделена на части, площадь которых равна или кратна 9 %:
- голова, шея — 9 %;
- одна верхняя конечность — 9 %;
- одна нижняя конечность — 18 % (бедро – 9 %, голень и стопа – 9%);
- задняя поверхность туловища — 18 % (9 % х 2);
- передняя поверхность туловища — 18 % (9 % х 2).
- Площадь ладони составляет 1 % поверхности тела.
- Площадь промежности и половых органов составляет 1% поверхности тела.
Госпитализации подлежат пострадавшие:
- с ожогами II степени на площади более 10 % поверхности тела;
- с ожогами IIIа степени на площади более 3-5 % поверхности тела;
- с ожогами IIIб-IV степени;
- с ожогами лица, кистей, стоп, промежности;
- с электротравмой и электроожогами.
Ожоговый шок — острое гиповолемическое состояние, возникающее в результате плазмопотери при обширных ожогах кожи.
В отличие от шока травматического ожоговый шок не может быть рано диагностирован только на основании определения АД и частоты пульса. Примерно у половины пострадавших с ожоговым шоком АД остается нормальным. Лишь у небольшой части обожженных отмечается снижение систолического АД до 95 мм рт. ст. и ниже. Для ранней диагностики ожогового шока показатели артериального давления не используются.
Ожоговый шок проявляется острой сердечно-сосудистой недостаточностью, нарушением периферического кровообращения, олиго- или анурией, макрогемоглобинурией, ацидозом и гиперкалиемией. Указанная симптоматика развивается постепенно, поэтому для ранней (превентивной) диагностики ожогового шока на догоспитальном этапе необходимо и достаточно определение глубины и площади поражения.
Легкий ожоговый шок возникает при площади глубоких ожогов 10- 20% поверхности тела.
Тяжелый ожоговый шок развивается при площади глубоких ожогов 21-40% поверхности тела.
Крайне тяжелый ожоговый шок наблюдается при глубоких ожогах, превышающих 40% поверхности тела.
У стариков и детей шок возникает при меньшей площади поражений.
Всем пострадавшим с общей площадью ожогов, превышающей 15% поверхности тела (вне зависимости от величины глубоких ожогов) на догоспитальном этапе должна проводиться инфузионная терапия.
Объём инфузии зависит от продолжительности догоспитального этапа – примерно 1,5-2 литра в час (время считается с момента получения ожогов). На догоспитальном этапе должны переливаться только кристаллоидные, натрий содержащие растворы (лактосол, ацесоль, трисоль). Температура переливаемых растворов должна быть не ниже 20 ºС.
При отсутствии сознания у пострадавшего с ожогами необходимо решить вопрос о возможной черепно-мозговой травме, отравлении угарным газом (смесью дымов), тяжёлом алкогольном опьянении.
Читайте также:


