Инфицированная резаная рана стопы история болезни
Группа крови А(II), Rh +.
Общая часть.
1. Ф.И.О.:
2. Возраст:
3. Место работы, профессия: не работает
4. Домашний адрес:
5. Дата и час поступления: 10.09.2010 в 11 40 , госпитализирован в плановом порядке.
6. Диагноз при поступлении: Основное заболевание: Трофическая язва 1го пальца левой стопы.
Фоновое заболевание: Сахарный диабет II тип тяжёлое течение, субкомпенсация.
7.Заключительный клинический диагноз:
а) Основное заболевание: Пандактилит 1го пальца левой стопы.
б) Фоновая патология: Сахарный диабет II тип, субкомпенсация, тяжёлое течение. в) Сопутствующие заболевания: ИБС, атеросклеротический постинфарктный кардиосклероз.
Атеросклероз аорты. Артериальная гипертензия III ст. риск 4.
Сердечная недостаточность II а II ФК. Синусовая тахикардия.
Ожирение III ст.
ХОБЛ, средне — тяжёлое течение.
8. Операция: 28.09.2010 13:00
Ампутация 1го пальца левой стопы с головкой 1ой плюсневой кости.
9. Куратор:
Срок курации: 27.09.2010. – 13.10.2010г.
Жалобы.
на момент поступления:
пациент предъявлял жалобы на постоянную ноющую боль в 1ом пальце левой стопы, наличие раны на нем, отёк стопы, слабость.
на момент курации пациент предъявляет жалобы на: постоянную боль распирающего характера в 1ом пальце левой стопы, наличие раны на нем, снижение чувствительности в области 1го пальца левой стопы, ограничение подвижности 1го пальца левой стопы, головную боль, слабость.
Анамнез заболевания:
Со слов больного в июле 2010года отдыхал на море, на пляже проколол 1ый палец левой стопы, рану не обрабатывал дезинфицирующими растворами, в дальнейшем рана не приносила больному беспокойства, так как боли не испытывал, красноты и припухлости в области раны не замечал. 13 лет назад был впервые поставлен диагноз Сахарный диабет II тип. Принимает Манинил 2,5мг внутрь за 20мин. до еды, Формин плива по 1г (2табл.) 2раза в день внутрь после еды.
Анамнез жизни.
А) Семейный анамнез.
Родился первым ребёнком доношенным в семье служащих. Рос и развивался в соответствии с возрастом и полом. Женат, имеет двое детей. Наследственный анамнез не отягощён.
Б) Диетический анамнез.
Вскармливался молоком матери до 1го года. В раннем юношеском возрасте питание было достаточным в количественном и полноценным в качественном отношениях. В последующие годы питание полноценное, но нерегулярное, еда часто всухомятку.
Курил с 20 лет по 5-10 сигарет в сутки. Стаж курения 29 лет. В течение последних пяти лет не курит. С 20-летнего возраста употребляет алкогольные напитки в небольшом количестве.
В) Перенесённые заболевания.
Ежегодно болеет ОРЗ, ангиной, длительностью не более 2-х недель.
Брюшинным тифом и дизентерией не болеет. Указаний на туберкулёз в анамнезе нет, венерические заболевания у себя отрицает. Инфицирование ВИЧ и вирусами гепатита не установлено.
Г) Аллергологический анамнез.
Аллергических реакций на пищевые продукты, температурные факторы, лекарственные средства в анамнезе не выявлены.
Д) Санитарно-эпидемиологический анамнез.
Проживает в местности благополучной в экологическом, радиационном, эпидемиологическом отношениях, в благополучной квартире. Пользуется водопроводной водой. Правила личной гигиены соблюдает стойко. В другие местности за последнее время не выезжал. В контакте с инфекционными больными не был. В течение последних шести месяцев прививки против инфекционных заболеваний и парентеральные вмешательства не проводились.
Ж) Профессиональный анамнез.
В школу пошёл с 7лет, окончил 9классов, поступил в автотранспортный колледж, после окончания служил в армии. Работал водителем автобуса, стаж работы 24года. Место работы связано с повышенной проф. вредностью: сидячее положение, повышенная напряжённость, переохлаждение. В настоящее время не работает.
Физическое исследование (Status praesens)
1) Общее исследование.
1.Рост 174см. Масса тела 110кг (ИМТ= 36,33) 2.Сознание ясное. 3.Положение активное. 4.Походка прямая.5.Голова мезоцефалическая, обычной величины. Глазные яблоки, коньюктивы, склеры, зрачки, веки и околоорбитальная клетчатка неизменённые.
Кожа телесного цвета, умеренно-влажная. Тургор тканей и эластичность в норме. Выраженного цианоза, иктеричности не наблюдается. Патологической потливости отмечено не было. Волосяной покров развит соответственно возрасту. Оволосение по мужскому типу. Грибкового поражения не отмечено. Подкожная клетчатка развита избыточно, распределена неравномерно. Отёки не выявлены.
Пальпируются тонзиллярные, полчелюстные, шейные, подмышечные лимфоузлы единичные, подвижны, безболезненны, мягкоэластической консистенции.
Мышцы развиты умеренно, безболезненны; сила и тонус их снижены. Суставы обычной конфигурации, активные и пассивные движения в них в полном объме. Мягкие ткани в области суставов не изменены.
Конституционный тип телосложения — гиперстенический.
2) Система органов дыхания.
Носовая перегородка не искривлена. Носовое дыхание сохранено, свободное через обе половины носа. На проекции придаточных пазух носа болезненности нет.
Грудная клетка нормостеническая, симметричная, обе половины её участвую в акте дыхания. Дыхание смешанного типа- 16 в минуту. Проба Штанге — Саабразе 60 (Пограничное состояние резервных возможностей кардио — респираторной системы)
Пальпация: грудная клетка безболезненная, голосовое дрожание ослаблено.
Перкуссия: сравнительная: над проекцией лёгких — коробочный звук.
Топографическая: подвижность нижних краёв легких в норме.
| Линия | справа | слева |
| l. parasternalis | 5 ребро | — |
| l.medioclavicularis | 6 ребро | — |
| l.axillaris anterior | 7 ребро | 7 ребро |
| l.axillaris media | 8 ребро | 9 ребро |
| l.axillaris posterior | 9 ребро | 9 ребро |
| l.scapularis | 10 межреберье | 10 межреберье |
| l/paravertebralis | На уровне остистого отростка 11 грудного позвонка | На уровне остистого отростка 11 грудного позвонка |
Высота стояния верхушек легких
| слева | справа | |
| Спереди | 3,5 см | 3,5 см |
| Со спины | На уровне остистого отростка 7 шейного позвонка | На уровне остистого отростка 7 шейного позвонка |
Подвижность легочных краёв.
Аускультация легких: дыхание жёсткое, при глубоком дыхании над всей поверхностью лёгких выслушиваются сухие свистящие хрипы.
Сердечно — сосудистая система.
Область сердца не изменена. Сердечный толчок не виден. Верхушечный толчок в 5 межреберье по срединно-ключичной линии.
Пальпация: пульс 80/ мин, синхронный, одинаковый на обеих руках, ритмичный.
Перкуссия : границы относительной тупости:
| граница | местонахождение |
| Правая | На1 смкнаружи от правого края грудины в 4 межреберье |
| Верхняя | В 3 межреберье у лево края грудины |
| левая | На3 смкнаружи от срединно-ключичной линии в 5 межреберье. |
Перкуторные границы абсолютной сердечной тупости:
| Правая | У левого края грудины в 4 межреберье |
| Верхняя | У левого края грудины на 4 ребре |
| левая | На2 смкнутри о срединно-ключичной линии в 5 межреберье |
Аускультация: ритм сердечных сокращений правильный. Тоны сердца приглушены. Акцент II тона на аорте
Артериальное давление: систолическое- 150 мм рт. ст.
диастолическое – 90 мм рт. ст.
Слизистая полости рта, небных дужек, задней стенки глотки — розовая. Язык влажный с беловатым налетом.
Глотание не нарушено. Прохождение жидкой и густой пищи по пищеводу свободное.
Живот нормальной формы, симметричен.
При поверхностной пальпации брюшная стенка безболезненная, ненапряженная. Симптом Щеткина-Блюмберга отрицательный. Расхождения прямых мышц живота нет.
Над всей поверхностью — тимпанический звук, болезненность, напряжение стенки живота, флюктуации отсутствуют.
Глубокая пальпация затруднена вследствие выраженной подкожно-жировой клетчатки.
Желудок: большая кривизна на3 смвыше пупка, в виде ровного плотно — эластического цилиндра. Привратник не пальпируется.
Аускультация : перистальтика умеренной силы, шум, трение брюшины и сосудистые шумы не прослушиваются.
Печень. При осмотре печень не увеличена. При перкуссии: границы печени: верхняя- 7 межреберье по срединноключичной линии, нижняя — на0,5 смниже реберной дуги.
Болезненность при перкуссии и поколачивании отсутствуют.
Опредление границ печени по Курлову:10-9-8
При пальпации край печени — острый, безболезненный, мягкоэластический, поверхность ровная, гладкая.
Желчный пузырь не пальпируется. Точка желчного пузыря безболезненна. Симптом Ортнера, Образцова — Мерфи, Захарьина не выявлены.
Поджелудочная железа не пальпируется. На проекции поджелудочной железы, в точке Мейо-Робсона болезненности нет.
Селезенка. Видимого увеличения нет. Селезенка не пальпируется. При перкуссии селезенки по Сали перкуторные границы селезенки определяются: верхняя в 9 и нижняя в 11 межреберьях по средней подмышечной линии.
Поясничная область не изменена, кожа и мягкие ткани её обычные, почки и мочевой пузырь не пальпируются.
Мочеточниковые точки безболезненные. Симптом Пастернацкого не выявляется. Мочеиспускание регулярное, безболезненное.
Нарушения роста и пропорциональности частей тела нет. Щитовидная железа не увеличена. Вторичные половые признаки соответствуют полу и возрасту.
Пациент общительный, эмоционально лабильный, зрачки в норме, живо реагируют на свет. Явных признаков поражения нервной системы нет. Тактильная, болевая чувствительность и координация движений сохранены.
Status localis (при поступлении).
При осмотре левая стопа умеренно отёчна особенно в дистальной части, кожа тыла её гиперемирована. 1ый палец наиболее отёчен и гиперемирован. На подошвенной поверхности его рана – язва до 1,5см в диаметре. Выполнена грануляциями яркими розовыми, гноится. Пальпация умеренно болезненная. Пульсация на артериях левой стопы сохранена.
Данные клинико-инструментальных методов исследования:
Инфицированные раны – это всегда неприятная неожиданность. Само по себе нарушение целостности кожи не представляет опасности для человека, но если к этому присоединяется бактериальная флора, то начинается воспалительный процесс, сопровождающийся повышением местной температуры, покраснением, болью и нарушением функции конечности и/или органа, на котором расположена рана.
Определение
Рана – это нарушение целостности кожи или слизистых механическим способом. Возможно повреждение подлежащих тканей и усугубление травмирующего состояния. Это один из видов травмы, которая всегда представляет угрозу для жизни и здоровья человека. Является важнейшим аспектом изучения в хирургии.
Ранение – это травмирующая ситуация, которая приводит к появлению раны.
Клиника
Симптомы, которыми сопровождаются инфицированные раны, зависят от их количества и тяжести состояния. Существует несколько местных признаков, присущих любой травме такого рода.
- Боль. В момент, когда нарушается целостность кожи, повреждаются нервные окончания, а также выделяется значительное количество цитокинов и простагландинов, которые стимулируют неприятные ощущения. Чувствительность тканей на разных участках тела не одинакова. Наиболее выражена она возле нервных стволов, у надкостницы, в пульпе зуба, в брюшине и плевре. Паренхиматозные органы, как и мозг, не имеют болевых рецепторов.
- Зияние раны зависит от ее ширины и глубины, а также от количества разорванных волокон. Самое большое наблюдается при повреждении мышц и значительного жирового слоя.
- Кровотечение. Этот признак тесно связан с местом ранения. Если повреждены крупные сосуды, особенно артерии, то кровопотеря будет значительной, а вот разрыв капилляров не нанесет значительного ущерба здоровью.
Если нанесена поверхностная рана, то общая реакция организма будет незначительной. Но при множественных глубоких резаных ранах симптомы будут обусловлены расположением травм, степенью кровопотери и присоединением вторичной инфекции. Это опасно развитием геморрагического или гиповолемического шока, гипоксией головного мозга, сепсисом и другими осложнениями.
Классификация ран
Для врачей существует единый справочник болезней, в который занесена и инфицированная рана. МКБ 10 присвоило ей код Т80-Т88. Эта рубрика отвечает за травмы человека и их осложнения. Но существует и другая классификация.
Например, по характеру оружия выделяют огнестрельную рану и ножевую.
По режущему краю травмирующего агента можно выделить такие виды, как: колотые, резаные, рубленые, рваные, укушенные, ушибленные, размозженные и так далее.
По форме полученного дефекта отмечают линейные, лоскутные, дырчатые повреждения.
По глубине проникновения травмирующего агента различают поверхностные, проникающие, сквозные и тангенциальные раны.
Существует даже классификация, указывающая степени, на которые делится инфицированная рана (МКБ 10 этого не выделяет):
- асептическая (после первичной хирургической обработки);
- загрязненная (микробные тела есть, но признаков воспаления пока нет);
- инфицированная (присутствуют покраснение, отек, локальное повышение температуры, боль и изменение функции).
Заживление раны зависит от того, чем именно ее нанесли. Существует три варианта развития событий:
- первичное натяжение (рана чистая, неглубокая, нанесена острым предметом);
- вторичное натяжение (большое количество грануляций, инфицированные раны);
- заживление под струпом (коагуляционный некроз от химического ожога).
Раневой процесс
Раневой процесс – это последовательные изменения, которые происходят в ране в процессе ее получения и заживления, а также вызванные данным процессом реакции организма. Они направлены на то, чтобы отграничить очаг инфекции от сосудистой сети и удалить из него все патологические агенты. Универсальный способ, который придумала природа, для того чтобы оградить человека от последствий ранений, – это воспалительная реакция.
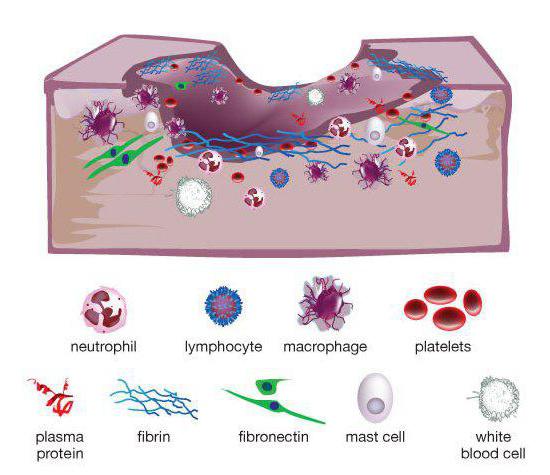
Первая фаза раневого процесса основана на физической реакции тканей на травму. Сразу после ранения наблюдается гибель части тканей, их ушиб и кавитация, а также образование гематом. В первые секунды происходит сосудистый спазм, который сменяется резким расширением сосудов и кровотечением. Через небольшой промежуток времени кровоток замедляется, и образуется тромб. Параллельно с этим в ране накапливаются медиаторы воспаления, которые привлекают лейкоциты, фагоциты и тучные клетки. Бактерии, случайно занесенные на раневую поверхность, элиминируются и поглощаются местным клеточным иммунитетом.
Еще некоторое время спустя вокруг раны появляется воспалительный вал из погибших клеток и отек. Сосудистая сеть сдавливается, формируется вторичный некроз. Именно в этот момент появляется боль и нарушается функция пораженного участка.
Вторая фаза раневого процесса наступает через трое суток, но четкой границы не существует. Воспалительный процесс продолжается, и из травмы мягких тканей получается инфицированная рана. Код МКБ меняется на несколько пунктов. Механическое очищение раны стимулирует рост грануляционной ткани, а удаление фагоцитами мертвых бактерий снижает воспаление. Начинается процесс регенерации, образуются новые кровеносные сосуды, разрастается плотная коллагеновая ткань, и на месте раны появляется свежий мягкий рубец.
Через десять–четырнадцать дней наступает третья фаза – рубцевание и эпителизация. Коллагеновые нити становятся все более плотными, сосуды больше не прорастают. Одновременно формируется слой эпидермиса. Новый рубец имеет нежно-розовый цвет, но со временем капилляры исчезают, и он бледнеет, становясь практически незаметным.
По этой схеме заживают все, не только инфицированные раны. Конечно, всегда присутствуют индивидуальные вариации этих трех фаз.
Реакция организма на инфицированную рану
Общую реакцию можно условно поделить на катаболическую и анаболическую фазы. Во время первой (до 4-го дня) все процессы жизнедеятельности усиливаются: повышается температура, ускоряется обмен веществ, человек теряет в весе, угнетается синтез белка и снижается проницаемость мембран клеток. Организм настраивается на регенерацию.
Вторая фаза наступает на четвертые сутки после травмы, и все постепенно становится на свои места. Масса тела восстанавливается до прежнего уровня, нормализуется обмен веществ, а вместе с ним и температура падает. Немного повышается активность гормонов надпочечников.
Заживление ран
Каждая ткань имеет определенную склонность к регенерации. Не все клетки одинаково хорошо производят себе подобных, особенно если это инфицированная рана (МКБ не дает никаких рекомендаций на этот счет). Скорость и качество заживления зависит от условий на пораженном участке. Если там сухо, чисто и нет инородных тел или бактерий, то процесс будет протекать быстрее. И, соответственно, наоборот. Общее состояние организма тоже влияет на скорость регенерации. У молодых и здоровых людей заживление проходит легче, а вот наличие хронических заболеваний, большая кровопотеря или авитаминоз могут усугубить течение заболевания и отсрочить процесс восстановления на несколько недель, а то и месяцев.
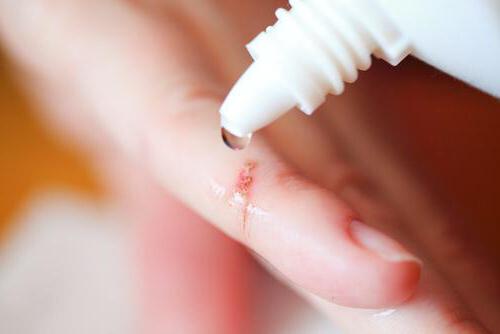
Хирургическая обработка ран
Цель первичной хирургической обработки – механическое очищение раны от некротизированных тканей, инородных тел и бактерий. Лечение инфицированных ран начинается с того, что кожу вокруг поврежденного участка вытирают ватным или марлевым тампоном, смоченным в спирте/физрастворе, а затем обрабатывают однопроцентным раствором йода. Операционное поле обкладывают стерильными салфетками, а после обезболивания края раны раздвигают и разводят в стороны. Это необходимо для того, чтобы было легче извлекать инородные тела и грязь. Например, если у пациента инфицированная рана стопы, то, скорее всего, в ней есть частички земли.
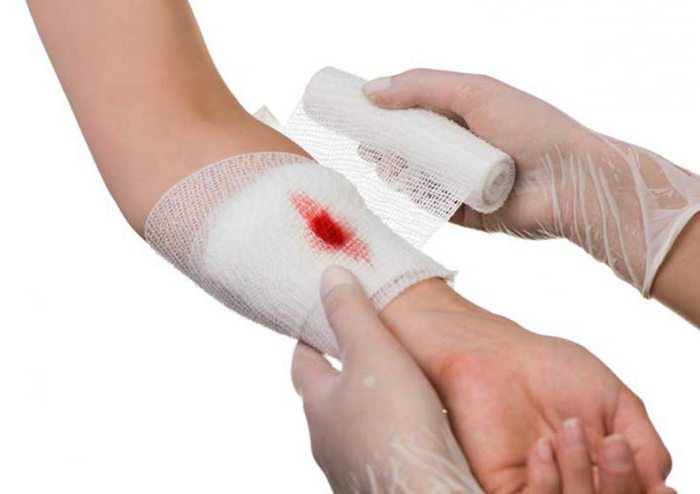
Некротизированные ткани иссекаются. По необходимости рану можно увеличить для лучшего доступа во все слепые места и возможные карманы. Если есть поврежденные крупные сосуды, то их перевязывают, а нервы сшивают. После того как хирург закончил удалять все лишнее, рану наглухо зашивают и накладывают асептическую повязку. Некоторые исключения упоминаются в МКБ. Инфицированная рана стопы, к примеру, должна остаться открытой, так как в почве, которой она была загрязнена, живут анаэробные бактерии, вызывающие гниение. Зияющее повреждение обеспечивает постоянный доступ кислорода к тканям, а значит, не дает развиваться микроорганизмам.
Терапия гнойных ран
Клинические признаки, по которым можно определить, что у человека, например, инфицированная рана голени, появляются на вторые-третьи сутки от момента травмы. Этому способствует наличие признаков воспаления и патогенной или условно-патогенной флоры. При лечении таких повреждений следует ориентироваться на вид бактерии и подбирать соответствующий чувствительности антибиотик. Общий подход таков:
- полноценное очищение раны;
- обработка антисептиками;
- постановка дренажа для лучшего оттока инфицированной жидкости;
- стимуляция местной иммунной системы.

Общее лечение
Антибиотики остаются краеугольным камнем в лечении инфицированных ран. Препарат, способ введения, доза и кратность приема напрямую зависят от микроорганизма, вызвавшего нагноение. Если флора анаэробная, то лучше всего на нее воздействует метронидазол и кландомицин в сочетании с сульфаниламидами.
Нарушение функции иммунитета, как местного, так и общего, отражается на процессе заживления, поэтому необходимо поддерживать его на нужном уровне. Мобилизация защитных факторов организма помогает избежать таких осложнений, как сепсис, лихорадка и другие.
|


