Инфекция в сухожилии пальца
Сухожилия являются тканью, которая предназначается для крепления мышц человека к его костям. Воспаление сухожилий зачастую могут послужить причиной их разрывов, перерождения либо омертвления. Последний вариант наступает в запущенных ситуациях, когда человек не проходил никакого лечения на начальных этапах проблемы. Заболеваний, основанных на воспалении сухожилий, в медицине существует два. Первое называется тендинитом. Оно может диагностироваться на подавляющем большинстве видов сухожилий. Второе называется тендинозом. Оно представляет собой воспаление сухожилий только в крупных мышцах. При постановке диагноза обязательно указывается место в теле человека, где зафиксирована проблема с суставом. Например, ахиллов тендинит характеризует процесс воспаления сухожилия в районе пятки, а пателлярный тендинит говорит о патологии в области колена. В этой статье подробно рассказывается о причинах возникновения воспаления в сухожилиях, его симптомах, диагностике и способах лечения как медицинскими методами, так и народными.

Сухожилия
В сложнейшем живом механизме, называемом телом человека, нет лишних "деталей". Каждый орган и каждый отдел выполняют предназначенную именно им роль. Сухожилия прикрепляют к костям мышцы. Сами они являются продолжением этих мышц (поперечно-полосатых). Состоят сухожилия из коллагеновых волокон и фиброцитов, пронизанных густой сетью кровеносных сосудов.
Почему воспаляется сухожилие
Данная проблема может возникать по следующим причинам:
- В результате частых физических нагрузок. Нечто подобное может происходить на фоне профессиональных занятия спортом.
- Наличие у человека каких-либо сопутствующих заболеваний. В качестве примера можно назвать такие недуги: диабет, туберкулез, артрит.
- Профессии и занятия, которые основываются на выполнении однообразных физических нагрузок. Речь идет о слесарях - станочниках, механиках, музыкантах, теннисистах, художниках. При этом чаще всего воспалением страдают двухголовая мышца, ахиллово сухожилие, коленная чашечка и плечевой отдел. Чрезмерной нагрузке подвергается и сухожилие в голеностопном суставе.
Воспаление ахиллова сухожилия может возникать в результате двух причин:
- Постоянное ношение обуви на высоких каблуках.
- Перекручивание на фоне избыточной пронации (вращение стопой).
Стоит сказать, что для женщин-спортсменок актуальными могут являться одновременно обе вышеприведенные причины.
Симптомы
Признаки воспаления сухожилий могут проявляться резко либо развиваться постепенно, что зависит от причины. Основными симптомами воспаления являются:
- Наличие очень болезненных ощущений. Они возникают в месте поражения, но могут иметь размытые границы. При этом боль бывает разной формы. Она может проявляться в виде ноющих, режущих, колющих манифестаций, отдавать в мышцы.
- Чувство скованности движений.
- Невозможность согнуть сустав.
- Наличие отечности в районе поражения.
- Присутствие ощущения дискомфорта.
- Возникновение различных звуков при движении суставов.
- Наличие покраснения.
- Повышение температуры тела.
- Процесс деформации в области сустава.
Некоторые признаки воспаления сухожилия на руке могут свидетельствовать о наличии хронической формы тендинита. Она причиняет немало хлопот, мешая полноценной жизни человека. В подобной ситуации требуется в срочном порядке обращаться к врачу, чтобы пройти обследование и начать лечение. Любое воспаление может существенно ограничить движения человека, а самолечение часто заканчивается плохими последствиями.
Как следует лечить воспаление сухожилий?
Никогда не нужно рассчитывать на то, что признаки недуга пройдут сами собой. Пренебрежение лечением может повлечь за собой разрыв или перерождение ткани сухожилия, а в особо тяжелых случаях - его омертвение.
При первых же признаках воспаления ахилловых сухожилий требуется обратиться к врачу. Только квалифицированный специалист точно знает, каким образом следует лечить воспаление сухожилия в каждом конкретном случае. Методы терапии таких воспалений зависят от локализации поражения. Необходимо понимать, что меры должны быть комплексными. В рамках общих методик при лечении сухожилий доктора, как правило, назначают следующие процедуры:
- Болезненному участку требуется отдых и покой. Это место следует зафиксировать посредством специальных эластичных повязок, скоб или других приспособлений.
- Следует использовать холод при воспалении сухожилия. Криотерапия позволяет добиться хороших результатов. Холод очень хорошо снимет отеки, уменьшая болезненные ощущения.
- При наличии сильной боли оправдано использование анальгетиков. Врачи часто их приписывают в качестве обезболивающего средства. Можно также использовать медицинские препараты местного действия в виде спреев, мазей, гелей, кремов. Они выполняют свою функцию непосредственно на больном участке, минуя желудок. Это особенно важно для людей, имеющих проблемы с органами ЖКТ.
- Антибиотики для лечения воспаления сухожилий кисти руки и других частей тела следует назначать при наличии инфекции.
- Иногда целесообразно применение инъекций стероидов. Этот метод терапии отлично работает тогда, когда другие лекарственные препараты не помогают.
- Обязательным считается использование физиотерапии, которая благотворно сказывается на состоянии больного сухожилия, способствует регенерации и уменьшает процесс воспаления.
- Признано полезным применение аутогемотерапии.
- Нередко доктора назначают ударно-волновую терапию при лечении воспаления сухожилия кисти.
- В отдельных случаях проводится хирургическое вмешательство.
- Широко практикуется в лечении сухожилий гимнастика, которую следует проводить после снятия воспаления. Такая мера отлично помогает укреплять и разрабатывать мышцы.
Особые указания
Назначая методы терапии, нужно ориентироваться на симптомы воспаления сухожилий.
На практике врачи часто назначают больным инъекции сильнодействующих противовоспалительных средств, таких как кортизон. Его вводят в область больного сухожилия. Параллельно назначается прием нестероидных препаратов. Кортизон может подавлять воспаление, но также способен привести к повреждению ткани, вплоть до ее разрыва. Учитывая плохую циркуляцию крови в больном органе, противовоспалительные таблетки также не всегда оказываются безвредными, так как способны вызвать ряд побочных реакций.
Проведение лечения ахиллова сухожилия
Оно расположено в области пятки. Для лечения воспаления ахилловых сухожилий следует смешать две капли пихтового масла и столько же лавандового в одной чайной ложке. Полученную смесь необходимо втирать легкими движениями в кожу в районе воспаления. Проводить данную процедуру следует каждый день по утрам и вечерам.
Что еще применяется в лечении воспаления сухожилий? Рассмотрим самые популярные народные способы.
Терапия сухожилий стопы
Для этого следует взять одну чайную ложку растительного масла. Далее в нее необходимо ввести по пять капель масла герани, лаванды и гвоздики. Хорошо размешать. Втирать полученное масло следует в поврежденный участок три раза в день.
Чтобы в первые два дня после получения травмы смягчить болевые ощущения, на больной участок накладывают примочки. Для их приготовления можно использовать следующую комбинацию: в одном стакане воды растворяют пять капель лавандового масла. Охладить. Примочки с полученным раствором прикладывают на пораженную область шесть раз в день. Каждый раз процедура по продолжительности составляет пять минут.
Такой метод актуален и при воспалении коленных сухожилий. Примочки можно делать из ткани, сложенной в несколько слоев и смоченной в лечебном растворе.
Терапия сухожилий кисти
Солевые повязки могут послужить эффективным средством для того, чтобы снять болевые ощущения, которые беспокоят человека. Для лечения воспаления сухожилий кисти руки нужно выполнить следующий алгоритм действий:
- В стакане теплой воды развести одну столовую ложку соли. Содержимое требуется перемешать до полного растворения кристаллов.
- В полученном составе следует смочить марлевую салфетку, слегка ее отжать и поместить в полиэтиленовый пакет.
- Пакет положить на несколько минут в морозильную камеру холодильника.
- Замороженную салфетку требуется наложить на больное место. Далее вместе с салфеткой болезненную область бинтуют и держат в таком состоянии до полного высыхания жидкости.
Проведение лечения воспалений различной локализации
Есть один хороший рецепт, снимающий воспаления. Требуется в течение двух часов настоять в стакане кипятка одну столовую ложку высушенного сумочника обыкновенного. В получившемся растворе следует смочить марлевую повязку и наложить ее на воспаленное место. Держать данную повязку требуется до полного высыхания жидкости.
Следует отметить, что облегчения, а иногда и полного устранения симптоматики удается добиться ограничением нагрузки на больной сустав. В таких случаях признаки заболевания проходят уже спустя два или три дня. Но при наличии осложнений боль может сохраняться неделями.
В настоящее время в полной мере предотвращать воспаление сухожилий невозможно. Но специалисты рекомендуют сводить к минимуму любые нагрузки на больные суставы. Такая мера позволит избежать различных проблем не только с суставами, но и сухожилиями. Кроме снижения нагрузки, прекрасно помогают специальные упражнения, разработанные специалистами - ортопедами.

Основные формы лечения сухожилий
В зависимости от поставленного диагноза, доктора могут назначать следующие формы лечения: медикаментозную, физиотерапевтическую или хирургическую. В отдельных случаях медики могут прописать ношение шины с лангетной или любым другим приспособлением, которое будет иметь эффект бандажа. Таким образом, при воспалении сухожилий требуется уменьшение их подвижности.
Медикаментозное лечение сухожилий кисти проводится с использованием противобактериальных, противовоспалительных и укрепляющих препаратов. Помимо этого могут применять гели, мази или пластыри.
Физиотерапия оказывается наиболее успешной в рамках лечения воспаления сухожилий кисти. Применяются такие методы: микроволновая терапия, ультразвук, ударно-волновое лечение, ультрафиолетовый луч и лечебная физкультура. При ударно-волновом воздействии фокусированные волны доходят до очага поражения, нормализуют его тонус и уменьшают болевой синдром. После курса этого метода физиотерапии больные, как правило, возвращаются к своему прежнему образу жизни. В большинстве случаев они могут переносить абсолютно те же нагрузки, что и до болезни.
Хирургические операции проводят в ситуациях, когда случился разрыв сухожилия. Хирург выполняет небольшой разрез длиной около десяти сантиметров. Далее обрабатывают концы разорванного сухожилия, после чего их сшивают с помощью специальной прочной нити. Данный вариант лечения осуществляют не позже двадцати четырех часов после нарушения сухожильной целостности. В противном случае может начаться необратимый процесс, который способен привести к неправильному срастанию тканей.
Профилактические меры
В любых сухожилиях человеческого организма могут возникнуть воспалительные процессы. Но чаще всего происходит так, что воспаление сухожилий развивается именно в кистях рук. Причиной такой болезни служит перенапряжение сухожильного влагалища из-за многократного выполнения какого-либо однообразного движения. Никто из нас от подобных ситуаций не застрахован, поэтому меры предотвращения данного заболевания следует знать каждому.
В проведении эффективного лечения воспалений сухожилий кисти первостепенную роль играет снижение физических нагрузок. Но при этом необходимо подчеркнуть, что полное прекращение движений, которые выполняются с участием больного сухожилия, тоже нежелательно. Поэтому движения обязательно должны быть, но их следует производить плавно и медленно.

Если воспаление развивается в районе сухожилий ступней, то пациенту могут рекомендовать пользоваться костылями или тростью. Если поражено сухожилие в суставе ног, с целью уменьшения отечности больному потребуется лечь на спину и подержать ноги в поднятом состоянии в течение нескольких минут.
Медикаменты
Облегчить страдания больных и уменьшить симптоматику можно посредством применения нестероидных противовоспалительных препаратов, например, аспирина или диклофенака. В некоторых ситуациях для профилактики повторных воспалений врачи назначают использование инъекций кортизона в комплексе с физиотерапией. Если по истечении десяти дней у пациента не наблюдается каких-либо улучшений, то стоит немедленно прекратить употребление того или иного лекарственного препарата. Необходимо подчеркнуть, что ни в коем случае нельзя использовать вышеупомянутые средства без назначения врача. Также нельзя забывать о том, что любое самолечение часто заканчивается не исцелением, а развитием более серьезных осложнений заболевания.
Сухожилия сгибателей пальцев окружены сухожильными влагалищами.
Сухожильные влагалища пальцев — это крепкие, фиброзные тоннели с малой емкостью, почти не растяжимые, простирающиеся от уровня пястно-фаланговых суставов до оснований дистальных фаланг.
Внутренний слой сухожильного влагалища — это синовиальная оболочка. Она окружает сухожилие, срастаясь с его поверхностью (висцеральный листок), а затем переходит на фиброзный слой влагалища, образуя пристеночный листок. Места перехода представлены слепыми заворотами: проксимальным и дистальным концами влагалища, а также брыжейкой сухожилия, между листками которой к сухожилиям подходят сосуды.
Синовиальное влагалище — это капиллярная щель; в ней находится несколько капель вязкой жидкости, облегчающей скольжение сухожилия. В пальцевых каналах брыжейка прерывиста и укреплена тонкими связками — vinculae.
Полость синовиальных влагалищ I и V пальцев не замкнута на ладони, а продолжается: у большого пальца — в лучевую, а у мизинца — в локтевую синовиальные сумки запястья. В сухожильном влагалище I пальца проходит только одно сухожилие длинного сгибателя большого пальца, прикрепляющееся к дистальной фаланге. Имея более выраженную брыжейку, это сухожилие более богато снабжается кровеносными сосудами в сравнении с другими пальцами.
Кровоснабжение сухожилий сгибателей пальцев осуществляется из нескольких источников; оно относительно бедно на протяжении сухожильных влагалищ.
Причиной сухожильного панариция чаще всего бывают мелкие травмы пальца в местах наиболее поверхностного расположения сухожилий сгибателей. В таких случаях инфекция попадает непосредственно в сухожильное влагалище и вызывает первичный сухожильный панариций, в отличие от вторичного, возникающего как осложнение при костном, суставном или подкожном панариции.
Распознать сухожильный панариций в начальной фазе заболевания трудно. Диагноз ставится на основании анамнеза, осмотра, ощупывания и выявления четырех известных признаков:
1) равномерного опухания всего пальца с распространением отека на тыльную поверхность кисти; 2) болезненности при давлении зондом по ходу всего сухожильного влагалища, точно ограниченной зоной его расположения (см. рис. 19); 3) жестокой боли при движениях, особенно при разгибании; 4) фиксации пальца в положении легкого сгибания.
Л. Г. Фишман (1963) подчеркивает, что указанные четыре симптома в отдельности наблюдаются и при других формах панариция, но все вместе встречаются только при гнойном тендовагините. Кроме того, отмечается невозможность при ощупывании оттянуть напряженное сухожильное влагалище от фаланги.
Еще в докладе на XXI съезде Российских хирургов (1929) С. Е. Соколов обращал внимание на то, что теносиновит бывает не только общим, но и ограниченным, когда воспалительный процесс локализуется в одном отделе влагалища, не захватывая его целиком.
Переход гнойной инфекции из ограниченной в распространенную происходит быстро; развивается картина, типичная для сухожильного панариция. Острое начало с мучительной болью, лишающей сна и трудоспособности, вынужденное полусогнутое положение пальца, болезненность на протяжении сухожильного влагалища, отдающая в область проксимального заворота на уровне пястно-фалангового сочленения. Припухлость пальца, распространяющаяся на тыл кисти, защитная неподвижность и резкая боль при попытке пассивного разгибания пальца. Повышенная температура тела, увеличение и болезненность лимфатических узлов, оберегающая руку поза больного, сдвиг формулы крови дополняют картину. Может способствовать распознаванию рентгенография, при которой в мягких тканях выявляется веретенообразное утолщение соответствующего сухожилия, имеющее четкие, реже волнистые контуры. Ошибки в распознавании сухожильного панариция при столь выраженной картине становятся уже редкими.
Распознавание сухожильного панариция в некротической фазе также не представляет затруднений (рис. 29).
Рис. 29. Сухожильный панариций II пальца правой руки — некротическая фаза.
Рис. 30. Схема разрезов кожи при сухожильных панарициях и тенобурситах.
Лечение сухожильного панариция весьма ответственно; больных целесообразно госпитализировать.
Лечение сухожильного панариция
Воспалительный процесс при сухожильном панариции недолго остается ограниченным, поэтому необходимо своевременно принять самые энергичные меры для ликвидации воспаления. Средства и методика активной абортивной, противовоспалительной терапии в фазе серозной пролиферации остаются теми же, что изложены ранее. Л. Г. Фишман (1949) лечил ограниченные тендовагиниты пункцией сухожильного влагалища на уровне проксимальной фаланги пальца, отсасыванием 1—2 капель содержимого и введением под контролем глаза раствора пенициллина.
В настоящее время большинство хирургов при ограниченном сухожильном панариции и в фазе гнойной пролиферации сочетают пункцию с пролонгированным введением антибиотиков широкого спектра действия и протеолитических ферментов и криотерапией. Лечение сухожильного панариция в фазе гнойного тендовагинита различно в зависимости от локализации процесса; сухожильный панариций смежных II —III —IV пальцев отличается от гнойного тендовагинита I и V пальцев.
А. В. Афанасьева и С. С. Султанова (1972) рекомендуют следующую методику оперативного лечения в сочетании с внутривенным введением олеморфоциклина. Больного укладывают на операционный стол; вводят внутривенно 50 мл 0,5% раствора тримекаина в сочетании с 125 000—250 000 ЕД олеморфоциклина для одновременного воздействия на микрофлору. Проксимальнее места инъекции накладывается на предплечье эластический бинт. При плохо выраженных венах или отеке предплечья применяют общее обезболивание. Кисть фиксируют на металлической шипе Изелена.
Проводится сплошной разрез кожи на тыльно-боковой поверхности пальца на средней и проксимальной фаланге (рис. 30), второй разрез делают на противоположной стороне только соответственно проксимальной фаланге. Сухожильное влагалище вскрывается без пересечения кольцевидных связок. Для вскрытия проксимального заворота сухожильного влагалища II—II I — IV пальцев производится дополнительный поперечный или полуовальный разрез на ладони у основания соответствующего пальца. Сухожильное влагалище промывается и осматривается для определения жизнеспособности сухожилий сгибателей.
Вскрытие и дренирование сухожильного влагалища на уровне дистального заворота затруднительно и практически нужно только при локализации первичного очага на средней фаланге. И в более поздние сроки, пока сухожилия сгибателей блестящи, упруги, без спаек и нет признаков прогрессирующей инфекции, также можно производить промывание сухожильного влагалища под контролем глаза в сочетании с антибиотикотерапией, надеясь на сохранение пальца. Строгая иммобилизация, постельный режим, повторные промывания сухожильного влагалища, комплексное общеукрепляющее лечение' и уход за больным способствуют купированию процесса.
Когда из вскрытого влагалища выделяется гной в виде комочков, пробочек, выступает окруженное спайками мутно-желтоватое отечное сухожилие сгибателей — это некротическая форма тендовагинита. Тогда показано частичное или полное иссечение омертвевшего сухожилия сгибателя пальца. В предоперационной подготовке хороший эффект наблюдается от применения протеолитических ферментов. Трипсин и химотрипсин применяются местно в рану, в свищи, внутримышечно и внутривенно с антибиотиками; они способствуют отторжению некротизированных тканей и стиханию воспаления.
Предпочтительно оперировать под наркозом, без обескровливания с кратковременным прижатием (если требуется) плечевой артерии к кости, так как это уже не первая операция, кисть отечна, имеется гнойное пропитывание тканей. При наличии свищей и предшествовавших разрезов они используются для доступа к очагу. Рана мягких тканей раздвигается крючками, и осторожно удаляются грануляции и некротические ткани из клетчатки и сухожильного влагалища. Рана вновь промывается, осушается, выясняются степень и протяженность поражения сухожилий. Чаще некротизируется глубокий сгибатель на уровне проксимальной фаланги. Тогда дистальный конец сухожилия берется двумя зажимами Холстета и под контролем глаза отсекается на уровне здоровой ткани. Рана на пальце прикрывается асептической повязкой. На ладони, если нет свищей или операционных разрезов, в асептических условиях производится другой поперечный или Г-образный разрез в зоне проксимального заворота сухожильного влагалища сгибателей. Вскрывается влагалище, рана раздвигается крючками и осматривается.
Потягивая зажим, наложенный на диетальный конец сухожилия в ране на ладони захватывают проксимальную часть его и выводят через рану на пальце. Сухожильное влагалище промывается фурацилином, останавливается кровотечение, рана осматривается. Если на уровне проксимального заворота операция проведена в асептических условиях, во влагалище здесь не было гноя и поражения пястно-фалангового сустава, хирург вправе фиксировать проксимальный конец глубокого сгибателя к апоневрозу и зашить кожу. Если имеется гнойное расплавление и поверхностного сгибателя, то иссекаются одновременно оба сухожилия. Удерживающие влагалище связки по возможности сохраняются. Дистальный конец сухожилия сгибателя, когда хирургу удалось создать чистоту раны на пальце, можно фиксировать к задней стенке влагалища или связочным приборам. Пальцу придается функционально пригодное положение. Рана пальца заживает под струпом.'1\1ы имели следующий исход тендоэктомии у 24 больных: у 21 — первичное заживление раны на ладони, асептическое заживление раны под струпом на пальце при функциональном положении. У 2 — рана на пальце нагноилась. У одной больной — нагноение обеих ран. Разгибательная контрактура наблюдалась у трех больных.
Из числа смежных пальцев сухожильный панариций в 47% наблюдается на указательном пальце, в 41,1% —на среднем пальце и только в 10,2% — на безымянном; в 1,7% — сведения в историях болезней неточны. Сухожильный панариций правильно распознай у 90% больных.
До направления больных в центр хирургии кисти в среднем прошло 20 дней. Направлены после консервативного лечения — 38,9%, после оперативного — 61,1%. Осложнения отмечены в 18,5%.
Характер осложнений, наблюдавшихся при сухожильном панариции смежных пальцев, следующий (в %):
Распространение инфекции по каналам червеобразных мышц на тыл кисти 9,2
Распространение инфекции в ладонные межфасццальные пространства 2,5
Прорыв гноя через кожу с образованием свищей 11,4
Вторичный остеомиелит фаланги 3
Лимфангит 7,8
Тугоподвижность сочленений кисти 29
Трофические расстройства 9,4
Комбинированные осложнения 27,7
Последствия сухожильного панариция смежных пальцев приведены ниже (в %) :
Контрактура пальца 72,6
Анкилоз сочленений пальца 20,5
Ампутация пальца 1, 4
Комбинированные виды 5,5
Осложнения сухожильного панариция являются следствием: запоздалого обращения, необоснованно длительного консервативного лечения, недостаточно радикально выполненной операции, недостаточно интенсивной антибиотикотерапии, увеличения антибиотикоустойчивой флоры, неправильной иммобилизации и совокупности причин. Частые болезненные перевязки после операции также плохо влияют на исход, поддерживая нагноение, отек, способствуют развитию избыточных грануляций и спаянных рубцов.
Е.В.Усольцева, К.И.Машкара
Хирургия заболеваний и повреждений кисти

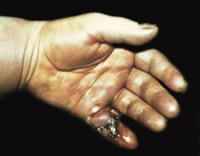
Сухожильный панариций – это гнойное воспаление сухожилия и сухожильного влагалища. Возникает при распространении инфекционного процесса из близлежащих мягких тканей или микроповреждении сухожилия. Характеризуется нарастающей сильной болью, вынужденным положением пальца в полусогнутом состоянии, отсутствием движений, колбасовидным отеком, покраснением и признаками общей интоксикации. Диагноз устанавливается на основании клинической картины, для исключения поражения костных структур назначают рентгенографию. Лечение оперативное – вскрытие и дренирование гнойника на фоне антибиотикотерапии.
МКБ-10
Общие сведения
Сухожильный панариций (гнойный тендовагинит) – достаточно редкая форма гнойного воспаления пальца. Распространенность среди всех видов панариция составляет 3,7%. Заболевание диагностируется во всех возрастных группах, чаще выявляется у мужчин трудоспособного возраста. Поражает сухожилия сгибателей пальцев кисти. Характеризуется тяжелым течением и неудовлетворительным прогнозом – почти у всех больных в исходе отмечаются существенные нарушения функции пальца.

Причины
В качестве возбудителя в подавляющем большинстве случаев (до 80%) выступают стафилококки. Нередко выявляется смешанная флора. В литературе описывается возможность развития метастатического сухожильного панариция, вызванного гонококками, однако в настоящее время подобные случаи являются казуистикой. Выделяют три пути проникновения инфекционных агентов в сухожильное влагалище:
- Из окружающей клетчатки. Самый часто встречающийся вариант. Обычно воспаление сухожилия возникает как осложнение нелеченого или неправильно леченного подкожного панариция. Реже инфекционный процесс провоцируется воспалившимися резаными и рваными ранами окружающих мягких тканей.
- Через колотую рану. Гнойный процесс развивается при микроповреждении сухожилия иглой, гвоздем, рыболовным крючком, металлической стружкой и пр. Специалисты отмечают, что при этом инфицируется не только сухожилие, но и другие ткани по ходу раневого канала, поэтому воспаление выявляется как в сухожильном влагалище, так и за его пределами, что имеет значение при определении тактики лечения.
- Через кровь. Гематогенный путь распространения инфекции встречается крайне редко, может выявляться при септицемии и гонорее. Сухожильный панариций в таких случаях рассматривается не как самостоятельное заболевание, а как часть диссеминированного гнойного процесса.
Предрасполагающими факторами являются снижение иммунитета, переохлаждение и некоторые эндокринные заболевания (в первую очередь – сахарный диабет). Вероятность микротравм, которые могут привести к развитию панариция, повышается при работе на деревообрабатывающем оборудовании, контакте с металлической стружкой, загрязнении рук при выполнении бытовых и профессиональных обязанностей.
Патогенез
Механизм развития нагноения аналогичен другим видам панариция. Отличительной особенностью является характер распространения процесса. Сухожилия располагаются в сухожильных влагалищах – замкнутых футлярах. У II-IV пальцев эти влагалища начинаются в области дистальных фаланг и слепо заканчиваются на ладони, обычно не сообщаясь между собой.
Влагалища I и V пальцев также начинаются от ногтевых фаланг и продолжаются на кисть. У 75% людей сухожильные футляры соединяются между собой в основании ладони. Указанные особенности строения обуславливают стремительное распространение инфекции вдоль всего влагалища. При поражении мизинца гнойный процесс часто переходит на большой палец и наоборот.
Симптомы сухожильного панариция
Заболевание начинается остро. В зоне пораженного сухожилия появляется и нарастает отек, постепенно распространяющийся на кисть. Отмечаются боли, которые быстро усиливаются, становятся практически невыносимыми, лишают сна. Температура тела поднимается до фебрильных цифр. Возникают ознобы, слабость, разбитость. Симптоматика нарастает в течение 1-3 дней.
Объективная картина зависит от времени, прошедшего с момента появления первых признаков патологии. На начальной стадии симптомы напоминают подкожный панариций, поскольку воспаление ограничивается одной фалангой. При осмотре выявляется значительная отечность, изменение цвета кожи и вынужденное умеренное сгибание пальца. Активные движения невозможны, попытка пассивного разгибания вызывает взрыв боли.
При распространении процесса обнаруживается характерный признак сухожильного панариция – болезненность при надавливании на центральный конец сухожильного влагалища. Еще одним типичным симптомом, позволяющим отличить сухожильный панариций от других форм болезни, является сглаживание сгибательных складок между фалангами. При пальпации пуговчатым зондом определяется резкая болезненность по ходу сухожильного футляра.
Осложнения
При распространении инфекции на близлежащие ткани сухожильный панариций осложняется пандактилитом, костным или суставным панарицием, которые могут потребовать ампутации или экзартикуляции. При вовлечении всего сухожильного влагалища и его последующем расплавлении инфекционный процесс с II, III, IV пальцев переходит на ладонную поверхность кисти. По ходу червеобразных мышц гной может прорываться на тыл кисти. Развитие флегмоны создает серьезную угрозу функции конечности и может стать причиной ампутации.
Поскольку сухожильные футляры V и I пальцев обычно связаны между собой, гнойный процесс распространяется перекрестно. Синовиальные влагалища этих пальцев переходят в локтевую и лучевую синовиальные сумки, что обуславливает риск гнойного поражения предплечья. Возможно развитие глубокой флегмоны предплечья, лимфангита, сепсиса. В отдаленном периоде даже при быстрой локализации инфекционного процесса формируются контрактуры.
Диагностика
Диагноз устанавливается гнойным хирургом в условиях поликлинического приема или при обращении в приемный покой стационара. Диагностика базируется на истории болезни, характерных особенностях клинической картины патологии, результатах инструментальных и лабораторных исследований. В ходе обследования выполняются следующие мероприятия:
- Сбор анамнеза. При опросе врач устанавливает, что ранее пациент страдал от поверхностной формы панариция или получил небольшую колотую рану в зоне поражения.
- Физикальный осмотр. Палец отечен, находится в вынужденном положении сгибания. Активные движения отсутствуют, пассивные резко болезненны. Поперечные складки фаланг сглажены. При пальпации максимальная болезненность определяется по ходу сухожилия.
- Рентгенография пальца. Основная цель исследования – исключить осложнения сухожильного панариция. При отсутствии остеомиелита фаланги, артрита межфаланговых или пястно-фаланговых суставов рентгенограммы малоинформативны.
- Лабораторные анализы. Обнаруживаются признаки гнойного воспаления. В общем анализе крови определяется повышение СОЭ, лейкоцитоз со сдвигом формулы влево. В биохимическом анализе выявляется повышение уровня С-реактивного белка, ревматоидного фактора и антистрептолизина-О.
Лечение сухожильного панариция
Лечение только оперативное, осуществляется в условиях стационара. Пациента госпитализируют в экстренном порядке. Вмешательство проводят в ближайшие сроки после поступления. Лечебная тактика определяется стадией процесса и состоянием сухожилия:
- Вскрытие панариция. Мягкие ткани рассекают по ладонной поверхности пальца сбоку от срединной линии. После удаления гноя сухожилие промывают и оценивают его жизнеспособность. При сохранении целостности и упругости сухожилия в рану вводят антибиотики, устанавливают дренаж. При распространенном процессе делают еще один разрез в основании сухожильного футляра для удаления гноя.
- Иссечение сухожилия. Операция проводится с использованием того же доступа, что и вскрытие. Отечность и утрата естественного блеска свидетельствуют об утрате жизнеспособности сухожилия и необходимости его удаления. Дистальный конец пересекают в ране, проксимальный – в дополнительном разрезе на уровне ладони, после чего пораженный участок сухожилия удаляют через дистальный разрез.
Палец во всех случаях фиксируют гипсовой лонгетой в функционально выгодном положении. В послеоперационном периоде рану промывают, больному назначают антибиотикотерапию. При обширном некрозе тканей, переходе воспаления на соседние структуры объем вмешательства увеличивают. В зависимости от характера поражения выполняют ампутацию или экзартикуляцию пальца, делают широкие дренирующие разрезы на кисти или предплечье и пр.
Прогноз
Прогноз при сухожильном панариции всегда расценивается как серьезный. Даже при раннем начале лечения и сохранении сухожилия обычно наблюдается снижение функциональности пальца из-за утраты гладкости сухожильного влагалища, образования рубцовых сращений. У 72,6% пациентов в исходе формируются контрактуры, у 20,5% – анкилоз. В 5,5% случаев выявляются комбинированные осложнения. Ампутацию либо экзартикуляцию приходится проводить у 1,4% больных.
Профилактика
Поскольку поражение сухожилия обычно становится осложнением поверхностных форм панариция, основной профилактической мерой является своевременное адекватное лечение подкожного инфекционного процесса в области пальца. Существенную профилактическую роль играет предупреждение травм пальцев в быту и во время выполнения профессиональных обязанностей. При работе с деревом и металлом рекомендуется использовать защитные рукавицы.
Читайте также:


