Инфекция в потовых железах
Воспаление потовых желез или гидраденит являет собой заболевание, которое локализуется в подмышечных впадинах человека (реже в генитальной зоне). Рассмотрим более подробно симптомы воспаления потовых желез и методы устранения данного неприятного состояния.

Чаще всего гидраденит развивается из-за попадания инфекции. Дело в том, что на коже людей все время пребывает огромное количество самых разных микроорганизмов, которые при травмах либо иных повреждениях кожи могут проникнуть внутрь потовой железы и вызывать ее сильное воспаление.
Увеличивают риск развития гидраденита такие болезни и состояния, которые подавляют иммунитет:
- Сахарный диабет.
- Различные болезни эндокринной системы.
- Туберкулез.
- ВИЧ-инфекция.
- Токсоплазмоз.
- Наличие гельминтозов в организме.
- Длительный прием антибиотиков, глюкокортикостероидов либо цитостатиков.
- Ревматизм.
- Волчанка.
- Плохо сбалансированное питание.
- Ожирение также часто становиться причиной воспаления потовых желез (полные люди чаще потеют).
- Частое соблюдение диет, которые истощают организм.
- Возраст старше шестидесяти лет, когда иммунитет по чисто физиологическим причинам начинает хуже защищать организм.
- Период беременности.
- Сильное переохлаждение.
- Анемия.
Выделяют такие симптомы острого гидраденита:
- Сначала в подмышечной впадине появляется небольшой узел с диаметром в 1-2 см.
- Появляется зуд.
- Примерно на пятый день после этого узел становиться больше в размере спаивается с кожей. Он начинает болеть и причинять человеку дискомфорт.
- Вокруг узла появляются черные угри – это сальные железы, которые закупорились роговой пробкой. Данный признак указывает на то, что инфекция начала распространяться по коже.
- Из-за застоя крови в мелких капиллярах кожа узла приобретает яркий красно-синий либо фиолетовый оттенок.
- Человек чувствует упадок сил и сильную слабость. У него поднимается температура. Может развиться лихорадка.
- Потеря аппетита и нарушение сна.
- Отек в подмышечной зоне.
- Появление сильной простреливающей боли из-за пережимания нервных окончаний.
- Увеличение нарыва.
- Развитие интоксикации в организме сопровождается головной болью, недомоганием, вялостью и тошнотой.
- При поражении потовой железы инфекций, особенно стафилококкам, в полости узла будет собираться гной. Постепенно он вызовет омертвление тканей. При этом сам узел из твердого превратиться в мягкий. В его центре через кожу будет виден источник гноя. На этом этапе болезни очень важно как можно быстрее обратиться к хирургу.
- Вскрытие гнойника – это конечная стадия проявления воспаления потовых желез. Случиться это может самопроизвольно из-за резкого движения человека либо надавливания на гнойник.
Непосредственно после вскрытия человеку становиться лучше: у него спадает температура и боль. Несмотря на это, в потовой железе все также остается воспаление и очаг инфекции, поэтому больному требуется эффективное лечение медикаментами и перевязки.
Главное лечение гнойного воспаления потовых желез - хирургическое.
На сегодняшний день применяются два основных вида операции:
- Вскрытие воспаленного узла. При этом больному рассекается кожа под мышцами над гнойником и узел удаляется. После ряда перевязок ранка постепенно заживает. Несмотря на эффективность данного способа у него есть существенный недостаток: риск повторного воспаления потовой железы.
- Иссечение узла считается более радикальным методом, при котором воспаленная железа полностью вырезается вместе с гноем вплоть до здоровых тканей. После того кожа сшивается. Обычно после такой процедуры гидраденит больше не появляется в том месте.
В большинстве случаев такие операции проводится под местным наркозом. Только когда пациент пребывает в тяжелом состоянии, его могут оперировать под общей анестезией.
Важно знать, что самостоятельно не нужно пытаться выдавить гнойник, поскольку это приведет к еще большему распространению инфекции, боли и кровотечению.
Кроме того, после удаления узла гидраденит имеет такие особенности лечения:
- Пациенту назначается ряд противомикробных препаратов (Тетрациклин, Докмициклин). Длительность лечения ими должна быть не мене двух недель.
- Для местного лечения используются мази Левомеколь и мазь Вишневского. Они обладают заживляющим и антибактериальным эффектом.
- Обезболивающие лекарства назначаются при сильных болях.
- Жаропонижающие препараты могут использоваться при лихорадке и высокой температуре.
- Ранку также можно обрабатывать 2 % спиртовым раствором.
- Перевязки нужно делать дважды в день. Сверху на ранки накладываются стерильные повязки.
- Во время лечения нельзя принимать ванны. Нужно купаться под душем, плотно закрыв при этом лейкопластырем больной участок кожи.
- В качестве дополнительного лечения можно применять УВЧ терапию, сухое тепло и ультрафиолетовое облучение.
Также очень важную роль в лечении гидраденита играет питание.
Больным с воспалением потовых желез назначается диета для укрепления иммунитета, которая предусматривает такое:
- Полное ограничение алкоголя, острых и сладких блюд.
- Прекращение курения.
- Прием витаминных комплексов, особенно витамин А, С и витамин группы В.
- Регулярное потребление продуктов, которые богаты железом и фосфором (черная смородина, ягоды, орехи, печень и кисломолочные продукты).
- Очень хорошо повышают защитные силы организма облепиховое масло, сок алоэ и фруктовые соки.
- Употреблять белковые продукты (рыба, мясо). Они должны быть в отварном виде.
- Очень полезно употреблять кисломолочные живые бактерии. Они подавят активность инфекции.
- Больному нужно кушать продукты, которые богаты клетчаткой (неочищенный рис, чечевица, овсянка, хлеб зерновой).
После традиционного лечения, когда человеку станет лучше, можно практиковать методы народной медицины.
Самыми лучшими и действенными из них являются такие способы:
Чтобы не допустить развития гидраденита, следует придерживаться таких рекомендаций:
- Регулярно соблюдать правила личной гигиены, особенно в зоне расположения потовых желез.
- Носить удобную мягкую одежду, преимущественно из натуральных тканей, чтобы она не давила, не терла и не вызывала потливость.
- В жаркую погоду дополнительно проводить туалет подмышечных впадин.
- Следует минимизировать использование раздражающих парфюмерных и косметических средств. Если же не получается отказаться от применения подобных дезодорантов, то перед сном их нужно обязательно смывать.
- Не наносить после бритья спиртосодержащие раздражающие средства. Также важно пользоваться качественными станками для эпиляции.
- Людям, склонным к чрезмерной потливости, рекомендуется пользоваться специальными антибактериальными присыпками, которые нужно наносить в подмышечную зону.
- Поддерживать иммунитет (заниматься спортом, сбалансировано питаться, избегать стрессов и нервных перенапряжений).
- Иметь полноценный восьмичасовой сон.
- Вовремя лечить болезни, которые могут привести к гидрадениту.
- При появлении первых признаков болезни как можно скорее обращаться к врачу.
Медицинский эксперт статьи

Выделяют болезни эккринных и апокринных потовых желез. К болезням эккринных потовых желез относят гипергидроз, дисгидроз, красную зернистость носа, ангидроз, потницу. К болезням апокринных потовых желез относят бромгидроз и осмидроз, а также хромгидроз. В практике дерматокосметолога могут встречаться воспалительные заболевания апокринных потовых желез, такие как гидраденит и инверсные угри (суппуративный гидраденит). Первое является разновидностью стафилококковых пиодермитов, а второе - вариант тяжелого течения акне.
Гипергидроз - особое состояние эккринных потовых желез, сопровождающееся повышенной продукцией пота.
Патогенез гипергидроза. Гипергидроз может быть обусловлен локальным влиянием ряда препаратов на потовые железы, повышенной стимуляцией волокон симпатической нервной системы, а также некоторыми центральными влияниями. При осмотре пациента следует иметь в виду все указанные механизмы.
Клинические разновидности. Выделяют распространенный и локализованный гипергидроз, а также симметричный и асимметричный.
Распространенный гипергидроз может быть обусловлен центральными терморегуляторными влияниями. Известно, что повышение температуры крови, омывающей гипоталамус, приводит к таким терморегуляторным механизмам, как усиление секреции пота эккринными потовыми железами и расширение кровеносных сосудов. Терморегуляторное потоотделение, в отличие от эмоционального, усиливается во время сна. Имеет место при многих инфекционных процессах и нередко является первым проявлением малярии, туберкулеза, бруцеллеза и других заболеваний. Аналогичный механизм воздействовия при алкогольной интоксикации, подагре и после рвоты, распространенный гипергидроз возможен также при диабетической нейропатии, гипертиреоидизме, гиперпитуитаризме, ожирении, менопаузе и злокачественных опухолях, однако точные механизмы гиперпродукции пота при этих состояниях и заболеваниях изучены недостаточно. Частным случаем распространенного симметричного гипергидроза является гипергидроз при приступах холинергической крапивницы.
Локализованный симметричный гипергидроз может быть обусловлен эмоциональными влияниями. Так, при эмоциональном и умственном напряжении возникает повышенное потоотделение в области подмышечных впадин, ладоней и подошв, реже в паховых складках и на лице. В ряде случаев возможно и диффузное симметричное потоотделение.
Гипергидроз ладоней и подошв может быть постоянным или эпизодическим. При постоянном гипергидрозе ситуация ухудшается в летнее время при эпизодическом сезонность не характерна. У молодых людей встречается изолированный подошвенный гипергидроз, возникающий на фоне дисбаланса вегетативной нервной системы. У таких пациентов выявляют также акроцианоз, ливедо, лабильность артериального давления. Выраженный ладонно-подошвенный гипергидроз с обильным выделением пота характерен для лиц подросткового возраста, обычно состояние существенно улучшается после достижения 25 лет. Нередки случаи в семье, тогда гипергидроз сочетается с ладонно-подошвенной кератодермией. Ладонно-подошвенный гипергидроз может осложняться истинным дисгидрозом, контактным дерматитом, микозом стоп и коринебактериозом (так называемый "подрытый" кератолиз, pitted keratolysis). Аксиллярный гипергидроз бывает чаще эпизодическим, чем постоянным. Он ассоциирован с жарой и умственным или эмоциональным напряжением, связан с дисбалансом вегетативной нервна системы.
Локализованный физиологический гипергидроз губ, лба, носа может возникать у некоторых людей на фоне приема острой и горячей пищи, точный механизм этого рефлекса детально не выяснен. Патологический гипергидроз на фоне приема пищи характерен не только в области лица, но и в иных локализациях. Его причиной может быть повреждение симпатических нервов в области лица и шеи вследствие травмы, оперативных вмешательств и воспалительных процессов в аурикуло-темпоральной области, например околоушной слюнной железы.
Асимметричный гипергидроз связан с поражением симпатических нервных путей от мозговых центров до концевых нервных окончаний. У пациента выявляют патологию в области коры головного мозга, базальных ганглием спинного мозга или периферических нервов. В таких случаях гипергидроз редко проявляется в виде моносимптома, часто присутствует иная неврологическая симптоматика. Известны случаи локализованного асимметричном гипергидроза в проекции патологически измененных внутренних органов, вокруг трофических язв.
Лечение гипергидроза. Наружно рекомендуют антиперспиранты и дезодоранты. Использование 1% формалина и 10% глютаральдегида резко ограничено из-за высокого риска развития аллергического дерматита. Показан также ионофорез с антихолинергическими препаратами (например, бромид гликопирония). Внутрь назначают атропиноподобные препараты <Беллоид, Бематаминал и др.), седативные средства (настойка пустырника, валерианы, пиона, Нотта, Персен, Негрустин и др.), реже ганглиоблокаторы.
Из инвазивных методов коррекции ранее была популярна симпатэктомия, при подмышечном гипергидрозе применяли также иссечение кожного лоскута с большим количеством желез из указанной зоны. В настоящее время при ладонно-подошвенном и подмышечном гипергидрозе весьма популярно введение препаратов ботулотоксина типа А, являющегося сильным блокатором холинергических симпатических волокон, иннервирующих потовые железы. При тяжелых случаях локализованного гипергидроза на фоне приема пищи показано оперативное лечение, направленное на восполнение адекватной проводимости по симпатическим нервам и блокирующим парасимпатическую иннервацию.
Дисгидроз - состояние кожи ладоней и подошв, проявляющееся полостными высыпаниями.
Патогенез и симптомы дисгидроза. Рассматривают истинный дисгидроз и симптоматический. Истинный дисгидроз развивается при повышенной потливости ладоней и подошв на фоне повышенной физической работы, ношения теплой обуви и перчаток, предрасполагающих к возникновению локального парникового эффекта. При указанном состоянии имеет место, с одной стороны, гаперсекреция пота эккринными железами, а с другой - закупорка выводных протоков этих желез в результате мацерации рогового слоя в их устьях. В результате возникают продолжительно существующие пузыри с плотной покрышкой и серозным содержимым.
Дисгидроз как симптом может иметь место при дисгидротической экземе, дисгидротической форме микоза стоп, токсикодермии и других дерматозах. Диагноз устанавливают на основании характерной клинической картины, а также данных микологического исследования (при микозе стоп).
Лечение дисгидроза. При истинном дисгидрозе назначают подсушивающие и дезинфицирующие средства. Внутрь могут быть показаны препараты белладонны.
Красная зернистость носа (granulosis rubra nasi) - генетически детерминированное заболевание эккринных потовых желез кожи носа. Патогенез и клиника. Тип наследования не вполне изучен. Начало заболевания, как правило, в детстве - с 6-месячного возраста до 10 лет. У многих пациентов наблюдают циркуляторные нарушения, ладонно-подошвенный гипергидроз. Развернутой клинике может предшествовать интенсивное потоотделение в области кончика носа в течение нескольких лет. В дальнейшем появляется диффузная эритема, сначала - кончика носа, а потом - более распространенная, захватывающая кожу щек, верхней губы, подбородка. На фоне эритемы видны мелкие капельки пота. В дальнейшем формируются мелкие эритематозные пятна, папулы и даже везикулы в проекции потовых желез. Заболевание обычно спонтанно проходит к началу периода полового созревания. У некоторых больных оно может быть более продолжительным, в таких случаях формируются телеангиэктазии и мелкие кисты эккринных потовых желез.
Лечение. Показан бережный уход за кожей, внутрь назначают вегетостабилизирующие препараты, в некоторых случаях решают вопрос об удалении отдельных желез или кист с помощью лазера и злектрокоагуляции.
Ангидроз - особое состояние зккринных потовых желез, сопровождаются отсутствием продукции пота.
Патогенез ангидроза. Ангидроз может быть связан с патологией непосредственно эккринных потовых желез, а также с различными нарушениями иннервации последних. Со стороны потовых желез могут быть аплазия, врожденные фотодермальные дисплазии, их закупорка при потнице, экземе и атопическом дерматите, красном плоском лишае, псориазе, ихтиозе. К снижению продукции пота приводят также хронический атрофический акродерматит, склеродермия, болезнь Шегрена, лимфомы кожи. Ангидроз возможен при органических поражениях головного и спинного (сирингомиелия, лепра, симпатэктомия и др.) мозга, истерии, гипертермии, а также при приеме внутрь ганглиоблокаторов и антихолинергических препаратов.
Симптомы ангидроза. Клинически проявляется ксерозом кожи. Распространения ангидроз может приводить к существенным нарушениям терморегуляции вплоть до выраженной гипертермии. Это характерно для пациентов с врожденной ангидротической эктодермальной дисплазией.
Лечение ангидроза. Максимально эффективное воздействие на предрасполагающие факторы, эффективная терапия сопутствующих дерматозов.
Потница - воспалительное заболевание эккринных потовых желез.
Патогенез потницы. Заболевание характерно для новорожденных и грудных детей, однако может встречаться у взрослых. Развитию потницы способствует общее перегревание, связанное с высокой температурой окружающего воздуха нередко в сочетании с повышенной влажностью. Характерна для летнего времени года. Кроме того, потница может возникать при повышенной физической нагрузке, на фоне лихорадки при различных инфекционных заболеваниях и при других состояниях.
Симптомы потницы. Вначале появляется так называемая красная потница, высыпания при которой представлены множественными точечными пятнами, возникающими в результате стойкого расширения сосудов вокруг устьев эккринных потовых желез. Высыпания симметричные, расположены на туловище и в складках кожи, в течение нескольких дней могут появляться свежие элементы. В дальнейшем могут формироваться прозрачные, величиной до 2 мм в диаметре пузырьки с беловатым содержимым и венчиком эритемы по периферии. Это так называемая белая потница, или перипорит (остиопорит). Это заболевание относят к группе стафилококковых пиодермитов.
Лечение потницы. Показан адекватный уход за кожей, ношение просторной одежды из хлопчатобумажных тканей, наружные дезинфицирующие или антибактериальные средства.
Гематидроз, или кровавый пот, - редкая патология, связанная с диапедезом эритроцитов из капилляров, окружающих эккринные потовые железы.
Характерен для состояний, сопровождающихся повышением проницаемостью сосудистой стенки: диэнцефальных нарушений, васкулитов, физических и психических травм. Кровавый пот чаще выступает на лице (лоб, нос), педплечьях, в области околоногтевых валиков, иногда в других участках. Состояние обычно приступообразное, может усиливаться при психоэмоциональном напряжении и продолжаться от нескольких минут до нескольких часов. У некоторых пациентов отмечаются симптомы-предвестники - за несколько дней до выделения кровавого пота появляется боль и жжение. Гематидрозу аналогичен феномен кровавого молока. При коррекции гематидроза учитывают патогенетический фон, рекомендуют седативные средства и препараты, укрепляющие сосудистую стенку.
Бромгидроз - неприятный запах пота, осмидроз - зловонный пот.
Эти состояния встречаются у молодых мужчин и связаны с наличием в секрете потовых желез ряда аминокислот (например, тирозина, лейцина и др.), жирных кислот, а также продуктов жизнедеятельности микрофлоры, прежде всего коринебактерий. Бывают эпизоды у молодых женщин с дисгормональными состояниями на фоне менструального цикла. Бромгидроз и осмидроз характерны для пациентов с хроническими заболеваниями почек, сопровождающимися хронической почечной недостаточностью, подагрой, сахарным диабетом, а также при употреблении в пищу чеснока и приеме ряда медикаментов. Принципы коррекции бромгидроза и осмидроза аналогичны таковым при локализованном гипергидрозе. Пациентам дают рекомендации по диете (исключение чеснока), тщательной гигиене, а наружно назначают антибактериальные средства.
Хромгидроз - окрашенный пот.
Выделяют псевдохромгидроз и истинный хромгидроз. Для псевдохромгиброза характерно выделение бесцветного пота, который окрашивается уже на поверхности кожи. Наиболее частой его причиной являются коринебактерий, которые нередко присутствуют на коже и волосах в подмышечных впадинах. При ведении таких пациентов рекомендуют тщательную гигиену, наружно назначают антибактериальные средства. Окраска пота может быть также связана с вымыванием красителей из ткани одежды. Истинный хромгидроз встречается крайне редко, описаны состояния, сопровождающиеся желтой, голубой, зеленой, черной, фиолетовой, коричневой окраской пота.
Связан с приемом внутрь некоторых медикаментов или красителей. Может сопровождаться локальным изменением цвета кожи. Аналогичным истинному хромгидрозу является феномен окрашенного молока. Если причина истинного хромгидроза не выявлена, единственным методом его коррекции является хирургическое иссечение участков кожи в подмышечных областях.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12], [13], [14]
Эта акция - для наших друзей в Фейсбуке, Твиттере, ВКонтакте, Ютуб и Инстаграм! Если вы являетесь другом или подписчиком страницы клиники.
Врач акушер-гинеколог, гинеколог-эндокринолог, гинеколог-маммолог
Первая квалификационная категория (подтверждена в 2007 г.)
Врач акушер-гинеколог, гинеколог-эндокринолог, маммолог
Врач акушер-гинеколог, гинеколог-эндокринолог, маммолог, врач УЗ-диагностики
Кандидат медицинских наук
Врач-гинеколог, гинеколог-эндокринолог, маммолог, врач УЗ-диагностики
Кандидат медицинских наук
Врач акушер-гинеколог, гинеколог-эндокринолог, врач-онколог, врач УЗ-диагностики, доцент
доктор медицинских наук, профессор кафедры репродуктивной медицины и хирургии ФПДО МГМСУ
Врач акушер-гинеколог, гинеколог-эндокринолог, маммолог, врач УЗ-диагностики
ЗППП переносятся различными микроорганизмами, среди которых:
К этой же группе относятся инфекции, вызванные условно-патогенными микроорганизмами (такими, как гарднерелла, микоплазма и уреаплазма). В незначительном количестве эти микроорганизмы живут даже у вполне здоровых людей, но в больших концентрациях приводят к урогенитальным заболеваниям.


Диагностика и лечение половых инфекций
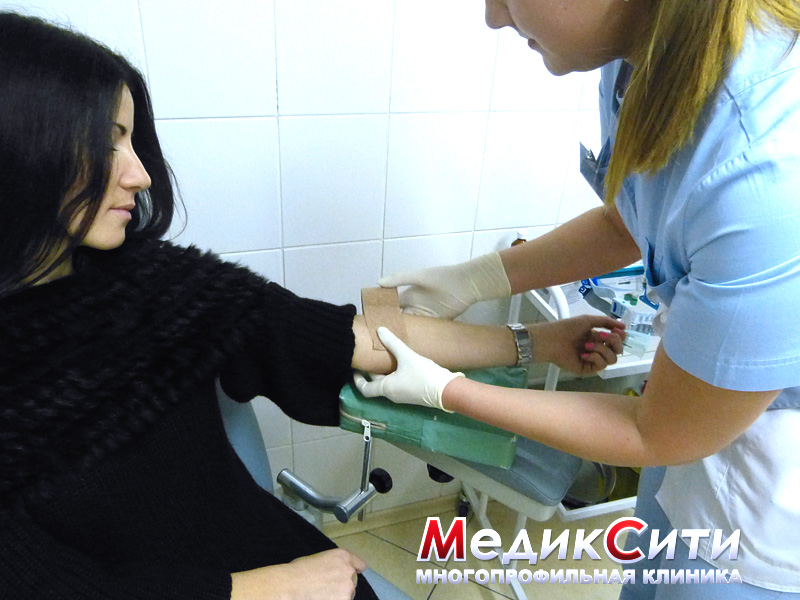
Как происходит заражение ЗППП у женщин
Не существует мужских или женских венерических заболеваний. Есть особенности течения болезни у мужчин и женщин. Пути же заражения одни и те же: половой акт, инфицирование через кровь, близкий контакт с инфицированным человеком в быту. Также возможна передача инфекции от матери к плоду в период внутриутробного развития или ребенку - во время родов и через молоко при грудном вскармливании.
Заболевания могут усиливаться при таких неблагоприятных факторах, как:
- сниженный иммунитет;
- стресс;
- неправильное питание;
- экологический фактор и др.
Следует помнить, что заболевания, передающиеся половым путем очень заразны, к ним не вырабатывается иммунитет, то есть возможно повторное заражение.
Общие симптомы половых инфекций
Поскольку многие половые инфекции не проявляют себя на ранних стадиях, женщина только в период обострения болезни начинает испытывать те или иные симптомы и поздно обращается к врачу. Поэтому важно знать основные первичные признаки половых инфекций, к которым относятся:
- выделения из половых путей, имеющие желтоватый, зеленоватый и серый цвет и неприятный запах;
- частое и болезненное мочеиспускание;
- боль и жжение в зоне половых органов;
- кожные проявления в виде наростов, сыпи или язвочек на половых органах;
- дискомфорт и боль во время или после интимной связи;
- увеличенные лимфатические узлы в паховых складках.
Если вы обнаружили у себя подобные симптомы, незамедлительно обратитесь к гинекологу и сдайте анализы на ЗППП! Необходимо как можно раньше начать лечение половых инфекций: у женщин они протекают тяжелее, чем у мужчин.
Помните, что невылеченные венерические заболевания могут нанести непоправимый урон женскому организму!
Как проявляют себя различные половые инфекции?
Заболевания, передающиеся половым путем, встречаются и у мужчин, и у женщин. Об особенностях протекания половых инфекций у мужчин вы можете прочитать здесь, а в данной статье мы расскажем о том, как проявляются и лечатся половые инфекции у женщин.
Возбудителем этой болезни являются хламидии. Для заболевания характерна скудная симптоматика - отсутствие или небольшое количество слизистых выделений с гноем, возможно болезненное мочеиспускание, сопровождающееся зудом и\или жжением во влагалище. Инфекция представляет большую опасность для планирующих беременность женщин, так как может привести к спайкам и непроходимости маточных труб, а, следовательно, к бесплодию или прерыванию беременности, патологии плода.
Заболевание вызывается таким микроорганизмом, как микоплазма. Проявляется прозрачными выделениями, вызывает дискомфорт во время мочеиспускания и интимного контакта. Может привести к воспалению влагалища, матки и придатков, мочеиспускательного канала. В случае инфицирования при беременности может вызвать многоводие, патологию развития плаценты и невынашивание плода.

Диагностика и лечение половых инфекций

Диагностика и лечение половых инфекций
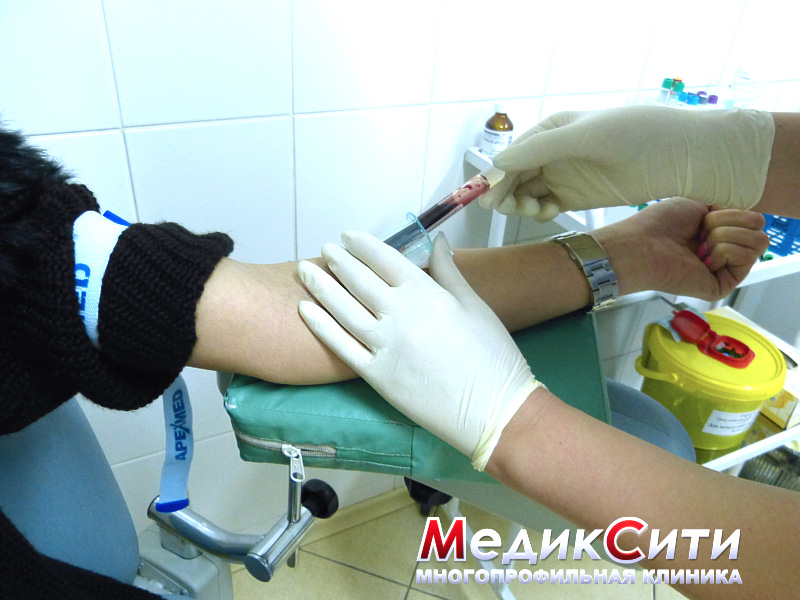
Диагностика и лечение половых инфекций
Одна из самых распространенных половых инфекций, вызывается влагалищной трихомонадой. Для этого заболевания свойственны слегка пенистые выделения из влагалища с неприятным запахом и боли во время полового акта. В острой форме инфекция крайне опасна для беременных женщин.
Считается неизлечимым заболеванием. При попадании в организм вирус герпеса (и его родственник - цитомегаловирус) встраивается в нервные клетки человека и остается там на всю жизнь.
Кроме зуда и жжения в половых органах, характеризуется появлением пузырьковой сыпи, высокой температуры, возникновением мышечной и головной болей. Впоследствии может привести к таким неприятным заболеваниям, как конъюнктивит, энцефалит, менингит, кератит и поражение центральной нервной системы.
ВПЧ (и в частности, плоскую кондилому шейки матки) можно распознать по следующим признакам: появление бородавок и остроконечных кондилом на половых органах и на слизистых, возникновение эрозии шейки матки.
Опасность инфекции заключается в том, что вирус не лечится. Современный подход состоит в том, чтобы во время обязательного ежегодного скрининга с помощью цитологического исследования шейки матки тестировать всех женщин. Важно провести типирование вируса на онкогенные варианты и в случае выявления взять пациентку под наблюдение, а не заниматься мифическим лечением вируса папилломы человека. Однако при обнаружении анатомических изменений в виде кондиломы или папилломы шейки матки показано хируругическое иссечение. Надо запомнить, что онкогенные типы вируса папилломы человека ассоциированы с раком шейки матки.
Целая группа заболеваний, вызванная патогенными стафилококками. Нередко стафилококк вместе с такими патогенными микробами, как гонококк, хламидии, трихомонады попадает в половые пути во время полового акта и через некоторое время вызывает зуд, боль и жжение.

Диагностика половых инфекций

Диагностика половых инфекций

Диагностика половых инфекций
Диагностика половых инфекций
Для диагностики половых инфекций вам могут назначить следующие анализы на ЗППП:
- общий мазок (для изучения берется соскоб мазка из половых органов);
- ИФА (т.е. иммуноферментный анализ) - исследуется биологический материал пациента. Проверяется иммунологическая реакция на некоторых возбудителей;
- ПЦР (полимерная цепная реакция, анализ показывает возбудителя). DIGENE тест - количественный анализ на ВПЧ позволяет определить концентрацию вируса в материале.
- бактериологический посев (помогает выявить чувствительность инфекции к антибактериальным препаратам);
- РИФ (реакция иммунофлюоресценции) проводится с помощью окрашивания биологического материала посредством различных реагентов;
- анализ мочи на инфекции.
Достаточно часто взволнованные пациенты ищут в интернете ответы на свои вопросы (например, что делать, если анализ на уреаплазму по крови отрицательный, а по мазку есть?). Однако лучше не ориентироваться на всевозможные интернет-форумы, а получать информацию из первых рук во время консультации профессионального врача-гинеколога.
Лечение половых инфекций у женщин
Лечение половых инфекций у женщин, так же, как и у мужчин, включает прием антибактериальных лекарств, противовирусных, противогрибковых средств, иммуномодуляторов. При необходимости удаления папиллом и кондилом применяются радиоволновые методы.
При лечении половых инфекций женщины нередко полагаются на советы подруг или рекламу. В большинстве случаев это не только не помогает избавиться от венерического заболевания, но и наносит серьезный ущерб женскому организму! Обязательно проконсультируйтесь с врачом-гинекологом, который проведет необходимые анализы на ЗППП и индивидуально подберет необходимые вам препараты.
Даже если вы соблюдаете меры профилактики ЗППП, не забывайте раз в полгода посещать женского доктора! В нашей клинике специалисты работают на ультразвуковом оборудовании экспертного класса Voluson 10, позволяющем обнаруживать малейшие тревожные перемены в женском организме. Помните: любой недуг легче вылечить на раннем этапе!
Читайте также:


