Инфекция в атеросклеротических бляшках
Атеросклероз является морфологической основой ишемической болезни сердца (ИБС), которая в развитых странах лидирует среди причин смерти. Острые коронарные эпизоды чаще всего связаны с разрушением атеросклеротической бляшки — основного морфологического субстрата в сосудистой стенке. Атеросклеротические бляшки состоят из фиброзной покрышки над липидсодержащим ядром, причем клеточный состав этого образования достаточно разнообразен: тромбоциты, макрофаги, лимфоциты, гладкомышечные клетки. Макрофаги и Т-лимфоциты участвуют в образовании и изменении атеросклеротической бляшки путем секреции факторов роста, стимулирующих гладкомышечную пролиферацию, цитокинов (интерферон-γ, интерлейкин [И1]-1) и ферментов (металлопротеиназы), которые способствуют ослаблению фиброзной части атеросклеротической бляшки.
Современная теория атерогенеза рассматривает атеросклероз как ответную реакцию на повреждение, т. е. состояние хронического воспалительного ответа. Инфекционные агенты уже давно рассматривались как возможные этиологические факторы атеросклероза. Обсуждать влияние инфекций на атеросклеротический процесс можно с двух позиций: связь инициируемого и поддерживаемого инфекцией хронического низкоуровневого воспаления с медленно прогрессирующим атеросклерозом и связь острого воспалительного ответа на инфекцию с риском острых кардиоваскулярных эпизодов.
Бактериальные и вирусные инфекции и атеросклероз
Helicobacter pylori. Основной этиологический фактор гастрита и язвенной болезни. Прежде всего следует заметить, что хеликобактерная инфекция влияет на систему гемостаза, процесс свертывания. Другой механизм прогрессирования атеросклероза, возможно, связан с белками теплового шока (БТШ) и развитием аутоиммунного процесса. Однако результаты нескольких сероэпидемиологических исследований о связи H. pylori и атеросклероза противоречивы. Некоторые авторы декларируют наличие такой связи, в то время как другие ее отрицают. Дальнейшие исследования позволили объяснить наличие такой связи тем, что присутствие H. pylori у обследованных групп более тесно было связано с такими предрасполагающими факторами атеросклероза, как возраст, мужской пол и социальный статус. Более того, контролируемое исследование в однородной группе (по возрасту, полу, курению, социальному статусу) не позволило обнаружить достоверной связи между наличием H. pylori и риском развития инфаркта миокарда. Для объяснения противоречивых результатов выявления связи атеросклероза с H. pylori группой исследователей было высказано предположение, что штаммы возбудителя, экспрессирующие ген CagA (продукция цитотоксина), более тесно связаны с коронарной патологией, чем другие штаммы. Однако другое исследование не выявило более тесной связи между CagA-штаммами H. pylori и ИБС по сравнению с другими штаммами микроорганизма.
Однако роль острой или хронической хламидийной инфекции в патогенезе атеросклероза может быть реализована другим путем. Во всяком случае связь между уровнем антихламидийных иммуноглобулинов А (IgA), но не IgG, и последующим риском смерти от ИБС, тяжестью атеросклеротического поражения сонных и бедренных артерий была выявлена. Более того, получены данные, свидетельствующие об усилении проатерогенных эффектов липопротеинов путем формирования циркулирующих иммунных комплексов, содержащих антитела IgG к C. pneumoniae.
Цитомегаловирус (ЦМВ) и вирус простого герпеса (ВПГ). ЦМВ-инфекция эндотелиальных клеток может усиливать пролиферацию и подавлять апоптоз гладкомышечных клеток, таким образом способствуя увеличению объема атеросклеротического поражения. Вирусы простого герпеса 1 и 2 типов обнаружены в атеросклеротических бляшках. При проведении сероэпидемиологических исследований, касающихся роли цитомегаловируса и вируса простого герпеса в атерогенезе, результаты оказались противоречивыми. Ряд авторов указывает на связь герпетической инфекции и атеросклероза, в то время как другие ее не выявили. Объяснить такое противоречие можно методологическими причинами.
=================
Вы читаете тему: Роль инфекционных агентов и иммунных факторов в атерогенезе

Атеросклероз представляет собой заболевание кровеносных сосудов, при котором на их внутренних стенках образуются скопления холестерина, постепенно перекрывающие ток крови. Истинная причина атеросклероза по сей день остаётся неустановленной. Однако на современном этапе развития науки накоплено немало исследований, доказывающих инфекционную природу заболевания. Они в корне меняют подходы к лечению патологии.
Холестерин не является причиной атеросклероза
Благодаря трудам Н. Н Аничкова и С. С. Халатова, начало ХХ столетия в медицинской науке ознаменовалось появлением липидной теории атеросклероза. Согласно ей, причина атеросклероза заключается в повышенном содержании холестерина в крови. Были разработаны препараты, позволяющие блокировать синтез жироподобного вещества, – статины. Ожидалось, что уже к концу ХХ века заболевания сердечно-сосудистой системы окажутся навсегда побеждёнными. Однако ликование учёных длилось недолго. Выяснилось, что атеросклероз может развиваться и в отсутствии гиперлипидемии, а приём статинов чреват тяжёлыми гормональными нарушениями и заболеваниями головного мозга.
Исследователи заметили, что развитие заболевания кровеносных сосудов, приводящего к инсульту и инфаркту, всегда сопровождается признаками хронической воспалительной реакции. Но кто или что служит источником этого воспаления? Возникло предположение, что причина атеросклероза может иметь инфекционную природу. В 70-е годы ХХ века оно было подтверждено экспериментально. Цыплят заражали герпетическим вирусом Марека. После этого у животных развивались атеросклерозоподобные изменения сосудов.
В 1967 году в США (г. Сиэтл), а чуть позже, в 1978 году в Финляндии вспыхнули эпидемии респираторного хламидиоза. Вслед за этим на названных территориях наблюдался резкий всплеск сердечно-сосудистых заболеваний. Это вызвало лавинообразный рост количества исследований, посвящённых установлению взаимосвязи различных инфекций с атеросклерозом. В качестве возбудителя атеросклеротического поражения сосудов изучались хламидия пневмония (HoymansV. Y. и др.; 2002 г., Mussa F. F. и др., 2006 г.), хеликобактер пилори (Franceaschi F. и др., 2005 г.), микобактерия туберкулёза (Rota S., 2005 год), инфекции периодонта (Demmer R. T. и др., 2006 г.; Meurman J. H. И др., 2004 г.), различные герпетические вирусы (Morre S. A., 2000 г.; Bilora F., 2002 г.).
Лечение атеросклероза должно быть направлено на борьбу с инфекциями
Исходя из всего вышесказанного, лечение атеросклероза должно быть направлено в первую очередь на подавление активности вирусов и патогенных бактерий в организме. Однако к антибактериальным и противовирусным препаратам микроорганизмы очень быстро вырабатывают устойчивость. А изобретать новые действенные лекарства человек попросту не успевает.
Меж тем немало средств антибактериального и противовирусного действия сокрыто в кладовых матушки-природы. Так, эхинацея пурпурная содержит соединение эхинацеин, которое препятствует проникновению бактерий и вирусов в здоровые клетки. Противовирусную активность проявляют тритерпеноиды солодки голой. Высокую активность в отношении вируса простого герпеса и целого ряда бактерий показали флавоноиды и эфирное масло календулы лекарственной. Также противовирусным и антибактериальным действием обладают ромашка, шалфей, мелисса и пижма. Растительные средства, в отличие от своих синтетических аналогов, не вызывают серьёзных побочных эффектов и резистентности микроорганизмов.

Дела на работе, домашние заботы, соцсети – все это нещадно пожирает наше свободное время. Даже поход в фитнес-зал после 30 лет дается непросто. При этом банальная зарядка с гантелями уже вас не устраивает и хочется чего-то большего. Какие главные причины заниматься спортом? Где взять мотивацию записаться в секцию плавания, боевых искусств или просто поиграть в…

Спортсмены-вегетарианцы сегодня мало кого удивляют. Многие звезды спорта осознанно выбирают такой путь и остаются только в выигрыше. Куда более удивителен тот факт, что подобная практика существовала задолго до того, как вегетарианство стало мейнстримом. Великие атлеты прошлого принципиально отказывались от мяса, но при этом продолжали бить рекорд за рекордом. Кто же эти герои, и в чем…
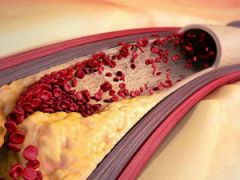
Атеросклеротические бляшки – непосредственная причина развития такого коварного и опасного заболевания, как атеросклероз. Для патологии характерны изменения в состоянии сосудов, которые становятся хрупкими, теряют эластичность, их просвет сужается, а соседние органы недополучают кислорода и питательных веществ.
Образование бляшек может начаться в довольно молодом возрасте, но выраженные признаки атеросклероза проявляются чаще после достижения человеком 50 лет. Сегодня речь пойдет о том, отчего формируются отложения на стенках сосудов, какими они бывают, о способах своевременной диагностике и лечения.
Что это такое
Для начала необходимо объяснить, что такое атеросклеротические бляшки. Развитие атеросклероза начинается с отложений холестерина на стенках артерий, аорты, крупных и мелких капилляров, которые могут располагаться в любой части тела.
По мере прогрессирования заболевания кальционированные наросты увеличиваются в объеме и твердеют, приобретая форму бугров, из-за чего просвет артерии может оказаться полностью перекрытым. Формирование бляшек, как правило, происходит во всех областях организма, а образовавшиеся бугорки содержат кальций и инородные вещества.
Состав и виды бляшек
Если сосуды у человека мягкие, эластичные, их тонус находится в норме, то формированию атеросклеротических бляшек препятствуют особые вещества. Это пристеночные ферменты, предназначенные для растворения жиров, скапливающихся внутри капилляров. Начало процесса образования патологических бугорков на стенках артерий предполагает сочетания негативных условий.
Это могут быть неправильное питание с избытком в рационе жиров животного происхождения, повреждение стенок капилляров, которые утрачивают упругость и становятся рыхлыми. Формирование бляшек в сосудах занимает не один год – сначала отмечается активное отложение холестерина, только потом оно обрастает волокнами соединительной ткани и превращается в выраженный твердый бугорок.
Бляшка – это, по сути, ядро, окруженное оболочкой, состоящее из холестерина и эфиров. А окружение представляет собой смесь жиров и макрофагов, причем жиры постепенно разрушают макрофаги и попадают непосредственно в ядро. Та часть бляшки, которая выступает впросвет сосуда, является фиброзной оболочкой, она состоит из эластина и коллагена. Содержание данных веществ объясняет то, разорвется ли бляшка или останется цельной.
На этапе, когда бляшка только начала формироваться, ее строение полужидкое, поэтому частица нароста может оторваться, продвинуться по внутренности капилляра и полностью его закупорить. В это время образования еще могут рассосаться при адекватном лечении, вот почему специалисты советуют обращать внимание на первичную симптоматику атеросклероза, а не ждать опасных осложнений.

По мере прогрессирования болезни нарост обрастает кальцием, приобретая все более плотную структуру. Медленно растущая кальционированныя бляшка не дает крови полноценно поступать ко внутренним органам и головному мозгу (в зависимости от места локализации), из-за чего возникает дефицит кислорода и питательных веществ в тканях.
Если объяснить механизм формирования бляшек в сосудах, то процесс представляет собой определенные стадии:
- Отложение липидов на сосудистой стенке.
- Подключение к процессу лейкоцитов, которые способствуют развитию активного воспалительного процесса.
- Проникновение моноцитов в сосудистую стенку с дальнейшим выделением макрофагов, обладающих пористой структурой.
- Начало патологических изменений в состоянии внутреннего артериального слоя.
- Налипание тромбоцитов к той части стенки, где уже начался процесс ее повреждения.
- Выделение защитных медиаторов и рост количества клеток – такова реакция иммунной системы на происходящее.
- Выработка коллагена и эластина, проникновение их частиц во внутренний слой (эндотелий), выстилающий сосуд.
- Затвердение бляшки и увеличение ее в объеме.
Бляшки подразделяются на стабильные и нестабильные, а типы зависят от объема формирования и его состава. При осложненной форме атеросклероза появляются бляшки гетерогенные. Нестабильные образования содержат в себе большую часть жира, структура их рыхлая, поэтому такие бляшки чаще разрываются на фоне формирования тромбов и полной закупорки артерии.
Стабильные же разрываются гораздо реже, поскольку состоят из волокон коллагена, а значит, имеют более эластичную структуру. Они формируются гораздо дольше, поэтому их проще растворить на начальном этапе заболевания. Наросты, в которых велико отложение кальция, представляют меньшую опасность, нежели с жидкой структурой, они не изъявляются, но растворить их полностью уже невозможно.
Атеросклеротические формирования могут иметь различные проявления:
- никак не проявляться, поскольку увеличиваются в объеме долгие годы, не покидают сосудистых стенок и не мешают нормальному кровотоку;
- медленно прогрессировать, выделяясь вовнутрь просвета артерии вплоть до частичного ее перекрытия;
- спровоцировать разрыв и вызвать свертывание крови изнутри капилляра – если это происходит в аорте или мозговой ткани, неизбежен инфаркт или инсульт.
Гетерогенные бляшки имеют рыхлую структуру, в них множество впадин и бугорков, из-за чего такие формирования часто изъявляются.
Причины патологических отложений в сосудах
Формирование накоплений холестерина в ссудах может происходить годами, а пациент даже не догадывается о том, что болен, списывая проявляющуюся симптоматику на другие причины (усталость, стрессы, перегрузки организма). Главными факторами, провоцирующими отложения вредных веществ в капиллярах, считаются неправильное питание и наследственность.

Но есть и другие причины, по которым развивается атеросклеротическая болезнь:
У тучных людей практически всегда имеются проблемы с давлением, они мало двигаются и неправильно питаются. Получается замкнутый круг, выход из которого в снижении массы тела, соблюдении диеты, физической активности и своевременного начала лечения атеросклероза. Принимать терапевтические меры полным пациентам следует сразу, пока есть возможность уменьшить плотность и объем бляшек.
И также доказано, что пребывание в постоянном состоянии стресса или депрессии негативно влияет на структуру артерий по всему организму. Корой надпочечников в опасной ситуации выделяется большое количество гормонов, провоцирующих спазм сосудов. Поэтому признаки атеросклероза, если они имеются, будут проявляться агрессивнее у людей с неустойчивым эмоциональным фоном.
Как проявляется проблема
Если организм поражен атеросклерозом, то скопление холестерина будет отмечаться практически во всех артериях и сосудах. Но проявления чаще бывают локальными и зависят от места расположения стенозированной артерии – такая симптоматика изображена на фото и размещена на сайтах, посвященных атеросклерозу.
Также возникают нарушение зрительной функции в одном глазу, второй, как правило, видит хорошо и проблемы с речью и памятью – человек становится забывчивым, путает даты и события, начинает говорить нечленораздельно. Если формирования постоянно увеличиваются в объеме и мешают полноценному кровоснабжению органа, то в этом участке тела будут присутствовать болевые ощущения.
Кожа немеет, появляется чувство постоянного покалывания. Перечисленная выше симптоматика отмечается в случае, если бляшка распалась, а ее частицы передвигаются по кровяному руслу. Здесь опасность мозгового кровоизлияния и инфаркта повышается в разы.
Главные симптомы отложений холестерина в области грудного отдела – это тянущие резкие боли около сердца. Они иррадиируют в сторону шеи, лопатки, плечевого пояса и верхней конечности, причем купировать дискомфорт приемом Нитроглицерина не удается.
Появляется выраженная симптоматика: боли в голове, бледность или синюшность кожных покровов на лице, снижение работоспособности, постоянное чувство усталости, проблемы с воспроизведением недавних событий, забывчивость и невнимательность, судорожный синдром, обмороки или помутнение сознания. В период обострения атеросклероза грудного отдела у пациента повышается артериальное давление, он жалуется на одышку и другие симптомы ишемии.
Если поражены атеросклерозом сосуды головного мозга, то речь идет об отложении холестериновых бляшек в ОСА (общей сонной артерии), подключичной и устье ВСА (внутренней сонной артерии). Именно они питают ткани мозга, следовательно, заболевание проявляется рядом негативных нарушений:
- падение работоспособности;
- быстрая утомляемость и постоянная усталость;
- провалы в памяти;
- склонность к депрессиям;
- появление беспричинных страхов и обострение тревожности;
- сбои в работе зрительной и слуховой функций;
- кровоизлияние в мозг с типичными последствиями – отказ одной из частей тела, неврологические расстройства, потеря речевой или двигательной функции.
Закупорка околопозвоночной, подключичной и сонной артерии проявляется постепенно. На начальных стадиях человек становится невнимательным, быстро устает, не может справляться с привычным объемом работы. Далее присоединяется депрессивное состояние, ничем не обоснованное.

На последних стадиях заболевания, когда головной мозг практически не снабжается кислородом и кровью, больной теряется в пространстве, не помнит событий, приобретает признаки слабоумия. Дело может закончиться инсультом со всеми вытекающими последствиями, вплоть до инвалидности или летального исхода.
При закупорке брюшной артерии атеросклероз проявляется рядом симптомов:
- отсутствие аппетита, резкое похудание;
- ноющие боли вокруг пупка;
- постоянное вздутие живота, проблемы с актом дефекации;
- чувство холода и онемения в ногах;
- отечность тканей нижних конечностей.
На поздних этапах присоединяется перемежающаяся хромота – у человека как бы отказывает одна нога, в результате он прихрамывает во время передвижения.
Заболевание в течение долгих лет протекает бессимптомно. На второй и более поздних стадиях человек начинает замечать постоянную усталость в ногах, даже при отсутствии выраженных физических нагрузок.
Последние стадии патологии характеризуются выпадением волос на коже ног в области голеней, появлением трофических язв и изъявлений. Пальцы ног могут покраснеть, приобрести темный оттенок, это связано с недостатком кровоснабжения и постепенным отмиранием клеток.
Опасность отложения бляшек и способы диагностирования
Врачам тяжело давать прогнозы относительно последствий скопления атеросклеротических бляшек в сосудах. Это зависит от давности заболевания, клинических проявлений, локализации закупоренных артерий. При поражении тканей головного мозга последствиями становятся инсульт и транзисторная атака.
В более редких случаях у пациента развиваются провалы в памяти и слабоумие. При поражении аорты (отделов груди и брюшины) могут развиться гангрена ноги, отмирание тканей кишечника или его непроходимость, аневризма аорты. Чтобы избежать таких серьезных последствий, нужно уделять своевременное внимание диагностике атеросклероза.
Не стоит повторять, что при отрыве большой части тромба и попадании его в мелкий капилляр, особенно расположенный поблизости к сердцу, человек может моментально умереть. Для выявления наличия атеросклеротических бляшек в организме применяют следующие методики:
- внешний осмотр пациента;
- опрос и дальнейший сбор анамнеза – выясняется, есть у больного пагубные пристрастия, оценивается его питание, двигательная активность, масса тела и наследственная предрасположенность к атеросклерозу;
- исследование крови на содержание липидов, лимфоцитов и прочих биохимических составляющих;
- УЗДГ сосудов – позволяет оценить структуру капилляров и полноценность кровоснабжения тканей;
- рентгенография аорты – способствует выявлению кальциноза, расширения окна аорты на ранних стадиях;
- ангиография с применением контрастного вещества – специалисты проверяют проходимость сосудов, оценивают уровень стеноза.
Прочие методики, такие как компьютерная или магнитно-резонансная томография применяются по рекомендации врача, если необходимо уточнить место локализации отложений, структуру бляшек и стадию заболевания.
Поражение сосудов головного мозга бляшками следует отделить от сифилиса мозга, полученных травм и неврологических нарушений. Если страдает аорта, проводят дифференцированную диагностику для отличия от патологий органов брюшины. Закупорку сосудов ног нужно отделять от варикозного расширения вен, посттравматических состояний.
Методы лечения
Начинать лечение атеросклероза следует на ранних стадиях. Убрать атеросклеротические бляшки полностью невозможно, но сократить их объем и размягчить структуру можно. При условии соблюдения пациентом врачебных рекомендаций и прохождения всех нужных процедур.
Для начала следует изменить образ жизни – отказаться от вредных пристрастий, бросить курить и свести к минимуму потребление алкоголя. Закупорка сосудов не исчезнет сама по себе, но для поддержания состояния сосудов необходимо заниматься физкультурой, чащу бывать на свежем воздухе, снизить массу тела.
Без соблюдения диеты борьба с атеросклеротическими бляшками будет безуспешной. Стоит отказаться от пищи, богатой холестерином – это какао, шоколад, жиры животного происхождения, молоко высокой жирности, субпродукты, яйца. И также следует ограничить употребление выпечки, газированных напитков, сахара в чистом виде и соли.
Набор продуктов, разрешенный к поеданию:
- орехи;
- фасоль, бобовые;
- ягоды;
- капуста (брокколи, белокочанная, цветная, морская);
- зелень – укроп, шпинат, петрушка, сельдерей;
- цитрусовые;
- кабачки и баклажаны;
- зеленый чай в неограниченном количестве.
Данные продукты богаты Омега 3 кислотами, йодом и витаминами групп В, С, А. Вот почему их так полезно употреблять. При налаживании поступления аскорбиновой кислоты в организм сосуды восстанавливают тонус и меньше подвергаются изменениям.
Хорошо помогают снять спазм сосудов такие процедуры, как общий массаж, иглоукалывание, лечебная гимнастика. Можно заниматься легкими видами спорта – плаванием, ходьбой, бегом трусцой. На фоне правильного питания, отказа от курения и алкоголя проведение сеансов физиотерапии и спорт помогут значительно улучшить качество жизни больного.
Медикаментозное лечение атеросклероза базируется на приеме препаратов следующих групп:
- статины – Правастатин, Аторвастатин, Симвастатин (нормализуют объем холестерина в крови, контролируя его выработку самим организмом;
- средства, расширяющие капилляры – Пентиллин, Пентоксифиллин;
- препараты, улучшающие кровоснабжение – Цилостазол;
- снижающие уровень холестерина, в дополнение к статинам – фибраты Ципрофибрат, Клофибрат;
- витаминные комплексы – Аевит, Аскорутин, Аскорбиновая кислота;
- производные никотиновой кислоты.
Дозировку, необходимые лекарственные средства, курс приема – все это определяет лечащий врач. Самолечение опасно развитием побочных эффектов и осложнениями, поскольку статины и фибраты могут негативно сказаться на функциях печени при безграмотной терапии.
Операция показана в тяжелых случаях атеросклероза, когда болезнь угрожает здоровью и жизни пациента. Стентирование – операция, наиболее часто проводящаяся при проблемах с сосудами. Под контролем ангиографа в пораженную область тела, прямо в артерию вводят баллон со стентом. С помощью газа стенозированный сосуд расширяется, затем туда устанавливается стент, который будет поддерживать нормальное кровообращение и не даст капилляру вновь сузиться.
Аорто-коронарное шунтирование – позволяет возобновить нарушенный закупоркой кровоток. Создается обходной путь кровоснабжения, избегая полностью перекрытых сосудов. Для шунта берут здоровый капилляр, например, с бедренной области. Если бляшки полностью закупорили просветы артерий на ногах, а конечность уже поражена гангреной, проводят ампутацию некротизированной части.
Заключение
Теперь стало понятно, из чего состоят атеросклеротические бляшки, почему формируются и как предотвратить их отложение. Самый частый вопрос – рассасываются они полностью или нет? С помощью адекватной терапии нельзя добиться полного растворения отложений в артериях, но можно значительно снизить их объем и предотвратить опасные последствия атеросклероза.
Больному придется в течение всей жизни соблюдать диету, держать под контролем вес и принимать нужные лекарства. Но только так можно продлить качественную, полную жизнь без страха инсульта, инфаркта или летального исхода.
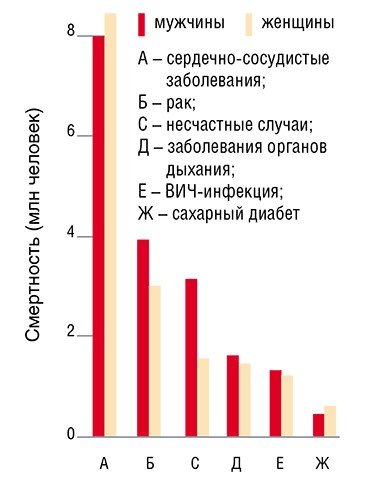
Сегодня в России смертность от сердечно-сосудистых заболеваний (ССЗ) в 2—4 раза выше, чем в западноевропейских странах, США, Канаде, Австралии, и пока, увы, наблюдается тенденция к ее дальнейшему росту. Во многих же экономически развитых странах в последние 30 лет, напротив, отмечается снижение смертности от ССЗ. Этот феномен, в первую очередь, связан с изменением образа жизни человека: отказом от курения, переходом к здоровому питанию и более высокой физической активности.
Желтые, белые и ранимые
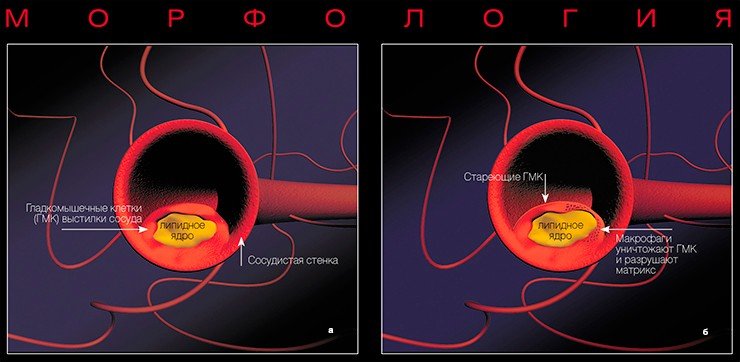
На ранних этапах бляшка представляет собой тонкую соединительнотканную капсулу, в которой содержится много липидов. Это так называемые желтые, или ранимые, бляшки. Последнее название очень точно, поскольку тонкая оболочка этих бляшек может быть повреждена в результате действия как гемодинамических факторов (перепадов давления в сосуде), так и особых белков, вырабатывающихся клетками иммунной системы, которые находятся вблизи оболочки капсулы.
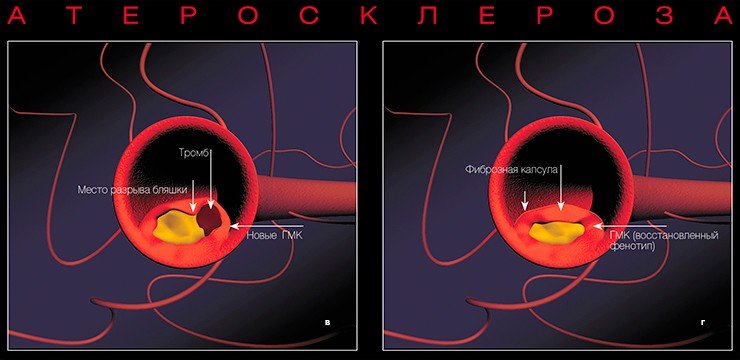
При разрыве капсулы освободившиеся жировые субстанции вступают в контакт с тромбоцитами, клетками крови, что приводит к немедленному формированию тромба. Кроме того, биологически активные субстанции, выделяемые тромбоцитами, могут вызвать спазм коронарной артерии. Вследствие чего развивается острый коронарный синдром — нестабильная стенокардия или инфаркт миокарда, в некоторых случаях вызывающий внезапную смерть.
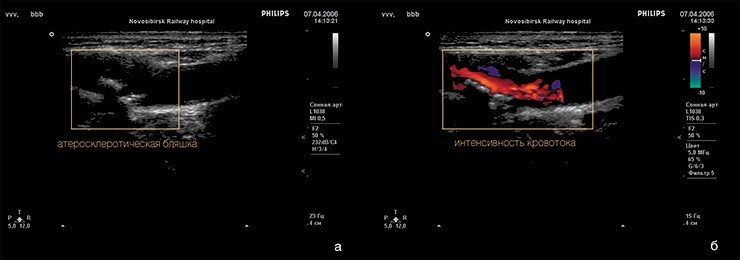
В результате некроза (омертвения) глубоких слоев стенки сосуда может формироваться аневризма, т. е. выпячивание стенки. Нередко кровь отслаивает внутреннюю выстилку сосуда от среднего слоя, и тогда возникают так называемые расслаивающие аневризмы. Подобные осложнения чреваты риском разрыва или самой аневризмы, или стенки сосуда.
При разрыве атеросклеротической бляшки биологически активные субстанции, выделяемые тромбоцитами, могут привести к спазму коронарной артерии — и тогда развивается нестабильная стенокардия (мелкоочаговый инфаркт миокарда при пристеночном тромбозе коронарной артерии) или крупноочаговый инфаркт миокарда. Иногда вследствие омертвления глубоких слоев стенки сосуда формируется аневризма (выпячивание), что может приводить к разрыву стенки. Все эти процессы могут вызвать внезапную смерть
На поздних стадиях развития фиброзные бляшки представляют собой плотные образования с прочной соединительнотканной капсулой и относительно низким содержанием липидов — так называемые белые бляшки. Вызывая выраженное (на 75 % и более) сужение коронарной артерии, они, таким образом, являются морфологическим субстратом стабильной стенокардии напряжения. Разрыв плотной фиброзной капсулы белой бляшки также не исключен, однако в случае с желтой бляшкой такая возможность более очевидна.
Завершающей стадией атеросклероза является атерокальциноз, когда происходит обызвествление — отложение солей кальция в фиброзные бляшки.
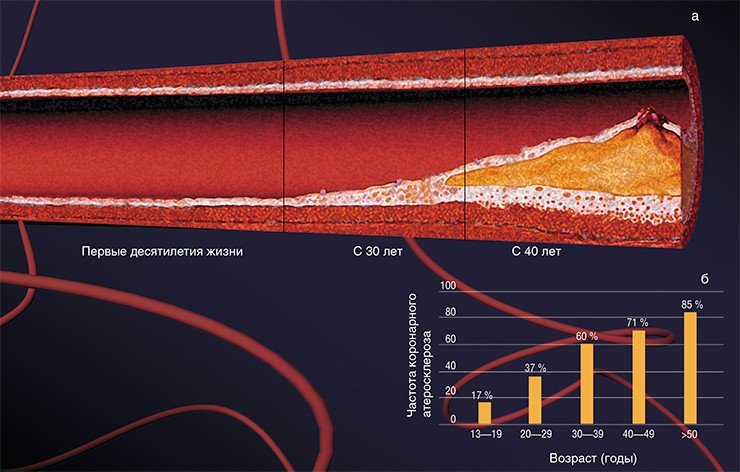
Таким образом, осложнения атеросклероза могут быть как острыми, так и хроническими. Выпячиваясь в просвет кровеносного сосуда, атеросклеротическая бляшка способствует сужению (стенозу) просвета (стенозирующий атеросклероз). Поскольку формирование бляшки процесс достаточно медленный, в зоне кровоснабжения этого сосуда возникает хроническая ишемия. Хроническая сосудистая недостаточность сопровождается кислородным голоданием, дистрофическими и атрофическими изменениями в органе, а также разрастанием соединительной ткани.
Острые осложнения атеросклероза обусловлены спазмом сосудов, возникновением тромбов и других закупоривающих тел — эмболов. Закупорка сосудов, сопровождающаяся острой сосудистой недостаточностью (острая ишемия), ведет к развитию инфарктов органов, таких как инфаркт миокарда, гангрена конечности и др. Иногда может наблюдаться разрыв аневризмы сосуда со смертельным исходом.
Виноват холестерин?
В настоящее время популярна теория, в соответствии с которой атеросклероз рассматривается как реакция на повреждение сосудистой стенки, причем в качестве наиболее важного повреждающего фактора выступает холестерин — жирорастворимое вещество, относящееся к классу стероидов, которое присутствует во всех тканях животного организма.
Еще в конце прошлого столетия было обнаружено, что в зонах атеросклеротического поражения стенки сосуда концентрация холестерина возрастает вдвое по сравнению с нормой. Экспериментально удалось показать, что добавление этого вещества в кормовой рацион кроликов приводит к образованию повреждений аорты, напоминающих атеросклеротические повреждения сосудов человека.
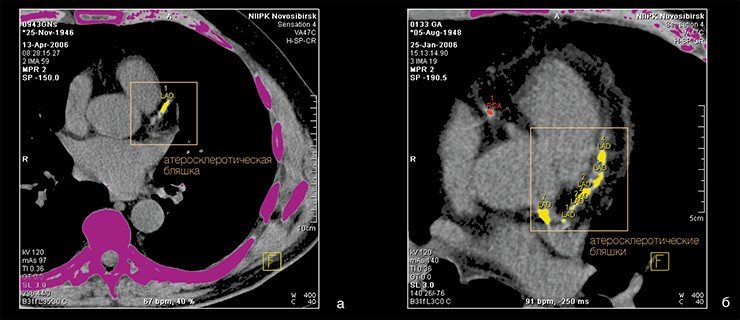
Так была сформулирована инфильтрационная теория происхождения атеросклероза. Суть ее сводится к тому, что основным моментом в этом заболевании является первичная холестериновая инфильтрация внутренней оболочки артерий — липоидоз — с последующим развитием соединительной ткани (склероза).
У больных атеросклерозом концентрация и время пребывания липопротеидов низкой плотности в плазме крови нарастают, при этом некоторые из этих липопротеидов подвергаются перекисному окислению, становясь особенно опасными. Последние обладают прямым повреждающим действием, вызывая разрушение эндотелия стенки сосудов, и взаимодействуют с факторами свертываемости крови, способствуя тромбообразованию.
Этим данным соответствуют результаты многочисленных эпидемиологических исследований, согласно которым уровень холестерина, содержащегося в липопротеидах высокой плотности, находится в обратной зависимости от наличия ишемической болезни сердца, что может быть использовано для выявления риска ее развития.
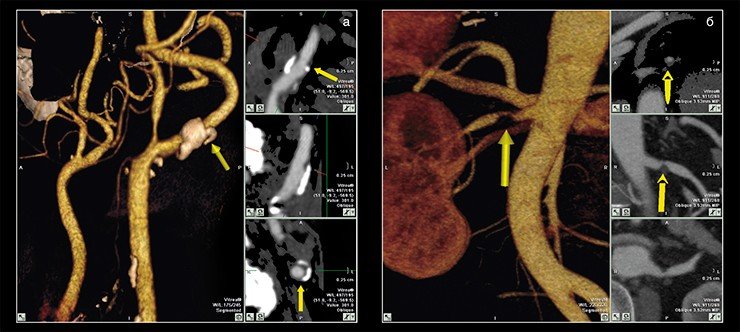
Благодаря тому значению, которое в наше время придается ранимым (желтым) бляшкам в развитии острого коронарного синдрома, предупреждение их образования может быть рассмотрено в качестве основной цели лечения при первичной, и особенно при вторичной профилактике ишемической болезни сердца. Терапия статинами — препаратами, снижающими уровень холестерина в крови, способна стабилизировать атеросклеротическую бляшку, то есть укрепить ее капсулу и уменьшить вероятность разрыва.
Опыт применения подобных препаратов показывает, что во многих случаях благоприятный эффект от лечения пациентов наблюдается уже в первые недели, когда еще не может быть и речи об обратном развитии атеросклеротических поражений. Это в первую очередь связано с тем, что снижение уровня холестерина в крови ведет к улучшению функции сосудов, нормализации свертывающей системы крови и восстановлению образования оксида азота (NO), подавленного при гиперхолестеринемии. Снижение уровня холестерина в крови позволяет восстановить способность артерий к расширению под воздействием биологически активных веществ.
Две гипотезы
Предположение о том, что в развитии атеросклероза принимают участие воспаление и инфекция, было высказано еще в 1990-х гг., а в последние годы число фактических данных в подтверждение этой гипотезы неуклонно растет. Доказано, что локальное воспаление в клетках средних и больших артерий представляет собой специфическую иммунную реакцию (активацию Т-лимфоцитов), сопровождаемую неспецифическим увеличением в артериальной стенке моноцитов — одного из видов лейкоцитов, клеток крови, способных к фагоцитозу, которые выделяются при воспалительных реакциях.
С помощью электронной микроскопии между сосудистыми клетками (в местах будущих склеротических бляшек) удалось обнаружить мигрирующие в просвет сосуда и выходящие из него макрофаги — относительно крупные кровяные клетки, способные к активному захвату и перевариванию чужеродных или токсичных объектов. Накопление макрофагов — один из ранних морфологических признаков болезни. Молекулярные механизмы прилипания макрофагов к внутренней поверхности сосудов подобны тем, что наблюдаются при остром воспалении. Возможно, это и есть один из ранних молекулярных механизмов формирования бляшки.
К большому числу развивающихся атеросклеротических бляшек принадлежат образования, состоящие из макрофагов, лимфоцитов и гладкомышечных клеток, окруженных обычно фиброзной тканью. Вокруг бляшки скапливаются тромбоциты, что сопровождается повреждением сосудистых клеток. Все подобные взаимоотношения между клетками крови и сосудистым эндотелием в настоящее время интенсивно изучаются.
Клетки печени, как при воспалении, так и при атеросклерозе, усиливают синтез и секрецию в кровь особых воспалительных белков (С-реактивного белка, липопротеина, фибриногена). Клинически же синдром воспаления и склеротический процесс могут продолжаться длительное время, при этом периоды обострения чередуются с периодами ремиссии, т. е. состоят из одних и тех же функциональных реакций. Вот почему считается, что увеличенный уровень фибриногена, С-реактивного белка и скорости оседания эритроцитов являются показателями риска сердечно-сосудистых заболеваний.
Подтверждением инфекционной теории атеросклероза может служить также факт обнаружения некоторых микроорганизмов, таких как Helicobacter pylori, Chlamydia pneumoniae и др., в атеросклеротической бляшке и в крови. Развивая гипотезу об инфекционной этиологии атеросклероза, итальянские ученые предположили, что между ишемической болезнью сердца и вирусом гепатита С может существовать связь.
Сегодня признано, что ведущее место в развитии эндотелиальной дисфункции и, возможно, атеросклероза, занимает нарушение синтеза оксида азота (NO). Считается, что именно благодаря действию NO происходит расслабление сосудов в ответ на внешний стимул. (По крайней мере, использование в терапии атеросклероза L-аргинина — субстрата, из которого образуется оксид азота — приводило к улучшению сосудистой функции.) Снижение уровня NO в области атеросклеротических бляшек способствует стойкому спазму сосудов в зоне атеросклеротического поражения.
Интересно, что нарушение расслабления сосудов регистрируется не только у пациентов, уже страдающих атеросклерозом, но даже у тех, кто к нему предрасположен, а также у курильщиков.
Атеросклероз в наследство
Значение наследственных факторов в возникновении атеросклероза анализировали многие исследователи. Есть немало свидетельств того, что члены семей, принадлежащих к одной фамилии, имеют сходные негативные сдвиги жирового обмена, благодаря чему вероятность заболеть атеросклерозом у них выше, чем у тех, кто не связан между собой кровными узами. К тому же, у близких родственников обнаруживается сходство в расположении атеросклеротических поражений в коронарных или мозговых сосудах. Установлено также, что при углубленном исследовании у молодых, клинически здоровых лиц, но имеющих отягощенную наследственность, выявляются выраженная тенденция к росту уровня холестерина и некоторые другие изменения обмена, которые свидетельствуют о наличии атеросклеротических процессов.

И все же: каков механизм реализации подобных семейно-наследственных предпосылок к развитию атеросклероза? Очевидно, что наследуется тип реагирования организма на действие факторов внешней среды. А причиной, надо полагать, являются необычайно быстрые изменения условий жизни современного человека, чрезмерные нагрузки на адаптивные, в частности нервные, эндокринные и сердечно-сосудистые, системы организма, которые и приводят к нарушениям в их работе, вызывая развитие атеросклероза.
Сегодня установлена связь между частотой некоторых мутаций генов, контролирующих выработку противосклеротических воспалительных липопротеинов, а также оксида азота, и вероятностью развития у пациента атеросклероза разной локализации. В частности, у людей с рядом генных мутаций фермента эндотелиальной NO-синтазы чаще встречаются стенокардия, инфаркт миокарда и артериальная гипертония, чем у здоровых людей.
У пациентов с мутациями генов системы гемостаза крови чаще встречаются тромбозы на фоне острых осложнений атеросклероза, что делает определение и изучение генных полиморфизмов у пациентов, болеющих атеросклерозом, чрезвычайно перспективным. В частности, в Отделе новых медицинских технологий Института химической биологии и фундаментальной медицины СО РАН (Новосибирск), где проводится изучение фундаментальных аспектов атеросклероза, накоплены данные по часто встречающимся мутациям в системе генов, контролирующих тромбообразование. Обнаружено также, что повышенный риск сердечно-сосудистых заболеваний имеют люди, несущие один из аллелей (Е4) гена APOE, кодирующего белковый компонент некоторых липопротеинов плазмы. У носителей этой изоформы гена наблюдаются повышенные уровни как общего, так и входящего в ЛПНП холестерина, что хорошо соответствует имеющимся в медицинской литературе данным.
С помощью многопрофильного, в том числе и генетического, обследования (выявление мутаций в системе аполипопротеидов, в системе регуляции выработки оксида азота) сегодня можно разрабатывать индивидуальные схемы лечения для пациентов с различными проявлениями атеросклероза, для того чтобы своевременно и дифференцированно корректировать это патологическое состояние уже на самых ранних стадиях развития процесса.
Те, кто рискует
В настоящее время насчитывают более 30 факторов, действие которых увеличивает риск возникновения и развития атеросклероза и его осложнений. Все перечисленные факторы могут быть условно разделены на две группы: те, которые человек не в состоянии изменить (например, возраст); и модифицируемые факторы, такие как курение.
Число прожитых лет прямо отражается на частоте и тяжести заболевания атеросклерозом. И неудивительно: ведь с возрастом происходит изменение основных обменных процессов (липидного, углеводного, витаминного), иммунологической активности, работы печени и т.д., что может способствовать развитию болезни. Однако существует много данных, свидетельствующих о том, что эта болезнь может начать развиваться уже в раннем подростковом возрасте! При масштабном исследовании донорских сердец людей в возрасте 13—19 лет признаки атеросклероза были выявлены примерно у каждого шестого, а к 40 годам более чем у 70 % пациентов имелось, по крайней мере, одно атеросклеротическое поражение.
Однако очевидно, что возраст сам по себе нельзя рассматривать в качестве причины атеросклероза. Ведь, как известно, немалое число пожилых людей при тех же жизненных условиях, что и у страдающих этим недугом, не имеют каких-либо признаков заболевания. Есть также патологоанатомические данные, свидетельствующие об отсутствии атеросклеротических поражений сосудов у людей глубокого старческого возраста. Все эти исключения отрицают фатальность возрастного фактора в развитии атеросклероза.
На вероятность заболевания атеросклерозом влияет и пол человека: в возрасте до 50—60 лет уровень заболеваемости атеросклерозом у мужчин намного выше, чем у женщин. Этот факт способствовал тому, что внимание исследователей было обращено на роль половых гормонов в патогенезе атеросклеротического процесса. Удалось получить немало данных, свидетельствующих о том, что женские половые гормоны — эстрогены — задерживают развитие атеросклероза (это связано с увеличением содержания липопротеидов высокой плотности в плазме крови, которые, как говорилось выше, оказывают антисклеротическое действие). В менопаузе уровень эстрогенов у женщин снижается, что сопровождается ростом уровня холестерина, коэффициента холестерин/фосфолипиды и холестерина липопротеидов низкой плотности в сыворотке крови, а следовательно, увеличивается и риск развития атеросклероза.
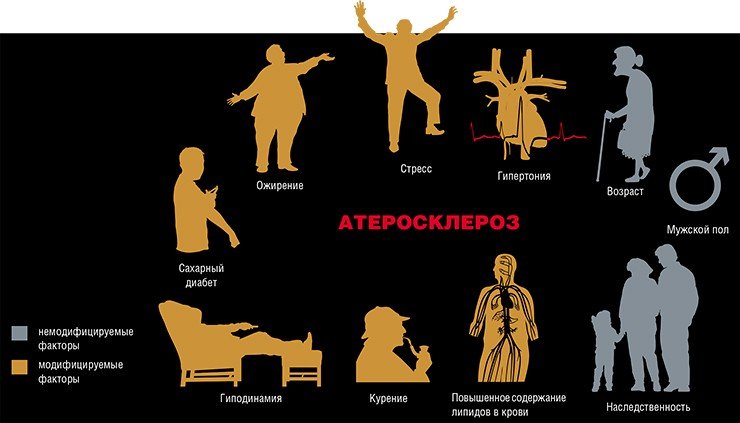
Одним из самых значимых факторов риска развития атеросклероза считается ожирение. Однако здесь будет уместно привести наблюдение американских исследователей, сделанное на основании массового изучения страдающих инфарктом миокарда в США: половина больных имела избыточную массу тела, у четверти был зафиксирован пониженный вес, а ожирение — лишь у каждого четвертого. Следовательно, значение имеет не столько само ожирение, сколько нередко наблюдающееся при этом повышение уровня липидов в крови и артериального давления, а также другие неблагоприятные факторы, такие как отягощенная наследственность, переедание, малоподвижный образ жизни.
А вот артериальная гипертония однозначно влияет на развитие и прогрессирование атеросклероза, поскольку данная болезнь сопровождается многими неблагоприятными изменениями, в том числе повышением проницаемости сосудистой стенки, утолщением внутренней оболочки артерий, повышением жесткости артериальной стенки и наклонностью к спастическим сокращениям, а также тенденцией к развитию тромбозов.
Весьма существенным фактором риска атеросклероза является и сахарный диабет, поскольку обмены углеводов и липидов в определенной степени взаимосвязаны. Замечено, что и в случае атеросклероза, и в случае сахарного диабета наблюдается снижение чувствительности к инсулину периферических тканей, главным образом жировой.
И все-таки наиважнейшим фактором риска возникновения атеросклероза многие ученые считают психоэмоциональное напряжение, что было показано в экспериментах, проведенных на животных и на человеке. Сегодня можно говорить о так называемой незавершенной эмоциональной реакции, то есть о состоянии, когда психоэмоциональные конфликты не имеют финала (т. е. конкретного физического действия), что способствует накоплению выделяющихся при стрессе веществ (липопротеидов, катехоламинов и др.), которые запускают атеросклеротический процесс.
Вот поэтому люди, занимающиеся спортом или имеющие профессию, связанную с физической нагрузкой, значительно реже заболевают атеросклерозом или болезнями, связанными с его осложнениями (стенокардией, инфарктом миокарда, инсультом), даже при высоких эмоциональных нагрузках. В крови людей, ведущих активный образ жизни, повышается уровень липопротеидов высокой плотности, что является защитой от развития атеросклероза.
Таким образом, прогрессирующее распространение атеросклероза во всем мире является следствием искажения естественных потребностей человека как биологического существа, платой за неразумное пользование плодами цивилизации. Высокий темп деятельности, неправильный образ жизни, невротизация и перегрузки психики современного человека — вот факторы, способствующие эпидемиологическому росту атеросклероза и в новом веке.
Да, мы не можем, к сожалению, повернуть время вспять и вернуть молодость, также как и поменять свою наследственность. Но любой из нас в состоянии помочь себе сам, изменив свою жизнь, образ мышления; а благодаря поддержке специалиста-кардиолога — расстаться с теми медицинскими проблемами, которые уже сегодня поддаются коррекции.
Читайте также:


