Инфекция осложнение на легкие
Содержание статьи
Особенно тяжело пневмония протекает у беременных женщин, людей пожилого возраста и грудных детей.
Как не допустить развития осложнений после гриппа на легкие? Как справиться с ними, если вы уже заболели? Об этом и многом другом поговорим в данной статье.
Типы легочных осложнений
Можно выделить такие инфекционные и неинфекционные осложнения на легкие:
- Чаще всего после гриппа наблюдаются бактериальные осложнения — бронхит и пневмония. Вместе они составляют более 85% случаев осложнений гриппа. При этом при гриппе H1N1 пневмонией страдает каждый 6-той, а при заражении H3N2 – каждый третий заболевший. Бактериальное воспаление вызывают стрептококки и стафилококки. В то же время, пневмония может быть обусловлена самым вирусом гриппа. Как же понять, какой патоген спровоцировал воспаление? Считается, что если пневмония развивается на 1-3 сутки болезни (в острый период), она скорее всего первичная, т. е. вирусная. Если болезнь проявила себя на 4-7 сутки — вероятно, возбудитель — бактерия. Однако для постановки диагноза и выбора плана лечения практически всегда необходимо лабораторное исследование — бактериологический посев мокроты. Кстати, можно сделать бактериологический посев с проверкой чувствительности бактерий к определенным антибиотикам (чтобы принимать только те препараты, которые действительно убивают данный вид бактерий).
- Может также развиваться микотическое, т. е. грибковое воспаление легких (примерно в 2-3% случаев пневмонии). Опасность такой формы в том, что при лечении антибиотиками состояние больного усугубляется, ведь грибки нечувствительны к антибактериальным препаратам.
- Плеврит, абсцесс легкого, геморрагический отек легкого — осложнения, развивающиеся на фоне тяжелой формы пневмонии.
- Тромбоз легочных артерий — опасное неинфекционное последствие гриппа, связанное с воздействием вируса на систему свертываемости крови. Так, летальные случаи гриппозной пневмонии обычно связаны с накоплением фибрина и тромбина в капиллярах легких.
![]()
- Спонтанный пневмоторакс — скопление воздуха в плевральной полости, может развиваться после перенесения тяжелой формы гриппа, сопровождающейся мучительным кашлем.
- Острая дыхательная недостаточность (связанная с воздействием токсинов вируса на дыхательную мускулатуру).
Грипп может оказаться причиной развития разнообразных болезней, поражающих легкие. Среди них — инфекционные болезни бактериальной, вирусной и грибковой природы, а также неинфекционные, связанные с патологиями сосудов, нервов, мышц легких.
Почему развиваются эти болезни?
Большинство осложнений развиваются благодаря таким особенностям инфекционного процесса при гриппе:
- вирус оказывает токсическое действие на капилляры;
- он также способен подавлять иммунную защиту;
- тканевые барьеры при гриппе нарушаются;
- состав и населенность микрофлоры слизистых оболочек претерпевает изменения, что снижает способность противостоять внедрению чужеродных микроорганизмов.
Таким образом, сама инфекция гриппа способствуют заражению другими микроорганизмами. Тем не менее, осложнения развиваются не при каждом эпизоде гриппа. С чем это связано? Считается, что вероятность развития тяжелых осложнений намного выше в таких случаях:
- беременность — состояние, при котором иммунная система будущей матери ослаблена (для предотвращения иммуноконфликта матери и плода);
- грудной возраст — период жизни, когда организм тяжело переносит вирусные инфекции, так как иммунные клетки впервые сталкиваются с вирусными патогенами, а нервная и сердечно-сосудистая система очень чувствительны к перепадам температуры тела;
- наличие сопутствующих заболеваний, в том числе хронических (таких как сахарный диабет, пороки сердца, хронические инфекции органов дыхания), существенно увеличивает риск для здоровье при гриппозной инфекции;
- несвоевременное начало лечения чревато более тяжелыми последствиями гриппа;
- неправильно подобранное лечение, несоблюдение режима отдыха, диеты, отказ от приема лекарств — все это значительно увеличивает риск осложнений.
Профилактика осложнений

Известно, что вакцинация существенно снижает риск тяжелого течения гриппа и развития осложнений. Это связано с тем, что даже если серотип внедрившегося в организм вируса соответствует серотипу вакцины не на 100%, присутствующие в крови антитела все равно смогут бороться с инфекцией, пусть и не так эффективно, как при полном соответствии. Иммунная система привитого человека реагирует быстрее и справляется с вирусом без последствий.
К тому же, можно привиться и от определенных бактерий — пневмококка, стафилококка и т.д.. Полисахаридная 23-валентная вакцина способна предотвратить заражение 23 видами распространенных бактерий.
Так как неправильное лечение может спровоцировать развитие вторичных патологий, всегда своевременно обращайтесь к врачу, следуйте назначенному плану лечения, соблюдайте постельный режим в острый период болезни.
Лечение
Лечение гриппа, осложненного бактериальной инфекцией, должно воздействовать на обеих возбудителей болезни, а также купировать симптомы, вызванные их влиянием. Представляем вам примерную схему лечения гриппа, осложненного воспалением нижних дыхательных путей.
План лечение включает:
- Противовирусные препараты, например, на основе озельтамивира (Тамифлю).
- Антибиотики. Можно использовать комбинированные препараты, а также те, которые содержат антирезистентные добавки.
- Разжижающие мокроту и отхаркивающие препараты — лазолван, амброксол и другие. Важно понимать, что сухой и мокрый кашель требуют различного лечения. Можно также применять ингаляции, в том числе небулайзером.
- При гриппе с лихорадкой существенно нарушается водно-солевой баланс. Для его поддержания необходимо пить много воды (2-2,5 л в сутки). В тяжелых случаях применяют капельницы с физиологическим раствором.
- Стимулирование работы иммунной системы. К таким препаратам можно отнести индукторы интерферона (противовирусного белка), а также иммуномодуляторы на основе экстрактов растений — экстракт эхинацеи, лимонника, женьшеня и т. д..
- Если наблюдается одышка, необходимы препараты для расширения просвета бронхов, например, эуфиллин, атровент.
- Жаропонижающие препараты следует ограничить. Это связано с тем, что сбивание температуры мешает контролировать эффективность антибиотикотерапии. Если антибиотики действуют, температура тела нормализуется на 2-3 день лечения. Однако при повышении температуры до 39 С стоит принять парацетамол, особенно если речь идет о больном ребенке. Мы не будем указывать рекомендуемые дозировки, так как считаем, что самолечение в данном случае не уместно. План лечения представлен только в целях ознакомления.
Вирусная пневмония является достаточно редким, но опасным заболеванием. Как правило, ему подвержены уязвимые группы населения: дети, хронические больные, пациенты с иммунодефицитными состояниями. В отличие от классического воспаления легких, вирусная пневмония имеет свои особенности клинического течения, диагностики и лечения. Рассмотрим подробно характерные особенности болезни, первые признаки и симптомы, чем и сколько лечиться при разных формах заболевания, а так же как передается при заражении и как не заразиться здоровому человеку.

Что это такое и заразна ли для окружающих
Пневмонией называется воспалительное заболевание легочной ткани.
СПРАВКА! При пневмонии в патологический процесс вовлекается паренхима легкого – часть, состоящая из альвеол и отвечающая за газообмен.
К инфекционным агентам, ответственным за развитие пневмонии, относятся следующие вирусы:
- гриппа;
- парагриппа;
- аденовирусы;
- риновирусы;
- респираторно-синтициальный вирус;
- пикорнавирусы;
- энтеровирусы (группы ECHO, Коксаки);
- реже воспаление легких вызывают вирусы кори, ветряной оспы, цитомегаловирус и т.д.

Вирусная пневмония у взрослых пациентов с нормально функционирующей иммунной системой и без тяжелой сопутствующей патологии встречается нечасто. Группой риска являются дети, которые составляют 80-90% больных.
Источником инфекции обычно является больной человек, продуцирующий вирусы в окружающие среду. Основные механизмы распространения вирусной пневмонии:
- воздушно-капельный (аэрозольный): главенствующий путь передачи инфекции, ответственный за подавляющее большинство случаев заболевания;
- контактно-бытовой: через общие предметы домашнего обихода;
- гематогенный и лимфогенный: путем проникновения вирусного агента в легочную ткань из других источников в организме человека с током крови или лимфатической жидкости.
ВАЖНО! Часто при вирусных пневмониях отмечается комбинированное бактериально-вирусное инфицирование.
Инкубационный период у взрослых и детей, т.е. временной интервал от проникновения возбудителя в организм до появления первых клинических симптомов, зависит от источника инфекции и может колебаться в значительных пределах. При гриппозной пневмонии он составляет в среднем 1-4 дня, при аденовирусной – от 1 суток до 2 недель, при парагриппе – от 12 часов до 6 суток, при цитомегаловирусе – до 2 месяцев.
Воспалению легких обычно предшествует расстройства защитных функций организма:
- Нарушение работы местной и общей иммунной, противовоспалительной систем: снижение синтеза интерферонов, иммуноглобулинов, лизоцима.
- Дефект мукоцилиарного транспорта: страдает удаление из ткани легких патологических веществ с помощью движения ресничек эпителия и продуцирования специфической слизи.
- Нарушение структуры и функции сурфактанта: он представляет собой сложное поверхностно-активное вещество, которое необходимо для поддержания нормальной работы альвеол и обеспечения газообмена.
- Развитие иммуновоспалительных реакций: способствует образованию иммунных комплексов, которые атакуют легочную паренхиму.
- Нарушения в работе микроциркуляторного русла и клеточного обмена веществ: вызывает застой крови в капиллярах легких и накопление патологических продуктов метаболизма, которые являются благоприятной средой для инфекции.
Указанные механизмы реализуются при наличии у пациента следующих предрасполагающих факторов:
- заболевания дыхательной (хроническая обструктивная болезнь легких, бронхиальная астма) и сердечно-сосудистой (хроническая сердечная недостаточность) системы;
- злоупотребление алкоголем и курение;
- врожденные пороки развития (бронхоэктатическая болезнь, кисты, свищи респираторного тракта);
- дефекты работы иммунной системы (первичные и вторичные иммунодефициты);
- сопутствующие инфекционные заболевания (ВИЧ-инфекция);
- старческий возраст;
- неблагоприятная экологическая среда и профессиональные вредности.
Симптомы при воспалении легких у взрослых и детей

Начинается пневмония, как правило, с симптомов банальной острой респираторной инфекции. Пациента беспокоит заложенность носа, головная боль, кашель, повышение температуры тела, слабость.
При наличии факторов риска или позднем начале лечения эти симптомы усугубляются и развивается клиническая картина вирусной пневмонии.
Проявления вирусного воспаления легких зависят от степени поражения паренхимы (очаговая или долевая пневмония) и подразделяются на общие и легочные. При очаговой пневмонии участок патологического процесса ограничен, при долевой вовлекается вся доля легкого. Вирусные пневмонии, как правило, являются очаговыми или интерстициальными (т.е. в патологический процесс вовлекаются альвеолы и промежуточные структуры).
СПРАВКА! Правое легкое состоит из трех долей (верхней, средней, нижней), левое – из двух (верхней и нижней).
К общим симптомам относятся:
- повышение температуры тела: лихорадка обычно начинается остро, с первых дней заболевания. Для долевой пневмонии характерен подъем температуры до 39°C и выше с сопутствующим ознобом и незначительным увеличением в вечернее время. При очаговой наблюдается умеренная температурная реакция, редко выходящая за пределы 38,5°C;
- общеинтоксикационный синдром: дебютирует с появления общей слабости, повышенной утомляемости при обычной физической нагрузке. Позднее присоединяются ноющие, ломающие боли в суставах и конечностях (миалгии, артралгии), головная боль, потливость по ночам. Часто у пациента отмечается повышение частоты сердечных сокращений, нестабильность артериального давления. В тяжелых случаях возможно присоединение неврологической симптоматики (спутанности сознания, бредовых расстройств), поражения мочевыделительной (нефрит), пищеварительной (гепатит) и других систем организма.
Легочные проявления вирусной пневмонии:
- кашель: наиболее часто встречающийся признак пневмонии любой этиологии. Сначала он носит сухой характер, затем может становится продуктивным с трудноотделяемой слизисто-гнойной мокротой зеленоватой окраски;
- одышка: может полностью отсутствовать или причинять пациенту значительный дискомфорт, вызывая учащение дыхания до 30-40 в минуту. При резко выраженной одышке с компенсаторной целью в акт дыхания вовлекается вспомогательная дыхательная мускулатура (мышцы шеи, спины, передней стенки живота);
- боль в грудной клетке: беспокоит больного в покое и усиливается во время движения кашля. Причиной является раздражение плевры (серозной оболочки легкого) и межреберных нервов. При тяжелом болевом синдроме соответствующая половина грудной клетки отстает в акте дыхания. При легком течении боль может вовсе отсутствовать.

Картина воспаления легких зависит от причинного вирусного агента заболевания. При аденовирусной инфекции на первый план выходят симптомы ринофарингита, кашель, увеличение и болезненность шейных лимфоузлов, лихорадка, признаки конъюнктивита.
Осложнившаяся пневмонией, ветряная оспа протекает с выраженным повышением температуры тела, болью в грудной клетке, одышкой и, иногда, кровохарканьем. Коревая пневмония может начинаться еще до появления высыпаний и часто осложняется плевритом.
Воспаление легких при вирусе гриппа развивается через несколько дней после первых симптомов острой респираторной инфекции. Гриппозная пневмония характеризуется тяжелым течением, лихорадкой, кашлем с мокротой (в т.ч. кровянистой), болью в груди, одышкой, синюшной окраской кожных покровов.
В зависимости от степени выраженности клинических проявлений у взрослых и детей выделяют 3 степени тяжести вирусной пневмонии: легкую, среднюю и тяжелую.
Клиническая картина воспаления легких у детей в значительной мере зависит от возраста ребенка. У детей первых лет жизни вирусные пневмонии являются одним из наиболее частых инфекционных заболеваний. У них ярко выражена общая симптоматика: лихорадка, изменение цвета кожных покровов, интоксикационный синдром (вялость, снижение двигательной активности, плаксивость). Дети старшего возраста болеют с проявлениями, характерными для взрослых пациентов. У них больше выражены легочные симптомы: кашель, боль в грудной клетке, одышка и т.д.
Признаки заболевания без симптомов
Достаточно распространенным вариантом развития вирусной пневмонии является абортивное течение, которое характеризуется скудной симптоматикой. Пациента беспокоят слабо выраженные легочные проявления (незначительный кашель) на фоне умеренного нарушения общего состояния. Так же при отсутствии симптомов у взрослых и детей заболевание может протекать без температуры или повышаться до субфебрильных цифр (не более 38°C). Абортивное течение пневмонии обусловлено локальным очагом инфекции в легочной ткани.
Диагностика
СПРАВКА! Выявлением и лечением вирусной пневмонии занимаются терапевты, пульмонологи, инфекционисты.
В основе диагностике лежит врачебный осмотр со сбором жалоб и подробного анамнеза заболевания. При объективном обследовании врач может выявить следующие признаки пневмонии:

В лабораторных анализах обращают на себя внимание прежде всего изменения в общем анализе крови. Наблюдается уменьшение числа лейкоцитов с возможным сдвигом палочкоядерной формулы влево, уменьшение лимфоцитов и эозинофилов, увеличение СОЭ.
В биохимическом анализе крови увеличивается концентрация маркеров воспаления: СРБ, ЛДГ и т.д.
Окончательное определение вирусной этиологии воспаления легких невозможно без идентификации вируса-возбудителя. С этой целью используют выделение культуры вируса с помощью посевов мокроты, крови, материала из зева на специальные питательные среды и серологическую диагностику. В последнем случае сыворотку крови исследуют на наличие антител к различным типам вирусов, которые подтверждают причину пневмонии.
ВАЖНО! Диагностика вирусной пневмонии основана на клинических данных, эпидемиологической картине (т.е. анализе общей заболеваемости), рентгенографии органов грудной клетки и результатах серологических тестов.
Лечение
При легкой или средней степени тяжести лечение возможно в амбулаторных условиях. При тяжелой – обязательна госпитализация в стационар.
Выделяют следующие основные мероприятия по лечению вирусной пневмонии:
-
Рациональное питание: с достаточным содержанием белка и увеличенным количеством жидкости.

ВАЖНО! При некоторых видах вирусной пневмонии не существует специфических противовирусных препаратов (аденовирусы, парагрипп, коревая пневмония), поэтому их назначение нецелесообразно. В этом случае проводится только симптоматическое лечение.
Принципы терапии вирусных пневмоний у детей схожи. Дозирование лекарственных средств осуществляется исходя из возраста и массы тела ребенка. При симптоматическом лечении детей раннего возраста препаратами первой линии для снижения температуры являются ибупрофен и парацетамол (в сиропе или свечах).
Профилактика
Для минимизации риска развития вирусной пневмонии необходимо соблюдение следующих рекомендаций:
- вакцинация: использование прививки против вирусных агентов позволяет избежать заражения или тяжелого течения таких инфекций, как грипп, корь, ветряная оспа.
ВАЖНО! Вакцинация – наиболее эффективный способ профилактики вирусной пневмонии. В некоторых случаях она обеспечивает годовой иммунитет в период эпидемии (грипп), в других – пожизненный (корь).
- сбалансированное питание с достаточным количеством витаминов и микроэлементов;
- своевременная санация очагов хронических инфекций;
- ограничение визитов в места массового скопления людей в эпидемически неблагополучный период;
- соблюдение правил личной гигиены (мытье рук, посещение дыша после общественных мест);
- использование медикаментозных (оксолиновая мазь) и немедикаментозных средств индивидуальной защиты (маски).
Полезное видео
Ознакомьтесь подробно о вирусной пневмонии на видео ниже:
Атипичное течение вирусной пневмонии часто приводит к позднему обращению пациента к врачу. Это осложняет течение заболевания и может вести к развитию неблагоприятных последствий. Вовремя установленный диагноз позволяет минимизировать факторы риска и назначить адекватное лечение.

Коронавирус, без сомнения, тема № 1 в мире. Сейчас жители каждого государства с замиранием сердца следят за теми, кто возвращается из Китая, а значит, рискует привезти вирус на родину. Тем более что единичные случаи заражения данной инфекцией фиксируются в разных частях мира. При этом стоит понимать, что особенно опасен не столько сам коронавирус, который зачастую можно вылечить за неделю, сколько осложнения, вызванные им и развивающиеся довольно быстро. Причем каждое из них является само по себе смертельно опасным.
Опасность заболевания
Как отмечают врачи, если терапия начата быстро, вирус удается купировать в короткие сроки и человек вылечивается. Ведь по сути болезнь протекает как обычная простуда с насморком и кашлем.
Однако основная опасность такой инфекции скрывается в том, что вирус очень быстро перемещается с верхних отделов дыхательных путей вниз, глубже, попадает в легкие и становится причиной развития пневмонии, зачастую очень тяжелой. На этом фоне начинается дыхательная недостаточность.
Пневмония
Одно из основных осложнений, которое развивается на фоне данного коронавируса, — это пневмония. Причем эксперты нередко характеризуют ее как тяжелую. Развивается она крайне быстро. Это происходит из-за того, что она имеет вирусную природу и значит сложнее, чем обычная бактериальная, поддается лечению.

Как правило, вирусной пневмонии подвержены те социальные группы населения, которые традиционно называются уязвимыми, т. е. дети, пожилые люди, те, у кого зафиксированы иммунодефицитные состояния. Из-за нетипичного возбудителя эта пневмония имеет свои нюансы и особенности течения.
Пневмонией в общем называют воспаление ткани легких, когда затрагиваются части органа, состоящие из альвеол и отвечающие за воздухообмен. Вирусная пневмония, кроме коронавируса, может вызываться также такими патогенными микроорганизмами, как:
В более редких случаях причиной могут стать вирусы кори, ветряной оспы и т. д. Инкубационный период разный — от 1 дня при гриппозной пневмонии до 2 месяцев при цитомегаловирусе.
Сложнее будет протекать заболевание у тех людей, у которых диагностированы такие сбои в работе организма, как:
- Различные патологии дыхательной системы;
- Врожденные пороки развития;
- Проблемы в работе иммунной системы;
- Наличие дополнительных инфекционных заболеваний.
Кроме того, негативными факторами являются неблагоприятная экологическая обстановка, пожилой и детский возраст, вредные привычки.

Симптоматика проблемы осложнена тем, что на фоне коронавируса часть симптомов уже присутствует и относится к ОРВИ. Поэтому нередко время оказывается упущенным. Итак, при вирусной пневмонии у человека будут отмечаться проявления лихорадки (температура будет очень высокой), интоксикации в виде головных болей, тошноты, слабости и утомляемости. Естественно, насторожить должен кашель, который поначалу сухой, а затем может стать влажным (с гнойной мокротой), одышка, боли за грудиной.
Желательно как можно быстрее обратиться к врачу, чтобы тот мог дифференцировать проявления коронавируса, обычного ОРВИ, гриппа от начавшейся уже пневмонии. В этом случае время играет против, соответственно, не должно быть никакого самолечения — сразу же при появлении первых симптомов простуды, особенно если был контакт с людьми из зараженных областей, надо обращаться к специалистам. Ведь погибают от пневмонии быстро и мучительно.
Бронхит
Еще один вариант патологии, который может в более легкой форме затронуть дыхательную систему, — бронхит. Это воспаление бронхов в легких. Не такой опасный вариант, как пневмония, но до поры до времени. Нелеченый или проигнорированный бронхит чреват пневмониями и другими тяжелыми последствиями. Вирусные бронхиты легко развиваются на фоне разнообразных инфекций дыхательной системы, включая ларингиты, фарингиты и т. д. С воздухом или мокротой возбудитель попадает глубоко в легкие и начинает там свою патологическую разрушительную деятельность.

Острый бронхит при отсутствии должного лечения переходит в хроническую фазу, в некоторых случаях может развиться абсцесс легкого, бронхиальная астма и хроническая обструктивная болезнь легких.
Синуситы
На фоне того, что при заражении коронавирусом одним из основных симптомов является заложенность носа и насморк, нередки и варианты развития событий, когда в числе осложнений проявляются синуситы разного рода. При этом многие недооценивают данный симптом, считая, что насморк — это ничего страшного. На самом деле синуситы крайне коварны, ведь они могут приводить к менингитам, если в носу будет длительное скопление гноя. Синуситом называют воспаление слизистой оболочки носа — как одной, так и сразу нескольких пазух. Чаще всего от воспалительного процесса страдает верхнечелюстная пазуха — тогда говорят о начавшемся гайморите. На втором месте по частотности такой вариант, как этмоидит, на третьем — фронтит.

Яркими признаками синусита являются:
- Заложенность носа;
- Слизистые или гнойные выделения;
- Высокая температура тела;
- Интоксикация организма;
- Отек щеки и глаза с той стороны, где поражена область;
- Обильные выделения из носа, которые нередко бывают гнойными.
Лечение может занимать длительное время — до нескольких недель, все зависит от иммунитета, сложности случая и того, как зона поражена. Игнорировать и ждать, что само пройдет, нельзя, есть риски получить смертельно опасные последствия, т. к. область носа и ушей граничит с мозгом человека.
В любом случае при подозрении на коронавирус стоит обязательно показаться врачу. Да и с другими простудными заболеваниями консультация специалиста также не будет лишней. Ведь эти инфекции напрямую воздействуют еще и на сердце, приводя к воспалению сердечной мышцы. Причем эффект может быть отложенным.
Для того чтобы правильно осуществлять лечение, нужно четко установить диагноз заболевания. Грипп – болезнь серьезная, требующая особого внимания со стороны больного и лечащего врача. Но если к этой болезни подключается пневмония, – опасность возрастает во много раз. Неправильное лечение может привести не только к серьезным осложнениям, но даже к летальному исходу.
- Первичная вирусная пневмония
- Вторичная бактериальная пневмония
- Вирусно-бактериальная гриппозная пневмония
Причины возникновения пневмонии при гриппе
Грипп – тяжелое инфекционное заболевание, вызываемое различными вирусами и их штаммами. Передается воздушно-капельным путем, поражает дыхательные органы. Вызывается тремя типами вирусов – А, В, С, подтипами гриппа считаются штаммы H1N1, H1N2 и др. Вирусы имеют свойство мутировать, поэтому нет единого лекарственного средства, которое смогло бы вылечить все разновидности гриппа.
Пневмония – это заболевание легких, клиническая картина которого раскрывается постепенно.
Возбудителями пневмонии чаще всего бывают бактерии и вирусы, реже – грибки. Пневмония возникает как отдельное заболевание, но может возникнуть и как осложнение при гриппе.
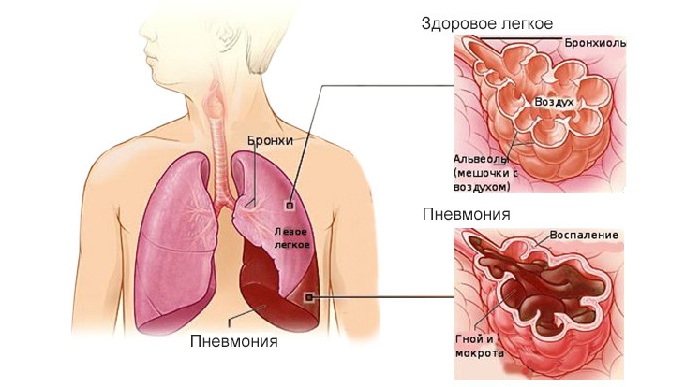
Воспаление легких (пневмония)
По статистике, 25% пациентов в качестве осложнения при гриппе имеют воспаление легких (пневмонию).
Источник вируса – только больной человек: при кашле и чихании он выделяет мокроту с вирусом, распространяя вирус вокруг себя в течение недели. Поэтому эпидемия гриппа начинается в местах большого скопления людей – школах, детских садах, концертных залах. Легко подхватить вирус в магазине, в автобусе или в плохо проветриваемом тренажерном зале.
При эпидемии важно, насколько сильный иммунитет имеет человек. Риски получить различные осложнения и заболеть воспалением легких при гриппе или после него очень велики.
Особенно подвержены заболеванию :
- люди, имеющие слабый иммунитет после тяжелой болезни или страдающие хроническими заболеваниями (бронхиальной астмой, сахарным диабетом, туберкулезом, сердечными заболеваниями, болезнями дыхательных путей и пр.),
![]()
дети до 3-х лет,- беременные в 3-4 триместрах,
- женщины в послеродовый период (в первые 2 недели),
- пожилые люди после 65 лет,
- больные СПИДом,
- люди без определенного места жительства (БОМЖи), т.к. у них нет возможности следить за личной гигиеной,
- люди, злоупотребляющие спиртным, наркотиками, злостные курильщики.
Симптомы гриппа и пневмонии, возникающей при гриппе или после него
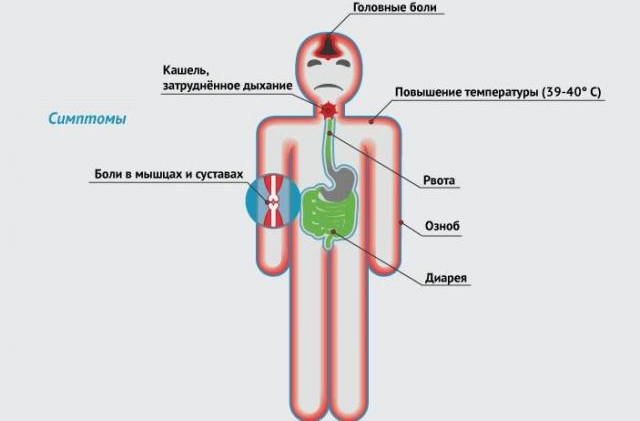
Инфекция вызывает следующие симптомы, отличающие грипп от других респираторных заболеваний, а именно:
- резкое ухудшение самочувствия,
- сильные головные боли,
- ломота во всем теле и в костях,
- сильная слабость и повышенная потливость, быстрая утомляемость,
![]()
высокая температура до 400С и выше, которая держится до 3-4 дней,- светобоязнь,
- резко возникает озноб, возможна тошнота, рвота,
- насморка обычно нет, возможна небольшая заложенность носа, проявляющаяся ко второму дню болезни,
- боли в горле необязательны, если есть, то закладывает мягкое небо, а также заднюю стенку глотки,
- мучительный кашель, во время кашля боль за грудиной,
- раздражительность, бессонница (эти симптомы будут сохраняться после болезни спустя 2-3 недели),
- сильное покраснение глаз
- редко боль в животе, диарея.
Пневмония при гриппе имеет различную клиническую картину, но характеризуется преимущественно острым началом болезни и тяжелым ее протеканием. Начинается практически в одно время с гриппом.
Воспаление легких, возникающее после гриппа, не имеет больших различий с пневмонией, возникшей во время заболевания. Помимо озноба температуры, слабости ,отличается такими симптомами:
- появляется сухой кашель, постепенно перерастающий в мокрый, в мокроте кашля возможны кровянистые выделения, мокрота отличается зеленоватым цветом,
![]()
при пневмонии после гриппа наблюдается учащенный пульс,- отсутствует аппетит,
- синеют губы и ногти, так как организм недополучает кислород,
- при визуальном осмотре грудной клетки можно наблюдать покраснение и увеличение воспаленного легкого,
- пожилые люди часто жалуются на боли в животе.
Гриппозная пневмония подразделяется на 3 вида.
Редкая, но крайне тяжелая форма геморрагического воспаления легких, отличается высокой смертностью (75% заболевших имеют летальный исход). Вирус поражает ткани легких молниеносно.

Главный признак, на который следует обратить внимание – усугубление симптомов гриппа тогда, когда они должны уже постепенно исчезать. Первичная гриппозная пневмония сопровождается упорным кашлем и кровохарканьем, долго не спадающей очень высокой температурой до 400С (до 3-4 дней), носовыми кровотечениями, одышкой, затрудненным дыханием, синюшностью слизистых и кожных покровов (цианозом), тахикардией.
Распознать развитие заболевания трудно даже на рентгеновском снимке.
Процесс выздоровления длительный: долго держится субфебрильная температура, не утихает кашель, больной ощущает сильную слабость и потливость, одышку. Причина развития этого осложнения – застойные явления в легких.
Самый распространенный вид пневмонии при гриппе. Воспаление легких вызвано бактериями – пневмококками или стафилококками.

Клиническая картина: после перенесенного гриппа больной чувствует явное улучшение здоровья, возможен даже его выход на работу после болезни. Период скрытого течения болезни длится от 3 дней до 2-х недель. В этот промежуток времени больной начинает чувствовать резкое ухудшение здоровья: опять возникает лихорадка, кашель, сопровождающийся гнойной мокротой, больного сильно знобит, появляются характерные плевральные боли в грудной клетке, возможно кровохарканье. Происходит наложение симптомов воспаления легких на симптомы гриппа.
При данном недуге сочетаются первичный и вторичный виды воспаления легких. Развитие этого вида осложнения проходит в течение 4-х дней. После возникновения начальных респираторных признаков осложнения (чихание, выделения из носа) до поражения паренхимы легких больной может почувствовать улучшение состояния здоровья. Однако очень скоро состояние резко ухудшается:
![]()
усиливается продуктивный кашель с кровянистыми или гнойными выделениями,- наблюдаются сильные ознобы,
- возникают боли в области плевры,
- усиливается одышка,
- возможно развитие пневмонического сепсиса, а также септического шока.
Госпитализируют больного с сухими жужжащими или свистящими хрипами с признаками консолидации (замещения воздуха в легочных пространствах жидкостью). На рентгеновском снимке видны диффузные инфильтраты в виде затемнений.
Длится вирусно-бактериальная пневмония до 4 недель, после выздоровления субфебрильная температура может держаться еще до двух недель.
Лечение гриппа и гриппозной пневмонии
Степень тяжести заболевания – основной показатель выбора средства и способа лечения гриппа и воспаления легких после перенесенного заболевания.
Лечение лекарственными препаратами прописывает врач сугубо индивидуально. Грипп лечится лекарственными препаратами, такими как:


Занамивир применяют только в виде ингаляций. Антибиотики и противовирусные препараты в лечении гриппа бессильны.
Следует знать, что если человек заболел гриппом, нельзя принимать лекарства, в частности, антибиотики и отхаркивающие средства самостоятельно.
Антибиотиками грипп не лечат, а неправильно подобранный препарат против кашля может усилить недуг. В лучшем случае, лекарства не помогут, в худшем – навредят и усугубят осложнения.
Можно принимать жаропонижающие средства, для детей только Ибупрофен или Парацетамол. Категорически нельзя принимать Ацетилсалициловую кислоту. Противовоспалительные средства (Римантадин) эффективны только в течение 2-х суток.
При лечении гриппа главное – не прием лекарственных препаратов, а создание таких условий, чтобы организм мог легко справиться с болезнью.
В любом случае необходимо:
Обильное питье. Это может быть чай с малиной, яблоком, лимоном. Температура чая должна соответствовать температуре тела. Малина обладает потогонным действием, а лимонная кислота и витамин С в лимоне – противовоспалительным эффектом. Хорошо пить теплые травяные чаи с липой, листьями или плодами черной смородины, калины. Хороши отвары из сухофруктов – кураги, яблок, изюма.
Идеальны готовые лекарственные растворы Хумана электролит, Регидрон и др.
Лечение пневмонии проводится по таким направлением:
- полное уничтожение возбудителя заболевания,
- предупреждение осложнений и длительного течения болезни,
- достижение быстрого снижения интоксикации и уменьшение очага воспаления.

Вирусная пневмония лечится Гепарином либо Инфузоматом, также вместо гепарина могут использоваться низкомолекулярные гепарины. Для повышения иммунитета применяют Иммуноглобулин. Поддержка сердца обеспечивается Допамином или Норадреналином.
Бактериальная пневмония лечится только антибиотиками. В зависимости от клинической картины болезни, степени тяжести гриппозной бактериальной пневмонии определяется тип антибиотика, лечение проводится комплексно. Назначать лечение может только врач. Настоятельно не рекомендуется самостоятельно принимать эти лекарственные препараты.

Вирусно-бактериальная пневмония лечится антибиотиками (Ампициллином, Амоксициллином) либо цефалоспоринами III поколения в сочетании с макролидами (Азитромицином, Кларитромицином). Параллельно принимаются препараты от кашля, жаропонижающие средства, препараты, повышающие иммунитет.
Важно понимать: чтобы остановить инфекцию, предотвратить тяжелое течение заболевания и осложнения, нужно обратиться к врачу, так как при сопутствующих осложнениях гриппа в некоторых случаях именно своевременное начало лечения и профессиональная медицинская помощь могут спасти человеку жизнь.
Читайте также: