Инфекция не поддающаяся лечению


Как это бывает
Полгода назад в госпитале Бернского университета разразился скандал: за год 270 пациентов заразились инфекцией, на которую не действовали никакие лекарства. С возбудителем, особым штаммом энтерококка, в госпитале боролись больше года. Такие же штаммы были обнаружены в австралийских и новозеландских больницах. Медики ломали голову, как бактерия-мутант могла попасть в "стерильную" Швейцарию - то ли ее завез кто-то, побывавший в Австралии, то ли, наоборот, в Южное полушарие зараза переместилась из Северного. Это так и осталось тайной.
В США годом ранее тоже произошел резонансный случай: 70-летняя американка "привезла" из путешествия по Индии непонятную заразу. Женщину пытались лечить, испробовав более 20 антибиотиков, включая самые мощные, но она погибла.
Наша страна не исключение. Точной статистики, сколько людей мы теряем, нет. Но, во всяком случае, есть данные ВОЗ по туберкулезу: в России ситуация с заболеваемостью и смертностью в последние годы стала лучше, но все равно мы наряду с Индией и Китаем входим в тройку наиболее неблагополучных стран. В том числе и по распространенности агрессивных форм туберкулеза.
Недавняя трагедия с певицей Юлией Началовой, умершей от заражения крови, тоже имеет отношение к проблеме антибиотикорезистентности. Сепсис у нее был вызван инфекцией, с которой врачам справиться не удалось.
Что делать
ВОЗ приняла программу, которая должна заставить страны разумнее обращаться с антибиотиками. По данным ВОЗ, каждая вторая такая таблетка назначается сегодня неоправданно, избыточно. И это уже не говоря о том, что часто люди занимаются самолечением.
Эксперты предложили классифицировать все известные антибиотики на три группы - Доступ, Наблюдение и Резерв - AWaRe (Access, Watch and Reserve). Препараты первой группы применяют для наиболее распространенных инфекций, во вторую включены лекарства, справляющиеся с более серьезными инфекциями. А "тяжелая артиллерия" - это препараты резерва, которые должны использоваться в небольших количествах и только в самых тяжелых случаях.
Кроме того, разные страны используют и дополнительные меры, чтобы в принципе сократить использование антибиотиков. В Британии, например, местный минздрав рекомендовал лечить воспаленное горло медом и горячим чаем, чтобы снизить неоправданный прием лекарств. В Нидерландах кашель не считают заболеванием, требующим приема лекарств. В Бельгии и Франции провели просветительские кампании, как применять антибиотики. Австралия и Словения ввели ограничения на некоторые препараты. А в Корее, где обычно доктор выписывает лекарство и тут же сам его выдает пациенту, антибиотики исключили из этого списка, чтобы у врачей не было материальной заинтересованности назначать их избыточно.


В России тоже принята программа по сокращению использования антибиотиков. Минздрав не просто запретил аптекам продавать их без рецепта, но и стал жестко наказывать фармацевтов за нарушения.
Общество чистых тарелок
Но проблема шире. Ведь антибиотики до сих пор широко используются в сельском хозяйстве, причем не только для лечения животных, но и повседневно - они помогают быстрее наращивать массу, увеличивая прибыль производителей мяса и птицы. Поэтому меры ВОЗ касаются не только медицинского применения препаратов, но и их сельскохозяйственного использования.
"В нашей стране действуют строгие правила по применению антибиотиков в сельском хозяйстве, - пояснил "РГ" главный внештатный специалист Минздрава по клинической микробиологии и антимикробной резистентности Роман Козлов, - наши нормы намного строже, чем, например, в США. Поэтому, когда мы покупаем российское мясо или курицу, мы защищаем себя от возможных будущих проблем".
Что надо знать любителям самолечения
Профессор Роман Козлов дал несколько простых советов.
1. Не все инфекции можно вылечить антибиотиками. Применять эти лекарства при ОРВИ (простуде), гриппе, других вирусных инфекциях не только бесполезно, но и вредно.
В последних рекомендациях минздрава Великобритании, например, вполне официально написано, что при кашле, першении и боли в горле нужно применять мед и полоскания.


2. Если все-таки дело дошло до таблеток (например, воспаление горла переросло в серьезную ангину), принимать антибиотики можно только по назначению доктора. Если вы заболели повторно и вам кажется по опыту, что вы сами знаете, как справиться, все равно надо показаться врачу.
3. Соблюдение срока приема и дозировки при курсе антибактериальной терапии обязательны. Многие перестают пить таблетки через день-другой, как только становится легче. Но ученые доказали: досрочный отказ от лечения многократно повышает риск возникновения штаммов бактерий, устойчивых к антибиотикам.
4. Важна правильная диагностика. Тест на чувствительность - этот несложный анализ покажет, какой именно бактерией вызвано заболевание, и врач сможет выбрать правильное лекарство. Антибиотиков много, и разные их классы заточены на различные виды бактериальных инфекций. Тест тем более нужен, если инфекция протекает долго, плохо поддается лечению, рецидивирует. Не исключено, что у больного есть бактерии, устойчивые к определенным препаратам.
5. Чистота - залог здоровья. Гигиена, как это ни банально, очень важна. Медики объясняют, что, соблюдая самые простые правила, мы спасаем себя от многих инфекций и последующего лечения. А правила мы знаем с детства: мыть руки, в том числе обязательно после контакта с домашними животными; споласкивать продукты, которые едим сырыми; быть особенно осторожным в тропических странах, где высок риск незнакомых нам экзотических инфекций.
Оппортунистические инфекции у взрослых – это патологические процессы, которые возникают и розвиваются на фоне сниженного имуного ответа. Лечение подобных инфекций усложняется неакдекватной реакцией всего организма, невозможностью подключить естественные защитные механизмы. Оппортунистические инфекции – это причина смерти при ВИЧ/СПИДе человека.
Не все инфекционные возбудители способны вызывать оппортунистическую инфекцию, а только те, которые долго способны персистировать (бессимптомно пребывать) в ослабленном организме. Заболевания могут развиться даже при активации условно-патогенной микрофлоры (той, которая в нормальном состоянии неспособна вызвать инфекционный процесс).
Виды и особенности оппортунистических инфекций
Особенности оппортунистических инфекций заключаются не только в специфических возбудителях, но и в тактике подбора лечения:
- возбудители слабо поддаются классическим схемам лечения и часто рецидивируют,
- у организма отсутствует полноценный иммунный ответ (болезни развиваются на фоне иммунодефицитов, опухолевых процессов),
- возбудитель диссеминирует (распространяется) по всем органам и системам.
Распространенные оппортунистические инфекции, которые развиваются на фоне ВИЧ/СПИДа, поданы в таблице.
| Бактериальные инфекции | Грибковые | Вирусные | Паразитарные | Другие |
| Туберкулез | Кандидозный эзофагит | Герпес-вирусы | Токсоплазмоз в церебральной форме | Саркома Капоши |
| Респираторные инфекции, а именно пневмонии | Кандидоз ротовой полости | Папилломавирус | Микроспоридиоз | Лимфома Ходжкина |
| Кишечные инфекции | Криптококкоз | Гепатит С, В | Криптоспоридиоз | Цервикальный рак у женщин |
| Гистоплазмоз | Лейшманиоз | Энцефалопатии | ||
| Стафилококковый фоликуллит | Миелопатии | |||
| Многоочаговая лейкоэнцефалопатия |
Кроме того, развиваются кардио- и нефропатии.
Среди респираторных инфекций преобладают пневмонии. Возбудителями может быть типичная или атипичная флора. Чаще остальных находят Streptococcus pneumoniae, Haemophilus influenza, Staphylococcus aureus, Moraxella catarrhalis. Клинические проявления не отличаются от обычной пневмонии.
Лечится подобная пневмония как заболевание у третьей клинической группы с пневмониями (Аминопенициллином или Цефалоспорином четвертого поколения с внутривенным введением макролидов). Важно при пневмониях и приеме антибиотиков продолжать лечение антиретровирусными препаратами, а также назначить антимикотики (Флуконазол, Гризеофульвин, Амфотерицин В).
Но особенную опасность представляет пневмоцистная пневмония. Она вызывается грибком, который активно размножается в организме при снижении CD-4 клеток меньше 200 кл/мкл. Инкубационный период без клинических проявлений продолжается до двух недель, затем переходит в первую стадию. В ней преобладают интоксикационные явления (с незначительным повышением температуры до 37,5 , 38).
Вторая стадия характеризуется отдышкой, коклюшеобразным кашлем, который иногда сопровождается пенистой мокротой. На рентгене можно выявить мелкоочаговые тени, но не во всех случаях. В крови происходит снижение всех элементов (эритроцитов, тромбоцитов, лейкоцитов) и ускорение СОЭ.
Эта пневмония лечится при помощи симтоматической терапии (средства от кашля), а также антимикотических средств против грибка (Амфотерицин В). Назначают Триметоприм в комбинации с Сульфаметоксазолом (Бисептол в дозе 15/75 или 20/100 мг).
Оппортунистические инфекции, влияющие на кишечник при СПИДе:
- шигеллез,
- сальмонеллез, а именно сальмонеллезный сепсис,
- криптоспоридиоз,
- изоспороз.
Типичные проявления кишечных инфекций – нарушение стула, постоянные диареи, которые приводят к потере массы тела. На фоне этого нарушается функционирование кишечных ворсинок, не происходит всасывание полезных веществ. Сальмонеллез может осложниться септической формой, а также образовать абсцессы в разных органах, путем заноса бактерии по кровяному руслу.
Лечение кишечных инфекций должно сопровождаться оральной или парентеральной регидратацией с восстановлением солевого баланса. Применяются растворы типа Дисоль, Трисоль, важно контролировать уровень калия и натрия в крови.
Дополнительно назначают нитрофураны (Нифуроксазид), а также антибиотики макролиды (Гентамицин, Кларитромицин).
При СПИДе в организме человека начинают активно размножаться грибки. Это проявляется в виде заболеваний:
грибковый дерматит, чесоточный дерматит,- ангулярный хейлит (заиды в уголках рта),
- онихомикоз,
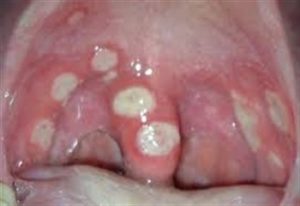
- кандидоз (ротовой полости, трахеи, пищевода, генерализованный).
Кандидозу более подвержены женщины, дети, пациенты с сахарным диабетом, а также те, кто принимает антибиотики. Лечить кандидоз, как оппортунистическую инфекцию, необходимо антимикотиками. Редко используется Нистатин, по причине формирования резистентности, чаще Флуконазол. При распространении кандидоза на два органа или более, используется Амфотерицин В, Гризеофульвин.
Лечение вирусных оппортунистических инфекций затруднено по причине их протекания под маской других заболеваний. Чаще всего организм поражают герпес-вирусы.
То есть, на фоне ВИЧ/СПИДа, герпес-вирусная инфекция остается незамеченной. Основные проявления можно перепутать с главной болезнью (слабость, усталость, увеличение лимфоузлов). Для ВИЧ наиболее характерно поражение третьим и пятым типом вируса герпеса.
Третий тип или Варицелла протекает не в форме ветряной оспы, а в форме опоясывающего лишая.
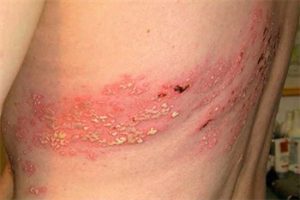
На коже появляются везикулы, которые потом превращаются в папулы (мешочки) с прозрачным содержимым, они чешутся. Со временем папулы покрываются корками и отпадают, оставляя незначительные пигментации (изменение цвета кожи, потемнение). Типичная локализация: на грудкой клетке, между ребрами, по ходу межреберных нервов, но высыпания могут развиваться в любом месте, где проходят нервные волокна.
Лечение инфекции заключается в приеме ударных доз Ацикловира или Валацикловира (по 800 мг 5 раз в день).
Опухолевые процессы относят к оппортунистичным инфекциям при СПИДе. Они развиваются при четвертой клинической стадии болезни. Их лечение – исключительно паллиативное, направленное на облегчение состояния пациента.
Самые распространенные опухолевые поражения: саркома Капоши и лимфомы (ходжкинские или неходжкинские).
Саркома Капоши характеризуется появлением многочисленных сосудистых узелков и бляшек на коже. Их примерные размеры до 3 сантиметров, а цвет: от красного до коричневого. Элементы сыпи не болят, но имеют тенденцию к разрастанию и сливанию, что в дальнейшем приводит к диссеминации опухоли и ее поражению внутренних слизистых оболочек органов. Опухоль ассоциируется с вирусным поражением (предполагаемая причина , герпес-вирус 8 типа). Но специфического лечения не существует. Используется лазерная деструкция или криодеструкция (жидким азотом) элементов сыпи.
Лимфомы (ходжкинские или неходжкинские) не имеют особо опасных или заметных клинических проявлений. Они определяются лабораторно, происходит гиперпродукция незрелых В-лимфоцитов, что делает реакции гуморального иммунитета менее эффективными.
Единственный признак, который можно увидеть на крайних стадиях лимфомы, увеличение регионарных и внутренних лимфоузлов, а также гепатолиенальный синдром. Эти признаки появляются и вследствие самого ВИЧ. Это может вызывать портальную гипертензию, синдром верхней полой или нижней полой вены, что приводит к потерям сознания. Лечение паллиативное, радиотерапия или хирургическое иссечение пакетов лимфоузлов.
Лечение оппортунистических инфекций при СПИДе направлено на улучшение качества жизни пациента. Количество данных заболеваний прямопропорционально зависит от количества Т-хелперов (клеток CD4). Без лечения основной патологии (ВИЧ), полностью избавиться от сопутствующих заболеваний, которые приводят к смерти, невозможно.
Лімфома – пухлина, яка розвивається із лімфоїдної тканини. За типом росту розпізняють нодулярні і дифузні лімфоми, причому вони часто трансформуються в інші. Лімфома – друга за частотою пухлина у хворих на СНІД, приблизно 12-16 % хворих в стадії СНІДу помирають від лімфоми. На відміну від саркоми Капоші, лімфома не пов’язана з будь-якою групою ризику. Вона може бути індукована самим ВІЛ і призводити до поліклональної гіпергамаглобулінемії, яка притаманна для ВІЛ-інфекції. При генералізованій лімфаденопатії формується В-клітинна гіперплазія. Найбільш імовірною першопричиною імунобластної лімфоми є вірус Епштейна-Барр, ДНК якого постійно виявляють в клітинах пухлини. Найчастішими формами лімфом у ВІЛ-інфікованих є неходжкінські лімфоми, лімфома Беркітта, первинна лімфома ЦНС та інші.
Неходжкінська лімфома формується в результаті тривалої стимуляції і проліфереції В-клітин, рідко Т-клітин. Факторами швидкого прогресування лімфоми є число СD4 <, 100 кл/мкл, вік старше 35 років, анамнез ін’єкційної наркоманії. Ризик розвитку лімфоми у хворих на СНІД в 100 разів вище, ніж у популяції в цілому.
Первинна лімфома ЦНС зустрічається у 1-3 % хворих на СНІД і розвивається, як правило, при кількості лімфоцитів <, 50 кл./мкл.
Клінічно при лімфомі Беркітта у половини хворих спостерігається первинне ураження периферійних, внутрішньогрудних, заочеревинних лімфатичних вузлів. Процес розвивається частіше в мигдаликах, шлунково-кишковому тракті, шкірі, кістках та інших органах. Захворювання перебігає з проявами інтоксикації, яка проявляється лихоманкою, схудненням, надмірним виділенням поту вночі, локальним зудом. Притаманні автоімунна гемолітична анемія, тромбоцитопемія, екзантема.
При локалізації лімфоми на шиї або надключичній області лімфатичні вузли збільшені у розмірах, ущільнені, рухомі, не спаяні з оточуючою клітковиною. При ураженні лімфатичних вузлів міжстіння розвивається синдром верхньої порожнистої вени (розширення вен передньої грудної стінки), при ураженні мигдаликів з’,являється відчуття сторонього тіла в горлі. Мигдалик швидко збільшується у розмірах. При локалізації лімфом в шлунку клініка нагадує рак або виразкову хворобу. Можливі ураження і паренхіматозних органів.
К чему привела лекарственная устойчивость
Устойчивость к антибиотикам: угроза постантибиотиковой эры
Об устойчивости к противомикробным препаратам говорят в тех случаях, когда микроорганизмы (бактерии, грибки, вирусы и паразиты) оказываются способны выдерживать атаку противомикробных средств (антибиотиков, противогрибковых, противовирусных и противомалярийных препаратов), которые раньше успешно их подавляли. Как это происходит, расскажем на примере антибиотиков.
В 2001 году эксперты Всемирной организации здравоохранения (ВОЗ) впервые обратили внимание на то, что из-за нерационального назначения антибиотиков эти препараты вскоре могут начать терять свою эффективность. Сегодня антибиотикорезистентность — это мировая проблема, которая в то же время касается каждого жителя Земли.
Это уже происходит: 25 000 человек ежегодно умирают в Европе — как дома, так и в стационаре — от инфекций, вызванных резистентными микробами. При этом на новые антибиотики рассчитывать не приходится: за последние 30 лет не было открыто ни одного нового класса антибактериальных препаратов, и если даже разработки начнутся сегодня, лекарство появится не раньше, чем через 15 лет.
Болезни, которым не страшны антибиотики
Заболевания дыхательных путей. По статистике, чаще всего антибиотики назначаются при респираторных заболеваниях, отитах, воспалениях бронхов и легких. Один из самых опасных возбудителей этих заболеваний — пневмококк. Препараты, которыми раньше успешно лечилась пневмококковая инфекция, сегодня не могут назначаться лишь исходя из картины заболевания (быть препаратами выбора, как говорят врачи).
Дело в том, что устойчивость пневмококка к пенициллину достигла 50%, к тетрациклинам и левомицетину — 30%. Недавно подтверждена резистентность пневмококка и к антибиотикам группы макролидов — тоже в 30% случаев. При таком уровне лекарственной устойчивости врач должен сначала провести анализ на чувствительность возбудителя к антибиотикам и только потом назначить препарат, который точно будет работать. Но анализ этот дорогой, делается долго, а пневмококковая инфекция развивается стремительно.
Инфекции мочевыводящих путей. Чаще всего они вызываются кишечной палочкой (Escherichia coli) и до последнего времени хорошо лечились фторхинолонами, но сегодня устойчивость кишечной палочки к этим противобактериальным препаратам возросла настолько, что они тоже не могут считаться препаратами выбора.

Эпидемия гонореи?
Пример того, как социально опасная болезнь может стать неизлечимой, — современная ситуация с гонореей. Эта инфекция, передающаяся половым путем (ИППП), известна с древности, и сегодня ею в России болеют 36 человек на 100 тыс. населения. Ее возбудители — гонококки (Neisseria gonorrhoeae) вызывают гнойное воспаление мочеиспускательного канала и яичек у мужчин, маточных труб и яичников у женщин, что может привести к бесплодию и импотенции.
Проблема в том, что заболевание часто протекает бессимптомно, особенно у женщин. По статистике, средний срок обращения к врачу после заражения гонореей — полгода. Хотя специалисты советуют сдать анализы после любого незащищенного контакта с непостоянным половым партнером. Кроме того, в нашей стране до сих пор не принято в случае неприятных симптомов со стороны половых органов обращаться к врачу — многие сами назначают себе лекарства, почитав о них в интернете.
Это мировая тенденция: в Китае за 5 лет — с 1996 по 2001 гг. — устойчивость гонококка к антибиотикам увеличилась с 17 до 70%. Специалисты по ИППП говорят, что для лечения гонореи остается одна группа действующих препаратов — цефалоспорины, но и их уже нельзя использовать как монопрепарат, а надо комбинировать с другим антибиотиком. Рекомендации по лечению гонореи меняются буквально каждые несколько лет, и только врач знает, что именно эффективно в данный момент.
Что могут сделать пациенты?
Использовать антибиотики только в случае их назначения дипломированным медицинским специалистом.
Всегда доводить до конца полный курс лечения, даже если самочувствие уже улучшилось.
Не делиться антибиотиками с другими людьми и не использовать оставшиеся антибиотики, назначенные ранее.
Что могут сделать врачи и фармацевты?
Заниматься профилактикой инфекционных заболеваний.
Назначать и отпускать антибиотики только когда они действительно необходимы.
Назначать и отпускать правильные препараты для лечения болезни.
По медицинским вопросам обязательно предварительно проконсультируйтесь с врачом
Какие назначения необходимы при подозрении на инфекцию нижних дыхательных путей? Какие патогенные факторы играют существенную роль? Как вести больных? Респираторные заболевания являются частой причиной обращения к врачу в Великобритании,
 |
Респираторные заболевания являются частой причиной обращения к врачу в Великобритании, причем в большинстве случаев они относятся к инфекционным [1]. Трем четвертям пациентов, обращающихся с признаками острого заболевания нижних дыхательных путей, врач общей практики назначает антибиотики, хотя лишь в немногих случаях удается выделить возбудителя и антибиотики или вообще не влияют, или мало влияют на естественный ход заболевания [2,3].
Назначая антибиотики, врач руководствуется ожиданиями пациента и старается действовать согласно определенной терапевтической стратегии, хотя зачастую, выписывая рецепт, чувствует, что при этом состоянии антибиотики будут неэффективны [4,5].
Причины, по которым пациент первый раз приходит на прием к своему врачу и затем повторно обращается за консультацией, довольно сложны и часто никак не соотносятся с течением болезни. Как правило, они обусловлены обеспокоенностью своим здоровьем или давлением со стороны друзей, семьи и сотрудников.
При необходимости назначить антибиотик для лечения инфекции нижних дыхательных путей обычно выбирают амоксициллин. Пациенты, повторно обращающиеся к врачу, скорее всего, получат другой антибиотик, например эритромицин или новейшее средство из группы макролидов, хинолонов или пероральный цефалоспорин [3,6].
Проведенные нами недавно исследования показали, что повторное обращение пациентов с инфекциями нижних дыхательных путей, уже получивших назначения на первичном приеме, никак не связано с антибиотикотерапией. Только у 4% таких больных сохранялась бактериальная инфекция и ни у одного из них не было устойчивости к амоксициллину [7]. Повторно приходить на прием побуждают пациентов немедицинские факторы, такие как привычка обращаться к врачу.
- Пациент неверно представляет себе естественное течение болезни
- Пациент продолжает беспокоиться по поводу симптомов болезни
- Пациенту нравится ходить на прием к врачу
- По настоянию членов семьи, друзей, сотрудников
- У пациента появились соображения, касающиеся важности симптомов
- Инфекция хронизируется или к ней присоединяется другая инфекция
- Проявляется серьезное основное заболевание
При повторном обращении по поводу респираторного заболевания врач общей практики прежде всего должен попытаться установить причину такого обращения (табл. 1). Вполне возможно, что оно вызвано необоснованными ожиданиями пациента, и наилучшим средством здесь было бы объяснение нормальных сроков выздоровления от простуды. Или же есть какое-то основное заболевание, не распознанное на первичной консультации, например астма, недолеченное хроническое обструктивное легочное заболевание, рак или бронхоэктазы.
В том случае если врач считает, что причина в продолжающейся инфекции, необходимо определить возможного возбудителя и выбрать соответствующий антибиотик (табл. 2). Ниже мы обсудим некоторые сложные случаи, которые необходимо иметь в виду [8,9]. Однако нужно помнить, что наиболее распространенными возбудителями остаются Streptоcoccus pneumoniae и респираторные вирусы, а сложные случаи составляют скорее исключение, чем правило в ежедневной общей практике.
Пенициллин-резистентный Streptococcus pneumoniae. Хотя число случаев развития лекарственной устойчивости неуклонно возрастает и представляет серьезную проблему для целого ряда европейских стран, в Англии антибиотикорезистентность пока не считается причиной неудачного лечения инфекций дыхательных путей. Нужно убеждать врачей общей практики проводить пневмококковую вакцинацию населения, входящего в группу риска, а антибиотики назначать строго по показаниям и в адекватной дозе.
Амоксициллин-резистентный Haemophilus influenzae. Haemophilus influenza (Hi) является частой бактериальной причиной обострения хронических обструктивых заболеваний легких (ХОЗЛ), а также вызывает персистирующий бронхит у здоровых взрослых людей. Некоторые антибиотики, такие как эритромицин и цефалоспорины первого поколения, недостаточно эффективны в отношении Hi. Наличие b-лактамазы объясняет отсутствие реакции на амоксициллин. Такие штаммы называются амоксициллин-резистентными Hi (АRHi).
инфекция
Амоксициллин-резистентный
Haemophilus influenzaе
Распространенные атипичные
инфекции
Mycoplasma pneumoniae
Chlamydia pneumoniae
Moraxella catarrhalis
Пенициллин-резистентный
Streptococcus pneumoniaе
Другие бактериальные возбудители
Иные атипичные инфекции
Chlamydia psittaci
Coxiella burnetti, Legionella pneumophila
Заболеваемость, обусловленная АRHi, растет и составляет сегодня в Великобритании 10-25% общего числа респираторных заболеваний в зависимости от региона. В других странах, таких как Испания, Португалия и некоторые районы Франции, уровень лекарственной устойчивости гораздо выше — это нужно иметь в виду в тех случаях, когда пациент мог заразиться зарубежом.
Об этом возбудителе следует помнить, если у пациента с ХОЗЛ после лечения часто повторяющимися курсами амоксициллина сохраняются симптомы заболевания и гнойная мокрота. В данном случае целесообразным будет недельный курс хинолона или коамоксиклава. От назначения ципрофлоксацина следует воздержаться, если пациент принимает теофиллин.
Moraxella catarrhalis. Некоторым название этого микроорганизма может показаться незнакомым, поскольку раньше его относили к роду Neisseria вида Branhamella.
Это грамотрицательный диплококк, входящий в нормальную микрофлору молодых и пожилых людей. Вслед за Haemophilus influenza и Streptococcus pneumoniae он является третьей по распространенности причиной обострения ХОЗЛ и часто поражает пациентов с тяжелыми хроническими легочными заболеваниями или раком легких.
Обнаружение этого микроорганизма служит показателем тяжести процесса. Сообщалось о недавнем наблюдении 42 случаев пневмонии, вызванной M. catarrhalis, когда около половины пациентов погибло от основного заболевания в течение трех месяцев после обнаружения инфекции.
Важно и то обстоятельство, что практически все штаммы сегодня являются b-лактамазопродуцирующими и соответственно амоксициллинорезистентными. Имеется предположение, что b-лактамаза, продуцируемая M. Catarrhalis, обеспечивает устойчивость к амоксициллину в норме чувствительных респираторных возбудителей, таких как S. pneumoniae и H. influenzae. Проводимая терапия не отличается от той, которая применяется в случаях АРHi (см. выше).
Pseudomonas aeruginosa. Об этом возбудителе нужно помнить в связи с возможностью развития бронхоэктазов и кистозной болезни. Стоит один раз заразиться Pseudomonas aeruginosa, и рецидивы могут следовать один за одним. В настоящее время единственным эффективным пероральным средством является ципрофлоксацин, но к нему быстро развивается устойчивость, и пациентов приходится госпитализировать для проведения внутривенной антибиотикотерапии и физиотерапии.
Другие бактериальные возбудители. Изредка выделяют грамотрицательную кишечную палочку, или Staphylococcus aureus. Эти возбудители чаще связаны с больничными пневмониями, но иногда обнаруживаются у пациентов, недавно выписавшихся из больницы.
- Атипичные инфекции
Под атипичными обычно подразумеваются инфекции, вызываемые Mycoplasma pneumoniae, Chlamydia psittaci, Chlamydia pneumoniae, Coxiella burnetti и Legionella pneumophila. Лихорадка Q, возбудителем которой служит Coxiella burnetti, встречается редко (как правило, в сельской местности), поэтому не будет упоминаться в дальнейшем. Все атипичные инфекции трудно поддаются распознаванию на ранних стадиях; серологические исследования, проведенные как в острый период, так и в период реконвалесценции, редко дают положительный ответ и не представляют клинической ценности.
Ни один из возбудителей атипичных инфекций не поддается воздействию b-лактамных антибиотиков, что объясняет отсутствие эффекта от назначения амоксициллина.
Mycoplasma pneumoniae. Эпидемия, вызванная этим возбудителем, случается каждые три-четыре года, и в такой период может составлять значительную часть всех респираторных заболеваний.
Обычно она охватывает школьников, студентов и людей среднего возраста; маленькие дети и старики страдают редко.
В отличие от бактериальных инфекций, заболевание начинается постепенно, через 10-14 дней после заражения, проявляясь сухим кашлем или выделением скудной чистой мокроты. Общее недомогание и повышение температуры тела обычно умеренные, при исследовании грудной клетки обнаруживаются незначительные изменения. Иногда такие проявления, как сыпь, буллезный мирингит, а также выявление холодовых агглютининов помогают поставить диагноз.
Микоплазменную инфекцию следует заподозрить, если взрослый человек, до этого не жаловавшийся на здоровье, при отсутствии серьезных патологических симптомов и признаков интоксикации не поддается лечению амоксициллином. В этом случае имеет смысл попробовать назначить антибиотик из группы макролидов; альтернативный подход — тетрациклины. Кашель, как правило, медленно поддается лечению.
Хламидии. Большинствo врачей общей практики время от времени сталкиваются со случаями пситаккоза, вызванного длительным контактом с какой-нибудь любимой домашней птичкой. В последние годы установлено, что наиболее распространенным возбудителем инфекций дыхательных путей является Chlamydia pneumoniae, передающаяся от человека к человеку [10]. Эта инфекция проявляется такими же стертыми симптомами, как и микоплазменная, среди которых выделяются кашель и фарингит. Но, в противоположность микоплазменной инфекции, данное заболевание поражает и пожилых людей, часто вследствие реинфекции.
 |
| Рисунок 2. Тактика ведения больного с выраженными клиническими показаниями для назначения антибиотиков при остром заболевании нижних дыхательных путей |
В некоторых исследованиях обнаружена связь между Chlamydia pneumoniaе и болезнями коронарных артерий и бронхиальной астмой, возможно обусловленная наличием хламидиального антигена, прикрепляющегося к эндотелию и эпителию. Рекомендуемое лечение — антибиотик из группы макролидов или тетрациклинов.
Legionella pneumophila. Болезнь легионеров все еще находится в центре внимания. Легионелла — редкий возбудитель пневмонии, развивающейся в местах большого скопления людей. Похоже, что легионелла не вызывает такие менее тяжелые заболевания дыхательной системы, как бронхит или инфекции верхних дыхательных путей. Состояние пациентов с болезнью легионеров достаточно тяжелое; обычно им требуется лечение в условиях стационара.
Известна связь этого заболевания с зараженными легионеллами источниками воды, поэтому упоминание пациента о заграничной поездке, пребывании в отеле или больнице, ванне джакузи помогает врачу общей практики правильно поставить диагноз. Нередко встречаются такие осложнения, как дыхательная недостаточность и энцефалит, поэтому все больные, даже в сомнительных случаях, должны быть направлены на госпитальное обследование.
- Практические советы по ведению больных с инфекциями дыхательных путей
Назначение антибиотиков. Подход к ведению больных с острыми инфекциями нижних дыхательных путей представлен на рис. 2. Ключевым моментом является принятие решения о назначении или неназначении антибиотиков. Большинство врачей общей практики считают необходимым применение антибиотиков при серьезных системных нарушениях, постоянном выделении гнойной мокроты, появлении местных признаков поражения легких и отягощенности предшествующими заболеваниями. Если уже решено использовать этот вид лечения, выбор нужного препарата не представляет особого труда.
 |
| Рисунок 3. Пациентам, входящим в группу риска, необходимо провести пневмококковую вакцинацию |
В большинстве случаев назначается амоксициллин. Согласно последним рекомендациям, доза амоксициллина принята равной 500 мг (а не 250 мг, как было раньше), чтобы снизить частоту развития резистентности пневмококков. Однако эта проблема лучше разрешается путем уменьшения общего количества назначений антибиотиков при инфекциях нижних дыхательных путей.
Врач общей практики не должен рекомендовать больному прием антибиотиков просто потому, что это самый легкий способ, или в случае, когда нет четких клинических показаний для их назначения. Проблемы резистентности возбудителей инфекций дыхательных путей решаются при назначении антибиотиков, обусловленном строгими показаниями. Снабжение пациентов простыми информационными листками значительно снижает необходимость повторных консультаций.
Литература
1. Office of Population Censuses and Surveys. Morbidity statistics from general practice: foutrh national study 1992. London: HMSO, 1995 (Series MB5;3).
2. Orr P. H., Scherer K., Macdonald A., Moffatt M. E. Randomosed placebo controlled trials of antibiotics for acute bronchitis: a critical review of the literature. J Fam Pract 1993; 36:507–512.
3. Macfarlane J. T., Holmes W. F., Macfarlane R. M., Lewis S. Contemporary use of antibiotics in 1089 adults presenting with acute lower respiratory tract illness in general practice in the UK: implications for developing managment guidelines. Respiratory Medicine, 1997; 91:427–434.
4. Holmes W. F., Macfarlane J. T., Macfarlane R. M., Lewis S. The influence of antibiotics and other factors on reconsultation for acute lower respiratory tract illness in primary care. Br J Gen Pract (in press).
5. Macfarlane J. T., Holmes W. F., Macfarlane R. M. Acutr lower respiratory tract illness in general practice; a study of the view on 787 patients and their influence on antibiotic prescribing. BMJ, 1997; 315:1211–1214.
6. Macfarlane J. T, Colville A., Guion A., Macfarlane R. M., Rose D. H. Prospective study of aetiology and outcome of adult lower respiratory tract infection in the community. Lancet, 1993; 341:511–514.
7. Macfarlane J., Prewett J., Rose D., Gard P., Guion A., Cunnigham R., Myint S. A prospective, case control study of the aetiology of community acquired lower respiratory tract infections in adult who felt to improve with initial antibiotics. BMJ, 1997; 315:1206–1210.
8. Venkatesan P., Innes J. A. Antibiotic resistance in common acute respiratory pathogenes. Thorax, 1995; 50:481–483.
9. Anon. Lower respiratory tract infections. MeReC Bulletin 1994; 5:5–8.
10. Torres A., ElEbiary M. Relevance of Chlamydia pneumoniae in community acquired respiratory infections. Eur Respir J, 1993; 6:7–8.
11. Macfarlane J. T., Holmes W. F., Macfarlane R. Reducing reconsultations for acute lower respiratory tract illness with an information leaflet. Br J Gen Pract, 1997; 47:710–722.
Читайте также:


