Инфекция морганелла для детей
Рубрика МКБ-10: B96.4
Содержание
Протейная инфекция (proteus)
Протейные инфекции вызываются протеями и составляют большую группу заболеваний под общим названием протеозы.
Протей долго считали сапрофитом, распространенным в окружающей среде, но в настоящее время сформировалось положение о протеях как условно-патогенных микроорганизмах, возбудителях нозокомиальных инфекций.
Бактерии рода Proteus распространены повсеместно. Их выделяют из почвы, воды и атмосферного воздуха. В стационарах протеи можно обнаружить на предметах ухода за больными, медицинской аппаратуре, санитарно-гигиеническом оборудовании. Столь широкое распространение этих бактерий и формирование госпитальных штаммов объясняют широким применением антибиотиков и высокой резистентностью протея к большинству из них. В отделениях для новорожденных протеи могут вызвать экзогенную нозокомиальную инфекцию. В целом среди возбудителей госпитальных инфекций на долю протеев приходится около 10%.
Источником инфекции является больной или бактериовыделитель. Наибольшую опасность представляют больные с кишечной протейной инфекцией, так как при этом возбудитель выделяется с испражнениями в огромных количествах (до 10 7 -10 8 бактерий в 1 г фекалий). Однако и при гнойно-воспалительных процессах (нагноение операционных ран, ожоговых поверхностей, остеомиелит, отит, флегмоны и др.), а также при заболеваниях мочевых путей протейной этиологии происходит значительное выделение протея во внешнюю среду.
Восприимчивы к протейной инфекции новорожденные и дети раннего возраста, лица с аномалиями и поражением мочевых путей, а также ослабленные различными заболеваниями и хирургическими вмешательствами. Инфекция передается контактным и пищевым путем через инфицированные продукты (мясо, рыба, творог, фруктово-овощные смеси), а также предметы ухода, медицинскую аппаратуру, инструменты. Заболевания протеозами регистрируются в течение всего года, преобладает спорадическая заболеваемость.
Выделяют 5 видов представителей рода Proteus: P. vulgaris, P. mirabilis, P. morganii, P. retgeri и P. inconstans (providencia). Бактерии каждого вида различаются по антигенной структуре, на основе которой разработана диагностическая схема, включающая определение числа О-групп и сероваров. P. mirabilis и P. vulgaris занимают ведущее положение среди протеев всех видов. Они хорошо растут на питательных средах Плоскирева, Вильсона-Блера и слабощелочном агаре с добавлением 0,3-0,4% раствора карболовой кислоты.
Входными воротами при протеозах являются желудочнокишечный тракт, мочевые пути, раневые и ожоговые поверхности. В месте внедрения протеи подавляют сопутствующую флору и выделяют ряд токсически действующих факторов (бактериоцины и лейкоцидин), угнетающих барьерные функции клеточных систем макроорганизма; формируется устойчивость микроорганизмов к бактерицидной активности сыворотки крови. Колонизация мочевых путей облегчается выработкой протеями уреазы - фермента, расщепляющего мочевину, что приводит к ощелачиванию мочи, нарушению целостности эпителия мочевых путей и снижению его резистентности.
В тонкой кишке протеи вызывают развитие энтерита, энтероколита в зависимости от дозы и вирулентности штамма возбудителя и состояния макроорганизма. В ближайшие часы после инфицирования часть бактерий проникает в стенку кишки и гематогенным, а возможно и лимфогенным путем заносится в органы, где возбудитель сохраняется и, вероятно, размножается в течение нескольких дней. При наличии условий возникают вторичные очаги, которые при снижении резистентности организма могут обусловить локальные инфекционные процессы или вторичную бактериемию. Таким образом, при экзогенном заражении протеи способны не только вызвать кишечную инфекцию, но и сделать кишечник источником потенциальной эндогенной инфекции различной локализации.
Гнойно-воспалительные процессы на коже, в костной ткани, поражения мочевых путей, желудочно-кишечного тракта, мозговых оболочек, уха, придаточных пазух, легких и др. У детей в основном поражается желудочно-кишечный тракт. На втором месте по частоте находится инфекция мочевой системы.
При кишечной инфекции заражение происходит в результате контакта с больными диареей или при употреблении инфицированной протеем пищи. Инкубационный период колеблется от нескольких часов до 2 сут. Заболевание развивается остро, начинается с общеинфекционных симптомов и нарушения функции желудочно-кишечного тракта. В 1-й день болезни температура тела повышается до 37,5-38,5 °С и сохраняется 5-7 дней и дольше. Аппетит ухудшается (у некоторых больных - вплоть до анорексии). Наиболее часто возникают гастроэнтерит и энтерит, реже - гастроэнтероколит и энтероколит. Повторная рвота (3-5 раз в сутки) бывает первые 2-3 дня. Стул водянистый, желто-зеленого цвета, зловонный, с непереваренными комочками пищи, с непостоянной примесью слизи, от 5 до 10 раз в сутки. У каждого 3-го больного выражен метеоризм и отмечаются боли в животе. У половины больных увеличена печень и у трети - селезенка.
У детей 1-го года жизни развивается кишечный токсикоз с эксикозом I-II степени. Это проявляется потерей массы тела, сухостью кожи и слизистых оболочек, уменьшением эластичности кожных покровов и снижением тургора мягких тканей. Нарушения сердечно-сосудистой системы проявляются приглушением тонов сердца, относительной тахикардией, иногда - систолическим шумом. Патологические изменения легких могут проявляться токсической одышкой или развитием пневмонии. В разгар заболевания наблюдается олигурия с умеренным количеством белка в моче. В периферической крови у половины больных регистрируются лейкоцитоз, нейтрофилез, палочкоядерный сдвиг, СОЭ умеренно повышена.
Продолжительность кишечной инфекции - от 5 до 10 дней; дольше всех симптомов сохраняется дисфункция кишечника с вторичными нарушениями пищеварения (дисахаридазная недостаточность и др.). Морфологические изменения в кишечнике можно определить как острый серозный энтерит. Гистологически выявляют полнокровие, отек стенок кишок и поверхностные дефекты. В слизистой оболочке и подслизистом слое кишки обнаруживаются лимфогистиоцитарные инфильтраты. В остальных внутренних органах наблюдаются дистрофические процессы; может развиться пневмония. При затяжном энтероколите нередко возникают глубокие множественные язвы диаметром 0,2-0,5 см с приподнятыми краями, в отдельных случаях они располагаются в области единичных лимфатических фолликулов.
Поражение мочевых путей обычно наблюдается у детей с аномалией развития почек и органов мочевой системы. Частое поражение мочевых путей объясняется выработкой протеями фермента уреазы, способствующей нарушению целостности эпителия мочевых путей и внедрению возбудителя в эти ткани. Попав в мочевую систему, протеи закрепляются в паренхиме почек, вызывая развитие пиелонефрита.
Особенности заболеваний у новорожденных и детей 1-го года жизни
Вспышки протейной инфекции в отделениях для новорожденных нередки. Инфицирование происходит во влажных кювезах или через аппаратуру. Протейная инфекция у новорожденных может иметь разнообразную локализацию. Протейная диарея начинается бурно, с подъема температуры тела до 37,5-38 °С, рвоты и жидкого стула с зеленью и слизью. Отмечаются вздутие живота, болезненность, урчание по ходу кишечника. В течение первых 2-3 сут на фоне общеинфекционного токсикоза развивается дегидратация. Дети отказываются от груди, становятся вялыми, у них появляется токсическая одышка.
Возможна инфекция пупочной ранки - омфалит в сочетании с инфекцией пупочных сосудов в виде септического артериита и флебита, захватывающего пупочную и портальную вены.
Протейная инфекция у новорожденных может развиваться в виде острого гнойного менингита с септицемией. Заболевание начинается внезапно, с подъема температуры тела до 38 °С, беспокойства, нарушения ритма дыхания, появления цианоза. У детей резко ослабевает сосательный рефлекс, возникают спастические судороги в конечностях, гемипарезы; дети пронзительно кричат. В крови отмечается лейкоцитоз более 10 9 , в спинномозговой жидкости - плеоцитоз с преобладанием нейтрофилов (до 70-90%). Если ребенок выживает, то наблюдаются отставание в психомоторном развитии и судорожные припадки.
Проводят бактериологическое исследование испражнений, рвотных масс, мочи, крови, отделяемого из воспалительных очагов на коже. Кроме того, на присутствие бактерий исследуют пищевые продукты, воду, смывы с окружающих больного предметов, медицинской аппаратуры, лекарственные растворы. При повторном обнаружении у больного с кишечной дисфункцией более 105 колониеобразующих протейных клеток в 1 г испражнений можно диагностировать протейную инфекцию; 105 и более протейных бактериальных клеток в 1 мл мочи также свидетельствует о протейной этиологии патологического процесса в мочевых путях. Большое диагностическое значение придается данным серологических исследований. Антитела к аутоштамму протея начинают выявляться в РА с 5- 6-го дня болезни в титрах 1:200 и 1:400 с максимумом к 9-15-му дню от начала заболевания (1:400-1:1600). Применяют также РСК и РПГА.
Заболевания мочевых путей с протейной бактериурией сопровождаются появлением антипротейных антител в титрах от 1:160 до 1:640. При пиелонефритах и септических состояниях диагностическое значение придается титрам антипротейных антител 1:320 и выше.
Принципы терапии при кишечной инфекции протейной этиологии те же, что и при других бактериальных кишечных инфекциях. При легких формах назначают колипротейный бактериофаг. При тяжелых формах дают антибактериальные препараты (гентамицин, защищенные пенициллины, цефалоспорины III поколения). Для нормализации микрофлоры кишечника в периоде реконвалесценции рекомендуют бактерийные препараты.
Для больных с поражением мочевыводящих путей и почечной паренхимы важно восстановление нормального пассажа мочи. Показанием к назначению антибактериальной терапии в этих случаях служат бактериурия (более 10 5 микробных тел в 1 мл мочи) и признаки пиелонефрита. Уроштаммы протея устойчивы к пенициллину, эритромицину, полимиксину и сохраняют высокую чувствительность к препаратам налидиксовой кислоты. Для усиления эффективности противопротейных препаратов целесообразно их сочетание. В лечении больных с тяжелыми формами протейной инфекции применяют колипротейную плазму и антипротейную иммунную сыворотку.
Исход тяжелых генерализованных форм протейной инфекции у новорожденных недоношенных детей может оказаться неблагоприятным. Острые кишечные инфекции протейной этиологии заканчиваются, как правило, выздоровлением. Протейная инфекция мочевой системы бывает упорной, с рецидивами; в последние годы часто формируется вялотекущий пиелонефрит, трудно поддающийся лечению.
Специфической профилактики протеозов не разработано. Важное значение для предупреждения кишечной инфекции имеет соблюдение санитарно-гигиенических правил. Большие трудности представляет борьба с нозокомиальной протейной инфекцией, особенно в палатах для новорожденных и в урологических стационарах. Для снижения риска инфицирования протеем в указанных медицинских учреждениях необходимо наряду с применением дезинфекции и антисептических средств ограничивать до минимума инвазивные манипуляции.
Инфекция, вызванная бактерией Морганелла морганьи (Morganella Morganii)
Этиология и патогенез
Морганелла морганьи является грамотрицательной бактерией. Морганелла морганьи представитель нормальной флоры внутри кишечного тракта человека, млекопитающих и рептилий.
Хотя Морганелла morganii имеет широкое распространение, однако она является редкой причиной внебольничной инфекции и чаще всего встречается в послеоперационном периоде и при внутрибольничных инфекциях, вызывая инфекции мочевыводящих путей и др.
Морганелла была впервые описана британским бактериологом Х. де Р. Морган в 1906 году. Морган выделил бактерии из кала младенцев. Позже, в 1919 году, Уинслоу и др. назвали её бацилла Моргана, Bacillus morganii.
Морганелла morganii является оксидаз-отрицательным факультативным анаэробом. Этот организм движется с помощью перитрихиальных жгутиков, но некоторые штаммы не образуют жгутиков при температуре 30 °C.
Морганелла морганьи может производить фермент каталазу, поэтому способна преобразовать перекись водорода на воду и кислород. Это обычный фермент, который присутствует в большинстве живых организмов.
Морганелла morganii может служить причиной инфекций мочевыводящих путей, нозокомиальной хирургической раневой инфекции, перитонита, инфекции центральной нервной системы, эндофтальмита, воспаления легких, хориоамнионита, сепсиса новорожденных, некротический фасциита и артрита. Многочисленные случаи внутрибольничной инфекции были описаны, как правило, в качестве послеоперационных раневых инфекций или инфекций мочевыводящих путей. Пациенты, у которых развивалась бактериемия, как правило, были с ослабленным иммунитетом, сахарным диабетом, или имели хотя бы одно серьезное основное заболевание.
Лечение инфекций Морганелла morganii могут включать:
- цефалоспорины третьего поколения и четвертого поколения.
Некоторые штаммы М. morganii, устойчивы к пенициллину, ампициллину/сульбактаму, оксациллину, первому и второму поколению цефалоспоринов, макролидам, линкозамидам, фосфомицину, колистину и полимиксину В.
1. Pulaski, E. J.; Deitz, G. W. (1940). "Morgan's bacillus septicemia". Journal of the American Medical Association. 115 (11): 922.
2. Chen, Yu-Tin; Peng, Hwei-Ling; Shia, Wei-Chung; Hsu, Fang-Rong; Ken, Chuian-Fu; Tsao, Yu-Ming; Chen, Chang-Hua; Liu, Chun-Eng; Hsieh, Ming-Feng; Chen, Huang-Chi; Tang, Chuan-Yi; Ku, Tien-Hsiung (2012). "Whole-genome sequencing and identification of Morganella morganii KT pathogenicity-related genes" (PDF). BMC Genomics. 13 (Suppl 7): S4.
3. O'Hara CM, Brenner FW, Miller JM (13 October 2000). "Classification, identification, and clinical significance of Proteus, Providencia, and Morganella.". Clinical Microbiology Reviews. 4. 13 (4)
4. Herrara, Jose. "Morganella morganii". Truman State University Biology. Truman State University. Retrieved December 2012.
5. "Morganella morganii". University of Windsor. Retrieved 6 December 2012.
6. Cunha MD, Burke. "Proteae Infections". Merck Manual. Retrieved 8 December 2012.
7. Инфекционные болезни у детей: учебник. Учайкин В.Ф., Нисевич Н.И., Шамшева О.В. 2013. - 688 с.: ил.
Морганелла могании Это грамотрицательная комменсальная палочка кишечного тракта человека, других млекопитающих и рептилий. Хотя эта бактерия широко распространена у разных видов, она редко вызывает заболевание у здоровых людей, однако является патогенным микроорганизмом..
Он может вызывать тяжелые инфекции, включая эндофтальмит (инфекция, поражающая земной шар), инфекции центральной нервной системы, стенокардию Людвига (инфекцию полости рта), бактериемию и инфекцию мочевыводящих путей..
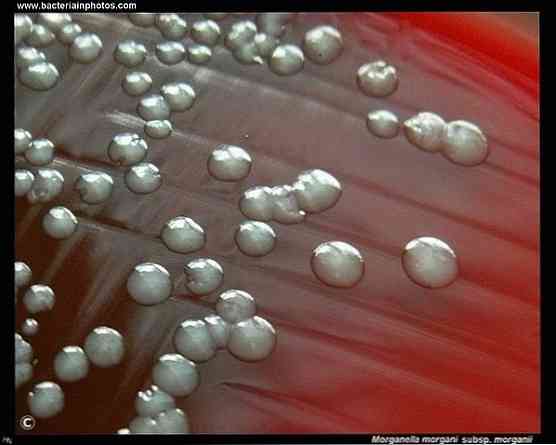
Морганелла могании может развить устойчивость к антибиотикам, и хотя тяжелые инфекции с этой бактерией встречаются редко, они имеют высокую смертность без адекватного лечения.
Его выявление должно проводиться с помощью лабораторного анализа, поскольку симптомы заболеваний, которые он вызывает, можно спутать с симптомами других заболеваний или с симптомами других возбудителей..
- 1 Характеристики
- 2 Таксономическая и систематическая история
- 3 Жизненный цикл Морганеллы Моргании
- 4 Заболевания, которые могут вызвать
- 4.1 Диарея
- 4.2 Инфекции мочевыводящих путей
- 4.3 Сепсис и бактериемия
- 4.4 Другие болезни
- 5 Симптомы инфекции
- 5.1 Диарея
- 5.2 Инфекции мочевыводящих путей
- 5.3 Сепсис и бактериемия
- 6 процедур
- 6.1 Диарея
- 6.2 Инфекции мочевыводящих путей
- 6.3 Сепсис и бактериемия
- 7 ссылок
черты
Морганелла могании представляет собой грамотрицательную бактерию, факультативную анаэробную и отрицательную оксидазу, с прямой формой стержня от 0,6 до 0,7 мкм в диаметре и от 1,0 до 1,8 мкм в длину.
Его колонии кажутся белесыми и непрозрачными при выращивании на чашках с агаром. Он жгутикуется при температуре ниже 30 ° C, однако при температуре выше этого он не может образовывать жгутик. Не образует рои.
Таксономическая и систематическая история
В этой работе Фултон продемонстрировал, что эти два вида действительно были одним и тем же видом, принимая специфический эпитет Протей Моргании, для того, чтобы быть первым, чтобы быть описанным.
Морган назвал бактерии "бацилла Моргана". Эта бацилла была позже переименована в Bacillus morganii Уинслоу и соавторы в 1919 году и как Протей Моргании Раусс в 1936 году.
На сегодняшний день жанр Morganella Он представлен двумя видами: Морганелла Моргания с двумя подвидами (Морганелла Моргании Моргании и Морганелла Моргании Сибонии) и Морганелла Психротолеранс.
Жизненный цикл Морганелла Моргания
Морганелла могании Его можно получить как в почве, так и в незагрязненных и сточных водах. Этот организм быстро колонизирует кишечный тракт многих видов в первые часы его жизни, где он живет как посетитель, не оказывая воздействия на здоровые организмы..
Однако бацилла может неконтролируемо развиваться и приобретать высокую патогенность, если она случайно проникает (открытые раны, удаление зубов, хирургические операции) в части тела, где ее обычно не обнаруживают, или если у хозяина ослаблен иммунитет..
Заболевания, которые могут вызвать
Хотя Морганелла Моргания Он часто встречается в фекалиях здоровых организмов, его частота заметно выше в случаях диареи. Однако это также может быть вызвано другими патогенами, такими как вирусы, другие бактерии, такие как Кишечная палочка, некоторые продукты и лекарства.
Морганелла Моргания был вовлечен в случаях инфекций мочевыводящих путей у людей, однако его участие в этом типе заболеваний ниже, чем у Proteus mirabilis, из-за его более низкой скорости роста в моче и неиндуцируемой природы ее уреазы.
Среди бактерий племени Proteeae, виды, принадлежащие к роду Протей они являются наиболее распространенными патогенами человека и вызывают различные внутрибольничные заболевания, включая инфекции мочевыводящих путей, сепсис и раневые инфекции.
Бактериемия из-за Морганелла Моргания, со своей стороны, они все еще относительно редки. Тем не менее, последние связаны с высокими показателями смертности, особенно в тех случаях, которые не получают адекватную терапию антибиотиками.
Морганелла Моргания был указан как возбудитель пневмонии, эндофтальмита, эмпиемы (скопление гноя в полости тела), инфекций хирургических ран, сепсиса новорожденных, спонтанного бактериального перитонита, инфекций центральной нервной системы и стенокардии Людвига, среди других заболеваний.
Этот вид также был выделен от змей и кур, страдающих респираторными заболеваниями, травмами глаз от пятнистых тюленей и морских слонов, септицемией у аллигаторов и пневмонией у ягуаров и морских свинок..
Не ясно, если во всех этих случаях Морганелла Моргания был возбудителем болезней или оппортунистическим колонизатором ранее пораженных тканей.
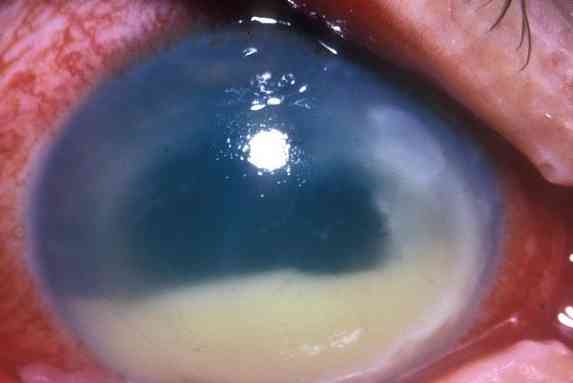
Симптомы инфекции
Симптомы диареи, вызванной Морганелла Моргани Они аналогичны тем, которые вызываются другими агентами, и включают испражнение в жидком стуле три или более раз в день, спазмы в животе и тошноту. Они также могут включать кровь в стуле, лихорадку, озноб и рвоту.
Инфекции мочевыводящих путей могут протекать бессимптомно или проявляться, среди прочего, следующими симптомами: частая и скудная, облачная, красная, розовая или коричневая моча и сильный запах, острая и постоянная потребность в мочеиспускании, ощущение жжения при мочеиспускании, тазовая боль у женщин.
Бактериемия - это присутствие бактерий в кровотоке в результате инфекции, раны или медицинской процедуры. Это может быть бессимптомно или вызвать небольшую лихорадку, но это может быть осложнено при сепсисе.
Сепсис является опасным для жизни осложнением инфекции. Среди его симптомов: очень высокая температура тела (более 38,3 ° C) или низкая (менее 36 ° C), более 90 ударов сердца в минуту, более 20 вдохов в минуту.
При осложнении могут возникнуть озноб, сенсорные нарушения, гипотензия, боль в животе, тошнота, рвота или диарея..
лечение
Предлагаемое лечение является общим для лечения диареи:
- Принимайте большое количество жидкости и регидратационных солей, чтобы избежать обезвоживания.
- Избегайте потребления молока.
- Не принимайте безрецептурные противодиарейные препараты.
- Отдых и отдых.
Для инфекций мочевыводящих путей, вызванных Морганелла Моргания, Лечение следует проводить с помощью пероральных хинолонов, таких как ципрофлоксацин. Также можно использовать цефалоспорины третьего поколения и триметоприм-сульфаметоксазол или карбапенемы..
Не существует 100% эффективного лечения, потому что бактерии могут развить устойчивость к лекарствам. Цефалоспорины третьего или четвертого поколения с аминогликозидами или без них были предложены для лечения инфекций Morganella и уменьшить возможное появление устойчивости к лечению.
Карбапенемические средства также использовались с добавлением других противомикробных препаратов или аминогликозидов в случаях бактериемии..
Для пациентов с аллергией на эти препараты рекомендуется использовать хинолоны, такие как ципрофлоксацин или высокие дозы триметоприм-сульфаметоксазола и аминогликозидов..

Морганелла — условно-патогенный микроорганизм, в норме обитающий в кишечнике человека и животных. Бактерия относится к семейству Enterobacteriaceae и обладает всеми типичными свойствами, одним из которых является негативная окраска по Грамму. Эти представители нормальной флоры ЖКТ широко распространены в природе. Их можно обнаружить в загрязненной воде, почве, пищевых продуктах. В стационаре бактерии обитают на медицинском инструментарии, аппаратуре, оборудовании. Активная антибиотикотерапия и высокая устойчивость микроорганизмов к ней — факторы, обуславливающие формирование госпитальных штаммов.
Микроорганизм был открыт микробиологом из Британии Морганом в 1906 году. Он выделил микроб из фекалий больного диареей младенца, изучил и описал его свойства. Благодаря работам ученого бактерия получила свое название – Bacillus morganii. В последствии морганеллы были подробно изучены микробиологами разных стран. Одни ученые относили их к кишечным палочкам, другие – к сальмонеллам.
M. Vall в 1939 году с учетом морфологии и биохимических свойств отнес морганеллу к роду Proteus и дал название бактерии – Proteus morganii. Он обосновал свои выводы общностью ферментативных свойств микробов и способностью к ползучему росту – роению на питательных средах. Такое название бактерий долгое время использовалось в международных классификаторах и научной литературе. И только в 1984 году морганеллы были исключены из рода Proteus и официально выделены в отдельный род Morganella, представленный одним видом – Morganella morganii. Такое решение было принято на основании результатов молекулярно-биологических и генетических исследований, которые подтвердили особенности строения ДНК бактерий.
Микроорганизмы попадают в окружающую среду вместе с фекалиями больных людей или животных, являющихся источником инфекции. Морганеллы в большом количестве вызывают заболевания мочеполовых органов, становятся причиной кишечных расстройств, раневой и госпитальной инфекции. У больных появляются диспепсические симптомы, нарушение стула, интоксикация, астенизация. При поражение органов мочевыделения возникают признаки дизурии, изменяются лабораторные показатели мочи.
Диагностика заболеваний, вызванных Morganella morganii, основывается на данных, полученных при физикальном осмотре, лабораторных и инструментальных исследованиях. Ликвидация этого микроорганизма проводится консервативным путем.
Этиология и патогенез
Морганелла — бактерии семейства Enterobacteriaceae рода Morganella вида Morganella morganii.
Морфологические свойства микробов:

Короткие и тонкие палочки со слегка изогнутыми концами,
- Негативная окраска по Грамму,
- Одиночное или попарное расположение в мазке.
- Рост на простых питательных средах в аэробных и анаэробных условиях,
- Температурный оптимум — 37-38 градусов,
- В бульоне — равномерная муть с осадком,
- На твердых средах — выпуклые колонии округлой формы с ровным краем и блестящей поверхностью,
- Способность к переходу от S-форм в R-формы.
- Не образуют цитохромоксидазы,
- Восстанавливают нитраты в нитриты,
- Производят фермент каталазу,
- Ферментируют из сахаров только глюкозу с образованием газа,
- Образуют индол,
- Не растут на среде Симмонса,
- Расщепляют мочевину, фенилаланин, орнитин.
Морганеллы склонны к изменчивости своих основных свойств при длительном обитании во внешней среде под воздействием различных абиотических факторов.
- Соматический О-антиген,
- Жгутиковый Н-антиген,
- Поверхностный К- антиген.
Не смотря на большую неоднородность морганелл по антигенным свойствам, серологическая идентификация в практических лабораториях не проводится.
Патогенетические свойства микробов обусловлены их способностью к токсинообразованию и гемолитической активностью.
Патогенетические звенья инфекции:
- Входные ворота – ЖКТ, органы мочевыделения, рана,
- Развитие воспаления в месте внедрения,
- Выделение бактериоцинов и лейкоцидина,
- Подавление местного иммунитета,
- Формирование резистентности у бактерий к защитным факторам организма,
- Колонизация эпителия урогенитального тракта, выделение уреазы, расщепляющей мочевину, ощелачивание мочи, разрушение эпителиоцитов, воспаление,
- Развитие в кишечнике энтерита или энтероколита,
- Проникновение микробов в кровь и их распространение гематогенным путем по организму,
- Поражение внутренних органов и образование вторичных очагов инфекции,
- Развитие локальных инфекционных процессов и вторичной бактериемии.

Эпидемиологическая ситуация
Резервуаром инфекции являются больные люди и бактериовыделители. Особую опасность для окружающих представляют лица с кишечной формой патологии и заболеваниями урогенитального тракта. Они в огромном количестве выделяют бактерии вместе с испражнениями. При гнойно-септических процессах также происходит значительное выделение морганелл.
Наибольшей восприимчивостью к инфекции обладают:
- Маленькие дети и пожилые люди,
- Больные с патологией органов мочевыделения,
- Лица с тяжелыми хроническими болезнями,
- Перенесшие оперативные вмешательства или тяжелые инвазивные манипуляции,
- Пациенты с иммунодефицитом.
Инфекция распространяется фекально-оральным механизмом, который реализуется контактным путем при непосредственном контакте — через грязные руки, а также пищевым путем — через обсемененные продукты питания.
Морганелла morganii — возбудитель целого ряда заболеваний:
- Мочевыделительной системы — цистита, уретрита, простатита;
- Пищеварительной системы — энтерита, энтероколита;
- Нервной системы — менингита, эндофтальмита;
- Органов дыхания — синуситов, пневмонии;
- Септических состояний — перитонита, фасциита, артрита, остеомиелита, сепсиса;
- Нозокомиальной хирургической и раневой инфекции.
Чаще всего поражается ЖКТ, на втором месте — урогенитальный тракт.
Симптоматика
Острая кишечная инфекция, вызванная морганеллой, начинается с интоксикации:
- Лихорадки,
- Озноба,
- Миалгии и артралгии,
- Потливости.

Затем присоединяются диспепсические явления:
- Отсутствие аппетита,
- Тошнота,
- Повторная рвота,
- Метеоризм,
- Урчание.
Диарейный синдром характеризуется:
- Появлением жидкого стула желтого или зеленого цвета,
- Наличием в кале непереваренных комочков пищи и патологических примесей — слизи и гноя.
Каждый поход в туалет сопровождается режущей и схваткообразной болью в животе.
Дети первого года жизни очень тяжело переносят инфекцию. У них развивается обезвоживание: кожа и слизистые становятся сухими, неэластичными, снижается тургор мягких тканей, происходит потеря веса. Возникают нарушения со стороны сердечно-сосудистой и дыхательной систем, что проявляется одышкой, учащенным сердцебиением, шумами в сердце, признаками пневмонии. Дети отказываются от груди и становятся вялыми.
Инфекция, вызванная морганеллой, протекает в форме энтерита, реже – энтероколита. При затяжном воспалении на стенках кишечника появляются глубокие язвы.
Диагностика
Чтобы обнаружить морганеллу в биоматериале, необходимо провести его микробиологическое исследование. В каждом конкретном случае схема посева будет отличаться. Это зависит от локализации очага поражения и характера течения инфекционного процесса. Обычно в баклабораторию доставляют фекалии, рвотные массы, мочу, кровь, отделяемое ран, экссудат. Если в результате анализа кала была обнаружена морганелла в количестве более 10 5 степени колониеобразующих единиц, значит эта бактерия стала причиной инфекционного процесса.
Обнаружение в моче человека морганеллы 10 5 степени и более — признак воспаления мочевыводящих путей. Если в моче присутствуют бактерии в меньшей концентрации, это указывает на наличие бактериального загрязнения — контаминацию мочи, обусловленную нарушением правил ее забора.

Серодиагностика имеет большое значение. С кровью больного ставят реакцию агглютинации на 5 или 6 день болезни, а также реакцию связывания комплимента и пассивной гемагглютинации.
Вспомогательное значение в диагностике заболеваний, вызванных морганеллой, имеют общеклинический и биохимический анализы крови, мочи, а также инструментальные методики.
- В общеклиническом анализе крови выявляют признаки бактериального воспаления – лейкоцитоз, сдвиг формулы влево, увеличение СОЭ.
- Биохимическое исследование крови проводится по показаниям.
- Инструментальные методы, позволяющие определить тяжесть состояния пациента и поражение внутренних органов — рентгенография, УЗИ, эндоскопия, томография.
Лечение
Лечение заболеваний, вызванных морганеллой моргани, этиотропное противомикробное. Больным назначают антибиотики из группы цефалоспоринов, фторхинолонов, аминогликозидов, защищенных пенициллинов, макролидов. Для усиления эффективности проводимой терапии целесообразно сочетанное применение антибактериальных препаратов.
Симптоматическое лечение кишечной инфекции:
Лечение любой кишечной инфекции включает диетотерапию. Из рациона больных необходимо исключить острую и соленую пищу, копчености, маринады, пряности, жареные и жирные блюда, сладости, сдобу, алкоголь. Больным необходимо щадящее питание, особенно в первые дни болезни. Полезны легкие перетертые супы, пюре, обволакивающие каши, рисовый отвар. Диетотерапия повышает эффективность лечебных процедур и способствует скорейшему выздоровлению.
Прогноз инфекции, вызванной морганеллой, благоприятный. Тяжелые формы патологии у детей и ослабленных лиц могут привести к развитию осложнений — обезвоживания и кахексии. Острые энтериты и энтероколиты обычно заканчиваются выздоровлением. Поражение мочевыделительной системы отличается упорным течением с частыми рецидивами. Сформировавшееся вялотекущее воспаление почек тяжело поддается терапии.
Профилактика
Огромную роль в развитии инфекционное патологии играет состояние иммунной системы. Для укрепления иммунитета следует вести здоровый образ жизни, правильно питаться, закаляться, заниматься спортом, бороться с вредными привычками, полноценно высыпаться и иметь оптимальный режим труда и отдыха.
Большое значение для здоровья человека имеет своевременное выявление и лечение хронических заболеваний, санация очагов инфекции в организме, исключение контактов с зараженными людьми, ежегодное посещение врача-инфекциониста, прием антибиотиков только по назначению врача.
Для ликвидации госпитальной инфекции, вызванной морганеллой, разработаны специальные мероприятия, которые проводятся в роддомах и урологических отделениях. Они заключаются в соблюдении правил асептики и антисептики, проведении дезинфекции, ограничении инвазивных манипуляций, обследовании медперсонала на носительство болезнетворных бактерий.
Исключение стрессов и нервных нагрузок, а также профилактический прием витаминно-минеральных комплексов дополняют общий перечень необходимых общеукрепляющих и профилактических мероприятий.
Читайте также:


