Инфекция брюшной полости у ребенка
Что это за болезнь - перитонит? Это острая стадия воспалительного процесса, который произошел из-за нарушения функций брюшины. Чаще всего перитонит у детей возникает при аппендиците, после операции по его удалению. Если ребенку не оказать помощь вовремя, то могут последовать серьезные осложнения и летальный исход.
Перитонит у детей существенно отличается от взрослого заболевания, так как внутренние органы малышей сформированы не до конца, а системы работают в полную силу. При заболевании, методику лечения подбирает только хирург, совершенно недопустимо самолечение и применение народной медицины.
В статье пойдет речь о перитоните. Что это за болезнь, какие у нее симптомы и причины развития? Также поговорим о лечении и прогнозе, профилактике и возможных осложнениях.
Причины развития заболевания
Врачи выделяют факторы, которые провоцируют развитие данного состояния у детей. Основные причины перитонита:
- обострение острого аппендицита;
- кровотечения в брюшной полости;
- кишечная непроходимость;
- глисты;
- воспалительные процессы во внутренних органах или в брюшной полости;
- пупочный сепсис;
- инфекции;
- разрывы в брюшной полости;
- травмы и ранения в области живота;
- наличие мекония в брюшине.
У детей очень сложно диагностировать аппендицит. Это заболевание чаще распространено среди взрослых. Но именно у детей чаще всего случается аппендикулярный перитонит после операции (аппендицит требует такого лечения). Симптоматика очень схожа с другими заболеваниями брюшины. И чем младше ребенок, тем сложнее поставить точный диагноз.
- Реактивный период. Продолжается около суток.
- Токсическая стадия – продолжительностью 72 часа.
- Терминальная стадия, появляются явные признаки заболевания, держится высокая температура.
На каждом этапе наблюдаются свои признаки и симптомы, чем раньше выявится заболевание, тем больше шансов избежать осложнений.

Классификация
В зависимости от причин перитонита и его распространения, разработаны следующие классификации:
- По распространению перитонита, выделяют: местный; разлитой; общий.
- По локализации заболевания у детей выделяют следующие формы: Аппендикулярный – ему свойственен сбор крови, клеток и гноя вокруг аппендикса; Первичный перитонит у детей (криптогенный), чаще всего возникает у детей в период с 4 до 7 лет. Форма заболевания поражает только девочек, когда через влагалище инфекция попадает в брюшину. Перитонит новорожденных возникает вследствие перфорации стенки ЖКТ или при развития пороков в кишечнике. Сочетанный перитонит – когда гной и жидкость скапливаются непосредственно в брюшине.
Симптомы
Острая боль у детей возникает в очень редких случаях. Так как организм ребенка только формируется, симптомы перитонита у детей проявляются с общего ухудшения состояния. Следует отметить, что все характерные признаки заболевания выражаются не ярко.
Основные симптомы перитонита у детей, если он спровоцирован аппендицитом, травмой или инфекцией:
- плаксивость, тревожность ребенка;
- вялый внешний вид;
- плохой аппетит;
- бессонница;
- высокая температура тела;
- вздутие живота;
- диарея или запор;
- боль в животе;
- сухость кожи.
Для первичного перитонита характерно стремительное развитие болезни. Наблюдаются следующие признаки:
- высокая температура тела;
- боль в нижней части живота;
- рвота;
- диарея;
- бледная и сухая кожа;
- блестящие глаза;
- белый налет на языке;
- жажда.
При локализованной форме перитонита у детей, симптомы менее яркие, но проявляются следующим образом:
- неприятные ощущения в правой части живота;
- температура тела не выше 38 градусов;
- стремительно развивающиеся симптомы ОРВИ.
Родители должны обратить внимание, что симптомы заболевания у детей существенно отличаются от симптомов у взрослых людей. На начальной стадии признаки заболевания могут вообще не наблюдаться. Но, тем не менее, перитонит развивается дальше и может перейти в гнойную форму, потому что очаг воспаления стремительно увеличивается.

Взрослым необходимо обязательно обратить внимание на следующие тревожные симптомы, и незамедлительно обратиться за медицинской помощью. Бейте тревогу, если у ребенка:
- рвота и тошнота;
- температура тела выше 38 градусов;
- резкая боль в правой части живота;
- общее состояние быстро ухудшается;
- нарушение работы кишечника;
- болезненное и частое мочеиспускание;
- потеря аппетита;
- сильно напряженные мышцы живота.
На ранней стадии симптомы иногда исчезают и наступает временное улучшение самочувствия (ложное), но при этом температура тела остается высокой. Ребенок чувствует себя лучше, но затем, состояние резко ухудшается, симптомы начинают проявляться с новой силой. В период ложного улучшения нельзя прекращать лечение, так как причины, спровоцировавшие перитонит, не устранены до конца.
На поздних стадиях заболевания наблюдаются следующие симптомы перитонита у детей:
- глаза постоянно слезятся и блестят;
- кожа становится серого оттенка;
- отсутствие испражнения кишечника в течении нескольких дней;
- учащенный пульс;
- сильные пульсирующие боли в животе.
Диагностика
При первых же признаках заболевания следует немедленно обратиться за медицинской помощью. Врач производит осмотр больного, берет кровь и мочу на анализ, и проводит УЗИ-диагностику.
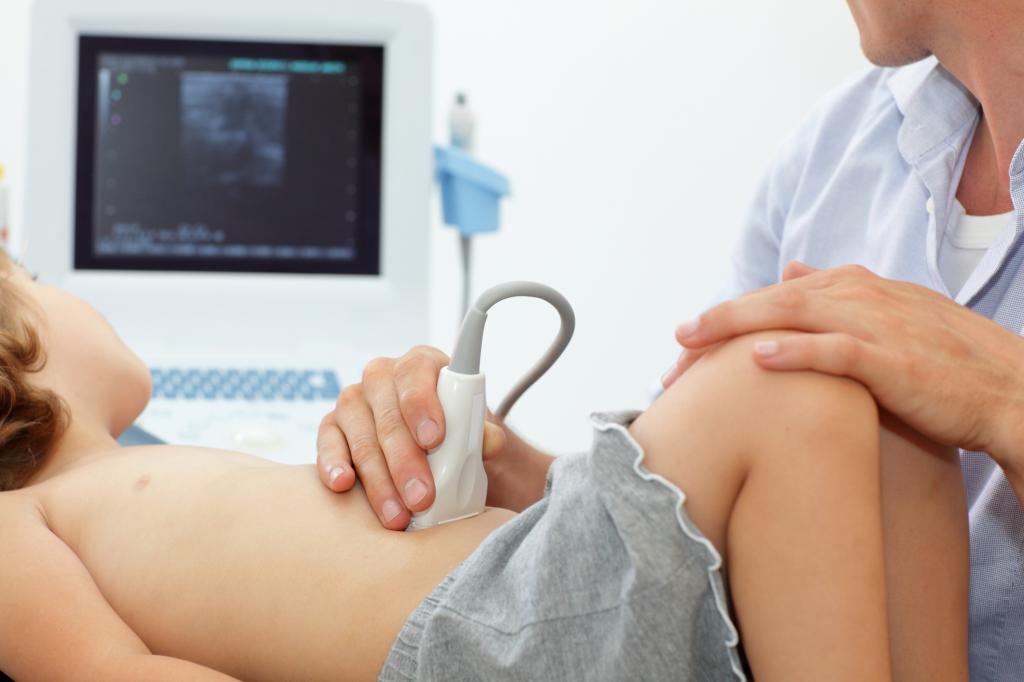
В тяжелых и запущенных случаях проводят пункцию и хирургическое вмешательство, могут произвести прокол брюшины и откачать жидкость и гной (в случае экстренной необходимости).
Лечение
Единственный способ лечения тяжелого перитонита – оперативное вмешательство. Хирург осуществляет лапаротомию и исследует брюшину. Если необходимо, то устраняется причина заражения, полость брюшины промывается антибактериальными средствами и антибиотиками. После зашивания раны, крепится небольшой дренаж для введения антибиотиков.
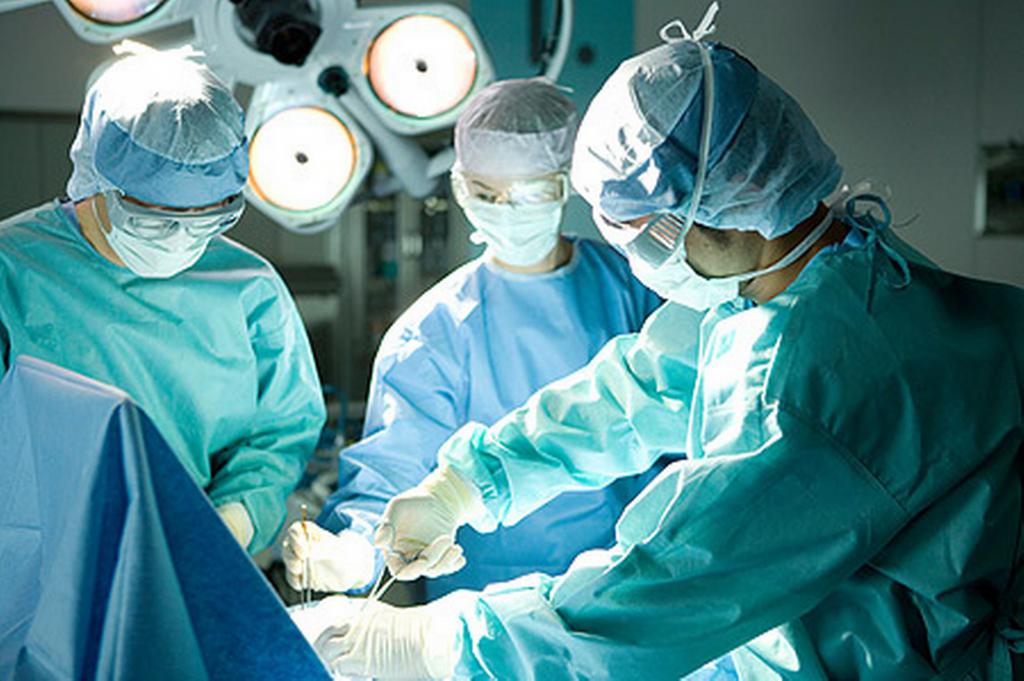
В послеоперационный период перитонита детей лечат следующим образом:
- Вводят антибиотики в вену.
- Дают ребенку жаропонижающие препараты.
- Вписывают лекарственные препараты от интоксикации и для улучшения кровообращения.
- Садят на строгую диету.
Очень важно придерживаться особой диеты после лечения перитонита. После операции ребенку можно употреблять в пищу:
- бульоны (куриные или индюшиные);
- йогурты без добавок (классические);
- пюре из овощей;
- рисовая каша на воде;
- мед;
- ягоды и фрукты.
Без ведома врача не стоит принимать никакую пищу и лекарственные препараты. Если все правила лечения перитонита у детей и клинические рекомендации врачей соблюдены, то выздоровление наступит очень быстро.

Осложнения
Несмотря на уровень современной медицины, перитонит опасен рядом осложнений:
- спаечные болезни;
- сепсис;
- рак;
- нарушение работы почек;
- сбои в работе органов ЖКТ.
При этом осложнения могут возникнуть не сразу, а спустя несколько лет после первичного перитонита у детей. В детской хирургии это довольно распространенные явления.
Реабилитация и профилактика
Предотвратить это серьезное заболевание можно, главное придерживаться здорового образа жизни, который подразумевает:
- правильное питание;
- соблюдение режима сна и бодрствования;
- соблюдение правил личной гигиены;
Также необходимо запомнить два важных правила:
- при первых подозрениях родителям нужно обратиться за профессиональной помощью;
- не заниматься самолечением, оно может привести к серьезным осложнениям и даже смерти малыша.
Залогом успеха в лечении данной болезни является своевременное хирургическое вмешательство. Прогноз на выздоровление в таких случаях положительный.
Прогноз

Болезнь развивается постепенно, начальная стадия переходит в стадию компенсированную (когда организм сам способен справиться с воспалением). Однако после этого наступает стадия декомпенсации (организм уже не способен бороться, он утратил все свои силы, пациент очень ослаблен и вял). В этом случае только оперативное вмешательство может спасти жизнь ребенку. Огромное значение в успехе операции имеет своевременное обращение к врачу и общее состояние здоровья ребенка на момент госпитализации.
Подведем итоги
Перитонитом, в медицине, называют воспаление брюшной области. Причем это заболевание у детей имеет ряд отличительных особенностей. Органы и системы у них продолжают формироваться, поэтому симптоматика выражена не так отчетливо. Следует внимательно наблюдать за ребенком и при первых же симптомах показать его хирургу. Промедление при этом заболевании может стоить ребенку жизни. Риск летального исхода при перитоните у детей составляет 50-90 % от всех случаев.

Родителям следует делать все, чтобы не допустить развитие перитонита у детей. Необходимо своевременно лечить заболевания внутренних органов и инфекции, которые могут спровоцировать развитие перитонита. Даже незначительное заболевание или простое расстройство ЖКТ, может обернуться серьезными последствиями. Чтобы избежать этого страшного заболевания, необходимо стараться всей семьей вести правильный образ жизни, организовать ребенку правильное питание, следить за тем, чтобы у него был полноценный отдых. Родители несут все ответственность за жизнь и здоровье своих детей. Только правильная организация жизни ребенка может минимизировать риск развития опасных заболеваний.

Перитонит у детей – острый воспалительный процесс, который произошёл из-за нарушения защитной функции брюшины. Основные причины развития недуга экзо- и эндогенный фактор. Клиницисты отмечают, что чаще всего перитонит у детей развивается как следствие острого аппендицита. Если вовремя не оказать помощь ребёнку, то могут последовать серьёзные воспалительные процессы и даже летальный исход.
Этиология
Клиницисты выделяют следующие этиологические факторы развития данного процесса у детей:
- острый аппендицит с обострениями;
- кровотечения в области брюшины;
- кишечная непроходимость;
- паразитарная инвазия;
- воспаление;
- пупочный сепсис;
- диплококковые инфекции.
Классификация
В зависимости от причины появления недуга можно составить классификацию детского перитонита. По распространению недуга выделяют:
По локализации перитонит у детей может быть следующей формы:
- аппендикулярный перитонит у детей характеризуется сбором крови, гноя и рядом уплотнений из клеток вокруг аппендицита;
- криптогенный или первичный перитонит у детей чаще всего возникает в возрасте 4–7 лет. Эта форма недуга поражает только девочек, так как инфекция попадает в брюшину через влагалище. Криптогенный тип разделяется ещё на две формы: локальную и токсическую. Их сложно отличить от обычного аппендицита, поэтому больным делают аппендэктомию;
- перитонит новорождённых характеризуется перфорацией стенки ЖКТ или развитием пороков на кишечнике;
- периаппендикулярный абсцесс трёх степеней — выявляется как скопление гноя;
- сочетанный перитонит — гной и скопление жидкости в брюшине;
- тотальная форма сопровождается сепсисом и шоком от инфекций и токсинов.
У новорождённых перитонит разделяется ещё на несколько видов. По этиологии:
По степени разрастания:

По характеру развития патологического процесса:
- фиброадгезивный;
- фибринозно-гнойный;
- каловый.
Врачи выделяют 3 стадии перитонита:
- реактивная — длится максимум 24 часа с начала недуга;
- токсическая — продолжается 72 часа;
- терминальная — определяется на 3 сутки.
Симптоматика
Острая боль, как первый признак может выступать исключением, а не правилом. Организм ребёнка ещё формируется, поэтому симптомы заболевания начинаются с обычного ухудшения состояния. Признаки перитонита у детей не ярко выражены. Если перитонит спровоцирован травмами, аппендицитом, инфекцией, то возможно проявление таких симптомов:
- вялый вид;
- тревожность и плаксивость;
- ухудшается аппетит;
- плохой сон;
- высокая температура;
- проблемы со стулом;
- локализованная боль в животе;
- вздутие живота;
- кожа становится сухой и немного темнеет.
Для первичного перитонита токсической формы характерно стремительное развитие клинической картины. Наблюдаются такие признаки:
- боль в нижней части живота;
- высокая температура;
- частая рвота;
- жидкий стул;
- общая тяжесть в теле;
- кожа бледного цвета;
- глаза блестящие;
- сухость во рту, язык с белым налётом.
При локализованной форме признаки недуга менее яркие. Он характеризуется:
- неприятными ощущениями в правой подвздошной области;
- температура тела максимум 38;
- ОРВИ.
Аппендикулярный перитонит характеризуется абдоминальным, инфекционно-воспалительным и адаптационным синдромами. Абдоминальные признаки:
- видимость повреждения брюшной стенки;
- нелокализованная боль в животе;
- напряжение мышц на брюшной стенке;
- ощущения объёмного образования или жидкости в брюшине.
Инфекционно-воспалительные симптомы могут быть таковыми:
- нарушение сна;
- гипертермия;
- изменения общей реактивности организма.
Адаптационные признаки проявляются в виде таких симптомов:
- воспаляется живот;
- частая рвота;
- анорексия;
- повышается плотность мочи;
- нарушается фильтрация почек;
- желтеет кожа и оболочки глаз;
- гипоксия;
- гиповолемия;
- депрессия;
- кома;
- дисметаболический признак.
Диагностика
При первых признаках следует незамедлительно обратиться за медицинской помощью. Изначально, если позволяет состояние ребёнка, проводится подробный физикальный осмотр с выяснением анамнеза. Обязательно по прибытии в больницу назначается сдача анализов крови и мочи. Поставить точный диагноз можно при помощи рентгена или УЗИ.

Лечение
С перитонитом у детей разного возраста можно бороться только одним образом — операцией. Хирург проводит лапаротомию и исследует состояние брюшины. Если есть потребность, то убирается причина заражения, промывается антибиотиками и антибактериальными средствами. Во время зашивания раны крепится маленький дренаж для подачи антибиотиков.
В послеоперационный период ребёнка лечат:
- антибиотиками в вену;
- жаропонижающими;
- таблетками от интоксикации и для улучшения кровообращения;
- ограничением рациона.
Лечение перитонита у детей занимает довольно длительный период. После операции обязательно соблюдение диеты. Ребёнку можно:
- куриные бульоны;
- йогурт без добавок;
- пюре из овощей;
- кашу из риса на воде;
- мёд;
- фрукты и ягоды.
Без рекомендаций и установок врача не стоит предпринимать никаких мер. Состояние ребёнка может быстро ухудшиться. Если же все правила послеоперационного периода были соблюдены, то выздоровление наступает довольно быстро.
Осложнения
Перитонит для несовершеннолетних больных опасен рядом осложнений:
- сепсис;
- нарушения в работе почек;
- спаечные болезни;
- рак;
- недуги ЖКТ.
Профилактика
Предотвратить заболевание можно, если соблюдать основные правила здорового образа жизни. Сюда входит правильное питание, режим дня, соблюдение личной гигиены. При незначительных подозрениях на недуг родители должны обратиться за профессиональной помощью, а не заниматься самолечением.

Причины и механизм развития перитонита у детей
При перитоните брюшина не в состоянии выполнять свою защитную функцию и всасывать продукты распада и некроза. Это приводит к накоплению токсинов. У ребенка брюшина не сформирована окончательно, поэтому перитонит развивается молниеносно и поражает всю брюшную полость, не ограничиваясь каким-либо ее отделом. Усугубляет ситуацию и незрелость детской иммунной системы, приводящая к скорому нагноению, генерализации воспаления и развитию полиорганной недостаточности.
Воспаление брюшины развивается под действием бактериального возбудителя. Наиболее часто им являются стрептококки, кишечная и гемофильная палочки, сальмонеллы, менингококки и другие микроорганизмы, в том числе, условно-патогенные. Специалисты выделяют следующие причины попадания этих бактерий в брюшную полость у детей:
- аппендицит;
- острая непроходимость кишечника;
- воспаление женских половых органов;
- глистные инвазии;
- внутренние кровотечения;
- диплококковые инфекции;
- пупочный сепсис.
Перитонит часто развивается вследствие осложнения других заболеваний: энтероколита, язвенной болезни, холецистита, панкреатита, травм.
Классификация перитонита
Существует несколько классификаций перитонита.
В зависимости от характера воспалительного процесса:
- первичный или криптогенный — при отсутствии других источников инфекции;
- вторичный — после иных воспалительных заболеваний, например аппендицита;
- третичный — результат успешных хирургических вмешательств.
По характеру распространения воспаления:
- местный или ограниченный;
- распространенный;
- генерализованный или тотальный.
Классификация по типу возбудителя:
Особенное значение имеют криптогенный, аппендикулярный и перитонит новорожденных.
У новорожденных воспаление брюшины связано с нарушением целостности и повышенной проницаемостью кишечной стенки вследствие энтероколита и пороков развития кишечника. По времени возникновения такой перитонит бывает пренатальный и постнатальный. По причине возникновения выделяют перфоративный и неперфоративный. Перфорация кишечника встречается в 80% случаев и сопровождается выходом его содержимого в брюшную полость.
- через женские половые органы;
- через измененную кишечную стенку;
- с током лимфы через диафрагму;
- с кровотоком.
У девочек первичный перитонит встречается чаще, чем у мальчиков. Это связано с особенностями строения их половой системы. Щелочная среда влагалища и недоразвитые большие половые губы создают благоприятные условия для входа и размножения патогенных микроорганизмов, которые через матку попадают в брюшную полость. Также первичный перитонит может возникнуть в результате миграции бактерий через стенку воспаленного кишечника. А в его просвет микробы могут попасть из ротовой полости и носоглотки.
Аппендикулярный перитонит развивается из-за аппендицита — воспаления червеебразного отростка, если ребенок не получил своевременного хирургического лечения основного заболевания. В данном случае вокруг аппендикса скапливается кровь, гной и омертвевшие ткани. В запущенных случаях может произойти его разрыв или перфорация. Вторичный перитонит в 20% случаев развивается в результате деструктивного аппендицита.
Симптомы перитонита у детей
В клинике перитонита выделяют 3 основные стадии:
- Реактивная — длится в течение первых суток от начала заболевания.
- Токсическая — наблюдается до 3 суток.
- Терминальная или пограничная — развивается с третьего дня болезни.
Каждая из них сопровождается определенными симптомами, связанными с патогенезом перитонита. Так, для реактивной стадии характерно:
- повышение температуры;
- ухудшение аппетита;
- сухость слизистых оболочек;
- боль в животе;
- тошнота и рвота;
- проблемы со стулом;
- беспокойство и нарушение сна.
В токсическую фазу присоединяются:
- вялость;
- бледность кожи;
- липкий пот;
- нарастающая боль;
- вздутие живота;
- учащенное и болезненное мочеиспускание;
- напряжение мышц передней брюшной стенки.
В терминальной стадии возможна потеря сознания. Кожа ребенка становится сухой и бледной с цианотичным (синеватым) оттенком, дыхание учащается. Причины такого состояния скрываются в тяжелой интоксикации и нарушении работы внутренних органов.
У детей младшего возраста хорошо развиты компенсаторные механизмы сердечно-сосудистой системы, поэтому симптомы у них нарастают медленнее, чем у более старших пациентов. Но в дальнейшем их состояние будет прогрессивно ухудшаться.
При обнаружении даже нескольких из перечисленных признаков, ребенка следует экстренно доставить в хирургическое отделение для обследования и постановки диагноза.
Диагностика перитонита
Первоначально врач выясняет, как и когда началось заболевание. Затем он приступает к физикальному обследованию, включающему осмотр, пальпацию, перкуссию и аускультацию пациента — эти методы помогают в постановке диагноза. Существует ряд специфических симптомов, позволяющих подтвердить или опровергнуть перитонит:
- Розанова — вынужденное положение с приведенными к животу коленями.
- Элекера — усиление боли при перемене положения из сидячего в лежачее.
- Спижарного — появления звонкого звука в области печени при перкуссии.
- Щеткина-Блюмберга — усиление болезненности при одергивании врачом руки от живота больного.
- Склярова — шум плеска в животе.
- Мондора — равномерное шарообразное вздутие живота.
- Винтера — живот не участвует в акте дыхания.
- Кулленкампфа — резкая болезненность при ректальном обследовании.
Уже на основании физикальных данных врач должен определить болезнь. Протокол диагностики перитонита также включает проведение лабораторных и инструментальных исследований:
- общий анализ крови;
- биохимический анализ крови;
- оценка свертываемости;
- определение группы крови и резус-фактора;
- общий анализ мочи;
- ЭКГ;
- рентгенография грудной клетки и брюшной полости;
- УЗИ органов живота.
В сомнительных случаях для окончательной постановки диагноза проводят лапароскопию, позволяющую определить источник и характер воспаления, а также лапароцентез — прокол передней брюшной стенки для исследования содержимого брюшной полости.
Лечение перитонита хирургическим методом
Перитонит лечат в отделении хирургии, причем операцию делают не позже, чем через 1 час после постановки диагноза. Клинические рекомендации ведения таких пациентов включают в себя 3 основных этапа. Первый из них — предоперационная подготовка. Сразу после постановки диагноза назначают прием антибиотиков широкого спектра действия. Первую дозу ребенок должен получить перед операцией.
Операция проводится под общим наркозом. В зависимости от показаний, возможны 2 варианта:
- Лапароскопия — доступ к внутренним органам хирург получает через три небольших прокола. Такая малотравматичная операция возможна в случае ограниченного перитонита, при диагностированном до вмешательства аппендиците или перфорации, а также с целью уточнения диагноза.
- Лапаротомия — разрез передней брюшной стенки, обеспечивающий широкий доступ к внутренним органам. Эта операция проводится при распространенном перитоните, а также в тех случаях, когда лапароскопия невозможна.
Лечение перитонита оперативным путем состоит из ревизии брюшной полости с последующей ее санацией, эвакуации экссудата, постановки дренажей. Хирург должен полностью устранить источник воспаления: ушить перфорацию или удалить пораженный орган. Также необходимо отправить пробы экссудата на микробиологическое исследование для выявления возбудителя и назначения адекватной антибиотикотерапии.
Послеоперационный период
После операции перитонит продолжают лечить с помощью лекарственных препаратов. Медикаментозная терапия включает в себя:
- Антибиотики — после бактериологического исследования экссудата препараты корректируют, исходя из чувствительности выявленной флоры.
- Инфузионную терапию — для восполнения дефицита жидкости и нормализации гемодинамики.
- Коррекцию нарушений обмена веществ — путем введения антиоксидантов, антигистаминов, глюкозы и витаминов.
- Профилактику повышенного свертывания крови.
- Стимуляцию защитных сил — с помощью иммуномодуляторов.
- Обезболивание.
Для успешного восстановления ребенка необходимо строгое соблюдение диеты на основе куриного бульона, овощных пюре, рисовой каши на воде и нежирных кисломолочных продуктов без добавок.
Осложнения перитонита
Перитонит — заболевание, сопровождающееся высокой детской смертностью. В зависимости от вида воспаления, она может достигать 90%, особенно среди новорожденных. Даже своевременное оказание медицинской помощи может привести к развитию тяжелых осложнений:
- заражение крови (сепсис);
- почечная недостаточность;
- спаечная болезнь;
- хроническая патология желудочно-кишечного тракта.
Во избежание развития перитонита и его осложнений родители должны обеспечить ребенку здоровое питание и соблюдение правил личной гигиены. При жалобах ребенка на плохое самочувствие следует сразу обратиться к врачу — промедление даже в несколько часов может сыграть фатальную роль.
Перитонит у детей возникает по причине воспалительного процесса в брюшине: из-за перфорации слепой кишки, переноса инфекции из другого органа, вследствие механических травм. По статистике чаще всего заболевание возникает после разрыва аппендикса и излития гноя в брюшную полость.
Этиология перитонита у детей

Факторами развития детского перитонита являются:
- Острый осложненный аппендицит, когда ребенка вовремя не доставляют в лечебное учреждение, в результате гнойное содержимое выливается в область брюшины.
- Кишечная непроходимость и разрыв тканей. Каловые массы попадают в полость и вызывают воспалительный процесс с парализацией кишечника.
- Глистная инвазия, как следствие – повреждение стенок и нагноение с некрозом тканей. Впоследствии они разрываются, содержимое попадает в брюшную полость.
- Воспаление пупочной ранки. Ситуация характерна для новорожденных детей.
- Кровотечение из внутренних органов.
- Диплококковая инфекция – гонококки, менингококки, пневмококки – патогенная микрофлора, которая может попасть с кровотоком из других больных органов.
- Дивертикула Меккеля – выпячивание стенки кишечника из-за открытого протока желчного пузыря. При истончении тканей они могут разорваться.
- Снижение местного или общего иммунитета.
- У девочек возможно проникновение инфекции через влагалище.
Во врачебной практике чаще всего встречаются формы перитонита: аппендикулярный, криптогенный и новорожденных.
Классификация
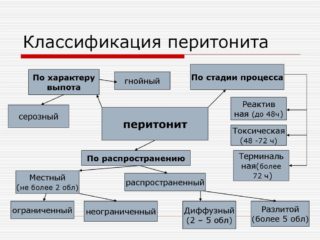
Аппендикулярный перитонит у детей бывает:
- местный, когда воспаление сосредоточено в зоне слепой кишки;
- диффузный, если воспалительный процесс находится в нижней части брюшной полости;
- разлитой, когда воспаление распространяется на нижнюю и среднюю часть брюшины;
- общий – процесс затрагивает всю брюшную полость.
Формы криптогенного перитонита:
- локализованная;
- септикопиемическая;
- токсическая.
Перитонит новорожденных различают по нескольким факторам:
- по времени – пренатальный или постнатальный;
- перфоративный или неперфоративный;
- по степени – разлитой или ограниченный;
- по характеру экссудата – гнойный, фибринозный или каловый (мекониевый).
У новорожденных детей заболевание развивается вследствие врожденных нарушений развития органов, а также при попадании инфекции извне.
Клиническая картина

От времени начала воспалительного процесса до поступления ребенка в больницу зависит, насколько быстро будет проведена операция и сколько времени потребуется на реабилитацию. На первые признаки перитонита у детей – неблагополучие в брюшной полости – необходимо обратить особое внимание. Сложность диагностики у детей объясняется тем, что они не могут точно описать место, которое болит, в других случаях это бывает невозможно из-за распространения инфекции по всей площади брюшины. Как правило, клиническая картина аппендикулярного перитонита выглядит следующим образом:
- Постоянные боли в животе, вздутие.
- Локализация внизу, но если у ребенка аномальное расположение, операцию делают с диагностической целью.
- Повышенная температура тела, бледность.
- Отсутствие дефекации или понос.
- Рвота наблюдается в 90% случаев, язык сухой.
- В более поздних стадиях рвота кишечным содержимым.
Первичный перитонит у девочек характеризуется:
- Острым началом – интоксикация нарастает в течение 2 – 5 часов.
- Температурой тела до 40 градусов.
- Метеоризмом. При ректальном обследовании пальпируется нависание передней брюшной стенки.
- Перистальтика кишечника не прослушивается.
- Имеется воспаление кишечных петель.
Клинические проявления перитонита новорожденных:
- Резкое начало.
- Частое дыхание.
- Шумы сердца плохо прослушиваются.
- Наличие воздуха под куполом диафрагмы.
- Увеличение печени.
- Повышенная температура тела.
- Изменения состава крови.
Летальность во время лечения перитонита у новорожденных самая высокая, поэтому основные меры направлены на профилактику и своевременное выявление врожденных дефектов внутренних органов.
Диагностика

При поступлении ребенка в тяжелом состоянии не всегда представляется возможным провести полное обследование. Особенно сложно отличить криптогенный перитонит от аппендицита, поэтому операцию делают сразу или используют лапароскопию для уточнения диагноза.
Основные средства диагностики:
- рентген брюшной полости;
- УЗИ;
- анализ крови;
- тесты на определение болезненной точки;
- прослушивание стетоскопом.
Большое значение для постановки диагноза имеет рассказ врачей скорой помощи и родителей ребенка: после чего ему стало хуже, как давно идет процесс.
Методы терапии

В большинстве случаев требуется хирургическое лечение. Этапы:
- Предварительная подготовка, которая длится 2 – 3 часа. В течение этого времени врачи стараются нормализовать деятельность организма, прежде всего почек и сердца, чтобы ребенок смог пережить операцию.
- Операция с промыванием брюшной полости, удалением поврежденных тканей, зашиванием кишечника, печени, желчного пузыря. Для удаления экссудата устанавливают дренажные трубки, а также приспособления для введения антибиотиков непосредственно в полость.
- Послеоперационный период заключается в проведении антибактериальной и противовоспалительной терапии для предотвращения рецидива, детоксикации организма, нормализации функций всех систем и органов, восстановление водно-электролитного баланса.
- Период реабилитации направлен на восстановление сил и регенерацию тканей.
Важно вовремя провести диагностику, чтобы не произошла тотальная интоксикация, в результате которой дети погибают от полиорганной недостаточности. Для этого при первых признаках ухудшения состояния ребенка необходимо вызвать скорую помощь. Особенно это касается детей, которые недавно перенесли инфекционные заболевания, их иммунная система еще не восстановилась: возможен перенос инфекции в другое место с последующим воспалением. Симптомы диплококкового перитонита проявляются рано, поэтому необходимо сразу везти малыша в отделение и ставить диагноз.
Возможные осложнения и последствия
Если недолечить заболевание или мало времени посвятить реабилитации ребенка после операции, могут возникнуть следующие проблемы:
- спайки в брюшной полости, которые появляются со временем и мешают свободному взаимодействию внутренних органов, вызывая боль;
- при несвоевременном обращении в стадии тотального перитонита возможно заражение крови с летальным исходом – сепсис;
- плохая работа органов ЖКТ;
- почечная недостаточность на фоне перенесенной интоксикации;
- злокачественные новообразования.
Часто последствия бывают отдаленными и проявляются через несколько лет после операции.
Реабилитация и профилактика

В первое время после операции ребенку назначают специальную диету, чтобы укрепить силы и содействовать заживлению внутренних ран, вызванных разрывами или некрозами тканей.
Диету необходимо соблюдать 3 – 4 месяца, пока восстанавливается иммунная система и токсические вещества выводятся из крови и лимфы. Лечение антибиотиками и противовоспалительными препаратами необходимо провести в полной мере, чтобы избежать образования спаек.
Профилактикой перитонита является вовремя проведенная антипаразитарная терапия, особенно тех детей, которые посещают детские сады. У новорожденных велика вероятность позднего обнаружения нарушений формирования кишечника, поэтому диагностику проводят еще в роддоме.
Иммунная система играет важную роль в процессе противостояния инфекциям. Перитонит, возникший на фоне уже имеющегося заболевания, протекает тяжелее, потому что организм израсходовал все ресурсы для борьбы. У новорожденных главным поставщиком иммунных клеток является грудное молоко, поэтому рекомендуется сохранять лактацию около года, чтобы защитить малыша от негативных внешних воздействий – бактерий и вирусов. В период беременности мать может стать переносчиком инфекции, которая впоследствии отразится на здоровье ребенка, поэтому лечить заболевания малого таза необходимо до беременности.
Статистика показывает, что до 40% случаев перитонита заканчиваются летально. Здесь действует правило: чем раньше ребенок попадает в больницу, тем больше шансов на выживание.
Читайте также:


