Инфекционный дерматит инкубационный период
Вирусный дерматит – заболевание, возникающее как вторичный признак основной инфекции, которая вызывает сыпь и другие проблемы с кожей. Иногда болезнь называют инфекционным дерматитом, её возбудители – различные болезнетворные микроорганизмы. Известные разновидности заболевания – герпес, опоясывающий лишай. Чаще всего воспалительные процессы на коже – это и есть вирусный дерматит, вызванный какой-либо инфекцией.
Особенности вирусного дерматита
Раздражение кожи может быть вызвано не только вирусом. Высока вероятность заражения после хирургического вмешательства, когда организм ослаблен и не может противостоять инфекциям, в том числе стафилококкам и стрептококкам. В некоторых случаях начальная стадия заболевания проходит бессимптомно, поэтому истинные причины дерматита выявить сложно. Чаще всего они кроются в патологиях, тем более, что от человека к человеку заболевание не передаётся.
Существует три вида дерматита – аллергический, атопический и инфекционный (вирусный). Многие считают, что это одно и то же, но ошибаются. При аллергическом дерматите наблюдается повышенная чувствительность кожи к внешним и внутренним раздражителям, атопический дерматит чаще всего диагностируется у детей, вирусный дерматит развивается на фоне различных инфекционных заболеваний. Второй и третий тип не передаются контактным способом. По внешним признакам определить, какой дерматит у пациента, невозможно, в основном, это общие симптомы, хотя характерные проявления есть у каждого заболевания. Фото проявлений наиболее распространённых болезней, которые сопровождаются вирусным дерматитом, представлены ниже.

Симптомы вирусного дерматита
Признаки дерматита зависят от вызвавшей его первичной инфекции. Каждая из болезней проявляется по-разному, к ним относятся:
- Краснуха. Высыпания появляются на лице и шее, потом распространяются по всему телу. Сыпь можно обнаружить на спине и ягодицах, на внутренних поверхностях конечностей. Часто сопровождается повышением температуры, першением в горле, водянистыми выделениями из носа, кашлем и увеличением лимфоузлов. На начальной стадии – это мелкие овальные пятнышки. При правильном лечении краснуха проходит через 2-3 недели, инкубационный период – от 10 до 20 суток.
- Корь. На начальной стадии сыпь появляется на лице, локализуется возле ушей и носа. Дальше высыпания распространяются на грудь, через сутки (двое) – на руки и ноги. Сначала это розовые папулы, которые постепенно сливаются и превращаются в ярко-красную сыпь. Ещё через сутки она становится бурого цвета и шелушится, появляются пигментные пятна. В некоторых случаях вирусный дерматит при кори развивается атипично – сыпь приобретает фиолетовый, зелёный или коричневый оттенок.
- Энтеровирусные инфекции. Высыпания локализуются на туловище и конечностях, исчезают через 2-3 суток. Разделение на этапы, как при краснухе и кори, не наблюдается, нет пигментации и шелушения.
- Скарлатина. Густая сыпь имеет ярко-красный цвет, состоит из мелких папул, иногда приобретающих синюшный оттенок. Локализуется в подмышках и паху, потом распространяется на живот, спину, сгибы локтей и внутреннюю поверхность бёдер. В редких случаях болезнь сопровождается точечными подкожными кровоизлияниями и гнойными высыпаниями.
- Ветряная оспа. Высыпания в виде ярко-красных папул с прозрачным содержимым распространяются на лицо и грудь, потом появляются на руках и стопах. Постепенно в местах поражения образуются сухие корочки. В некоторых случаях вирусный дерматит у детей и взрослых при оспе проявляется как опоясывающий лишай.
- Чесотка. Сыпь наблюдается на руках, предплечьях, животе, ягодицах и внутренних поверхностях бёдер. При отсутствии лечения она вызывает гнойные воспаления кожного покрова и распространяется по всему телу. Характерный признак вирусного дерматита при чесотке – чесоточные ходы между пальцами рук.

Причины вирусного дерматита
Основная причина развития вирусного дерматита – поражение организма вирусными и бактериальными инфекциями. Часто это грибки рода Сandida, которые активно размножаясь, вызывают сыпь и повышение температуры. Вирусный дерматит не опасен, заразны инфекции, которые являются первичными причинами его возникновения.
Причины вирусного дерматита:
- Микротравмы кожи.
- Несоблюдение правил гигиены.
- Длительный приём кортикостероидных и иммуномодулирующих препаратов.
- Алкоголизм.
- Нарушение работы ЖКТ, эндокринной системы, почек и печени.
- Недостаточное кровоснабжение отдельных органов.
- Иммунодефицит.
- Стрептококковые и стафилококковые инфекции.
- Осложнения после операций.
- Венерические заболевания.
Вирусный дерматит у детей
У детей, как и у взрослых, вирусный дерматит сопровождается разными симптомами, поскольку может быть спровоцирован многочисленными инфекционными заболеваниями. Признаки вторичного заболевания зависят от первичной инфекции, возраста пациента и общего состояния организма. Вирусный дерматит у детей протекает легче и проходит быстрее, чем у взрослых.
Диагностика вирусного дерматита
Чтобы установить диагноз и определить причину болезни, врач проводит осмотр и назначает ряд исследований. Диагностировать вирусный дерматит можно только после тщательного обследования. Для того, чтобы определить причину, назначается вирусологическое и серологическое исследование, иногда – гистология. Поскольку причиной вирусного дерматита является инфекционное заболевание, иногда требуется дополнительное исследование внутренних органов, исключающее их поражение.

Лечение вирусного дерматита
Вирусный дерматит у взрослых является вторичным заболеванием и развивается на фоне первичной инфекции. Поэтому главная цель лечения – нейтрализация и уничтожение вируса. Для этого используется комплексная терапия, которая включает в себя приём антибактериальных, противовирусных, противогрибковых и противовоспалительных препаратов.
- Антибактериальные средства – для борьбы с первичной инфекцией.
- Кортикостероидные или антигистаминные препараты – для уменьшения зуда и снятия отёчности.
- Иммуностимуляторы – для восстановления защитных свойств организма.
- Муколитические препараты – для разжижения мокроты и облегчения отхаркивания.
Лечение вирусного дерматита продолжается до полного исчезновения болезни. Ускоряет процесс лазерная терапия, снимающая отёки, заживляющая раны, восстанавливающая кожу в местах поражения.
Параллельно с приёмом медицинских препаратов можно использовать рецепты народной медицины. Но применять их следует только после консультации с врачом.
Сырой картофель. Потереть на мелкую тёрку, тонким слоем выложить на марлю, прикладывать к поражённым участкам. Выдерживать 15-20 минут, смывать теплой водой без мыла, кожу вытирать насухо. Компресс из сырого картофеля снимает отёки и уменьшает зуд.
Крем из зверобоя и сливочного масла. 1 ст. ложку сухого зверобоя залить 100 мл кипятка, оставить на 10-15 минут. Добавить 50 г масла, дать остыть. Нанести на кожу тонким слоем, подождать, пока впитается. Крем обеззараживает кожу и уменьшает дискомфорт от высыпаний.
Вылечить вирусный дерматит у взрослых и детей только народными средствами не получится. Но при соблюдении рекомендаций врача и правильном лечении они помогают перенести болезнь и способствуют скорейшему выздоровлению. В противном случае увеличивается риск осложнений.
Осложнения вирусного дерматита
Осложнения после вирусного дерматита – явление исключительное. Они развиваются, если первичная болезнь протекает в острой форме, поражает внутренние органы и системы. Это:
- Менингит – инфекция поражает кору головного мозга и распространяется по всему организму.
- Сепсис – наблюдается при отсутствии лечения при заражении стрептококком или золотистым стафилококком.
- Некроз кожного покрова – утрата свойств отдельных участков кожи в местах поражения.
Профилактика вирусного дерматита

Инфекционный дерматит – заболевание воспалительного характера, поражающее кожу. Спровоцировать развитие болезни способны разнообразные факторы: химические вещества, травмы, переохлаждение и перегревание организма, инфекции.
Если развитие дерматита вызывают различные патогенные микроорганизмы, то его называют инфекционным. Он составляет четвертую часть от общего числа всех дерматитов.
Инфекционный (вирусный) дерматит на фото 6 штук с описанием
Микробы, как возбудитель инфекционного дерматита
Микробы могут располагаться непосредственно на коже либо проникать внутрь организма, выделяя вещества, оказывающие токсические действие на кожу. Патология способна развиваться самостоятельно, но чаще сопровождает разнообразные инфекционные недуги: корь, иерсиниоз, рожу, краснуху, ветряную оспу, стафилодермию, скарлатину, импетиго, псевдотуберкулез, сифилис.
Даже при очень близком контакте с больным невозможно заразиться инфицированным дерматитом. Но возможно заражение основными болезнями, которое может происходить разными путями. Сам дерматит неопасен, угрозу для здоровья, а иногда и жизни, представляет основная инфекция, обосновавшаяся в организме.
Больше всего следует опасаться менингококковой инфекции (характеризуется высоким показателем летальности), опоясывающего герпеса и ветряной оспы (способны спровоцировать патологии головного мозга).
При беременности очень серьезный вред организму способны принести энтеровирусная инфекция и краснуха, которые часто причиняют пороки развития у плода, самопроизвольные выкидыши и мертворождение.
Если не обратиться вовремя к врачу, то болезнь может перейти в хроническую форму. К тому же на коже могут остаться участки с усиленной либо недостаточной пигментацией, что существенно портит внешность, особенно при локализации пятен на лице.
Причины инфекционного (вирусного) дерматита
В основном инфицированный дерматит формируется на фоне различных инфекций: поражающих эпителиальную ткань либо передающихся при сексуальной близости. Возбудителями болезни способны стать разнообразные микроскопические организмы: грибки, бактерии, вирусы, простейшие.
Повышается риск возникновения патологических изменений при:
- воздействии на организм повышенных или пониженных температур;
- глубоких травмах кожи и микроскопических трещинах;
- продолжительном приеме цитостатических и глюкокортикостероидных лекарств;
- варикозе;
- иммунодефиците;
- продолжительной интоксикации;
- хронических болезнях пищеварительной системы;
- сбоях в функционировании нервной системы;
- патологиях почек;
- сахарном диабете;
- не поддержании требований гигиены;
- индивидуальной невосприимчивости организма к бактериям, провоцирующим гниение.
Симптомы инфекционного дерматита
Проявления инфекционного дерматита хорошо заметны на фото. Они отличаются особым разнообразием и зависят от основной инфекции. К общим признакам принадлежат пятна, появляющиеся на коже.
Они могут различаться формой и размерами. Иногда кожный покров покрывается пузырьками. При узелковом дерматите высыпания представлены узелками. Кроме сыпи, для инфицированного дерматита характерна высокая температура.
При кори на начальных этапах повышается температура тела, появляются болевые ощущения в горле, человек ощущает общую слабость, быстро устает. Сыпь образуется только на третьи-четвертые сутки. Характерная особенность – кожа под высыпаниями остается чистой и не краснеет.
Сначала сыпь становится заметной за ушами и в области переносицы, а затем поэтапно покрывает остальные части тела. В последнюю очередь высыпания появляются на ногах, стопах и кистях. Через трое суток пятна приобретают буроватый окрас, а затем постепенно пропадают, оставляя после себя коричневые шелушащиеся участки.
Краснуха известна как наиболее опасная инфекция для плода, так как на начальных этапах беременности провоцирует развитее разнообразных, часто несовместимых с жизнью, аномалий.
Если заражение происходит на более поздних сроках, то малыш может выжить, но существует высокая вероятность патологий кровеносной системы. У детей и подростков недуг протекает достаточно легко. Он сопровождается повышением температуры и суставными болями.
При энтеровирусной инфекции обнаруживается лихорадка и общая слабость, пропадает аппетит. Через пару суток появляются окруженные красным ободком пузырьки, внутри которых заметна прозрачная жидкость. Через несколько дней они бесследно пропадают.
Менингококковая инфекция на начальных этапах ничем не отличается от простудных заболеваний: появляется насморк, повышается температура тела, возникает чувство общего недомогания. Через некоторое время тело покрывается экземой, имеющей вид красных, а затем черно-коричневых пятен звездчатой формы.
При ветрянке по всем теле, включая волосистую часть головы и слизистые оболочки, образуются розовые пятна, на месте которых вскоре образуются зудящие пузырьки с прозрачной жидкостью или гноем. Со временем пузырьки лопаются, оставляя после себя корочки.
Опоясывающий лишай по своей симптоматике сходен с ветрянкой. Отличительная особенность – локализация пузырьков по проекции нервов, обычно – между ребрами.
При сыпном тифе экзема появляется на четвертый-пятый день. Высыпания характеризуются четкими границами и располагаются на животе, грудных железах, суставах рук.
Первые признаки скарлатины – высокая температура и общее недомогание. На вторые сутки кожа краснеет и покрывается пятнами, после исчезновения которых некоторое время шелушится. Экзема обнаруживается на естественных сгибах, на щеках, шее, пояснице, в области груди.
Псевдотуберкулез всегда поражает суставы, сопровождается болезненностью в области живота и общей интоксикацией организма. На третьи сутки кожа краснеет и покрывается мелкой сыпью, в основном образующейся над суставами и в нижней части живота. Сходные признаки характерны и для иерсиниоза.
При чесотке на теле заметна сыпь, которая сначала напоминает точки, а затем – гноящиеся прыщи, располагающиеся попарно на животе, между пальцами, на естественных сгибах, на ладошках и ступнях.
Наглядно увидеть вышеперечисленные признаки инфекционного дерматита у детей вы сможете на фото.
При чрезмерном выделении гистамина, синтезирующегося при болезнях аллергического характера, развивается инфекционный дерматит аллергической этиологии. При этом высыпания по окружности краснеют либо локализуются на волдыре, характерном для аллергии, и сопровождаются усиленным зудом. В этом случае диагностика значительно усложняется: дерматологу понадобится помощь инфекциониста.
Виды инфекционного дерматита
Известно несколько видов заболевания (различаются они возбудителями):
- грибковый – обычно патологические изменения развивается под воздействием грибка Candida, но могут встречаться Трихофитон, Грибок Актиномицета, грибок, провоцирующий развитие отрубевидного лишая;
- бактериальный – большинство заболеваний вызывают бактерии стрептококки (рожа, эктима, скарлатина) и стафилококки (фолликулит, псевдофурункулез), стремительно размножающиеся в эпидермисе, но, как ни странно, этот вид дерматита почти не зависит от гигиены тела;
- паразитарный или протозойный – провоцируется чесоточным зуднем – микроскопическим паразитом, вызывающим чесотку, и риккетсиями – специфическими микроорганизмами (сочетают свойства бактерий и вирусов), являющимися возбудителями сыпного тифа;
- вирусный (у детей обычно диагностируется именно эта разновидность болезни) – сопровождает корь, краснуху, ветрянку, энтеровирусную инфекцию.
Лечение инфекционного дерматита
Чтобы правильно диагностировать болезнь, а, значит, подобрать адекватное лечение, врач проводит визуальный осмотр и направляет на лабораторную диагностику: определение антител в крови, бакпосев. Если возникают затруднения, то проводят гистологический анализ биоптата.
При назначении лечения инфекционного дерматита у детей специалист обязательно учитывает причину болезни:
- при заболеваниях бактериального происхождения обязательна антибактериальная терапия;
- при тяжелом протекании ветрянки назначают противовирусные препараты, а высыпания обрабатывают антисептиками;
- при энтеровирусной инфекции необходимы лекарства, содержащие интерферон, и антигистамины, экзему протирают антисептиками;
- при чесотке используют препараты, содержащие серу или бензилбензоат;
- при кори и краснухе основное внимание уделяется дезинтоксикации организма, при необходимости врач назначает противовоспалительные и антигистаминные лекарства.
Также рекомендуется использовать физиотерапию:
- лазеротерапию;
- магнитотерапию;
- озонотерапию;
- ультравысокочастотную терапию;
- ультрафиолетовое облучение.
Лекарственное лечение инфекционного дерматита при желании можно дополнить народными средствами:
- Цветы и траву зверобоя (20 грамм) заваривают кипящей водой (200 миллилитров) и помещают на паровую баню на четверть часа. Остуженный отвар перемешивают со сливочным маслом (100 грамм). Полученной мазью обрабатывают экзему трижды в сутки на протяжении 7-8 дней.
- В воде (3 литра) растворяют соду и крахмал (по 40 грамм). Смесью протирают области высыпания.
- Картофель (он должен быть сырым) натирают и используют в виде компресса, который накладывают на 15 минут.
Народные средства не вылечат болезнь, так как они не воздействуют на причину ее возникновения, но избавят от отечности, зуда и дискомфорта, помогут освободиться от сыпи, облегчат общее состояние.
Системная терапия предназначена для борьбы с инфекцией, а для устранения проявлений дерматита врач назначает местные средства: глюкокортикостероидные и негормональные мази.
При лечении инфекционного дерматита у детей, не достигших двухлетнего возраста, а также при слабовыраженной симптоматике, расположении сыпи на лице назначают кортикостероиды первого класса, обладающие низкой активностью.
Если воспаление более выражено либо отсутствует эффект от применения предыдущей группы, используют препараты второго класса с умеренной активностью. Средства, принадлежащие к третьему классу (активные кортикостероиды), необходимы при острых воспалениях и хронических процессах.
Если лекарства предыдущих классов не позволяют получить желаемого результата, то прибегают к препаратам четвертого класса, обладающим высокой активностью. При использовании глюкокортикостероидов следует знать, что они характеризуются повышенной эффективностью, но обладают множеством побочных действий и вызывают привыкание.
Поэтому применять их можно только на протяжении ограниченного периода времени. Как только острое воспаление удастся снять, врач назначит негормональные мази.
В их состав входят в оптимальной концентрации действующие вещества, что обеспечивает получение желаемого эффекта. Они оказывают противовоспалительное, антимикробное и отшелушивающее действие, устраняют сухость и зуд, активируют восстановление поврежденной кожи.
Профилактика инфекционного дерматита
Единственный способ профилактики инфицированного дерматита – вакцинация от основных инфекций. Чтобы понизить риск заражения, рекомендуется строго соблюдать требования личной гигиены, укреплять иммунитет, ограничить контакты с инфицированными людьми.
При обнаружении малейших симптомов инфекционного дерматита следует обратиться к специалисту для проведения диагностики и назначения лечения.
Дерматиты - частые заболевания, с которым пациенты обращаются к дерматологу, причем они бывают разных видов и вызваны различными воздействиями (физическими, химическими и биологическими). Но чем бы ни был вызван недуг, он сопровождается раздражением кожных покровов разной степени тяжести и имеет характерное проявление в виде высыпаний красного цвета жгущего и зудящего характера. При расчесывании поражённых мест может появляться мокрота, отмечаются корки и шелушение. Также сопутствовать дерматиту могут респираторные нарушения, раздражение слизистых,…


| Первичный прием врача-дерматолога высшей категории | 2000 |
| Повторный прием врача-дерматолога высшей категории | 1800 |
| Взятие мазка на специфическую инфекцию | 400 |
| Взятие соскоба с кожи, ресниц, ногтевых пластин | 400 |
| Взятие соскоба с ногтевых пластинок и кожи на патогенные грибы | 400 |
| Дерматоскопия | 1500 |
| Забор материала для гистологического исследования | 400 |
| Инфильтрационная анестезия | 750 |
| Йодная проба | 350 |
| Наложение мазевой повязки | 250 |
| Невус удаление | 1500 |
| Обработка кожных покровов лекарственными препаратами | 200 |
| Осмотр под лампой Вуда | 400 |
| Проводниковая анестезия | 600 |
| Удаление доброкачественного новообразования кожи более 0,5 см в диаметре (1 элемент) | 2000 |
| Удаление доброкачественного новообразования кожи до 0,5 см в диаметре (1 элемент) | 600 |
| Удаление бородавки аппаратом Сургитрон | 1200 |
| Удаление папилломы аппаратом Сургитрон | 600 |
| Удаление контагиозного моллюска (1 элемент) | 500 |
| Удаление остроконечных кондилом молекулярно-резонансным методом "Сургитрон" - 1-я категория | 7500 |
| Удаление остроконечных кондилом молекулярно-резонансным методом "Сургитрон" - 2-я категория | 10500 |
| Удаление остроконечных кондилом молекулярно-резонансным методом "Сургитрон" - 3-я категория | 14500 |
| Удаление точеченых ангиом кожи до 0,3 см в диаметре (1 элемент) | 2150 |
| Плазмолифтинг (1 пробирка) | 3600 |
| Плазмолифтинг (вторая и последующие пробирки) | 3000 |
| Забор соскоба на грибы | 400 |
















Дерматиты - частые заболевания, с которым пациенты обращаются к дерматологу, причем они бывают разных видов и вызваны различными воздействиями (физическими, химическими и биологическими). Но чем бы ни был вызван недуг, он сопровождается раздражением кожных покровов разной степени тяжести и имеет характерное проявление в виде высыпаний красного цвета жгущего и зудящего характера. При расчесывании поражённых мест может появляться мокрота, отмечаются корки и шелушение. Также сопутствовать дерматиту могут респираторные нарушения, раздражение слизистых, повышение температуры и другие недомогания. Сегодня мы подробнее остановимся на заболевании инфекционного характера.
Что представляет собой инфекционный дерматит?
Дерматит инфекционный, как уже было сказано ранее – это воспаления, которые поражают некоторые участки кожных покровов. Особенность этого недуга в том, что он может быть не только самостоятельной болезнью, но и выступать в качестве симптома таких инфекционных заболеваний, как мононуклеоз, краснуха, сифилис, скарлатина, корь и другие. Поэтому неопытный врач может испытывать затруднения в диагностике и лечении.
Причиной данного заболевания являются патогенные бактерии (например, кокки: стафилококки и стрептококки) и грибки (candida), которые, попав в организм со слабым иммунитетом или в рану, размножаются, на что организм отвечает высыпанием на месте инфицирования или по всему телу.
Симптомы могут быть разными, все зависит от заболевания, признаком которого является дерматит. В случае с ветряной оспой, очаги поражения имеют розовый цвет, далее на коже появляются пузырьки, которые вскрываясь, мокнут, после чего образуется корка. Локализация происходит в случайных местах на теле.
Если поражение вызвано корью, сыпь пятнисто-бугоркового характера покрывает лицо, после чего постепенно переходит на тело. У больного наблюдается повышение температуры. Скарлатину сопровождают небольшие пузыри, а по истечении двух-пяти дней начинается шелушение. При сыпном тифе высыпания локализуются в области груди, живота и на сгибах рук, а через несколько дней образуется своеобразная пигментация кожи.
При энтеровирусных инфекциях поражения дислоцируются на туловище и конечностях. Сыпь ярко выражена и проходит примерно через четыре дня. Чесотку дерматит сопровождает в виде узелков и пузырьков небольших размеров и располагается на подошвах ног, ладонях, животе и некоторых других местах.
Также стоит отметить, что дерматит инфекционный сопровождается отечностью и зудом разной степени выраженности и повышением температуры тела. Заражение происходит только путем передачи самой инфекции (при контакте с больным или же с вещью больного), вызвавшей дерматит данного типа.
При любых возникших ощущениях дискомфорта на коже необходимо сразу обратиться к врачу. Это позволит вовремя обнаружить заболевание, и более того предотвратить развитие и осложнение. Незамедлительное обращение к специалисту гарантирует грамотное и эффективное лечение.
Ознакомившись с жалобами больного и собрав анамнез, дерматолог даст назначение на сдачу общих анализов крови и мочи, направит на микроскопическое исследование и сбор чешуек с пораженных участков кожи. Могут понадобиться другие результаты анализов и заключения других специалистов.
Лечат дерматит инфекционный комплексными мероприятиями, но основной упор делается на лечение инфекции. Назначаются лекарственные средства противовоспалительного, антибактериального или антигрибкового характера и физиопроцедуры, что в некоторых случаях закрепляет эффект. Также применяют средства, которые основаны на кортикостероидах. Они быстро устраняют жжение, зуд и воспаление.
В целях профилактики инфекционного дерматита необходимо соблюдать правила личной гигиены, укреплять иммунитет, вовремя лечиться и внимательно относиться к своему здоровью и здоровью близких, особенно пожилых и детей, ведь именно они более подвержены к таким заболеваниям, как дерматиты.
Наш медицинский центр предлагает качественные услуги по диагностике, лечению и профилактике кожных заболеваний. Наши сотрудники имеют богатый опыт и высокую квалификацию, что позволяет им работать с новейшим оборудованием, обеспечивающим получение наиболее точных результатов, и использовать современные методы лечения. Мы располагаем возможностью находить индивидуальный подход к каждому пациенту и его лечению. Все данные о клиентах строго конфиденциальны. Перед нами стоит задача – помочь каждому и разрешить любую ситуацию, какой бы сложной она ни была.
При поражении эпителия бактериальными или вирусными инфекциями развивается воспаление. Это заболевание называется инфекционным дерматитом. Чаще всего диагностируется вирусный дерматит у детей. Нередко недуг обусловлен такими инфекциями, как корь, краснуха, герпес, скарлатина. В этом случае дерматит является одним из характерных симптомов этого заболевания. Но встречаются и самостоятельные формы инфекционных дерматитов. При этом они проявляются не как симптом основной болезни, а в качестве отдельного заболевания. Про причины, симптомы и лечение различных инфекционных дерматитов мы и поговорим в нашей статье.
Особенности недуга
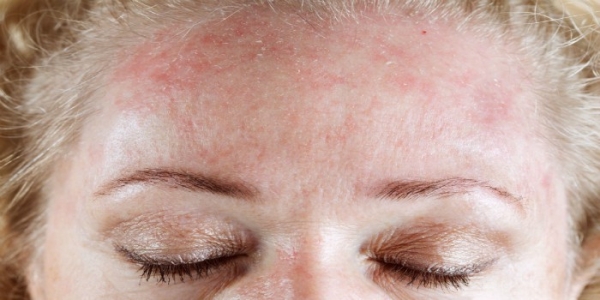
Инфекционные дерматиты возникают вследствие проникновения в кожные покровы инфекционных агентов: вирусов, грибов или бактерий. Если говорить о грибковых дерматитах, то их чаще всего провоцируют грибы рода Кандида.
Также не стоит исключать случаи, когда воспалительный процесс в эпидермальном слое развивается не самостоятельно, а на фоне инфекционной болезни (сифилиса, кори, скарлатины, краснухи, ветряной оспы и т.п.). Среди общего количества дерматитов на долю таких случаев приходится примерно 15-25 %. В этом случае инфекция поражает внешние и глубокие слои дермы.
Порой бывает очень сложно идентифицировать инфекционный дерматит у детей, поскольку по этиологии он бывает нескольких видов:
В любом случае причины возникновения любой разновидности дерматита связаны с проникновением инфекции в кожные покровы либо в организм больного. Недуг с равной частотой диагностируется у взрослых и малышей.
Дерматит инфекционный проявляется на фоне болезни или как самостоятельный недуг вследствие следующих причин:
- Между взрослыми людьми болезнь может передаваться при половом контакте.
- Дерматит может быть следствием прогрессирования инфекционного заболевания, которое появляется вслед за вторичным поражением эпителиальных тканей.
- Болезнь может быть результатом первичного поражения кожи такими бактериями, как стафилококки, стрептококки. В этом случае инфекция проникает в кожные покровы через травмированные участки.
- Различные виды дерматитов могут быть следствием инфекционных послеоперационных осложнений.
У человека дерматиты могут развиваться на фоне следующих сопутствующих факторов:
- хронические или приобретенные иммунодефицитные состояния;
- несоблюдение гигиены;
- хроническая интоксикация;
- заболевания ЖКТ и печени в хронической форме;
- варикоз;
- длительное лечение глюкокортикостероидами;
- возрастные особенности организма.
Чаще всего инфекция передается гематогенным и контактным путем. Заразиться можно от больного человека при прямом контакте, через общие предметы обихода. Нередко инфицирование маленького ребёнка происходит от матери. Если малыш, который заразен, посещает детский коллектив, то заражение других детей может произойти через игрушки.
Симптоматика
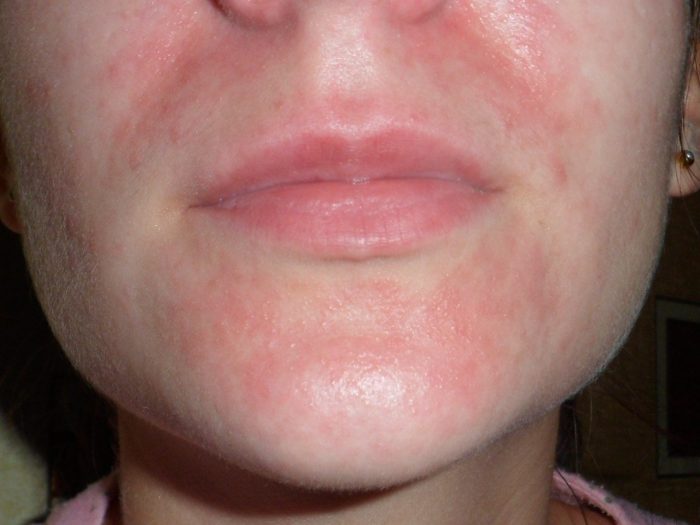
То, как проявляется заразный дерматит, зависит от основного заболевания, на фоне которого проявилось воспаление кожи. Симптомы недуга могут быть следующими:
- Если инфекционный дерматит развивается на фоне корьевой инфекции, то у взрослых и детей сыпь проявляется сначала на лице. После этого высыпания постепенно распространяются по всему телу. На третий день пятнисто-папулезной сыпи у больного начинает повышаться температура. Впоследствии пятна сливаются в единые образования, превращаются в кожный пигмент и шелушатся.
- При краснухе относительно мелкая розовая сыпь округлой формы появляется на лице и шее. Впоследствии она распространяется по всему телу. С течением времени высыпания бледнеют. Болезнь сопровождается высокой температурой и увеличением лимфоузлов.
- При скарлатине высыпания имеют вид мелких пузырьков, сохраняющихся на теле в течение 2-6 дней. Сначала они появляются в паху и подмышечных впадинах, потом переходят на живот, спину, бедра и локтевые сгибы. Кажется, что кожа однородно покраснела, но на самом деле высыпания состоят из очень мелких розеол. После этого на месте сыпи образуются шелушащиеся корочки.
- Энтеровирусная инфекция. Это недуг очень заразен. Можно найти фото этого дерматита в сети. При нем красные пятна появляются на конечностях, туловище, лице и стопах. Эти пятна быстро бледнеют и полностью исчезают.
- Для сыпного тифа характерно образование сыпи на 4-5 сутки от момента инфицирования. При этом высыпания имеют четко очерченные границы и локализуются на животе, груди и суставах рук. Через несколько дней эпителий на месте сыпи пигментируется.
- Такие вирусные дерматиты, как ветряная оспа, имеют характерную сыпь, которая проходит несколько стадий развития:
- формирование красноватых пятен;
- трансформация пятнышек в мелкие пузырьки с жидким содержимым;
- самопроизвольное вскрытие пузырьков;
- формирование корочек.
- Для чесотки характерно появление мелких прыщиков и узелков на ладонях, животе и стопах.
- Сифилис характеризуется появлением мелких узелков и покраснений, состоящих из крупных красных пятен.
- Бактериальный дерматит чаще всего бывает при поражении кожи стафилококком. В этом случае формируются пузырьки с гнойным содержимым.
- Рожистое воспаление провоцирует стрептококк. При этом кожные покровы ярко гиперемированы.
Чаще всего дерматит вирусный сопровождается повышением температуры и общим недомоганием. К местным симптомам помимо эритемы присоединяется отечность и зуд. Если недуг протекает длительно, то к высыпаниям может добавиться мокнутием, которое является обязательным следствием пузырчатой сыпи.
Диагностика
Прежде чем начать лечение недуга, необходимо убедиться, что дерматит имеет инфекционное происхождение. Чтобы выявить возбудителя заболевания, необходимо взять бакпосев с места воспаления. Также для уточнения диагноза можно провести исследование отделяемого из пузырчатой сыпи. После сбора анамнеза врач направит больного на анализы.
В дерматологии используются следующие диагностические методы:
Важно! При затруднении в постановке диагноза показано гистологическое исследование биоматериала.
Лечение
Не существует единого метода, как лечить все инфекционные дерматиты. В любом случае подход должен быть комплексным. При этом важно учитывать сопутствующее заболевание и уделять максимум внимания устранению инфекции. При лечении инфекционных дерматитов хороший эффект достигается за счет использования физиопроцедур.
В составе любой терапии инфекционных дерматитов обязательно должны применяться местные средства до момента полного исчезновения проявлений болезни. Если недуг не долечить, то он может перейти в хроническую форму с частыми рецидивами.
Среди терапевтических способов лечения стоит назвать следующие:
В составе медикаментозной терапии используются такие лекарственные средства:
- Если дерматит имеет грибковое происхождение, показано лечение противогрибковыми препаратами для местного использования и приема внутрь.
- В особо тяжелых случаях используют кортикостероиды.
- Лечение бактериальных дерматитов проводится с употреблением антибиотиков внутрь и с использованием антибактериальных мазей для кожи.
- При любых формах недуга обязательно назначаются антигистаминные препараты, чтобы убрать зуд.
- Также при всех видах дерматитов врачи назначают противовоспалительные средства. Это поможет убрать мокнутие, отечность и воспаление кожи.
Осложнения
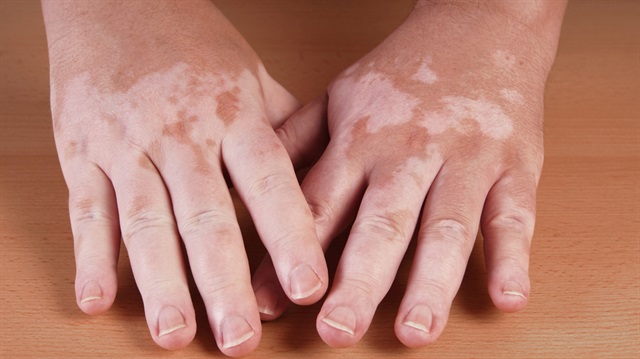
Если вовремя не начать лечить недуг или провести его лечение неправильно, не эффективно или не полностью, то острый дерматит может перейти в хроническую форму. В этом случае болезнь будет часто напоминать о себе рецидивами.
Еще одним распространенным осложнением инфекционного дерматита является присоединение вторичной инфекции. Это может быть грибок, бактерии или вирусы. В этом случае течение болезни становится более тяжелым, приходится применять много лекарственных средств, а момент выздоровления может наступить намного позже.
В числе тяжелых последствий дерматитов можно назвать:
- депигментацию;
- формирование не проходящих рубцов;
- гиперпигментацию.
Внимание! Риск присоединения вторичной инфекции значительно повышается при несоблюдении гигиены, расчесывании пораженных участков кожи.
Профилактика
Полностью предупредить возникновения этой разновидности дерматитов невозможно. Можно лишь повлиять на степень выраженности этого недуга и тяжесть его течения. Значительно уменьшить вероятность инфицирования можно, придерживаясь следующих правил:
- Необходимо избегать контакта с больными людьми.
- Правила гигиены никто не отменял. Их нужно придерживаться постоянно.
- Заботьтесь о своем здоровье. Укрепляйте защитные силы организма. Придерживайтесь правильного питания, откажитесь от вредных привычек и избегайте переохлаждения.
- При обнаружении первых признаков заболевания сразу же обращайтесь к дерматологу. Своевременно начатое лечение поможет смягчить проявления болезни и ускорить выздоровление.
Если вы хотите получить почти 100-процентную защиту от инфекционных болезней с кожными проявлениями (ветрянка, корь, скарлатина, краснуха), то используйте вакцинацию. Даже если полностью избежать заражения не удастся, то после вакцинации болезнь протекает намного легче.
Читайте также:


