Инфекционные заболевания брюшной тиф паратифы
Этиология. Возбудитель болезни относится к сальмонеллам группы D - Salmonella typhi. По чувствительности к типовым бактериофагам возбудители брюшного тифа подразделяются на 78 фаговаров. При неблагоприятных условиях (воздействие антимикробных средств, реакция иммунной системы) они могут трансформироваться в L-формы, которые способны к длительному внутриклеточному персистированию, обусловливающему развитие хронических форм инфекции. На фоне иммуносупрессии L-формы реверсируют в исходные формы бактерий, вызывающие обострения и рецидивы болезни. Salmonella typhi устойчива во внешней среде: в воде сохраняется до 1-5 мес, в испражнениях - до 25 дней. При нагревании, воздействии дезинфицирующих средств в обычных концентрациях погибает в течение нескольких минут.
Эпидемиология. Источником инфекции являются больные с ма-нифестным и бессимптомным течением брюшного тифа. Наибольшее эпидемиологическое значение имеют лица с хронической формой заболевания. Механизм заражения - фекально-оральный. Пути передачи инфекции - водный, пищевой и контактно-бытовой. Наиболее часто острые случаи заболевания регистрируются в возрастной группе 15-45 лет. Наблюдаются как спорадические случаи, так и эпидемические вспышки заболевания. За последние 10 лет ежегодная заболеваемость брюшным тифом в России составляла менее 1 на 100 тыс. человек.
Брюшному тифу, как и другим кишечным инфекциям, присуще сезонное повышение заболеваемости в летне-осенний период.
Патогенез. Проникнув в кишечник, возбудитель брюшного тифа внедряется в лимфоидные образования тонкой кишки - одиночные и групповые (пейеровы бляшки) фолликулы - и затем в регионарные мезентериальные лимфатические узлы, что приводит к развитию лимфаденита (фаза первичной ревионапьной инфекции), а в дальнейшем - к характерным стадиям их патологоанатомических изменений. Из лимфатических образований возбудитель попадает в кровеносное русло - начинается бактериемия, которая соответствуетпервым клиническим проявлениям болезни. Циркулирующие в крови микроорганизмы частично погибают, высвобождается эндотоксин, обусловливающий интоксикационный синдром, а при массивной эндотоксемии- инфекционно-токсический шок.
Клиника. Инкубационный период - от 7 до 25 дней. Могут быть выделены следующие формы и варианты течения инфекции.
I. Острый брюшной тиф: манифестного и бессимптомного течения.
Манифестное течение: типичная и атипичная (абортивная, стертая, маскированная) формы. По тяжести клинических проявлений они могут иметь легкое, среднетяжелое и тяжелое течение. Бессимптомное течение: субклинический и реконвалесцентный варианты.
II. Хронический брюшной тиф: манифестного и бессимптомного течения. Манифестное течение: рецидивирующий вариант. Бессимптомное течение: субклинический и реконвалесцентный варианты. Острый брюшной тиф манифестного течения может встречаться в типичной и атипичной формах. Типичная форма характеризуется цикличностью течения, в котором могут быть выделены 4 периода: начальный, разгара, разрешения болезни и реконвалесценции.
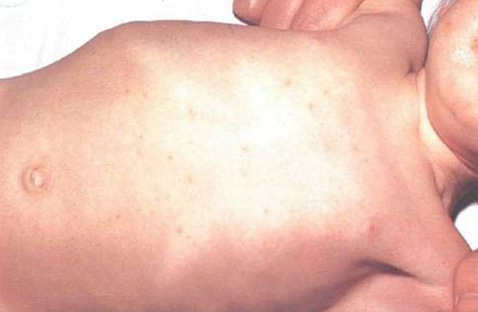
При физикальном обследовании обращает на себя внимание некоторая заторможенность и адинамия больных. Наблюдается умеренно выраженная бледность и пастозностъ лица. Кожа на фоне повышения температуры тела сухая, при некотором ее снижении - умеренно влажная. Дермографизм стойкий розовый или красный. Наблюдается относительная брадикардия, артериальное давление снижено. При аускультации легких - жестковатое дыхание, непостоянные сухие хрипы. Язык утолщен, с отпечатками зубов на боковых поверхностях. Спинка языка густо покрыта серовато-белым налетом, края и кончик свободны от налета, имеют насыщенно-красный цвет. Зев умеренно гиперемирован. У некоторых больных наблюдается увеличение и гиперемия миндалин.
К концу начального периода заболевания наблюдается увеличение печени, реже - селезенки. В периферической крови в первые 3 дня болезни отмечается лейкоцитоз со сдвигом лейкоцитарной формулы влево, повышение СОЭ. С 4-5-го дня болезни развивается лейкопения, анэозинофилия, тромбоцитопения, относительный лимфоцитоз, сохраняется повышение СОЭ. В урограмме: протеинурия, микрогематурия, цилиндрурия.
Со стороны сердечно-сосудистой системы: относительная бради-кардия, дикротия пульса, глухость тонов сердца, гипотония. Язык утолщен, обложен серо-коричневатым налетом, с отпечатками зубов по краям. Края и кончик его, по-прежнему, имеют ярко-красный цвет. В тяжелых случаях язык становится сухим и имеет фулигинозный вид. Живот вздут, еще более отчетливыми становятся болезненность и урчание в илеоцекальной зоне, положительные симптомы Падалки и Штернберга. Печень и селезенка увеличены. В разгар болезни, наряду со снижением диуреза, возникает бактериурия, более выражены протеинурия, микрогематурия и цилиндрурия.
В периоде разрешения болезни происходит угасание основных клинических проявлений. Температура тела литически снижается, уменьшается интоксикация - появляется аппетит, увлажняется и очищается от налета язык, увеличивается диурез, нормализуется сон, постепенно исчезает слабость, улучшается самочувствие.
В периоде реконвалесценции у 7-9% больных может наступить рецидив болезни. Предвестниками рецидива являются субфебрилитет, отсутствие нормализации размеров печени и селезенки, сниженный аппетит, продолжающиеся слабость, недомогание. Рецидив сопровождается теми же клиническими проявлениями, что и основная болезнь, но менее продолжительными.
Типичная форма брюшного тифа может иметь легкое, средней тяжести и тяжелое течение.
Бессимптомное течение острого брюшного тифа сопровождается бактериовыделением, непревышающем по длительности Змее.
К субкпиническому варианту острого бессимп томного течения относятся случаи, характеризующиеся отсутствием каких-либо признаков заболевания в период обследования и в предшествующие ему 3 мес при наличии выделения брюшнотифозных бактерий с калом.
Среди лиц с субклиническим вариантом течения в прошлом выявляли достаточно редкие случаи так называемого транзиторноао бактериовыдепения. Его существование признавалось лишь в иммунном организме, ранее привитых против брюшного тифа, при следующих условиях: наличие контакта с источником брюшного тифа, однократного обнаружения только копрокультуры возбудителя, отсутствие перенесенного брюшного тифа в анамнезе или какого-либо лихорадочного заболевания в течение ближайших Зм ее, повторных отрицательных бактериологических исследований кала, мочи, крови, желчи, костного мозга и отсутствие сероконверсии при исследовании сыворотки крови в РНГА (РА) с сальмонеллезными антигенами в динамике.
Выделение S. typhi после клинического выздоровления наблюдается при ремэнбалесцентном варианте бессимптомного течения брюшного тифа.
Хронический брюшной тиф (манифестное течение)
Наличие клиники заболевания, обычно в виде рецидивирующего течения, и сохраняющееся бактериовыделение S. typhi более 3 мес, по окончании острого периода болезни, свидетельствуют в пользу хронического брюшного тифа. Рецидивы болезни при ее хроническом течении мало напоминают острый период заболевания. Они чаще протекают под маской обострения какой-либо очаговой патологии (хронического холецистита, пиелонефрита, энтероколита). В эти периоды резко усиливается бактериовыделение и эпидемиологическая опасность таких больных.
Хронический брюшной тиф (бессимптомное течение)
К субкпиническому варианту хронического бессимптомного течения относятся случаи, характеризующиеся выделением S. typhi с калом и/или мочой в течение более 3 мес при отсутствии в этот период и предшествующие ему 3 мес каких-либо признаков заболевания.
Выделение S. typhi на протяжении более 3 мес после клинического выздоровления наблюдается при реконвалесцентном варианте бессимптомного хронического течения брюшного тифа. Данный вариант нуждается в дифференцировании с рецидивирующим течением хронического брюшного тифа, что возможно лишь при длительном мониторинге.
У 3-5% переболевших брюшным тифом формируется хроническое течение данной инфекции. При этом возбудитель с фекалиями и мочой выделяется в течение всей жизни постоянно или периодически.
К числу наиболее опасных осложнений брюшного тифа относятся: инфекционно-токсический шок (ИТШ), перфорация кишечных язв и кишечное кровотечение. ИТШ развивается в период разгара болезни. На фоне резкого нарастания интоксикации снижается температура, падает АД, появляется тахикардия, снижается диурез. Смерть наступает при явлениях падения сердечно-сосудистой деятельности. Перфорация кишечника с последующим перитонитом может осложнить течение любой формы брюшного тифа. Это осложнение развивается чаще на 2-4-й неделе болезни. От сроков диагностики зависит успех лечения, поэтому необходимо хорошо знать первые признаки перфорации. Перфорация кишечника у 80% больных брюшным тифом сопровождается болевым синдромом, даже незначительные боли в животе должны быть поводом для тщательного обследования больного и консультации хирурга. При прободении кишечника ухудшается состояние больного, повышается температура тела. Нарастание метеоризма, угнетение перистальтики, локальная мышечная защита в правой подвздошной области являются основанием для подозрения на перфоративное состояние, требующее хирургического вмешательства.
При кишечном кровотечении, наблюдающемся в те же сроки, что и перфорация кишечника, внезапно снижается температура тела, отмечаются усиливающаяся бледность кожи и слизистых оболочек, тахикардия, снижение АД, вздутие живота, усиление перистальтики. Появление жидкого черного стула (мелена) или стула со сгустками свежей крови свидетельствует о развившемся кишечном кровотечении.
Выписывают больных не ранее 21-го дня нормальной температуры тела после бактериологического исследования кала и мочи не менее 3 раз - через 5 дней после отмены антибиотиков и затем с интервалом в 5 дней. Кроме того, проводят бактериологическое исследование дуоденального содержимого за 7-10 дней до выписки.
После выписки переболевшие брюшным тифом состоят на диспансерном учете в кабинете инфекционных заболеваний в течение 3 мес, проводится бактериологическое исследование кала и мочи. Затем наблюдение за реконвалесцентами осуществляет санитарно-эпидемиологическая станция в течение 2 лет (наблюдение за работающими в пищевой промышленности - на протяжении их трудовой деятельности). Больные с хроническими формами брюшного тифа состоят на учете в СЭС пожизненно.
Диагностика. Ведущим в специфической диагностике является выделение гемокультуры. Кровь для посева берут во все периоды болезни, 5-10 мл из вены, и засевают в 50-100 мл желчного бульона или среды Раппопорта. Врач должен помнить, что высокая температура тела у пациента свыше 5 дней обязывает провести посев крови. Первый посев крови желательно осуществить до начала антибактериальной терапии. В диагностике используют также серологические реакции - РА, РНГА, диагностический титр - 1:200 и выше. Для выявления лиц с бессимптомным течением заболевания назначают РНГА с Vi-антигеном.
Разработаны и высокочувствительные методы ранней диагностики, основанные на выявлении антигенов возбудителя или антител к нему- ИФА, ВИЭФ, РИА и др.
Лечение. Больные брюшным тифом подлежат обязательной госпитализации в инфекционные стационары. Важными в лечении являются организация правильного ухода за больными, соблюдение постельного режима. Сидеть разрешается больным с 7-8-го дня нормальной температуры тела, ходить - с 10-11-го. Необходим тщательный уход за кожей и слизистой оболочкой полости рта. Нужно следить за регулярным отправлением кишечника, категорически запрещается ставить очистительные клизмы без назначения врача. Рекомендуется легкоусвояемая и щадящая желудочно-кишечный тракт пища (стол 4а), с выздоровлением диету расширяют постепенно.
К этиотропным препаратам выбора относятся фторхинолоны (ципрофлоксацин по 0,5 г 2 раза в день) и цефтриаксон (роцефин по 1-2 г/сут внутримышечно или внутривенно). Основным этиотропным препаратом резерва остается левомицетин, который назначают внутрь по 0,5 г 4 раза в сутки до 10-го дня нормальной температуры. Для устранения интоксикации применяют инфузионную терапию.
При перфорации кишечника проводят срочное хирургическое вмешательство. При кишечном кровотечении показаны абсолютный покой, голод, заместительная и гемостатическая терапия. Эффективного лечения, направленного на эрадикацию возбудителя при хроническом течении брюшного тифа, не разработано.
Профилактика. Основные меры профилактики - улучшение качества водоснабжения, канализации, контроль за приготовлением пищи, санитарная очистка населенных мест. Имеют значение санитарно-просветительная работа с населением, воспитание гигиенических навыков. По эпидемиологическим показаниям некоторым контингентам населения (работники канализации, лица в окружении хронических бактериовыделителей и др.) проводят вакцинацию. В очаге брюшного тифа проводится заключительная дезинфекция. За лицами, имевшими контакт с больным и, устанавливается медицинское наблюдение с обязательной термометрией в течение 25 дней и бактериологическим исследованием кала и мочи. Дети дошкольных учреждений, работники пищевых предприятий и лица, к ним приравниваемые, до получения результатов бактериологического обследования не допускаются в коллективы.
Паратифы — острые инфекционные заболевания, напоминающие по эпидемиологии, патогенезу, клинике и патологоанатомической картине брюшной тиф. Выделяют паратифы А, В и С. Заболеваемость: 0,02 на 100 000 населения в 2001 г.
Код по международной классификации болезней МКБ-10:
Тиф и паратиф
Этиология. Возбудитель паратифа А — Salmonella paratyphi, паратифа B — Salmonella schotmulleri, паратифа С — Salmonella hirschfeldii.
Эпидемиология. Заболевания распространены повсеместно; источник и резервуар инфекции — человек. Больной человек выделяет возбудителя с испражнениями, мочой и слюной. Механизм передачи возбудителей — фекально - оральный. Основные источники передачи — заражённые пищевые продукты и вода; реже отмечают контактный путь передачи возбудителя.
Патогенез. После попадания бактерий в организм они проникают в просвет тонкой кишки, затем в регионарные лимфатические узлы, где интенсивно размножаются. Затем бактерии в форме массированной инвазии поступают в кровяное русло. Под действием защитных факторов часть сальмонелл погибает, высвобождая эндотоксин, играющий ведущую патогенетическую роль в поражении ЦНС (отличительная особенность паратифа А — отсутствие признаков поражения ЦНС). Результатом эндотоксинемии могут быть миокардиодистрофии, инфекционно - токсический шок (редко). Бактериемия обусловливает менингит, остеомиелит, миелит, пневмония, абсцессы. Позднее возбудители вновь попадают вместе с жёлчью в кишечник, лимфоидный аппарат которого уже сенсибилизирован к ним. В результате быстро развивается аллергическая реакция с образованием некротических язв дистального отдела тонкой кишки.
Симптомы (признаки)
Клиническая картина
- Паратиф А чаще начинается остро с диспептических расстройств (тошнота, рвота, диарея) и катаральных симптомов (кашель, насморк). Возможны гиперемия лица, герпетические высыпания. На 4–7 - е сутки болезни появляется обильная розеолёзная, розеолёзно - папулёзная, иногда петехиальная сыпь. В динамике болезни обычно бывает несколько волн высыпаний; лихорадка ремиттирующая или гектическая. Заболевание может рецидивировать.
- Паратиф В. При водном пути передачи чаще наблюдают случаи с постепенным началом болезни, абортивным и относительно лёгким течением. При заражении через пищевые продукты отмечают массивное поступление возбудителей и преобладание симптомов гастроэнтерита с последующей генерализацией процесса. Сыпь отсутствует или появляется рано (на 4–7 - й день). На ранних этапах наблюдают увеличение печени и селезёнки. Возможно развитие рецидивов (реже, чем при паратифе А).
- Паратиф С как самостоятельное заболевание регистрируют редко, обычно у лиц с иммунодефицитными состояниями. Характерны симптомы интоксикации, мышечные боли, желтушность кожи, невыраженная лихорадка.
- Бактериологическое исследование испражнений, крови, мочи, рвотных масс и промывных вод желудка
- Серологические исследования
- Линейная реакция агглютинации (реакция Видаля). В качестве Аг используют монодиагностикумы к конкретным возбудителям. Исследования рекомендуют начинать с 7 сут (время нарастания титров АТ)
- Реакция Vi - агглютинации с типовыми сыворотками.
Лечение
Лечение — см. Тиф брюшной.
Диета с механическим, термическим и химическим щажением; диета №2, комплекс витаминов.
Прогноз при своевременном и адекватном лечении благоприятный.

Острые инфекционные заболевания
человека из группы кишечных , характеризующиеся
циклическим течением, бактериемией, интоксикацией, кожными высыпаниями и
язвенным поражением лимфатического аппарата тонкой кишки. Возбудитель —
бактерии, относящиеся к сальмонеллам.
Механизм передачи — фекально-оральный, факторы передачи — вода, молоко, различные пищевые продукты. Дополнительную роль
играют мухи, грязные руки человека.
Восприимчивость к возбудителям у человека высокая, иммунитет стойкий. Выражена
сезонность заболеваний, чаще они возникают в летне-осеннее время года.
Инкубационный период при брюшном тифе — 1 — 4 нед , в среднем 2 нед , начало часто
постепенное, отмечаются недомогание,
ухудшение аппетита, головная боль, повышение температуры. Примерно со 2-й недели температура
высокая, головная боль усиливается, наблюдаются бледность кожи и субиктеричность склер, гиперемия и сухость слизистых
оболочек, сухой язык, коричневатый налет на языке и зубах, на коже живота —
розеолы с четкими контурами, гипотензия, тоны сердца приглушены, сухие хрипы в
легких, живот вздут, печень увеличена (чаще, чем селезенка), нередко укорочение
перкуторного звука в правой подвздошной области
(инфильтрация нижнего отдела
тонкой кишки), склонность к запорам. В крови определяются легкая анемия,
лейкопения, анэозинофилия , относительный лимфоцитоз, гипоальбумииемия . Проявления достигают максимума к 3-й
неделе заболевания.
Дальнейшее течение зависит от сроков начала
лечения, тяжести и преморбидного фона заболевания.
Характерны обострения заболевания — на фоне снижения температуры, уменьшения
интоксикации, вновь нарастает лихорадка (повторное поступление бактерий в кровь).
Рецидивы часты при лечении антибиотиками, ранние — через 2—5 дней, поздние —
через 10—30 дней, отдаленные — через 10 лет и более. В настоящее время брюшной
тиф нередко протекает в среднетяжелой и легкой формах. Паратифы А , В и С могут сопровождаться такими же проявлениями и
осложнениями, как брюшной тиф. В ряде случаев при паратифе А
отмечается короткий инкубационный период (5—7 дней), ранняя и обильная сыпь,
температура гектического типа, катаральные
проявления, подобные таковым при острых респираторных вирусных инфекциях; при
паратифе В нередко определяется гастроэнтерит. Паратиф С
часто возникает на фоне других заболеваний с поражением печени и септическими
осложнениями. Прогноз при брюшном тифе и паратифах в случаях раннего лечения
благоприятен. Возможны кровотечения из
кишок, перитонит. Брюшной тиф и паратифы дифференцируют с гриппом,
пневмониями, сыпным тифом, менингитами, туберкулезом, сепсисом, ревматизмом.
При брюшном тифе и паратифах особое внимание необходимо уделить выполнению
санитарно-гигиенических рекомендаций (обеззараживанию выделений, посуды,
влажной уборке помещений, камерной обработке белья).
В рацион питания необходимо
включать молотое говяжье мясо, картофель, фруктовые
соки, печеные яблоки, черствый хлеб или сухари, полужидкие каши, кефир, творог,
через 10—12 дней после нормализации температуры диету расширяют. При
среднетяжелом и тяжелом течении тифа и паратифов назначают левомицетин или
ампициллина натриевую соль по 0,5 г 6 раз в сутки на протяжении лихорадочного
периода, затем еще 7—10 дней в убывающих дозах. По показаниям — преднизолон по
0,5 мг на 1 кг массы в течение 10—12 дней, поливитамины. При анемии,
кровотечениях — трансфузии одногруппной крови, гемостатические средства, при перитоните — оперативное
вмешательство. Выписывают больных после повторного бактериологического
исследования кала, мочи и дуоденального содержимого (однократно), не ранее 14
дней нормальной температуры без лечения антибиотиками и 21 дня — в случае
лечения.
Профилактика. Выявление больных и бактерионосителей (больных с неясной и длительной
лихорадкой помещают в изоляторы, тщательно обследуют и выясняют причину
заболевания), борьба с загрязнением внешней среды и предметов выделениями
человека, тщательное соблюдение технологии на пищевых объектах, личная и
общественная гигиена. Применение моно- и
поливакцин, вакцин сухих, жидких не заменяет указанных мероприятий.
Иммунитет после вакцин непродолжительный.
Тифопаратифозные заболевания (брюшной тиф, паратифы А и В)
Характеризуются лихорадкой, интоксикацией, бактериемией, увеличением печени и селезенки, энтеритом и своеобразным поражением лимфатического аппарата кишечника. Относятся к кишечным антропонозам. Основным источником инфекции в последние годы являются хронические бактерионосители сальмонелл.
Этиология, патогенез. Возбудителями заболевания являются несколько видов сальмонелл — Salmonella typhi, S. paratyphi A, S. schottmulleri. Возбудители чувствительны к левомицетину и ампициллину. Инфицирующая доза колеблется от 10 млн до 1 млрд микробных клеток. Внедрение возбудителя происходит в тонком кишечнике, где развивается специфический энтерит. Поражаются лимфатические образования тонкого кишечника и мезентериальные лимфатические узлы. С первых дней болезни можно выделить возбудителей из крови. При распаде сальмонелл выделяется эндотоксин, который обусловливает симптомы интоксикации и играет важную роль в генезе язв тонкого кишечника, лейкопении и может обусловить развитие инфекционно-токсического шока.
Симптомы, течение. Инкубационный период продолжается от 2 дней до 4 нед. При типичном течении болезнь начинается постепенно. Нарастают слабость, головная боль, симптомы интоксикации, с каждым днем повышается температура тела, достигая наибольших цифр к 7-9-му дню болезни. Стул обычно задержан, появляется метеоризм. При паратифе в начальном периоде болезни могут быть симптомы острого гастроэнтерита. При паратифе А бывают симптомы катара дыхательных путей. В период разгара отмечаются заторможенность больных, головная боль, снижение аппетита, умеренно выраженный кашель.
При обследовании выявляется типичная брюшнотифозная экзантема. Она представляет собой единичные розеолы диаметром 3-6 мм, возвышающиеся над уровнем кожи с четкими границами. Через 3-5 дней розеолы бесследно исчезают. Могут периодически появляться новые элементы сыпи. Отмечается относительная брадикардия; может быть дикротия пульса, АД понижено, тоны сердца приглушены. Над легкими выслушиваются рассеянные сухие хрипы. Язык сухой, покрыт плотным коричневатым налетом. Края и кончик языка свободны от налета, с отпечатками зубов. Живот вздут, отмечаются грубое урчание в слепой кишке и болезненность в правой подвздошной области. Печень и селезенка увеличены. На высоте болезни уменьшается число лейкоцитов в периферической крови, особенно нейтрофилов и эозинофилов. СОЭ нормальная или умеренно повышенная (до 20 мм/ч). В моче следы белка.
Наиболее грозные осложнения — перфорация кишечных язв и кишечное кровотечение. Возможны пневмония, инфекционный психоз, острый холецистит, реже другие осложнения.
Перфорация кишечника возникает у 0,5-8% больных обычно в период с 11-го по 25-й день болезни. В последние годы перфорация кишечника чаще возникает на фоне нормальной температуры и хорошего самочувствия больного, нередко при расширении двигательного режима. Она начинается внезапно с острых болей в животе, напряжения мышц, симптомов раздражения брюшины. Выявляются свободный газ в брюшной полости, уменьшение размеров печеночной тупости. Эти начальные проявления перфорации могут уменьшиться, что обусловливает трудности ранней диагностики, а в дальнейшем (если не сделана операция в первые 6 ч) развивается картина разлитого перитонита — рвота, нарастающий метеоризм, повышение температуры тела, тахикардия, симптомы раздражения брюшины, появление жидкости в брюшной полости, лейкоцитоз.
Кишечное кровотечение возможно в те же сроки, что и перфорация кишечной язвы. Определяется по появлению примеси измененной крови в испражнениях или по симптомам остро развивающегося внутреннего кровотечения.
Рецидивы. При ранней отмене антибиотиков частота рецидивов доходила до 20-30%. Рецидивы иногда возникают через 1-2 нед после нормализации температуры тела. Хроническое бактерионосительство развивается у 3-5% переболевших.
Диагноз. Клиническая диагностика в начальном периоде тифопаратифозных заболеваний представляет трудности, особенно в легких и атипичных случаях. В этот период доказательством служит выделение или обнаружение возбудителей в крови (посевы на желчный бульон, обнаружение с помощью иммунофлюоресцентного метода). При типичной клинической картине диагностика нетрудна. В поздние периоды болезни можно использовать посевы испражнений.
Применяются также серологические методы. Результаты, полученные с помощью реакции Видали и РНГА, носят ретроспективный характер. Для ранней диагностики заболевания используют иммуноферментный анализ, реакцию встречного иммуноэлектрофореза, радиоиммунный анализ, реакцию коагглютинации, реакцию О-агрегатгемагглютинации.
Лечение. Назначают левомицетин в суточной дозе 50 мг/кг, разделенной на 4 приема, до 10-го дня нормальной температуры. При отсутствии эффекта, наличии противопоказаний (псориаз, экзема, микозы), непереносимости препарата назначают ампициллин внутрь по 1-1,5 г. 4-6 раз в сутки до 10-го дня нормальной температуры. Эффективен также прием котримаксазола (бисептол) по 2 таблетки 2 раза в сутки в течение 3-4 нед.
При тяжелых, осложненных, сочетанных формах брюшного тифа используют комбинацию ампициллина (6-8 г. в сутки парентерально) и гентамицина (240 мг в сутки). При резистентности к левомицетину, ампициллину и ко-тримаксазолу возможно использование фторхинолонов (ципрофлоксацин по 0,5-0,75 г. 2 раза в сутки, офлоксацин по 0,4-0,8 г. 2 раза в сутки).
Дезинтоксикационная терапия включает обильное питье в легких случаях, парентеральное введение изотонических глюкозо-солевых растворов при среднетяжелом и тяжелом течении, прием энтеросорбентов (энтеродез, полипефан, угольные сорбенты). При тяжелых формах антибиотикотерапию сочетают с коротким курсом (5-7 дней) глюкокортикоидов (преднизолон по 45-60 мг в сутки). Используются оксигенотерапия, вакцинотерапия. Постельный режим до 7-10-го дня нормальной температуры.
При кишечном кровотечении больному необходимы абсолютный покой, холод на живот, викасол (1 мл 1%-ного раствора), аминокапроновая кислота (200 мл 5%-ного раствора). При перфорации кишечника — неотложное оперативное вмешательство. Кишечное кровотечение и перфорация кишечника – показания для срочного вызова врача и экстренной госпитализации в хирургическое отделение.
Лечение хронического бактерионосительства не разработано.
Прогноз при современных методах лечения благоприятный. При тяжелых формах и наличии осложнений (особенно перфорация кишечника) прогноз хуже.
Профилактика. Санитарный надзор за питанием и водоснабжением. Реконвалесцентов выписывают после троекратного отрицательного бактериологического исследования кала и мочи и однократного исследования желчи. Переболевшие стоят на учете в течение 2 лет (работники пищевых предприятий — 6 лет). Изоляция больных прекращается с 21-го дня нормальной температуры тела. По показаниям проводят специфическую иммунизацию. В очаге проводят заключительную дезинфекцию.
Л № 3: Тема: БРЮШНОЙ ТИФ. ПАРАТИФЫ А И Б. САЛЬМОНЕЛЛЁЗ. ПТИ. БОТУЛИЗМ.
Брюшной тиф – острое антропонозное заболевание с фекально – оральным механизмом передачи, характеризуется поражением лимфатического аппарата тонкой кишки, бактериемией, интоксикацией, розеолезно – папулезной сыпью.
Возбудитель Salmonella typhi относится к роду сальмонелл. Устойчива во внешней среде. В воде может сохраняться до нескольких месяцев. Сохраняется в различных пищевых продуктах, на поверхности овощей, фруктов, предметах обихода. Может размножаться в молоке. Хорошо переносит умеренное охлаждение, но при нагревании до 60 градусов погибает через 3-4 минуты, а при кипячении – почти моментально. Быстро погибает при высушивании и под действием прямых солнечных лучей. Чувствительна к дез средствам.
Источник инфекции – больной и бактерионоситель. Возбудитель выделяется во внешнюю среду с калом, мочой, реже со слюной и грудным молоком. Выделение возбудителя происходит с конца инкубационного периода, иногда не прекращается в период реконвалесценции.
Механизм передачи – фекально-оральный.
Пути передачи: водный, пищевой, контактно-бытовой.
Сезонность – летне-осенний период.
После перенесенного заболевания – пожизненная невосприимчивость.
Инкубационный период от 3 до 25 дней, чаще - 14 дней.
Начальный период начинаться постепенно. С нарастанием симптомов интоксикации. Температура тела повышается медленно ступенеобразно. Период продолжается 4-7 дней и заканчивается, когда температура устанавливается на высоких значениях.
К концу 1-ой недели болезни выявляется бледность кожных покровов, язык обложен серовато-белым налетом, утолщен, с отпечатками зубов по краям, задержка стула.
Период разгара. Температура постоянно держится на высоком уровне. Интоксикация ярко выражена. Больной вялый, адинамичный, заторможенный, иногда негативно настроен к окружающим. При тяжёлом течении развивается тифозный статус: характеризуется галлюцинациями, бредом, нарушением сознания.
На 8-й день в области живота и нижних отделов груди может появиться розеолезная сыпь. Розеолы сохраняются 4-5 дней, а затем исчезают. Брадикардия, АД снижено.
Период угасания: температура снижается литически. Исчезают признаки интоксикации.
Однако могут наступить обострение или рецидив.
Обострения наступают в период ранней реконвалесценции, но еще до нормализации температуры. Рецидивы (возвраты) наступают уже при нормальной температуре и прекратившейся интоксикации.
Предвестники рецидива: длительный субфебрилитет, подсыпание розеол в период реконвалесценции, длительное отсутствие нормализации размеров печени и селезенки.
Характеризуется быстрым нарастанием симптомов и более легким коротким течением.
Осложнения подразделяются на: специфические и неспецифические.
Специфические связаны с развитием болезни: кишечное кровотечение, прободение кишечника.
Неспецифические обусловлены присоединением вторичной инфекции: пневмония, стоматит и другие.
Основывается на клинической картине, эпидемиологических данных, лабораторных исследованиях.
Но современное течение брюшного тифа может быть атипичным. Поэтому есть правило: у всех лихорадящих больных с неустановленным диагнозом и высокой температурой более 5-ти дней берут кровь на бак. исследование.
Кровь на гемокультуру берут 10-15 мл из вены и засевают на желчный бульон.
Госпитализация. Особенности ухода .
Обязательная госпитализация в инфекционный стационар.
В течение всего лихорадочного периода и 6-7 дней после нормализации температуры должен соблюдаться строгий постельный режим. С 7-8 дня нормальной температуры разрешается сидеть, с 10-11 дня – ходить.
Уход за кожными покровами, слизистыми оболочками.
Следить за регулярностью стула.
Соблюдение санитарно-гигиенических правил.
Проведение текущей дезинфекции.
Диета № 4 и большое количество жидкости.
Рекомендуется легко усвояемая и щадящая пища (стол 4а). Пищу дают небольшими порциями 4-5 раз в сутки. После 12-15 дня нормализации температуры диету расширяют, переходя к общему столу. Но после выписки в течение 10-15 дней нельзя употреблять жирную, соленую, острую пищу.
Выписка производится после полного клинического выздоровления, но не ранее 21-23-го дня с момента нормализации температуры и после проведения 2-х кратного бактериологического исследования кала, мочи и однократного – дуоденального исследования.
После выписки все реконвалесценты подлежат диспансерному наблюдению с систематическим обследованием (моча,кал,желчь).
В основном сходны с Брюшным тифом, но имеют свои особенности:
По этиологии : Salmonella paratyphi A
Salmonella paratyphi B
По источнику инфекции: при паратифе А – больной и бактерионоситель
при паратифе Б – больной, бактерионоситель, животные (крупный рогатый скот).
Острое начало. Первые признаки: тошнота, рвота, понос. Может сочетаться с катаральными явлениями. Течение тяжелое. Чаще развиваются рецидивы.
Протекает легко или в среднетяжелой форме.
-это острое инфекционное зооантропонозное заболевание, характеризующееся развитием интоксикации и поражением ЖКТ.
Микробы рода Salmonella устойчивы в окружающей среде. В комнатной пыли могут сохраняться до 80-ти дней, в замороженном мясе, яйцах, сырах – более 1 года. В молочных и готовых мясных продуктах размножаются, не изменяя органолептических свойств и внешнего вида продукта. Хорошо и длительно переносят низкие температуры. Подвержены действию высоких температур.
Источник инфекции: животные (крупный рогатый скот, лошади, свиньи) и люди (больные и носители), птицы (водоплавающие, голуби, куры).
Механизм передачи: фекально-оральный.
Пути передачи: - пищевой; - водный
Инкубационный период от нескольких часов до 3-х дней, в среднем 12 час.
Особенности клиники зависят от формы и варианта болезни.
Клиническая классификация сальмонеллезов .
1. Локализованная (гастроинтестинальная) форма:
2. Генерализованная форма:
Чаще встречается гастроинтестинальная форма сальмонеллеза. Характерно острое начало заболевания с симптомами интоксикации. Повышается температура тела. Одновременно или немного позже присоединяются диспепсические расстройства.
Гастроэнтеритический вариант течения типичный для этой формы болезни. Одновременно с подъемом температуры появляются схваткообразные боли в животе в эпигастральной области, тошнота, многократная рвота и жидкий водянистый, обильный с резким неприятным запахом стул, который может иметь зеленоватую окраску (цвета болотной тины). Частота дефекаций в сутки может достигать 15-20 и более раз. Кожные покровы бледные, тахикардия, гипотония. При развитии выраженного обезвоживания могут быть судороги в мышцах верхних и нижних конечностей.
Гастритический вариант встречается редко. В клинике доминируют признаки гастрита: боль в эпигастральной области, тошнота, многократная рвота, приносящая кратковременное улучшение. Изменений стула не наблюдается.
Гастроэнтероколитический вариант проявляется, если боль смещается в нижние отделы живота. Стул становится скудным с примесью слизи и прожилками крови.
Генерализованная форма встречается редко.
1. Бактериологический метод
Для анализа собирают испражнения, рвотные массы, промывные воды желудка, подозрительные пищевые продукты.
2. Серологический метод
Госпитализация. Особенности ухода .
Необходимость госпитализации определяется эпидемическими и клиническими показаниями. Обязательно госпитализируются лица декретированной группы.
При уходе за больными необходимо:
- строгое соблюдение санитарно-гигиенических правил
- проведение текущей дезинфекции
- наблюдение за характером стула
- наблюдение за диурезом
- наблюдение за чистотой ягодиц и области заднего прохода
1. промывание желудка (3% раствор питьевой соды; тёплый раствор перманганата калия)
2. диета №4, при улучшении состояния стол № 2 и далее стол № 15. Обильное питье (пероральная регидротация) (оралит, регидрон).
3. энтеросорбенты, вяжущие, спазмолитики
Выписка производится после полного выздоровления и 3х отрицательных результатов бак.посева кала.
Это группа заболеваний, которые возникают при употреблении в пищу продуктов, обсемененных патогенной и условно-патогенной флорой.
Наиболее частыми возбудителями являются протей, стафилококк, клостридии и другие.
Источник инфекции: человек, сельскохозяйственные животные и птицы. Источником ПТИ стафилококковой этиологии являются лица, страдающие гнойными инфекциями и животные больные маститом.
Механизм передачи - фекально-оральный
Путь передачи – алиментарный
Особенно опасно обсеменение продуктов, не подвергающихся термической обработке.
Инкубационный период от 2-4 час до 48 час.
После кратковременного дискомфорта (вздутие и урчание в животе тошнота) в течение 1-го часа возникает многократная рвота, одновременно или чуть позже появляется сначала жидкий каловый стул, а затем водянистый обильный зловонный стул до 15 раз в сутки. Интоксикация.
Тяжесть состояния обусловлена интоксикацией и степенью обезвоживания.
1 эпидемиологические данные
2 клиническая картина
3 лабораторные данные
Бактериологическое исследование – для анализа берут подозрительные пищевые продукты, рвотные массы, промывные воды желудка.
1.Промывание желудка слабо-розовым раствором перманганата калия или 3% раствором соды.
острое инфекционное заболевание, характеризующееся поражением нервной системы с развитием парезов, параличей различных мышечных групп.
Возбудителем является анаэробная грамположительная палочка Clostridium botulinum . Она имеет споры и вегетативные формы, которые вырабатывают ботулотоксин. Споры устойчивы к внешним воздействиям, выдерживают кипячение в течение 5 часов, но при автоклавировании погибают через 30 мин. В анаэробных условиях и при оптимальной температуре (22 - 35 о С) споры превращаются в вегетативные формы, они менее устойчивы к факторам внешней среды и при кипячении погибают через 5 мин.
Возбудитель ботулизма распространён повсеместно. Он обнаруживается в почве, воде, на растениях, пищевых продуктах.
Основным резервуаром возбудителя являются травоядные животные, рыбы, ракообразные. Человек заражается ботулизмом при употреблении в пищу инфицированных продуктов домашнего консервирования. Для окружающих больной ботулизмом не опасен.
Инкубационный период короткий 6-12 час, в среднем 4-6 час, но может удлиняться до недели, в зависимости от дозы ботулотоксина. Чем короче инкубационный период, тем тяжелее заболевание.
Для ботулизма характерно острое и внезапное начало. В клинике доминируют признаки неврологических расстройств. В начальном периоде часто выявляются признаки гастроэнтерита. Они сохраняются от нескольких часов до суток, затем полностью исчезают и в клинической картине доминируют неврологические симптомы.
В зависимости от преимущественного поражения отдельных органов и систем условно выделяют 3 варианта заболевания:
1 с преобладанием диспепсических расстройств
2 с нарушением зрения
3 с нарушением дыхания
1. Появляются сухость во рту, жажда, чувство распирания желудка, метеоризм. Температура в норме или умеренно повышена. Через несколько часов появляются признаки расстройства глотания сначала твёрдой, а затем жидкой пищи.
2. Преобладают признаки нарушения зрения: снижение остроты зрения, туман, сетка перед глазами, двоение, больные плохо различают близкорасположенные предметы. Затем появляется одно или двухстороннее опущение век, расширяются зрачки и почти не реагируют на свет. Голос гнусавый, головокружение, головная боль, мышечная слабость.
3. Это наиболее тяжелая форма. Начинается с пареза дыхательных мышц, который приводит к ограничению подвижности межреберных мышц и диафрагмы. Затрудняется вдох, возникает ощущение сдавления в груди. Появляется одышка. Больной занимает вынужденное положение – сидя. Увеличивается частота дыхательных движений (30-70 в мин.), развивается патологическое дыхание Чейн-Стокса.
1. Острая дыхательная недостаточность
Направлена на выявление ботулотоксина в крови и других средах организма, остатках пищи.
1. Обязательная госпитализация
2. Промывание желудка и высокие сифонные клизмы; солевые слабительные.
3. Для нейтрализации токсина вводят антитоксическую противоботулиническую сыворотку.
5. Дезинтоксикационная терапия
При уходе нужно следить за функцией внешнего дыхания. Если больные не в состоянии питаться сами, им проводят зондовое или парентеральное питание. В течение первых нескольких дней – строгий постельный режим.
Читайте также:


