Инфекционные деструкции легких классификация

Инфекционная деструкция лёгких - патологический процесс, характеризующийся омертвением и распадом лёгочной ткани в результате действия патогенных микроорганизмов. Существует три формы заболевания - абсцесс лёгкого, гангрена лёгких и гангренозный абсцесс лёгкого.
Инфекционная деструкция лёгких вызывается различными бактериями гноеродной флоры: золотистым стафилококком, стрептококком, неклостридиальными анаэробами, клебсиелой, энтеробактериями и др. Предрасполагающими факторами являются: курение, хронический бронхит, бронхиальная астма, сахарный диабет, грипп, алкоголизм. Наиболее частый путь заражения - бронхогенный: аспирационный (желудочное содержимое, слизь, кровь, инородные тела) и ингаляционный - попадание патогенной флоры в дыхательные пути. Реже встречаются гематогеные, лимфогенные и травматические пути.
Абсцесс лёгкого начинается или с нагноения предварительно блокированного бронха, или с пневмонического инфильтрата, в центре которого паренхима подвергается гнойному расплавлению. Через 2-3 недели наступает прорыв гнойного очага в бронх; при хорошем дренировании стенки полости спадаются с образованием рубца или участка пневмосклероза.
При гангрене лёгких после периода воспалительной инфильтрации под действием продуктов жизнедеятельности микрофлоры и тромбоза сосудов развивается обширный некроз легочной ткани без чётких границ. В некротизованной ткани формируются многочисленные очаги распада.
Очень важным патогенетическим фактором инфекционной деструкции лёгких является снижение общего иммунитета и местной бронхопульмональной защиты. При остром абсцессе лёгких образуется полость, которая содержит гной и детрит, отграничена от здоровой ткани пиогенной мембраной, которая образована грануляционной тканью, валом клеточной инфильтрации и соединительно-тканевой капсулой. Морфологической особенностью острого абсцесса лёгких, которая отличает его от гангрены лёгких, является грануляционная ткань, то есть микроциркуляция вокруг зоны распада сохранена.
По классификации Н.В. Путова (1998) инфекционная деструкция лёгких подразделяется:
- По этиологии (в зависимости от вида возбудителя): 1. аэробная или условно-анаэробная флора; 2. облигатно анаэробная флора; 3. смешанная аэробно-анаэробная флора; 4. не бактериальные возбудители.
- По патогенезу (бронхогенные, гематогеные, травматические, лимфогенные).
- По виду патологического процесса (гнойный абсцесс, абсцесс гангренозний, гангрена лёгких).
- По отношению к корню легкого (центральные, периферические).
- По распространенности поражения (сегмент, сегменты, доля, больше одной доли или все лёгкие, одиночные, множественные, право- или левосторонние).
- По тяжести течения (лёгкие, средней тяжести, тяжёлые, крайнее тяжёлые).
- Без осложнений, с осложнениями (пневмоторакс, лёгочное кровотечение, сепсис и др.).
- По характеру течения (острые, подострые, хронические).
Следует помнить, что хронические абсцессы могут быть следствием как острых гнойных абсцессов, так и деструкций гангренозного типа, что теряют своеобразие при переходе в хроническую форму. Выделение подострых затяжных форм абсцессов лёгких имеет важное клиническое значение, так как характеризует ситуацию, когда проходит самый тяжёлый период заболевания, наступает некоторое улучшение: состояние стабилизируется на недели и даже месяцы при достаточно выраженных клинико-рентгенологических и лабораторных признаках некротического процесса.
До прорыва навоза в бронх: высокая температура тела, озноб, профузный пот, дыхательная недостаточность, боль в груди на стороне поражения, при перкуссии лёгких - укорочение перкуторного звука над очагом поражения, аускультативно - дыхание ослаблено с жёстким оттенком, иногда бронхиальное.
После прорыва в бронх: приступ кашля с выделением большого количества мокроты (100-150 мл) гнойной, с неприятным запахом. Температура тела снижается, общее состояние быстро улучшается. При перкуссии легких - над очагом поражения звук укороченный, реже тимпаничный оттенок за счет воздуха в полости, аускультативно отмечаются хрипы. В течение 6-8 недель симптомы абсцесса исчезают. При плохом дренировании состояние больного не улучшается, температура тела остается высокой, беспокоят ознобы, потливость, кашель, одышка, симптомы интоксикации, потеря аппетита, утолщение концевых фаланг в виде "барабанных палочек" и ногтей в виде "часовых стёкол".
Лабораторные данные.
В крови: лейкоцитоз, сдвиг формулы влево, токсическая зернистость нейтрофилов, значительно ускоренное СОЭ. При хроническом течении абсцесса - признаки анемии.
Биохимический анализ крови: увеличение содержания сиалових кислот, серомукоида, фибрина, гаптоглобина, a2- и g-глобулинов, при хроническом течении абсцесса - снижение уровня альбуминов. Мокрота гнойная, с неприятным запахом, при стоянии разделяется на два слоя, при микроскопии - лейкоциты в большом количестве, эластичные волокна, кристаллы гематоидина, жирных кислот.
Рентгенологическое исследование: до прорыва абсцесса в бронх затемнение с нечеткими контурами, чаще в сегментах II, VI, Х правого лёгкого, после прорыва в бронх - полость с толстыми инфильтрованными стенками, которая содержит жидкость с горизонтальным уровнем.
Осложнения: Пиопневмоторакс, медиастинальная и подкожная эмфизема, эмпиема плевры, лёгочное кровотечение, сепсис, метастатический абсцесс мозга.
Последствия болезни:
Выздоровление, формирование остаточной полости, переход в хроническую форму, абсцесс лёгких с осложнённым вторичным амилоидозом. Гангрена лёгких - прогрессирующий обширный некроз и гнилостный распад лёгочной ткани, не склонен к четкому отграничению.
Ведущим синдромом является тяжёлая гнильная интоксикация и острая лёгочная недостаточность. Общее состояние больного тяжёлое, температура тела гектическая, ознобы, похудение, отсутствие аппетита, выраженные боли в груди на стороне поражения, которые усиливаются при кашле. Перкуторно в начале заболевания определяется тупость, площадь которого быстро растёт; затем на фоне тупости появляются участки более высокого звука вследствие образования полостей. В первые дни пальпаторно определяется усиленное голосовое дрожание. Аускультативно - дыхание над зоной поражения ослаблено или бронхиальное. При образовании полостей и голосовое дрожание, и дыхательные шумы резко ослабевают в результате исключения поражённой зоны из процесса дыхания.
Лечение инфекционной деструкции лёгких проводится только в стационаре, желательно в отделении торакальной хирургии. Большое значение имеет тщательный уход за больными и высококачественное питание, которое обеспечивает достаточное количество белка и витаминов, парентеральное введение витаминов и анаболических гормонов, инфузии пищевых смесей.
Антибактериальная терапия начинается после забора биологического материала для проведения бактериологического исследования. Преобладающий путь введения антибиотиков - внутривенный через поставленный катетер в подключичную вену. Для монотерапии применяют только карбапенемы (тиенам, меронем) и фторхинолоновый препарат таваник (левофлоксацин). Тиенам назначают в суточной дозе по 2-4 г, таваник - по 0,5-1 г. Для комбинированной терапии служат цефалоспорины III-IV поколений, современные аминогликозиды и фторхинолоны. Каждый из этих препаратов необходимо сочетать с линкозамидами и метронидазолом. Препараты назначают в средних и высоких терапевтических дозах. Обязательным является сочетание с противогрибковыми препаратами и средствами, предотвращающими дисбактериоз.
Для инфузионной терапии, направленной на уменьшение интоксикации, коррекцию водно-электролитного и кислотно-основного нарушений используют введение изотонических растворов глюкозы и минеральных солей до 3 л на сутки. При гангрене легких интенсивная инфузионная терапия дополняется методами экстракорпоральной детоксикации - сеансами плазмафереза и гемосорбции. Плазмаферез может проводиться ежедневно (на курс - 5-8 процедур). Белковые потери компенсируют введением нативной плазмы, белковых гидролизатов и растворов аминокислот.
При неэффективности консервативных средств проводится оперативное вмешательство (5-8% больных). Показаниями к нему являются осложнения острых абсцессов лёгких: кровотечения или массивное кровохарканье, пиопневмоторакс, эмпиема плевры, распространённая гангрена, подозрение на опухоль. Хронические абсцессы лёгких подлежат хирургическому лечению в тех случаях, когда при рентгенологически определенной полости, клинические проявления хранятся 3-6 месяцев после ликвидации острого периода. Преимущественно проводится резекция пораженой доли и большей части лёгких. Все средние и крупные абсцессы, особенно при их периферийной локализации, подлежат оперативному лечению. В фазе затихания и ремиссии воспалительного процесса, а также в послеоперационном периоде важное значение имеют методы функциональной реабилитации (ЛФК, массаж, физиопроцедуры) и санаторно-курортное лечение.
Полное выздоровление отмечается в 25-35% больных; клиническое выздоровление - у 50% больных. Хроническое течение абсцесса встречается в 15-20%, летальный конец - в 3-10% случаев. Общая летальность от гангрены легких составляет от 9 до 20%.
Пособие посвящено актуальной проблеме торакальной хирургии — диагностике и лечению острых и хронических заболеваний легких и плевры. Представлены современные классификации, новые взгляды на этиопатогенетические аспекты острых и хронических легочных деструкций. Отражены последние достижения в диагностике и лечении деструктивных заболеваний легких и плевры. Особое внимание уделено тактике лечения данной категории больных.
Издание предназначено как для студентов и клинических ординаторов медицинских вузов, так и для врачей-хирургов (прежде всего, торакальных отделений), а также врачей общей практики.
Оглавление:
- Предисловие
- Глава I. Острые и хронические неспецифические гнойно-деструктивные заболевания легких
- Классификация
- Этиология
- Патогенез
- Клиника
- Острый абсцесс легкого
- Гангренозный абсцесс легкого
- Распространенная гангрена легкого
- Гематогенный абсцесс легкого
- Посттравматический абсцесс легкого
- Хронический абсцесс легкого
- Диагностика
- Дифференциальная диагностика
- Осложнения
- Лечение
- Антибактериальное лечение
- Санация гнойного очага
- Коррекция иммунологических нарушений и восстановление гомеостаза
- Оперативное лечение
- Глава II. Бронхоэктатическая болезнь
- Этиология
- Патогенез
- Классификация
- Клиника
- Диагностика
- Дифференциальная диагностика
- Лечение
- Глава III. Гнойные заболевания плевры
- Анатомо-физиологические особенности плевры
- Этиология гнойных заболеваний плевры
- Патогенез
- Классификация
- Клиника и диагностика
- Острая эмпиема плевры
- Хроническая эмпиема плевры
- Пиопневмоторакс
- Дифференциальная диагностика
- Лечение
- Методы лечения эмпиемы плевры
- Показания и противопоказания к оперативному лечению
- Виды оперативных вмешательств
- Библиографический список
Классификация
Отсутствие единых взглядов на этиопатогенетическую природу гнойных заболеваний легких привело к разработке большого количества классификаций.
Одна из первых классификаций была предложена основателем советской легочной хирургии С.И. Спасокукоцким в 1938 г. и основана на клинико-патогенетических принципах, но без особенностей и тяжести клинического течения. Эта классификация с учетом тяжести нагноительного процесса и течения болезни в последующие годы дополнялась А.Н. Бакулевым в 1961 г., в 1968 г. — В.И. Стручковым, в 1988 г. — С.И. Колесниковым.
В настоящее время наиболее полно отражены все звенья патологического процесса в классификации 2000 г. Н.В. Путова, дополненной Я.Н. Шойхетом.
Клинико-рентгенологические и морфологические изменения в легких дают основания рассматривать следующие основные патологические формы гнойной деструкции легких.
Острый абсцесс — это гнойный или гнилостный распад некротических участков легочной ткани, чаще в пределах 1—2 сегментов с наличием одной или нескольких полостей деструкции, заполненных гноем и отграниченных от неповрежденных отделов пиогенной капсулой, окруженной зоной перифокального воспалительного инфильтрата.
Гангрена легкого — это гнойно-гнилостный некроз значительного участка легочной ткани (от доли до всего легкого), без четких признаков отграничения, имеющий тенденцию к дальнейшему быстрому распространению и проявляющийся крайне тяжелым общим состоянием больного.
Поскольку между двумя крайними, наиболее характерными типами инфекционной деструкции легких существуют переходные формы, П.А. Куприянов и А.П. Колесов (1955) предложили различать 3-й вид деструктивного пневмонита — гангренозный абсцесс, сочетающий в себе элементы и гангрены, и абсцесса.
Гангренозный абсцесс (ограниченная гангрена) — это гнойно-гнилостный некроз участка легочной ткани, но с менее выраженным, чем при гангрене, омертвлением паренхимы, склонный к отграничению с формированием полости с пристеночными или свободно лежащими секвестрами легочной ткани.
Указанные формы при длительном течении могут переходить одна в другую. Например, гангрена при благоприятных обстоятельствах может демаркироваться, абсцедироваться, очищаться. В обратном порядке, как правило, трансформаций не происходит. Однако каждая из упомянутых форм имеет свои особенности клинического течения и поэтому не должна представляться как цепь единого патогенетического процесса.
[И.С.Колесников,1988; Н.В. Путов, 2000]:
По морфологическим изменениям:
- Острый гнойный абсцесс.
- Острый гангренозный абсцесс (ограниченная гангрена).
- Распространенная гангрена.
Патогенетическая характеристика:
в) обтурационные, 2. Тромбоэмболические:
а) микробные тромбоэмболические,
б) асептические тромбоэмболические. 3. Посттравматические.
4. Прочего происхождения (в том числе при переходе нагноения с соседних органов).
- Вызванные аэробной микрофлорой.
- Вызванные анаэробной микрофлорой.
- Вызванные другой небактериальной флорой (простейшими, грибами и т.д.).
- Вызванные смешанной микрофлорой (в том числе вирусно-бактериальные).
- Центральные (прикорневые).
- Периферические (кортикальные, субплевральные).
Абсцессы:
- единичные,
- множественные,
- односторонние,
- двусторонние,
- диссеминированные.
Гангрены:
- лобарные,
- субтотальные,
- тотальные [по Я.Н. Шойхету, 2000],
- двусторонние.
По тяжести течения:
- Легкой степени тяжести (без дыхательной недостаточности, только бронхолегочная симптоматика).
- Средней степени тяжести (дыхательная недостаточность, сепсис).
- Тяжелой степени тяжести (дыхательная недостаточность, сепсис, дисфункция органов).
- Крайне тяжелой степени тяжести (септический шок, симптомы полиорганной недостаточности).
По наличию осложнений:
- Пиопневмоторакс или эмпиема плевры.
- Кровотечение или кровохарканье.
- Сепсис.
- Флегмона грудной стенки.
- Респираторный дистресс-синдром.
- Поражение противоположного легкого.
- Гнойный перикардит, медиастинит и др.
- Гнойные метастазы в другие органы с их септическим поражением и вторичной интоксикацией.
Этиология
Правильное понимание основ этиопатогенеза гнойно-деструктивных заболеваний легких — необходимое условие для построения системы диагностических мероприятий и лечебной тактики.
Основными факторами, способствующими переходу воспалительного процесса в гнойный, являются (рис. 1):
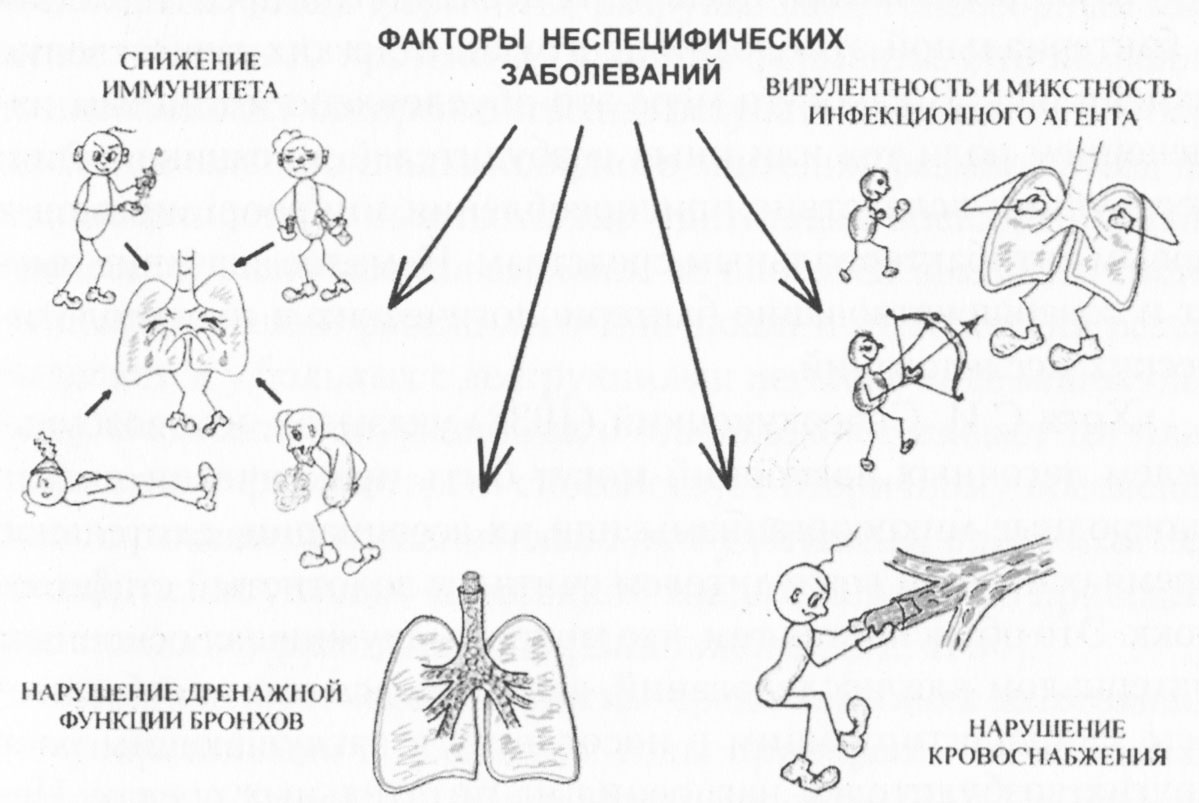
Рис. 1. Этиологические аспекты формирования гнойного процесса
1) снижение иммунитета,
2) вирулентность инфекционного агента,
3) нарушение дренажной функции бронхов,
4) нарушение кровоснабжения (при некрозе легочной ткани). 1. Снижение контроля коры головного мозга (ЦНС) над деятельностью систем приводит к снижению защитных сил организма и нарушению дренажной функции бронхов. К проявлению подобных нарушений сознания относятся:
а) алкогольное опьянение (алкогольная интоксикация способствует релаксации гладкой мускулатуры пищеводно-кардиального отдела и бронхиального дерева, подавляет кашлевой рефлекс, фагоцитоз и другие защитные реакции);
в) неоднократные наркозы;
д) травмы головного мозга. Хронические заболевания бронхолегочной системы также способствуют снижению иммунитета, особенно при длительном лечении их стероидными гормонами и различными, часто меняемыми антибиотиками. Резистентность организма снижается и при тяжелых общих заболеваниях, особое место среди которых занимает сахарный диабет.
Бактериальная деструкция лёгких (БДЛ) — гнойно-воспалительное заболевание лёгких и плевры, осложняющее бактериальную пневмонию и характеризующееся образованием полостей в лёгких и склонностью к развитию сепсиса; чаще болеют мужчины старше 40 лет.
✎ Классификация:
● Гигантский кортикальный абсцесс
● Пиоторакс (острая эмпиема плевры, гнойный плеврит)
● Хронические формы и исходы
● Вторичные лёгочные кисты
● Хроническая эмпиема плевры. Этиология
● Aspergillus. Факторы риска
● Аспирация носо- и ротоглоточного содержимого (неврогенные нарушения акта глотания, длительный постельный режим, эпилепсия)
● Механическая или функциональная обструкция бронхов: опухоль, инородное тело, стеноз бронха
● Ослабление иммунитета: алкоголизм, сахарный диабет, длительный приём стероидных гормонов
● Наличие источников тромботических или септических эмболов.
✎ Клиническая картина и диагностика
● Преддеструкция — процесс, предшествующий развитию БДЛ; стафилококковая пневмония, острый гнойный лобит (чаще верхней доли правого лёгкого)
● Перкуторный звук тупой
● Лейкоцитоз, повышение СОЭ
● Для идентификации возбудителя проводят окрашивание мазка мокроты по Грому, а также её бактериологическое исследование
● Рентгенография органов грудной клетки — гомогенное затенение.
● Мелкоочаговая множественная БДЛ характеризуется поверхностной инфильтрацией паренхимы лёгких. Особенности:
● Субплевральные мелкие очаги деструкции склонны к прорывам в плевральную полость
● На обзорной рентгенограмме органов грудной клетки — просветления (ячеистость) на фоне неинтенсивного затенения.
● Внутридолевая БДЛ развивается как исход острого лобита при отсутствии лечения, характеризуется возникновением стремительно прогрессирующего очага деструкции. Особенности:
● Обильная гнойная мокрота. Зловонность мокроты часто указывает на анаэробную этиологию
● Перкуссия: локальное укорочение перкуторного звука
● Аускультация: ослабленное дыхание, влажные средне- или мелкопузырчатые хрипы; при наличии крупной полости — амфорическое дыхание
● Общий анализ крови: резкий лейкоцитоз со сдвигом влево, анемия
● Бактериоскопия и бактериологическое исследование мокроты позволяют выявить возбудителя. При подозрении на анаэробную этиологию используют образцы мокроты, полученные при фибробронхоскопии, т.к. откашливаемая мокрота содержит в основном анаэробы ротовой полости
● Обзорная рентгенограмма органов грудной клетки — просветления неправильной формы на фоне тотального затенения поражённой доли. Абсцессы аспирационного происхождения обнаруживают преимущественно в верхнем сегменте нижней доли и в заднем сегменте верхней доли.
● Гигантский кортикальный абсцесс — субкортикальное скопление гнойно-некротических масс. Особенность — на обзорной рентгенограмме органов грудной клетки толстостенная полость больших размеров. При наличии сообщения с бронхом — горизонтальный уровень жидкости.
● Стафилококковые буллы — воздушные полости, склонные к самопроизвольному регрессу, течение доброкачественное.
● Пиопневмоторакс — результат прорыва гноя из очага деструкции лёгочной ткани в плевральную полость. Особенности:
● Острая дыхательная недостаточность (возникает в
момент прорыва в плевральную полость): внезапное апноэ, приступ кашля, нарастающий цианоз, одышка
● Плевропульмональный шок (сопутствует острой дыхательной недостаточности): снижение АД, тахикардия, нитевидный пульс
● Выбухание и отставание в акте дыхания поражённой половины грудной клетки
● При перкуссии тимпанический звук в верхних и притупление звука в нижних отделах лёгких, смещение средостения в здоровую сторону
● На рентгенограмме органов грудной клетки: коллапс лёгкого, горизонтальный уровень жидкости, смещение тени средостения в здоровую сторону.
● Пневмоторакс — наличие воздуха в плевральной полости. Редкое осложнение БДЛ в результате разрыва стафилококковой буллы. Клиническая картина аналогична таковой при пиопневмотораксе. На рентгенограмме органов грудной клетки: коллапс лёгкого, просветление на стороне поражения; смещение тени средостения в здоровую сторону.
● Бронхоэктазы — результат грубых деструктивных изменений стенок бронхов и перибронхиальной ткани с последующей деформацией.
● Вторичные кисты лёгких — полости санированных абсцессов.
● Хроническая эмпиема плевры.
❐ Дифференциальный диагноз
● Бронхогенный рак лёгкого в фазе распада
● Инфицированная киста лёгкого
● Силикотический узел с центральным некрозом
❐ Лечение:
● Антибактериальная терапия (в течение нескольких недель или месяцев до полной санации полости абсцесса и ликвидации перифокальной инфильтрации). До получения результатов бактериологического исследования мокроты рационально назначить: фКлиндамицин по 600мг в/в 3 р/сут, далее по 300 мг внутрь 4 р/сут, или его сочетание с амика-цином в дозе 15-30 мг/кг/сут или гентамицином по 3-7,5 мг/кг/сут в/м или в/в в 3 приёма, или
● Цефалос-порины II или III поколения (например, цефуроксим по 0,75-1,5 г в/в каждые 8 ч или цефамандол по 0,5-1 г каждые 4-6 ч в/в), или
● Бензилпенициллина натриевая соль по 2-10 млн ЕД/сут в/в в сочетании с метронидазолом в дозе 500-700 мг внутрь 4 р/сут.
● Инфузионная дезинтоксикационная терапия.
● Лечение отдельных форм БДЛ имеет особенности.
● Бронхоскопическая санация с катетеризацией дренирующего бронха и дренированием полости по Сельдингеру или Мональди
● Временная окклюзия дренирующего бронха с одновременным введением дренажной трубки, активная аспирация через введённый в полость дренаж, введение в полость склерозирующих или клеевых композиций
● Резекция лёгкого — при выраженном кровохарканье или подозрении на бронхогенный рак.
● Торакоцентез и дренирование по Бюлау
● Разгрузочная плевральная пункция толстой иглой (при нарастающем клапанном пиопневмотораксе) для перевода закрытого напряжённого пиопневмоторакса в открытый. После стабилизации состояния — дренирование плевральной полости
● Временная окклюзия бронха — при наличии функционирующего бронхоплеврального свища через 12-24 ч с момента проведения плевральной пункции.
● Дренирование показано при неэффективности пункционной терапии или при синдроме бронхиального сброса (проникновении воздуха в плевральную полость через бронх).
● Хроническая эмпиема — показание к плеврэктомии.
❐ Осложнения
● Кровотечение из эрозированного сосуда
● Брон-хогенная диссеминация с развитием тотальной пневмонии
● Вторичный абсцесс мозга.
✎ См. также: Абсцесс лёгкого, Бронхоэктазы, Пневмоторакс, Эмпиема плевры
✎ Сокращения: БДЛ — бактериальная деструкция лёгких МКБ

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Инфекционные деструкции легких - тяжелые патологические состояния, характеризующиеся воспалительной инфильтрацией и последующим гнойным или гнилостным распадом (деструкцией) легочной ткани в результате воздействия неспецифических инфекционных возбудителей (Н. В. Пухов, 1998). Выделяют три формы инфекционных деструкции легких: абсцесс, гангрена и гангренозный абсцесс легкого.
Причины инфекционных деструкций легких
Специфических возбудителей инфекционных деструкции легких не существует. У 60-65% больных причиной заболевания являются неспорообразующие облигатно анаэробные микроорганизмы: бактероиды (B.fragilis, B.melaninogenicus); фузобактерии (F.nucleatum, F.necropharum); анаэробные кокки (Peptococcus, Peptostreptococcus) и др. Инфекционные деструкции, возникающие вследствие аспирации ротоглоточной слизи, чаще вызываются фузобактериями, анаэробными кокками и B.melaninogenicus. При аспирации желудочного содержимого наиболее частым возбудителем инфекционной деструкции легких является B.fragilis.
У 30-40% больных инфекционные деструкции легких вызываются золотистым стафилококком, стрептококком, клебсиеллой, протеем, синегнойной палочкой, энтеробактериями. Названные возбудители чаще всего вызывают инфекционные деструкции легких, первично не связанные с аспирацией ротоглоточной слизи или желудочного содержимого.
Инфекционные деструкции легких гематогенно-эмболического происхождения чаще всего вызываются золотистым стафилококком.
В редких случаях причиной заболевания являются небактериальные патогены (грибы, простейшие).
Предрасполагающие факторы: курение, хронический бронхит, бронхиальная астма, сахарный диабет, эпидемический грипп, алкоголизм, челюстно-лицевая травма, длительное пребывание на холоде, грипп.
Патогенез инфекционных деструкций легких
Возбудители инфекционной деструкции легких проникают в легочную паренхиму через дыхательные пути, реже гематогенно, лимфогенно, путем распространения с соседних органов и тканей. При трансбронхиальном инфицировании источником микрофлоры являются ротовая полость и носоглотка. Большую роль играет аспирация (микроаспирирование) инфицированной слизи и слюны из носоглотки, а также желудочного содержимого. Кроме того, абсцессы легкого могут возникать при закрытых травмах (ушибы, сдавления, сотрясения) и проникающих ранениях грудной клетки. При абсцессе первоначально наблюдается ограниченная воспалительная инфильтрация с гнойным расплавлением легочной ткани и образованием полости распада, окруженной грануляционным валом.
В последующем (через 2-3 нед.) наступает прорыв гнойного очага в бронх; при хорошем дренировании стенки полости спадаются с образованием рубца или участка пневмосклероза.
При гангрене легкого после непродолжительного периода воспалительной инфильтрации в связи с воздействием продуктов жизнедеятельности микрофлоры и тромбоза сосудов развивается обширный некроз легочной ткани без четких границ. В некротизированной ткани формируется множество очагов распада, которые частично дренируются через бронх.
Классификация инфекционных деструкций легких
- Причины (в зависимости от вида инфекционного возбудителя).
- Аэробная и/или условно-анаэробная флора.
- Облигатно анаэробная флора.
- Смешанная аэробно-анаэробная флора.
- Небактериальные возбудители (грибы, простейшие).
- Патогенез (механизм инфицирования).
- Бронхогенные, в том числе аспирационные, постпневмонические, обтурационые.
- Гематогенные, в том числе эмболические.
- Травматические.
- Связанные с непосредственным переходом нагноения с соседних органов и тканей.
- Клинико-морфологическая форма.
- Абсцессы гнойные.
- Абсцессы гангренозные.
- Гангрена легкого.
- Расположение в пределах легкого.
- Периферические.
- Центральные.
- Распространенность патологического процесса.
- Единичные.
- Множественные.
- Односторонние.
- Двусторонние.
- С поражением сегмента.
- С поражением доли.
- С поражением более одной доли.
- Тяжесть течения.
- Легкое течение.
- Течение средней тяжести.
- Тяжелое течение.
- Крайне тяжелое течение.
- Наличие или отсутствие осложнений.
- Неосложненные.
- Осложненные:
- пиопневмоторакс, эмпиема плевры;
- легочное кровотечение;
- бактериемический шок;
- острый респираторный дистресс-синдром взрослых;
- сепсис (септикопиемия);
- флегмона грудной стенки;
- поражение противоположной стороны при первично одностороннем процессе;
- прочие осложнения.
- Характер течения (в зависимости от временных критериев).
- Острые.
- С подострым течением.
- Хронические абсцессы легких (хроническое течение гангрены невозможно).
Примечание: под гангренозным абсцессом понимается промежуточная форма инфекционной деструкции легких, отличающаяся менее обширным и более склонным к отграничению, чем гангрена, омертвением легочной ткани. При этом в процессе расплавления легочной ткани формируется полость с пристеночными или свободно лежащими тканевыми секвестрами.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12]
Читайте также:


