Инфекционная операция на позвоночнике
Осложнения в виде местных инфекционных и нагноительных процессов после операций на спине в общей структуре всех вмешательств занимают от 1% до 8%. Среди хирургических манипуляций на позвоночнике, связанных с установкой имплантатов, металлоконструкций, частота подобного рода воспалительных реакций существенно выше (6%-20%). Инфекционно-гнойный постхирургический патогенез способен негативно сказаться на окончательном исходе примененной тактики хирургической коррекции позвоночника, даже если она была выполнена безукоризненно.
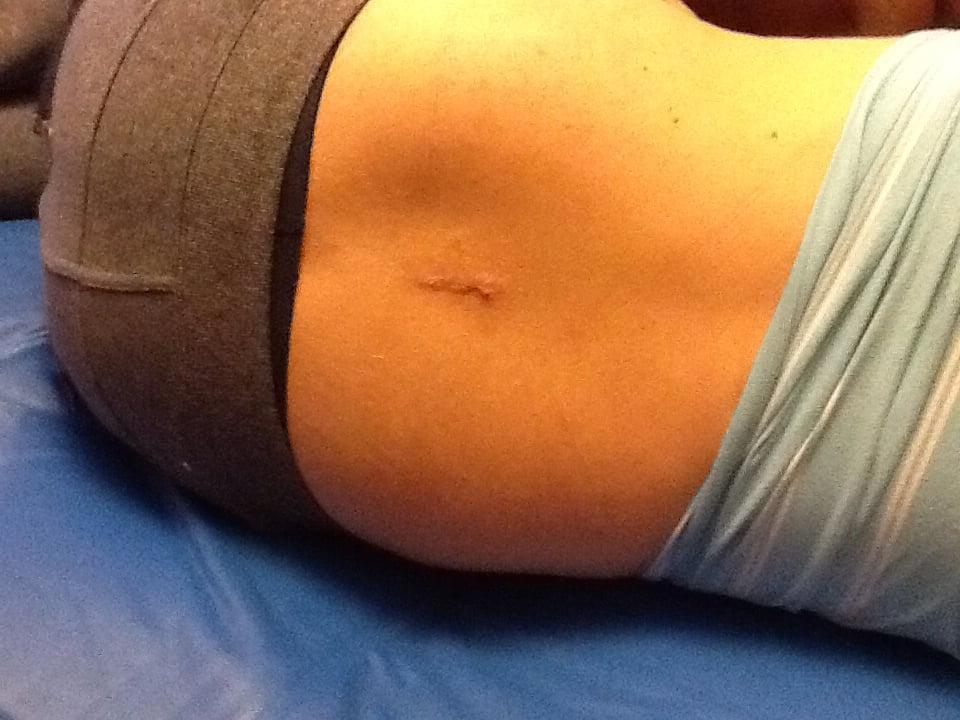
Хороший спокойный шов после операции.
Несмотря на огромные достижения спинальной нейрохирургии в сфере интра-, постоперационного инфекционного контроля, инфекции и гнойные воспаления все еще остаются лидерами среди всех возможных осложнений. К развитию неблагополучного патогенеза могут подтолкнуть разные факторы: от специфики организма пациента до предоперационных, операционных и послеоперационных нарушений.
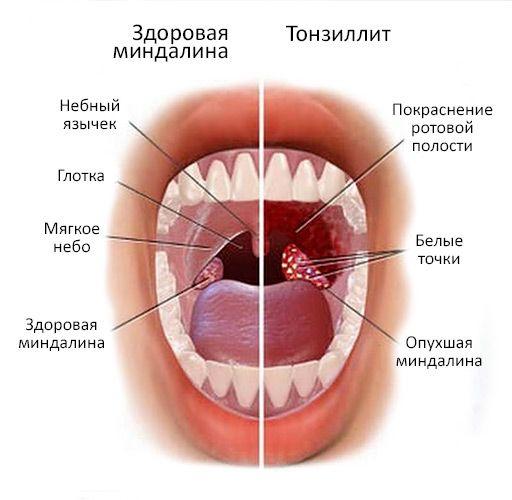
Инфекции, воспаления гнойного характера в проекции хирургического поля могут быть поверхностными и глубокими, ранними и поздними. При этом каждый тип требует экстренной медицинской помощи, направленной на усиленное искоренение патогенной среды. Интенсивные лечебные меры необходимы не только для увеличения вероятности наступления позитивного функционального исхода в отношении прооперированного отдела спины. Их ценность заключается также в недопущении развития и распространения сепсиса по организму, который ставит под большую угрозу жизнь человека.
Чем обширнее вмешательство, тем выше вероятность осложнений.
Инфекционное осложнение (ИО) – проблема достаточно серьезная, не всегда легко решаемая, поэтому о ней должен быть ознакомлен каждый пациент, независимо от того, есть она у него или нет. Как говорится: предупрежден – вооружен. Далее подробно проинформируем об осложнениях инфекционного, гнойного характера после операций на спине: после удаления грыжи, протезирования диска, резекции новообразований, вмешательств с использованием металлоконструкций, др. Обязательно ознакомим и с тем, как в такой ситуации специалисты лечат пациентов.
Симптомы и признаки осложнения
Инфекционные и гнойные реакции в области хирургического вмешательства принято классифицировать на 2 основных вида:
- поверхностные (надфасциальные) – инфицирование затрагивает исключительно кожные поверхности и подкожно-жировой слой в месте разреза;
- глубокие – инфекция проникает глубже, поражая фасциальные, мышечные структуры (запущенные случаи приводят к инфицированию костных тканей).
Поверхностное инфицирование раневого участка образуется не позже первого месяца с момента проведенной операции, возбудителем обычно является стафилококк. Глубинное развитие пагубной микрофлоры больше ассоциировано с отдаленными сроками, и, как правило, появляется в течение 3 или более месяцев после сеанса хирургии.
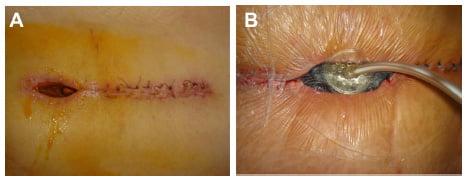
Один из примеров открывшегося шва.
Первыми специфическими проявлениями диссеминации патогенных микроорганизмов в пределах операционного поля являются:
- покраснение тканей вокруг шва;
- уплотнение;
- болезненные ощущения.
Независимо от вида патогенного агента, об активизированном воспалительном процессе в зоне, имеющей причастность к оперативному вмешательству, можно судить также по наличию одного или нескольких симптомов:
- выделение серозной, серозно-гнойной жидкости из поверхностных тканей разреза;
- ограниченная тканевая отечность;
- локализированная болезненность, которая имеет тенденцию к нарастанию;
- локальная гиперемия кожных покровов с повышением местной температуры;
- гнойное отделяемое из глубины операционной раны, наличие фистул;
- самопроизвольное расхождение шва с разъединением краев раны, если добавочно присутствуют болевой синдром и/или гипертермия организма (общая температура тела до 38 или более градусов).
Воспаление на спине в месте хирургического доступа и вокруг него не всегда свидетельствует об инфекционном осложнении. Отечность, болевые признаки, покраснение практически всегда проявляются сразу после операции как естественная реакция организма на операционную агрессию. И такая симптоматика может быть вариантом нормы, но с условием, что через 3-5 дней эти три признака после миниинвазивной хирургии (без применения имплантов) ликвидировались. Когда речь идет об обширной открытой операции с фиксацией металлоконструкций или протезов, нормальным считается динамичное сокращение выраженности воспаления травмированных тканей в ранний период, окончательное избавление от него максимум на 7-10 сутки.
Причины инфекции
Согласно рекомендательным предупреждениям специалистов по хирургическому лечению патологий позвоночника, факторы риска инфекционно-гнойных последствий классифицируют на несколько условных групп.
Последствия, обусловленные состоянием пациента
Изначально по основному диагнозу тяжелое клиническое состояние больного, поступившего в стационар.
Сопутствующие болезни и состояния, которые понижают сопротивляемость организма к патогенам или мешают нормальной регенерации ран:
- сахарный диабет;
- иммунодепрессия;
- ожирение;
- дерматозы;
- онкология;
- пожилой возраст;
- младенческий возраст.
- Наличие активного инфекционно-бактериального, гноеродного очага в совершенно любой части организма (кариес зубов, инфекции мочеполовой системы, горла/носа, пр.).
Дооперационные факторы риска
- Продолжительный срок госпитализации до операции на спине. Установлено, что чем больше больной находится в больничных условиях, тем выше риски возникновения нозокомиальной (внутрибольничной) инфекции.
- Отсутствие антибиотикотерапии или неадекватная ее схема назначения на этапе предоперационной подготовки пациента, особенно у ослабленных пациентов.
- Некачественная дезинфекция кожных покровов антисептическими средствами перед началом хирургической процедуры.
Интраоперационные причины
Послеоперационные причины
- недостаточное количество или, наоборот, слишком частое проведение бактерицидной обработки раны, процедур перевязки;
- низкокачественное обеспечение очистки раневых зон, замены тампонов и дренажей;
- несоблюдение норм асептики в ходе перевязочных манипуляций (слабая дезинфекция оборудования, использование нестерильных салфеток/бинтов, невыполнение техники мытья рук и применения одноразовых перчаток со стороны медработника, медработник является носителем штамма инфекции MRSA и т. п.);
- несоблюдение правил содержания раны в сухости и повязочной защите (пациент раньше срока мочит водой рану водой и/или обнажает ее, вопреки озвученному врачами запрету);
- некорректная техника перевязки в домашних условиях, выполняемой пациентом самостоятельно.
- некорректность рекомендованного пациенту курса лечения антибиотиком (вида, кратности, дозы, срока применения препарата), пропуски или полное отсутствие обязательной антибиотикотерапии после любой спинальной операции;
- несоблюдение пациентом послеоперационного режима физической активности, что тоже может увеличивать риски ИО (ранний отказ от физического покоя, недопустимо высокая нагрузка на прооперированную область, самовольное назначение себе упражнений, игнорирование ношения ортопедических корсетов, др.).
Лечение инфекционного (гнойного) очага
Базисный принцип лечения, одинаково распространяющийся на всех больных с подобным осложнением, основывается на фундаментальной санации раны и интенсивной антибиотикотерапии. Однако шаблонов в приемах оказания медицинской помощи здесь не может быть, лечебная программа разрабатывается индивидуально и только на основании характера, тяжести послеоперационного последствия. После диагностической оценки пораженной области могут быть применены разные стратегические подходы с возможной компоновкой:
- хирургическое вскрытие гнойного очага с эвакуацией патологического содержимого раны и удалением очагов некроза;
- очистка от гноеродного компонента, промывание раны струей антибактериального раствора, внутрираневое введение антибиотика;
- использование ультразвуковой/лазерной кавитации гнойной полости;
- применение способов VAC-терапии на базе вакуум-систем;
- рыхлый марлево-антисептический тампонаж и проточно-промывное дренирование раны;
- установка специальных систем всасывающего и/или ирригационного типа;
- в случае глубокой инфекции чаще рекомендовано снятие вживленных имплантов диска, металлических конструкций, эндофиксаторов, чтобы произвести максимально полную санацию и эррадикацию очагов инфекции. В единичных случаях сразу допускается замена извлеченного инструментария/имплантов на новые изделия.
Местное лечение с использованием выше перечисленных методик, как правило, включает иммобилизацию пациента. Локально мероприятия продолжаются обычно от 5 дней до 14 суток. Однако при генерализированном патогенном процессе, незначительном прогрессе лечения их могут продлить на месяц или дольше.
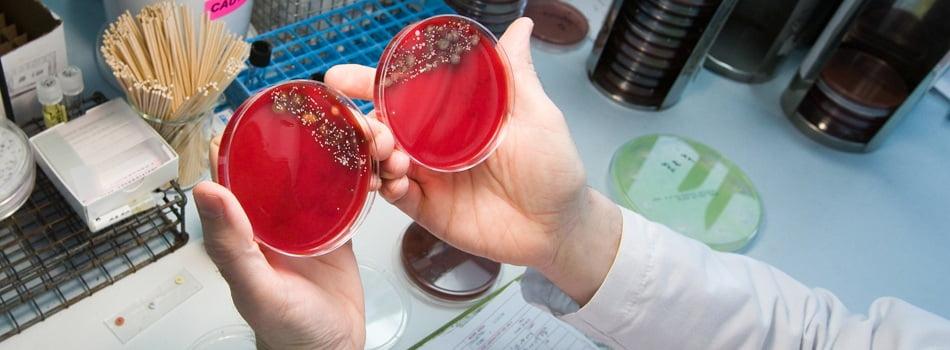
Бактериальный посев на выявление роста колоний.
Следующая обязательная лечебная мера – общее антибактериальное медикаментозное пособие. Оно подбирается с учетом результатов выполненного бактериологического посева и чувствительности конкретного возбудителя к антибиотикам. Общая антибактериальная терапия (в основном инъекционная) в среднем назначается на 6-8 недель. К пероральному приему антибиотиков при данном последствии медики настроены скептически, не считая такой способ надежным.
В комплексе с антибиотикотерапией неотъемлемо должны присутствовать детоксикационные, иммунокорректирующие, симптоматические методы лечения. Грамотно разработанный алгоритм борьбы с развившейся инфекционно-воспалительной, гноеродной средой позволяет в подавляющем количестве случаев прийти к положительному прогнозу.
Профилактика, минимизация рисков развития раневой инфекции на спине
Профилактические меры нацелены на выявление и учет всех возможных провокационных факторов, которые могут вызвать осложнение. Исходя из этого, на протяжении всего периоперационного периода должны в полном объеме обеспечиваться адекватные действия со стороны медперсонала и пациента. Только так реально исключить или максимально обезопасить человека от местной инфекционной атаки. Перечислим ведущие принципы профилактики ИО в хирургии позвоночного столба.
Запомните, что инфекционные осложнения на начальной стадии легче остановить и устранить, чем запущенные его формы, причем в ряде случаев безоперационно. И, безусловно, не допустить отторжения имплантов, расшатывания, смещения, поломки, миграции по анатомическим просторам чужеродного тела. Ранняя диагностика, своевременное лечение ИО – основополагающие критерии благополучного исхода, менее тяжелого и длительного восстановления после перенесенной спинальной хирургии.
Инфекционные заболевания позвоночника могут иметь совершенно разную природу и возникать, как спонтанно образованным самостоятельным очагом, или же как осложнение уже имеющегося заболевания. К счастью, инфекции позвоночника встречаются довольно редко, особенно в развитых странах.
Тем не менее, во всех случаях это – серьезное заболевание, угрожающее здоровью и жизни больного, которое необходимо правильно лечить.
Причины возникновения инфекций позвоночника – кто в группе риска?
Есть определённые предпосылки, которые несут в себе риск инфицирования позвоночника и развития инфекции в его структурах.
- Имеющие избыточный вес, страдающие ожирением.
- Лица с сахарным диабетом, с другой эндокринной патологией.
- Люди с неправильным питанием, недоеданием.
- Имеющие вредные привычки – курение, наркомания, алкоголизм.
- Лица, страдающие артритом.
- Перенесшие операции или какие-либо манипуляции в области позвоночника, люмбальные пункции.
- Хирургические вмешательства вследствие других заболеваний. Особенно, если впоследствии отмечались воспаления или инфицирование хирургических ран.
- Люди, перенесшие трансплантацию органов.
- С состоянием иммунодефицита – СПИД, состояние после радиологического лечения или химиотерапии при онкологии.
- Лица, страдающие онкологическими заболеваниями.
- Перенесшие инвазивные урологические процедуры.
- Имеющие какие-либо воспалительные или инфекционные заболевания (особенно туберкулез, сифилис).
Чаще всего возбудителем инфекционных поражений позвоночника является золотистый стафилококк (Staphylococcusaureus). В последнее время специалисты отмечают рост инфекций позвоночника под воздействием грамотрицательных бактерий, из которых наиболее часто при данном заболевании выделяется синегнойная палочка (Pseudomonas).
Комментарий Кравченко Бориса Сергеевича, хирурга, врача ультразвуковой диагностики:
Также болевые ощущения в области позвоночника могут указывать на менингит или миелит.
Помимо этого, и внутренние органы таким образом могут свидетельствовать о том, что с ними не все в порядке.
Например, часто боль в поясничном отделе говорит о воспалении половой системы, придаточных органов или недугах толстой кишки. И это — лишь небольшой перечень возможных отклонений.
Поэтому при болях в спине настоятельно рекомендую пройти необходимые обследования и не затягивать с лечением , если оно потребуется.
Признаки и симптомы инфекционного поражения позвоночника – план диагностики
Симптомы инфекции позвоночника могут иметь отношения к различным её видам, но всё же есть различия, которые зависят от конкретной инфекции.
Сильные и постоянные боли в области спины. Особенно, когда они возникают сами по себе, а не как последствие травм или ушибов области позвоночника. Однако стоит помнить, что очень часто боли при инфекции позвоночника отсутствуют или носят непродолжительный, стертый характер.- Повышения температуры может не быть (лихорадка бывает лишь у 25% заболевших), но в некоторых случаях держится температура до 37,5 градусов без симптомов ОРВИ, простуды. При остром инфекционном процессе температура тела может повышаться до 39-40 градусов.
- Общее недомогание, вялость, сонливость, слабость.
- Иногда отмечается ригидность шейного отдела позвоночника.
- Симптомы интоксикации встречаются лишь в некоторых случаях.
- Признаки воспаления ран после операции, истечение серозного или гнойного содержимого из них.
- Покраснение отдельных участков кожи над позвоночником.
- Утрата чувствительности на отдельных участках тела, ощущение онемения, мурашек в руках и ногах.
- В запущенных случаях больной может потерять контроль над дефекацией и мочеиспусканием.
- Без лечения и при быстром прогрессировании заболевания могут возникать судороги и параличи.
Как видно из списка симптомов, признаков, с точностью указывающих именно на инфекционный процесс в позвоночнике, нет. Именно поэтому как можно раньше необходима точная диагностика, позволяющая выявить природу возникших стертых симптомов.
При воспалении и инфекционном поражении позвоночника в большинстве случаев будет повышена СОЭ. Лейкоцитоз в начале болезни отмечается только у 30% заболевших.
- Посев крови на определение возбудителя.
- Лабораторное исследование тканей, содержимого из ран, абсцессов, взятых при помощи биопсии или пункций, на предмет выявления возбудителя заболевания.
- Рентген позвоночника
Рентгенография показывает обычно сужение промежутков между позвонками, участки повреждения костной ткани – эрозия, деструкция (которые, однако, могут не присутствовать в самом начале заболевания, а появятся гораздо позже)
При помощи МРТ можно точно диагностировать заболевание и определить область, который затронут патологическим процессом.
- Компьютерная томография
Этот метод используется сейчас реже, чем МРТ. Однако к нему прибегают, когда у больного отмечаются очень сильные боли в спине, и из-за них МРТ проводить проблематично.
Итак, наиболее результативными диагностическими мерами являются анализ крови на реакцию оседания эритроцитов (СОЭ) и МРТ позвоночника.
Виды инфекционных заболеваний позвоночника – особенности диагностики и лечения
Это – инфекционно-воспалительное поражение диска между позвонками. Чаще всего диагностируется у пациентов детского возраста.
Причина дисцита в подавляющем большинстве случаев остается не выявленной, но большинство специалистов утверждают всё-таки об инфекционной природе заболевания.
- Частым спутником дисцита является боль в спине. Маленькие дети могут отказываться ходить и двигаться. На диагностических мероприятиях ребенок откажется сгибаться или наклоняться из-за сильной боли.
- Тем не менее, температура тела при дисците очень часто остается в пределах нормы, не замечается также лихорадка или признаки интоксикации.
- На рентгенограмме дисцит проявит себя расширением тканей позвоночника. В боковой проекции может быть заметна эрозия концевых пластин на смежных позвонках.
- Как правило, СОЭ в анализе крови будет увеличено.
- Компьютерная томография или МРТ позволят выявить точную локализацию поражения.
- Биопсия для выявления возбудителя заболевания выполняется, если известно, что больной употреблял наркотики внутривенно, или же если заболевание возникло после хирургических или медицинских манипуляций. В других случаях чаще всего возбудитель – золотистый стафилококк.
- Большинство специалистов сходятся во мнении, что в лечении этого заболевания необходима иммобилизация. Как правило, выполняют гипсовую иммобилизацию.
- Необходима также терапия антибиотиками.
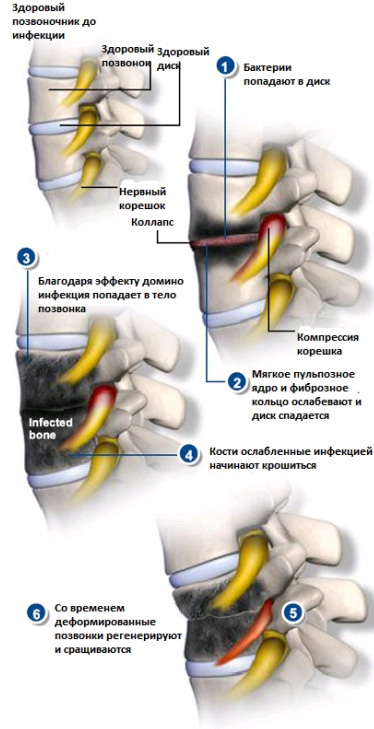
Инфекционное поражение при данном заболевании затрагивает костные ткани позвонков. Возбудителями остеомиелита позвоночника могут быть и грибки, и бактерии – в этих случаях говорят о бактериальном или пиогенном остеомиелите.
В ряде случаев остеомиелит позвоночника вторичен, когда это — последствия других инфекционных процессов в организме больного, при которых возбудитель заносится в ткани позвоночника гематогенным путем. Как правило, нарастание симптомов очень длительно по времени – от начала заболевания до его диагностирования проходит иногда от 3 до 8 месяцев.
- Остеомиелит позвоночника почти всегда сопровождается болями в спине, часто – очень сильными. Со временем боль увеличивает интенсивность и становится постоянной, не проходит даже в состоянии покоя, в положении лежа.
- Как правило, остеомиелит позвоночника проявляется повышением температуры тела.
- В анализе крови можно увидеть повышение СОЭ и лейкоцитоз.
- При прогрессировании заболевания у больного может развиться нарушение мочеиспускания.
Неврологические симптомы при остиомиелите позвоночника возникают, когда в значительной степени оказываются пораженными костные ткани позвонков, с их распадом и деструкцией.
Возбудителем остиомиелита позвоночника чаще всего является золотистый стафилококк.
Лечение остиомиелита позвоночника:
- Длительный период интенсивной терапии антибиотиками. Как правило, в течении полутора месяцев больному вводят антибиотики внутривенно, а затем в течение следующих полутора месяцев – перорально.
- При туберкулезном поражении и при некоторых других инфекциях позвоночника для лечения остеомиелита иногда требуется оперативное вмешательство.
Это – гнойный воспалительный процесс в пространстве над твердой оболочкой спинного мозга. Гнойные массы могут инкапсулироваться и сдавливать нервные корешки. Кроме этого, возникает и расплавление самих нервных структур и окружающих тканей, что приводит к необратимым последствиям, выпадению некоторых функций, напрямую угрожает здоровью и жизни больного.
В самом начале заболевания симптомы могут быть незначительные. Может появляться покалывание в месте воспаления или в конечностях по ходу нервных корешков, слабость.
Для того, чтобы заподозрить эпидуральный абсцесс, специалист должен осмотреть спину и определить, нет ли асимметрии, отека, местных выпячиваний, очаговых покраснений кожи. Специалист должен проверить также неврологический статус больного.
- У больного берут образец крови для определения СОЭ (при эпидуральном абсцессе этот показатель будет увеличен), а также для посева – на определение возбудителя.
- МРТ покажет наличие компрессии участков спинного мозга, жидкости в паравертебральном пространстве, остеомиелита и участков разрушения котных тканей, если они имеются. При эпидуральном абсцессе МРТ является самым результативным и точным методом диагностики.
- Операция по всткрытию абсцесса и удалению пораженных тканей, если у больного появился стойкий неврологический статус, а боли не купируются даже сильными обезболивающими средствами.
- Дренирование раны.
- Антибиотикотерапия.
При операциях на позвоночнике сегодня всё чаще используют жесткие металлические фиксаторы, обеспечивающие иммобилизацию позвоночного столба в послеоперационный период и более быстрое сращение поврежденных костных тканей.
Но фиксаторы – это, по сути, импланты, которые для организма чужеродны. Очень часто происходит инфицирование зон, где установлены фиксаторы, даже несмотря на антибиотикотерапию.
Инфицирование позвоночника и тяжесть протекания этого осложнения зависят от состояния человека, наличия у него других заболеваний.
Симптомами послеоперационной инфекции являются появление болей в зоне выполненной операции, выделения из хирургических ран, припухлость и покраснение тканей в месте операции, образование гематом или абсцессов.
На возникшее инфекционное поражение организм больного может ответить повышением температуры – от субфебрильной до очень высокой, слабостью, симптомами интоксикации.
- Повышенный показатель СОЭ, лейкоцитоз в анализе крови.
Лечение послеоперационного инфицирования позвоночника:
- Проводят диагностическое оперативное вмешательство для визуализации процесса, с одновременной санацией хирургической раны.
- Хирургическое дренирование раны.
- Введение антибиотиков в рану.
- Терапия антибиотиками широкого спектра действия.
Наиболее часто послеоперационное инфицирование позвоночника бывает вызвано золотистым стафилококком.
Очень часто туберкулезное инфицирование позвоночника протекает скрыто у больного туберкулезом. Заражение происходит из первичного очага в мочеполовой системе или легких.
Туберкулезное поражение позвоночника проявляется вначале незначительными, со временем усиливающимися болями в зоне воспаления. Иногда от начала инфицирования до точной постановки диагноза может пройти несколько месяцев.
Чаще всего туберкулезное инфицирование поражает грудной отдел позвоночника, затем распространяясь на пояснично-крестцовый или шейно-грудной отделы.
Клиническая картина и неврологический статус при туберкулезном инфицировании позвоночника не отличается от любого другого инфекционного поражения.
От других поражений позвоночника, вызванных инфекцией, туберкулезный спондилит отличается наличием нестабильности позвоночника и смещением позвонков, это обусловлено поражением связок и задних элементов позвонков. При запущенном заболевании у больного появляется так называемая триада Потта: абсцесс на позвоночнике, горб в грудном отделе вследствие сильного искривления позвоночного столба, потеря чувствительности, или частичный или полный паралич верхних, нижних конечностей ниже зоны поражения.
Диагностика основывается на:
- Изучении анамнеза – наличие туберкулеза у больного.
- Как правило, анализ крови при туберкулезном спондилите не показателен – обычно СОЭ не более 30.
- Рентгенография поможет визуализировать очаги воспаления на передних углах тел соседних позвонков, скопление жидкости в паравертебральном пространстве с отслойкой передней продольной связки, изменения в тканях дужек позвонков, мягких тканях вокруг позвоночного столба.
- МРТ или КТ поможет выявить точную локализацию очага воспаления или абсцесс.
- Прежде всего, против возбудителя – этиотропная терапия.
- Противовоспалительная терапия, витаминотерапия.
- При абсцессах, большом натеке с компрессией спинного мозга и нервных корешков – хирургическое лечение.
Заражение происходит от употребления в пищу продуктов от зараженных животных или от контакта в ними. Инкубационный период может быть до 2 месяцев, после чего у больного возникают лихорадка, повышение температуры тела, кожные высыпания.
Заболевание поражает опорно-двигательный аппарат, в результате чего возникают множественные очаги нагноений в мышцах, суставах, связках, в том числе и в позвоночнике.
Симптомы заболевания могут начинаться появлением болей в пояснице и крестце, усиливающимися при любой нагрузке, при вставании, ходьбе, прыжках.
- Изучение анамнеза – наличие бруцеллеза у больного, подтвержденное лабораторными исследованиями.
- Для определения зоны повреждения позвоночника выполняются рентгенография, МРТ или КТ.
- Антибиотикотерапия.
- Противовоспалительная терапия, обезболивающие препараты.
- Лечебная физкультура.
- Санаторно-курортное лечение в периоде реабилитации.

Когда человеку, особенно пожилому, сообщают о необходимости операции на позвоночнике, он сначала пытается любым способом ее избежать. Действительно, еще совсем недавно такие операции были слишком рискованными и не гарантировали результата. Поэтому многие продолжают считать, что:
Врач должен объяснить и убедить пациента в том, что операция ему нужна обязательно, что она относительно быстро и надолго (а скорее, навсегда) устранит боль, прострелы, радикулит, онемение рук/ног и пр.
Общие сведения
Есть множество хирургических методов, помогающих вылечить даже очень тяжелые патологии. Но важно найти и обратиться к опытному врачу, который специализируется именно на лечении болезней опорно-двигательной системы.
При условии соблюдения всех его рекомендаций в послеоперационном периоде восстановление пройдет быстро и без осложнений. Следует также учесть, что существуют высокотехнологичные малоинвазивные операции, имеющие крайне низкую вероятность негативных последствий.
Операции с использованием металлических конструкций выполняют для стабилизации позвоночного сегмента, если произошло смещение костных структур после травмы или в результате дистрофических поражений. Нестабильность позвоночно-двигательных участков бывает также врожденной.
Стабилизирующие вмешательства с фиксацией металлоконструкциями проводятся только в крайних случаях, когда консервативные методы не дают эффекта. Стоимость процедуры зависит от масштабности и вида поражения, материалов и сложности манипуляций. Ее минимальная стоимость по полису ОМС составляет 20 тыс. руб., в дорогих коммерческих клиниках цена может доходить до 250-300 тыс. руб.
Показания
Перед назначением операции врачи стараются сделать все возможное консервативными методами. Но иногда хирургия является единственным шансом избавить человека от болей и вернуть ему нормальную двигательную способность. Поводом к оперативному вмешательству может быть:
- компрессия спинного мозга или нервных окончаний поврежденными, смещенными позвонками, вызывающая тяжелые неврологические расстройства – онемение конечностей, снижение подвижности, а также высокую вероятность их появления. Именно так проявляется стеноз позвоночного канала и некоторые виды межпозвоночных грыж;
- сколиоз – боковое искривление позвоночника – с углом кривизны больше 40°;
- быстро прогрессирующая деформация (гиперлордозы, кифозы, сколиозы), нарушающая функции внутренних органов. Показанием может быть также эстетическая неполноценность при образовании, например, выраженного горба;
- новообразования на позвонках, спинном мозге или его оболочках, прорастающие в окружающие кровеносные сосуды, нервы и мягкие ткани;
- серьезные травматические повреждения – в частности, компрессионные переломы позвонков;
- нестабильность, повышенная подвижность и сдвиг позвонков;
- стойкий болевой синдром, не поддающийся купированию консервативными методами;
- отсутствие результатов от традиционного лечения в течение 6 месяцев;
- синдром конского хвоста – симптомокомплекс, возникающий из-за повреждения массивного пучка спинномозговых нервов, расположенных в области пояснично-крестцового отдела;
- нарушение работы тазовых органов, вызванное опухолью, грыжей, смещением позвонков и пр.;
- секвестированная грыжа диска, при которой пульпозное ядро выпадает в позвоночный канал;
- спина бифида (расщепление позвоночника) – врожденный порок развития, характеризующийся неполным закрытием нервной трубки в недоразвитом спинном мозге.
Выбор метода лечения остается за врачом, который руководствуется возможностями клиники, показаниями и пожеланиями самого пациента.
Виды операций
Современная операция на спину может проводиться разными способами, и каждая из них начинается с разреза или прокола тканей. В зависимости от локализации патологии, а также с учетом других факторов, возможны три вида доступа:
Наиболее популярными хирургическими методами лечения являются диск- и ламинэктомия, спондилодез (артродез) и вертебропластика.
Это полное либо частичное иссечение межпозвоночного диска при наличии грыжевого выпячивания. Дискэктомия показана при упорных болях, неэффективности консервативного лечения и неврологическом дефиците на фоне компрессии спинного мозга и/или нервных корешков.
В последние годы для удаления дисков все чаще применяются низкоинвазивные эндоскопические операции, однако крупные грыжи, секвестры и краевые наросты на позвонках устраняются в основном открытым методом.
Операцию по удалению дужки позвонка при сужении спинномозгового канала (стенозе) называют ламинэктомией. При необходимости удаляется несколько дужек, если сужение произошло на протяженном участке. Экстренная ламинэктомия проводится в случае появления признаков поражения спинного мозга и связанных с этим двигательных и чувствительных нарушений, расстройств мочеиспускания и дефекации.


Основными показаниями к спондилодезу являются сколиотические искривления позвоночника, стеноз, спондилолистез (смещение, соскальзывание позвонков) и травмы. Декомпрессивно-стабилизирующие операции могут выполняться как через передний, так и через задний доступ (чаще).
Передний доступ применяется реже, поскольку он более сложный технически и вызывает значительную травматизацию мягких тканей. Операция через брюшную полость может повлечь за собой сильную кровопотерю и ряд других осложнений.
Малоинвазивная процедура, в ходе которой в поврежденный позвонок вводится контрастное костное вещество под рентген-контролем. Она проводится после удаления опухолей, а также при остеопорозе для укрепления костей и предотвращения спонтанных переломов.
Вертебропластика имеет и другие показания:
- инфекционные процессы с вовлечением костей – остеомиелит, туберкулез;
- патологии, при которых отмирает костная ткань, и требуется восстановить поврежденный позвонок;
- тяжелый дефицит кальция, приведший к хрупкости позвоночника;
- травмы, в результате которых повреждено больше трети позвонка;
- злокачественные опухоли позвоночника и метастазы из других органов, разрушающие кость. Операция вертебропластики восстанавливает плотность костей и препятствует дальнейшему размножению раковых клеток.
Описанные операции делают преимущественно под общей анестезией, но в редких случаях и при выполнении вертебропластики применяется местный наркоз. Если требуется сильное или длительное обезболивание, укол делают дополнительно в спину (спинальная анестезия).
СПРАВКА : для получения качественного и безопасного лечения рекомендуется обращаться в крупные медучреждения, имеющие хорошие отзывы. Следует обращать внимание также на опыт и квалификацию персонала, уровень сервиса и наличие современной аппаратуры.
Низкоинвазивные методы
Малоинвазивные операции отличаются большей безопасностью по сравнению с открытыми вмешательствами, поскольку осуществляются через небольшие разрезы или проколы. Мягкие ткани практически не подвергаются травматизации, существенно снижаются кровопотери, и укорачивается период реабилитации. Кроме того, на теле не остается малоэстетичных швов и шрамов.
К малоинвазивным нейрохирургическим вмешательствам относится лазерная валоризация диска, нуклеопластика и перкутанная дискэктомия.
Лазерная валоризация диска может выполняться при грыжах и протрузиях небольшого размера. В ходе операции в поврежденный диск вводится игла, через которую проходит луч лазера, и хрящевая ткань диска фактически выпаривается. В результате грыжа уменьшается, и устраняется сдавливание окружающих нервов, что и вызывало болевые ощущения.
Лазерная валоризация выполняется через небольшой прокол и занимает немного времени, пациент находится на операционном столе максимум час. Риск осложнений крайне низок, больные быстро восстанавливаются.
Лазерная валоризация наиболее часто проводится на поясничном отделе позвоночника, так как именно поясница подвержена образованию грыж в большей степени. В грудном отделе грыжи почти не встречаются.
В межпозвоночный диск вводится проводник, разрушающий пульпозное ядро. Проводником может быть холодная плазма, электрод или фермент химопапаин. В последнем случае процедура носит название хемонуклеолизиса и заключается в разложении дискового ядра на химические элементы. Благодаря химопапаину происходит декомпрессия нервных корешков за счет растворения диска.
В ходе нуклеопластики с применением любого проводника внутренняя часть диска разрушается, а на ее место втягивается грыжевое выпячивание. Сколько длится такая процедура, пациент может оценить сам, так как проводится она под местным наркозом.
В ходе операции хирург может удалить фрагмент, пульпозное ядро межпозвоночного диска или прижечь ткани грыжи лазером. Диск при этом не удаляется полностью. Для процедуры используется как местный, так и общий наркоз.
Особенность перкутанной дискэктомии в том, что хирург делает ее в определенном смысле вслепую, несмотря на контролирующий рентген-аппарат. Врач не видит защемленный нерв и сам диск. Кроме того, часть диска остается, что не гарантирует 100% результата.
Такая операция может проводиться как в лечебных, так и в диагностических целях. Она является неотъемлемым звеном малоинвазивной нейрохирургии, применяемой против болей, спровоцированных патологиями спинного мозга.
Эпидуроскопия, так же как и перкутанная дискэктомия, представляет собой чрезкожный эндоскопический метод, посредством которого обследуют эпидуральное пространство и делают 3-D снимки тканей, расположенных в спинномозговой области:
- твердой оболочки спинного мозга;
- желтой связки;
- передней продольной связки;
- сосудов и нервов спины в отдельно взятом сегменте;
- жировой ткани.
С помощью эпидуроскопии выявляются спайки, секвестры, и отслеживается развитие фибротических, воспалительных и стенозирующих процессов. Ее достоинством является безопасный доступ, возможность точного размещения электродов и катетеров, удобство обхода анатомических препятствий, филигранное удаление рубцовой ткани и облегчение протезирования.
Эпидуроскопическим методом размещают системы катетеров, необходимых для лечения онкологических болезней и введения лекарств, включая наркотические анальгетики. Его назначают при сильных фантомных болях, периферических полинейропатиях, арахноидите.
Эпидуроскопия проводится в случае болей, имеющих неустановленную причину, и постоперационных болей. В ходе процедуры может производиться забор биоматериала для гистологии.
Осложнения
Оперативные вмешательства на позвоночнике могут иметь два типа осложнений – специфические и неспецифические. В первую группу специфических осложнений входят:
- повреждения спинного мозга или его оболочек;
- образование спаек и рубцов, которые давят на спинной мозг;
- нарушение работы органов малого таза;
- расстройство чувствительности ниже места компрессии нерва, которое выражается в онемении поясничной и/или паховой области, одной или обеих ног;
- попадание инфекции в спинной мозг, эпидуральное пространство;
- перелом позвонка.
Неспецифические осложнения включают анестезиологические проблемы, кровоизлияния, инфекции и тромбофлебит.
Читайте также: