Инфекции шейки матки больно
В статье рассмотрим, почему болит шейка матки. Чем вызван этот неприятный симптом, волнует многих женщин. Для того чтобы предотвратить боли в шейке матки, женщина должна знать ее строение и структуру. Это избавит от многих проблем и позволит понять причины такой неприятной патологии.
Строение
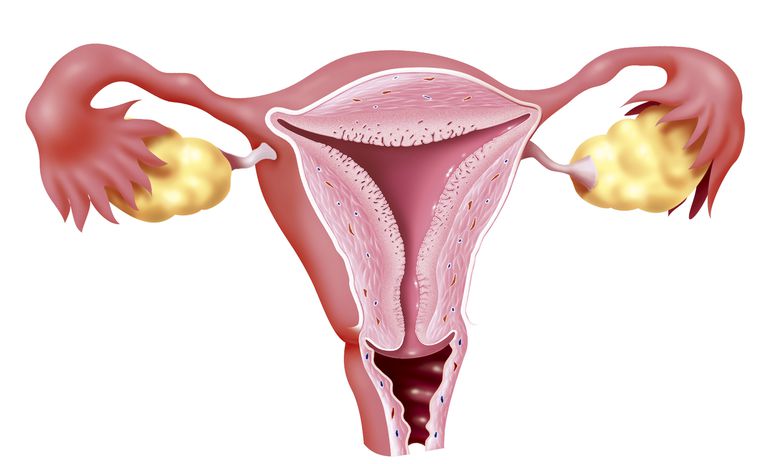
Шейка является нижним отделом органа, то есть зоной перехода от влагалища к матке. Ее форма напоминает у девочек и нерожавших женщин конус либо цилиндр после родов. На размер влияет нескольких факторов. Норма – длина примерно 3-4 см, ширина 2,5 см. У беременной женщины шейка укорачивается перед родами и размягчается, то есть становится родовым путем для малыша.
Части шейки
Выделяют 2 части шеечного отдела:
- нижний, расположенный во влагалище (влагалищная часть);
- верхний, находится над влагалищем (надвлагалищная часть).
Цервикальный канал проходит внутри шейки. По его краям расположены зевы - внутренний, который ведет в полость матки, а также наружный, он открывается во влагалище. Цервикальный канал заполняет слизь. Ее вырабатывают железы после завершения менструации, это своего рода природный защитный барьер для матки от воздействия патогенной микрофлоры. Наружный зев - это переходная зона, которая считается самой уязвимой частью в шейке. Данный зев подвергается различным рискам, которые могут спровоцировать образование злокачественных опухолей.
Основная функция шейки матки – детородная, поэтому болезненные ощущения в этой области должны настораживать женщину, планирующую беременность. Это серьезный повод для срочного обращения к доктору.
Фазы цикла
На структуру, размеры и месторасположение органа оказывает влияние фаза цикла менструации:
- Начало цикла – шейка опущена и твердая, с плотной структурой.
- Середина цикла – овуляция. Шейка приобретает рыхлую структуру, размягчается. Более жидкой становится слизь, по консистенции она напоминает белок куриного яйца. Затем она для беспрепятственного прохождения сперматозоидов покидает цервикс. Происходит открытие нижнего зева, в результате шейка поднимается выше. Это самый благоприятный период для зачатия, и органы таким образом подготавливаются к этому.
- Отдел шейки опускается перед началом менструации. Подобное состояние можно наблюдать и при беременности на ранних сроках.
- Во время месячных канал шейки расширяется, для того чтобы через него выходили сгустки крови.
Может ли болеть шейка матки, интересно многим пациенткам. Это сигнал для женщины о возможной патологии. Причины, по которым она возникает, могут быть самыми разнообразными.
Болезненные ощущения бывают патологические либо физиологические, но провести дифференциальную диагностику и выявить их происхождение может только врач-гинеколог.
По своему проявлению боли также различаются.
Патологическая боль
Итак, неприятные ощущения, которые обусловлены заболеванием:
- К хроническим болям привели эндоцервицит и цервицит – воспаление шеечного канала и в целом шейки матки.
- К резким болям в процессе полового акта часто приводят эрозия, дисплазия или рак шейки.
- Эндометрит, сальпингит, оофорит провоцируют затяжные боли.
- Миомы, полипы и кисты – доброкачественные новообразования шейки ведут к ноющим болям со слабой интенсивностью.
Как еще болит шейка матки?
Физиологическая боль
Бывает физиологический характер боли:
- При менструации.
- После хирургических вмешательств при заживлении.
Причина недуга станет ясна только по результатам тщательного обследования в женской консультации или медицинском центре. Возможно скрытое бессимптомное протекание заболевания на начальном этапе. Боль в шейке может стать его крайним проявлением.
Итак, почему чаще всего болит шейка матки?
Возможные патологии, которые встречаются наиболее часто
Перечислим заболевания, при которых часто у женщин болит шейка матки. Сюда можно отнести:
- Эритроплакию. Является степенью крайней атрофии многослойного эпителия, вплоть до базального слоя. По этой причине в дефекте просвечиваются кровеносные сосуды, поэтому он выглядит красным пятном. Не исключено злокачественное перерождение патологии.
- Эктропион. Считается выворотом слизистой канала шейки. Причиной выступает перенесенный аборт, плановое выскабливание или осложнения после естественных родов.
- Лейкоплакию. На эпителии шейки возникают небольшие участки белесого оттенка. Происходит это чаще всего из-за травм, инфекций, сниженного иммунитета или нарушений гормонального фона при простой лейкоплакии. Самая опасная форма недуга - веррукозная, которую инициировал ВПЧ с высоким риском канцерогенеза. Патологическим очагом является слой избыточного эпителиального ороговения, который в норме должен отсутствовать. Также не исключена вероятность перерождения веррукозной лейкоплакии в рак. Если наблюдаются боли в шейке матки при лейкоплакии, значит, у заболевания уже запущенная форма.
- Эрозию шейки матки. Слизистая оболочка эпителия шеечной части слегка повреждается, возникает эрозия. Обычно ранка или язва может зажить самостоятельно без какой-либо терапии при условии отсутствия воспалительных процессов. В запущенной форме и при сильном воспалении шейка матки будет болеть и кровоточить при половых актах. Иногда болит шейка матки после прижигания эрозии.
- Эктопию (псевдоэрозию), врожденную или приобретенную. Эпителий цервикального канала расположен не внутри, а за его пределами. Его можно обнаружить во влагалищной части шейки. Причина возникновения - неправильное заживление эрозии. Болезненные ощущения на фоне псевдоэрозии бывают крайне редко. Как правило, симптомы при такой патологии отсутствуют, а боли наблюдаются при некорректном осмотре у гинеколога. Если присоединяется интенсивное воспаление, то у женщины проявится боль внизу живота. Когда болит шейка матки, причины должен устанавливать врач.
- Доброкачественное новообразование – наботову кисту, миому и полип. Кисты провоцируют боль при размере больше 2 см – в таких случаях необходима пункция. Миомы и полипы кроме боли часто вызывают мазню, коричневые выделения и кровотечения.
Цитологический мазок во время профилактических осмотров у гинеколога нужно сдавать регулярно для выявления заболеваний шейки матки на ранних этапах. Более точный результат наблюдается при кольпоскопии и биопсии.

При беременности
Выясним, почему болит шейка матки в период беременности.
В это время данный орган врач особенно должен контролировать. Именно его состояние влияет на то, выносит женщина ребенка или нет.
После того как оплодотворение яйцеклетки произошло, шейку ждут существенные изменения. Она прорастает новыми сосудами, кровоток усиливается, под влиянием прогестерона ткани влагалища и шейки отекают. На фоне таких процессов может возникать легкая боль или, скорее, дискомфорт типа распирания. У шейки при осмотре синюшный оттенок. Если доктор обнаружит, что шейка мягкая и канал слегка приоткрыт, то заподозрит угрозу выкидыша.

На последних сроках беременности шейка укорачивается и сильно размягчается – это первый признак того, что скоро роды. Из цервикального канала выходит слизистая пробка. Женщина может ощущать тренировочные схватки, в процессе которых чувствуется болезненность в шейке.
Почему же болит шейка матки при беременности?
Возможные отклонения
Причины этого важно обязательно выявить. Это происходит чаще всего:
- при гипертонусе матки – всему виной низкий уровень прогестерона или высокий - пролактина, стрессы, инфекции или физические нагрузки;
- цервикальной недостаточности – при этом шеечная часть не может выдерживать давления плода или из-за гормонального дисбаланса раскрывается, при этом возникает боль в районе поясницы и внизу живота;
- эндоцервиците – воспалительном процессе в шеечном канале в результате половых инфекций или циркуляции условно-патогенной микрофлоры, также наблюдаются патологические выделения из влагалища;
- эрозии – возникают на короткий промежуток времени, на протяжении 10-14 дней, поэтому пациентка чаще всего боли не замечает.
Последствия
Опасно ли то, что сильно болит шейка матки?
При отсутствии должного внимания к своему организму и игнорировании болей в органе возникают тяжелые заболевания, такие как дисплазия и рак шейки матки. Особенно если присутствует ВПЧ. Так что следует проявлять настороженность. Очень часто запущенные заболевания приводят к появлению злокачественных образований.
Иногда женщина даже не подозревает об эрозии, возникающей из-за частых абортов или тяжелых родов, при беспорядочной половой жизни. Многие занимаются самолечением или надеются на чудо, что все пройдет.

Папилломы и полипы
Папилломы и полипы, которые образуются на шейке и половых органах, представляют особую опасность. У первых вирусное происхождение. Полипы - это разрастание желез канала шейки. Несмотря на доброкачественность, могут переродиться в рак в будущем.
Онкологию легко выявить при гистологическом исследовании. Это одна из патологий, которая может никак не проявляться довольно долго.
Боли в шейке при беременности могут спровоцировать выкидыш на ранних сроках или преждевременные роды на более поздних.
Следует выполнять все рекомендации врача и сдавать все анализы.

Терапия
Если болит шейка матки, лечение должно быть незамедлительным.
Прежде всего, нужно установить точный диагноз. Только после этого приступать к лечению.
При наличии эритроплакии, дисплазии, лейкоплакии, эктопии требуется один из видов хирургического вмешательства. Самыми популярными считают:
- криодеструкцию – обработку сжиженным азотом пораженного участка;
- радиоволновое лечение;
- диатермокоагуляцию – токи большой частоты воздействуют на проблему;
- конизацию шейки матки – часть шейки удаляется в форме конуса;
- лазеротерапию.
Возраст, степень запущенности патологии и планы на беременность влияют на выбор операции. Одновременно проводят антибактериальную, противовирусную, иммуномодулирующую терапию.
При таком диагнозе, как эктропион, врачом сначала выясняется наличие или отсутствие очагов воспалительного процесса. Затем восстанавливают цервикальный канал. Лечение подбирают в индивидуальном порядке. Осложнения бывают крайне редко.

Чаще всего манипуляции проходят безболезненно, но может ощущаться небольшой дискомфорт.
От доброкачественных новообразований, как правило, избавляются хирургическим путем. Но иногда бывает достаточно консервативного лечения. Назначаются гормональные средства, если болит шейка матки.
При планировании беременности следует пройти комплексное обследование, чтобы исключить патологии шейки матки. Если они будут обнаружены, то сначала проводят терапию, после чего можно осуществлять зачатие.
Мы рассмотрели, что означает, если болит шейка матки. Что делать при данной патологии, также подробно описали.

Есть много случаев, когда женщина не в курсе проблемы до получения результатов мазка или внутреннего осмотра.
Симптомы
Инфекция шейки матки может иметь несколько различных симптомов, таких как:
- Увеличение выделений из влагалища
- Вагинальное кровотечение после полового акта, после менопаузы и между менструальными циклами
- Неприятный запах из влагалища
- Желтые, серые или белые выделения из влагалища
- Боль в области малого таза
- Чувство давления и дискомфорта в матке и влагалище
- Половой акт болезненный
- Отек вульвы.
В дополнение к перечисленным выше симптомам. Также могут возникнуть один или несколько из следующих симптомов:
- Зуд вульвы и влагалища
- Боль или жжение во время мочеиспускания
- Боль в животе
- Боли в спине
- Изменения в частоте мочеиспускания и дефекации
- Температура
- Усталость
- Потеря аппетита и потеря веса
- Отек ног.
Причины
Многие инфекции могут вызывать рак шейки матки, но наиболее распространенной причиной является наличие венерических заболеваний, таких как гонорея, хламидиоз, генитальный герпес, трихомониаз, или вируса папилломы человека (ВПЧ).
Другие причины для возникновения инфекции шейки матки являются:
- Травма шейки матки
- Бактериальный вагинит
- Токсические реакции, на тампон, если он не удаляется в течение длительного времени
- Аллергическая реакция на латексные презервативы
- Аллергическая реакция на душ или средства женской гигиены
- Устройства, которые вставляются во влагалище, которые могут вызвать инфекции шейки матки включают колпачки, диафрагмы, матки
- Аллергическая реакция на спермициды
- Воздействие некоторых химических веществ
- Рак шейки матки
- Дисплазия шейки матки (предраковые изменения в клетках шейки матки).
Лечение
Если не лечить, инфекция шейки матки может привести к раку, или воспалительным заболеваниям тазовых органов и бесплодию, и может увеличить риск самопроизвольного аборта или внематочной беременности. Если вы подозреваете, что у вас может быть инфекция шейки матки, проконсультируйтесь с врачом или специалистом. Лечение для инфекции шейки матки будет зависеть от причины заболевания.
Например, для бактериальной инфекции, таким как хламидиоз или гонорея, обычно назначают курс антибиотиков. В случаях вирусных инфекций, таких как герпес, рекомендуется антивирусные препараты. При цервикальной инфекции, которая происходит наряду с менопаузой, может потребоваться гормональная терапия для лечения дисбаланса, вызвавшего инфекцию.
Если у вас есть болезни, передающиеся половым путем, есть несколько сексуальных партнеров, или начали половую связь с раннего возраста, вы попадаете в категорию высокого риска для цервикальной инфекций. Поэтому необходимо для вас регулярное взятие мазков и нужно пройти тестирование на ИППП, чтобы предотвратить любые инфекции мочеполового тракта.
Другие способы предотвращения инфекции шейки матки включают в себя:
- Ограничьте свои сексуальные отношения и ряд партнеров
- Практика безопасного секса, используя презервативы вместе с спермицидами
- Во время курса лечения и до момента пока симптомы не исчезнут, избегайте всех форм полового акта
- Избегайте душа и тампонов
- Следуйте инструкциям по вставке и использованию тампонов и диафрагм, особенно о том, как долго они могут быть оставлены внутри влагалища и как часто они должны быть сменены
- Чистые противозачаточные средства, такие как мембраны и колпачки
Важной частью процесса восстановления является убедиться, что ваш партнер не страдает от какой-либо инфекции или венерического заболевания. Если ваш партнер не лечится, вы будете страдать от повторяющихся инфекций. Поэтому партнер также должен пройти лечение.
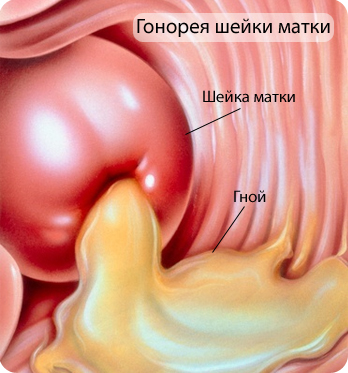
Микроорганизмы, которые наиболее часто вызывают цервицит и инфекции высших отделов репродуктивного тракта, отличаются от возбудителей воспалительных заболеваний вульвы и влагалища. Цервицит наиболее часто вызывается двумя патогенами — гонококком и хламидиями. Только эти микроорганизмы могут вызвать слизисто-гнойный цервицит. Клинический диагноз цервицита базируется на наличии гиперемии шейки матки, болезненности ее при пальпации и движениях, наличии слизисто-гнойных выделений из цервикального канала при отсутствии признаков воспалительных заболеваний органов таза (ЗЗОТ).
Гонорея
Гонококковая инфекция (гонорея) остается одним из самых распространенных ЗППП и составляла 360 000 новых случаев в 2000 в США. Заболевание чаще встречается в возрастной группе 15-29 лет, причем у сексуально активных девушек 15-19 лет вдвое чаще, чем в возрасте 20-24 года, хотя последняя группа имеет наибольшую общую частоту случаев гонорейной инфекции (возраст наивысшей сексуальной активности).
Многочисленные факторы риска, ассоциированные с гонорейной инфекцией, включают:
- низкий социально-экономический статус,
- урбанизацию,
- раннее начало сексуальной активности,
- незамужний статус,
- употребление наркотиков,
- проституцию.
Применение барьерных контрацептивов (кондомов, диафрагм) и спермицидов уменьшает риск инфицирования. Сезонные вариации заболеваемости имеют пик поздним летом. Передача инфекции между представителями разных полов является неравномерной: трансмиссия от мужчин женщинам имеет место в 80-90% случаев по сравнению с 20-25% — от женщин к мужчинам после одного полового контакта.
Отличие в передаче гонореи связана в большей степени с типом эпителия, который является воротами инфекции, а также увеличенным временем экспозиции инфицированного материала (спермы) во влагалище. У мужчин внешняя поверхность полового члена покрыта роговевший эпителием, тогда как у женщин местами первичного контакта является влагалище и нероговеющий эпителий шейки матки, цилиндрический эпителий в эндоцервиксе, отверстии мочеиспускательного канала и парауретральные железы, отверстия выводных протоков бартолиновых желез.
Гонококковая инфекция может поражать анальный канал (слизистую оболочку прямой кишки), мочеиспускательный канал, ротоглотку, бартолиновы железы, вызывать цервицит, ЗЗОТ, тубоовариальные абсцессы. Поражения новорожденного проявляется конъюнктивитом. Около 1% случаев выявленной гонореи могут прогрессировать в диссеминированную инфекцию. Диссеминированная гонорея начинается с лихорадки и эритематозных высыпаний на коже и прогрессирует в тендосиновиты и септические артриты.
Диагностика базируется на идентификации гонококков — грамотрицательных диплококков бобоподибнои или почковидной формы при микроскопии вагинального мазка, при бактериологическом исследовании (чувствительность — 96% с применением шоколадного агара Тайера-Мартина) или путем молекулярно-биологических методов идентификации (ПЦР).
Лечение острой неосложненной гонореи заключается во введении разовой дозы цефтриаксона (250 мг) внутримышечно с последующим назначением недельного курса доксициклина по 100 мг дважды в день орально или 2 г азитромицина с целью влияния на возможную сосуществующую хламидийную инфекцию; или назначение офлоксацина.
Хламидийная инфекция
Хламидийный цервицит вызывается облигатным внутриклеточным патогенным микроорганизмом, может также вызвать инфекционное заболевание глаз, респираторной системы и высших отделов репродуктивного тракта. Основным путем передачи является сексуальный, но возможна и вертикальная трансмиссия от матери к новорожденному.
Количество новых случаев хламидийной инфекции в США составляла 700 000 в 2000 Частота хламидийной инфекции колеблется от 3-5% у женщин без клинических проявлений заболевания до 5-7% у беременных с положительной ПЦР на хламидийную инфекцию. Эпидемиологические характеристики хламидийной инфекции подобны при гонорее: максимальное количество случаев заболевания наблюдается в возрасте 15-29 лет и возрастает при раннем начале половой жизни и наличия многочисленных половых партнеров.
Другой причиной широкого распространения хламидийной инфекции является малосимптомнисть и безсимптомность ее течения у представителей обоих полов. Хламидии также имеют тропность к цилиндрическому эпителию слизистых оболочек, следовательно, хроническая бессимптомная хламидийная инфекция может вызвать маточных труб (сальпингит, перисальпингит, сальпингоофорит) с нарушением их анатомии и развитием трубно-перитонеальной формы бесплодия. Хламидийное поражение маточных труб является фактором риска возникновения внематочной беременности.
Основными местами локализации хламидийной инфекции является эндоцервикс, мочеиспускательный канал и прямая кишка. Клиническая манифестация хламидийной инфекции аналогична таковой при гонококковой инфекции и включает симптомы цервицита, уретрита и воспалительных заболеваний органов таза.
Лечение. Препаратом выбора для лечения неосложненной острой хламидийной инфекции является доксициклин по 100 мг 2 раза в день орально в течение 7 дней или азитромицин 1 г перорально однократно. Альтернативные схемы лечения включают тетрациклин 500 мг орально 4 раза в день или, для беременных женщин, эритромицин по 500 мг орально 4 раза в день.
При венерической лимфопатии лечение продолжается в течение 3 нед (21 день). При лечении хламидийной инфекции целесообразно вводить 1-разовую дозу цефтриаксона — 250 мг внутримышечно с целью влияния на возможную сопутствующую гонококковую инфекцию.
I. Экзо – и эндоцервициты
Это воспаление слизистой оболочки экзо – и эндоцервикса, причиной которого может быть как условно-патогенная микрофлора (стрептококки, стафилококки, кишечная палочка), так и урогенитальная инфекция (мико-, уреаплазмоз, трихомониаз, хламидиоз, вирусные инфекции).
Специфических клинических симптомов воспаления не существует, чаще всего заболевание проявляется появлением более обильных выделений из половых путей (бели), очень редко тупыми болями внизу живота, связанными в основном с сопутствующими заболеваниями (уретрит, цистит).
При гинекологическом осмотре обнаруживается гиперемия вокруг наружного зева, слизистые или гнойные выделения.
Кольпоскопия помогает не только диагностировать цервицит, но иногда и уточнить его этиологию.
Так по кольпоскопической картине можно дифференцировать воспаление хламидийной, вирусной, кандидозной и трихомонадной этиологии.
Трихомонадный диффузный цервицит
Хламидийный цервицит сопровождается отеком эктопированого цилиндрического эпителия, очагами некроза и изъязвления, слизисто-гноевидными выделениями.
Для уточнения этиологии воспаления так же необходимо сдать мазок на флору, бак посев и чувствительность к антибиотикам из цервикального канала, соскоб на урогенитальную инфекцию методом ПЦР и РАР-тест для исключения фоновых и предраковых заболеваний.
Лечение зависит от возбудителя, вызвавшего воспаление и его чувствительности к антибиотикам.
Учитывая то, что чаще всего причиной являются несколько возбудителей, в лечении используют препараты местного действия, обладающие противовоспалительным, антибактериальным и противогрибковым эффектом (Полижинакс, Тержинан, Клион-Д, Бетадин).
При гонорейной, трихомонадной, герпетической этиологии цервицита в комплексе используют пероральные антибактериальные или противовирусные препараты.
II. Истинная эрозия шейки матки

Истинная эрозия - это нарушение целостности эпителия (язва) и в репродуктивном периоде встречается редко.
При этом происходит дистрофия и десквамация многослойного плоского эпителия с обнажением подэпителиальной стромы.
Причины истинной эрозии шейки матки.
1. Воспалительный процесс . Длительные выделения при кольпитах и цервицитах различной этиологии приводят к патологическим изменениям слизистой шейки матки, повышению проницаемости эпителия для микроорганизмов, его дистрофии и десквамации.
2. Травмы шейки матки . Механические повреждения шейки матки в родах и патологическая реакция на шовный материал, используемый для реконструкции разрывов, травматизация шейки матки зеркалами при осмотре могут быть одной из причин появления истинной эрозии шейки матки.
3. Ожоги шейки матки . После лечения шейки матки различными методиками (химио-, электро-, криодестукция), как правило, происходит отторжения струпа, в результате чего образуется эрозивная поверхность, которая постепенно эпителизируется.
4. Трофические нарушения . Группой риска для возникновения этого заболевания является пациентки с выпадением матки, когда ткани трамируются о белье, а также пациентки после лучевой терапии.
5. Гормональный дисбаланс . Немалую роль в появлении истинной эрозий играет дефицит женских половых гормонов в постменопаузе. Недостаток эстрагенов приводит к истончению слизистой, снижению секреции желез, сухости и, как следствие, ткани становятся более ранимыми.
6. Другие причины . Нарушения иммунитета, аллергические реакции, авитаминозы и нехватка минеральных веществ также могут способствовать появлению эрозии.
При кольпоскопии истинная эрозия выглядит, как дефект эпителия с четкими краями и неровным, бугристым дном.
В норме, если исключить воспалительный процесс поддерживающий эрозию, через 1-2 недели она начинает эпителизироваться.
Поэтому основным методом лечения, как истинной эрозии, является устранение воспалительного компонента. При лечении истинной эрозии шейки в постменопаузе используют комбинированное лечение, включающее исключение травмирующего фактора, противоспалительную и гормональную терапию.
Не стоит забывать о цитологическом исследовании шейки матки перед лечением, для исключения более серьезной патологии.
III. Лейкоплакия шейки матки

Это поражение слизистой экзоцервикса, заключающееся в утолщении слизистой и нарушении процессов её ороговения, при этом на поверхности шейки матки образуются белые пленки или бляшки, плоские или возвышающиеся над поверхностью.
При кольпоскопии выделяют три формы лейкоплакии шейки матки:
- плоская лейкоплакия – белесоватые участки находятся на одном уровне с нормальным многослойным плоским эпителием;
- бородавчатая лейкоплакия – поверхность шейки матки выглядит бугристой за счет наслоения пораженных участков друг на друга и возвышения их над поверхностью;
- эрозивная лейкоплакия – при кольпоскопии помимо лейкоплакии на шейке матки в пораженной зоне определяются эрозивные участки или трещины.
По гистологическому заключению выделяют простую лейкоплакию шейки матки (или без атипии) и лейкоплакию с атипией .
Простая лейкоплакия характеризуется утолщением базального и зернистого слоя многослойного плоского эпителия и явлениями паракератоза.
Причина этого процесса до конца не выяснена, но среди возможных причин выделяют нарушение гормонального фона женщины, травмы шейки матки, инфекционные и химические факторы.
Лейкоплакия с атипией относится к предраковым заболеваниям и заключается в появление базально-клеточной гиперактивности и атипичных клеток. В 15-75% случаев она может переходить в преинвазивный плоскоклеточный рак.
Кольпоскопия в этом случае не позволяет точно дифференцировать заболевание.
Единственным методом диагностики является цитологическое, а лучше гистологическое исследование.
Для этого проводят РАР-тест или биопсию участка лейкоплакии.
При подтверждении простой лейкоплакии на гистологическом уровне, никакого лечения не требуется, кроме наблюдения и проведения РАР-теста раз в год.
Применение тампонов с облепиховым маслом, алоэ и шиповником не допустимо, т.к. провоцирует бурный рост злокачественных клеток!
IV. Эндометриоз шейки матки
По данным литературы почти в 20% случаев эндометриоз шейки матки является результатом диатермокоагуляции. Так же некоторые исследователи к причинам развития эндометриоза шейки матки относят пластические операции, аборты и роды. Предполагают, что эндометрий внедряется в поврежденную слизистую шейки матки, формируя очаги гетеротопии.
При локализации эндометриоза только на влагалищной части шейки матки, заболевание может протекать бессимптомно, либо сопровождаться появлением мажущих темно-коричневых выделений до и после менструации.
При внедрении эндометриоидных очагов в слизистую цервикального канала присоединяется болевой синдром, меняющий свою интенсивность в зависимости от фазы цикла.
При кольпоскопии очаги эндометриоза выглядят, как кисты красноватого цвета, размерами до 5 мм, а в дни менструации они увеличиваются в размере и становятся багрово-синюшными.
Также перед лечением необходимо провести биопсию очагов с гистологическим заключением, для исключения злокачественных процессов.
Радикальным методом лечения эндометриоза шейки матки, так же как и других форм этого заболевания, является хирургический. На 6-7 день цикла проводят лазерную или радиоволновую деструкцию очагов.
Рецидив заболевания после этого встречается крайне редко.
V. Предраковые заболевания шейки матки
Рак шейки матки по данным литературы занимает 3-е место среди злокачественных заболеваний репродуктивной системы у женщин. Ежегодно регистрируется до 500000 новых случаев рака шейки матки в мире.
Но рак возникает не молниеносно, проходят десятки лет, прежде чем предрак перейдет в злокачественный процесс. Его можно предотвратить, если вовремя диагностировать и пролечить предраковые изменения.
Сложность в диагностике заключается в том, что даже выраженный процесс протекает бессимптомно, поэтому так важно проходить обследование у гинеколога хотя бы раз в год.
Многие исследования доказывают, что формирование предраковых процессов начинается с инфицирования вирусом папилломы человека, который впоследствии нарушает структурное строение клеток, больше всего затрагивая ядра клеток.
По классификации Bethesda system их относят к LSIL (плоскоклеточные интраэпителиальные поражения низкой степени значимости).
Кондиломы возникают в результате папилломовирусной инфекции и представляют собой разрастания соединительной ткани, покрытой многослойным плоским эпителием.
Выделяют остроконечные и плоские кондиломы.
Плоские кондиломы в 10% случаев могут малигнизироваться в течение 2-х лет, они незаметны невооруженным глазом и диагностируются при расширенной кольпоскопии.
Лечение кондилом заключается в лазерной хирургии пораженных очагов с дальнейшей противовирусной и иммуномодулирующей терапией.
Дисплазия легкой степени (CIN I)

Изменения структуры клеток затрагивают только нижние слои многослойного плоского эпителия.
Как правило, эти изменения возникают вследствие воспалительного процесса и, либо проходят после противовоспалительной терапии, либо регрессируют сами.
В 10-15% случаев могут переходить в дисплазию средней степени.
Дисплазия средней степени (CIN II)

Характеризуются тем, что изменения в клетках затрагивают уже более высокие слои.
В 20% случаев переходит в CIN III, а в 5% может переходить в рак шейки матки.
Дисплазия тяжелой степени (CIN III) и рак in situ

При CIN III изменения в клетках характеризуются появлением больших ядер или нескольких ядер на всех пластах слизистой. Лишь в самых поверхностных слоях можно обнаружить признаки созревания и дифференцировки нормальных клеток.
При раке in situ клетки по структуре не отличаются от раковых, но эти изменения ещё не вышли за пределы слизистой оболочки.
Учитывая то, что разные степени дисплазии могут сочетаться, для уточнения стадии и перед лечением необходимо проводить прицельную биопсию подозрительных участков с последующим гистологическим исследованием.
При CIN I-II лечение начинают с противовоспалительных препаратов с последующим повторным цитологическим исследованием через 2-е недели.
Также при обнаружении папилломовирусной инфекции в комплексе можно использовать противовирусную и иммуномодулирующую терапию.
Если при повторном исследовании изменения сохраняются, проводят лазерную коагуляцию шейки матки, как наиболее эффективный метод лечения.
Это амбулаторная процедура, проводимая на 4-7 день цикла. Полная эпителизация коагулированной поверхности наступает через 4-6 недель после процедуры.
В последующем необходимо динамическое наблюдение с цитологическим исследованием раз в 6 месяцев.
При CIN III и раке in situ выжидательная тактика неприемлема, необходимо сразу проводить конизацию шейки матки – ампутация шейки матки с последующим гистологическим исследованием материала.
Процедура проводится в стационаре под наркозом. При этом можно использовать различные методики: радиоволновая, лазерная, электрохирургическая или просто хирургическая.
Недостатком лазерной методики является то, что происходит обугливание краев материала, что затрудняет дальнейшую диагностику, но при этом риск развития кровотечения значительно ниже, чем после использования хирургического метода.
В последние годы широко применяют радиоволновой или аргоноплазменный метод с помощью специальной петли, который устраняет оба эти недостатка.
После проведения манипуляции также необходимо диспансерное наблюдение 1 р в 3 месяца.
VI. Рак шейки матки
Клинические симптомы появляются только на поздних стадиях, на ранних - заболевание протекает бессимптомно!
При этом все симптомы неспецифичны и могут быть признаком множества других гинекологических заболеваний.
Наиболее часто появляются жалобы на:
- Кровотечения после полового акта, осмотра гинеколога
- Кровянистые выделения в постменопаузе
- Изменение продолжительности и характера менструаций
- Боли или дискомфорт внизу живота
Поэтому диагностика рака шейки матки столь затруднительна. Основными методами ранней диагностики заболевания являются систематическое прохождение РАР-теста и кольпоскопии.
Лечение заключается в комплексном применении хирургических, лучевых и химиотерапевтических мероприятий.
Хирургическое лечение , в настоящее время, заключается в более щадящей, по сравнению с операцией Вертгейма-Мейгса, гистерэктомии – удалении матки с шейкой. Вопрос о придатках решают индивидуально, в зависимости от возраста и распространенности процесса.
В последние годы, все больше исследований доказывает более эффективное применение совместно лучевой и химиотерапии . Хотя такое лечение приводит к более тяжелым осложнениям и труднее переносится пациентками.
Прогноз при этом заболевании достаточно благоприятный. На ранних стадиях 5-ая выживаемость составляет более 90%, при второй-третьей стадии от 30 до 60%, а при четвертой около 10%.
- Консультация специалистом, акушером-гинекологом
- Расширенная кольпоскопия
- Онкоцитологическое обследование шейки матки
- Определение ВПЧ
- Хирургическое лечение с использованием радиоволновой или аргоноплазменной энергии
Читайте также:


