Индекс киотос при онихомикозах
проф. А.Ю. Сергеев, засл. врач РФ, акад. Ю.В. Сергеев, В.И. Лысенко, М.О. Тарасова, Н.В. Савченко, Е.В. Кудрявцева
1. Принципы и методы терапии онихомикозов
1.1. Виды этиотропной терапии онихомикозов
Этиотропное лечение онихомикозов бывает местным, когда противогрибковый препарат наносят на пораженный ноготь, или системным, когда препарат принимают внутрь. Каждый из подходов имеет свои преимущества и недостатки и свой перечень показаний и ограничений. Прежде чем приступить к описанию существующих средств местной и системной терапии и методик их применения, мы приведем главные характеристики этих средств и основания для их назначения [7].
Системная терапия
Системная терапия обеспечивает проникновение препаратов в ногти через кровь. Хотя она не позволяет сразу создавать в ногте такие высокие концентрации, как при местном нанесении, поступление препарата в ногтевое ложе и в матрикс при системной терапии гарантировано. Кроме того, многие системные препараты накапливаются в матриксе ногтя в концентрациях, намного превосходящих минимальные подавляющие концентрации (МПК), и способны сохраняться там после окончания лечения.
Ограничением к применению системной терапии является риск побочных, иногда токсических, явлений, связанный с длительным, многомесячным приемом препаратов. Поэтому беременным и кормящим матерям, лицам с заболеваниями печени или лекарственной аллергией системная терапия не показана. С появлением современных противогрибковых препаратов (например, Орунгал - итраконазол) и прогрессивных методик их применения риск развития побочных и токсических эффектов значительно сократился [8].
Местная терапия
Местная терапия позволяет создавать на поверхности ногтя очень высокие концентрации противогрибкового препарата. Такие концентрации, фунгицидные для большинства возбудителей онихомикоза, невозможно создать при системном назначении, поскольку это было бы сопряжено с токсическим действием на организм больного. При местном же нанесении препарат не всасывается в системный кровоток, поэтому такое лечение безопасно. Главное преимущество местной терапии - отсутствие побочных и токсических эффектов, наблюдаемых при применении системных препаратов. Второе преимущество - заведомо широкий спектр применения практически любого местного антимикотика вследствие того, что его концентрация превосходит концентрацию системных средств на 3-4 порядка.
Недостатком местной терапии является то, что при нанесении препарата на поверхность ногтя он не всегда достигает возбудителя - гриба, расположенного в ногтевом ложе, и, тем более, в матриксе. Чтобы провести препарат к зараженному ногтевому ложу при явлениях гиперкератоза прибегают к вспомогательным средствам - кератолитикам, удалению ногтевой пластинки, чисткам ложа. Если затронут матрикс, лечение местными средствами заведомо неэффективно. Кроме того, местная терапия более трудоемка. При поражении многих или всех ногтей целесообразно назначение системных препаратов.
Комбинированная терапия
О комбинированной терапии мы говорим, когда местное лечение сочетают с системным. Цели применения комбинированной терапии могут быть различными. Чаще всего местное лечение сочетают с системным, чтобы сократить дозировки и сроки назначения системного препарата, тем самым сокращая и риск побочных эффектов. Кроме того, местные препараты можно использовать для противорецидивной профилактики после лечения системным препаратом. Наконец, назначение местного препарата может расширять этиологические показания к применению системного препарата более узкого спектра действия.
1.2. Клиническая оценка онихомикозов и принципы терапии
Как показано данными мировой литературы и нашими исследованиями, при выборе и определении длительности лечения онихомикоза необходимо учитывать клиническую форму заболевания, выраженность подногтевого гиперкератоза при его дистальной форме, а также степень вовлечения ногтя, т.е. длину пораженной дистальной части ногтя от свободного края (1/3, 2/3 ногтевой пластинки и тотальное поражение). Выраженный гиперкератоз препятствует как доступу местных средств к ногтевому ложу, так и поступлению системных средств через ложе в ногтевую пластинку. Важность гиперкератоза как фактора, в значительной степени определяющего тактику лечения, неоднократно рассматривалась нами ранее. В частности, для подтверждения наличия проводника и устойчивого резервуара инфекции, т.е. полостей в кератотических массах и ногтевом ложе при выраженном гиперкератозе, нами было проведено исследование у больных онихомикозом с выраженными явлениями гиперкератоза при помощи системы видеодер-матоскопии "VideoScan". Данным методом нами были получены фотографии при достаточно большом увеличении фронтальной стороны пораженного ногтя с видимым просветом крупных полостей (рис. 1).
Рис. 1.
Видеодерматоскопическая картина гиперкератотических изменений при онихомикозе.
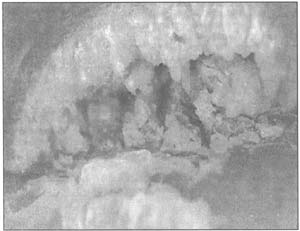
Таким образом, нам удалось получить наглядное свидетельство существования полостей под ногтевой пластинкой на клиническом материале без необходимости выполнять биопсию ногтя. Подобные полости под ногтевой пластинкой зачастую недоступны для действия противогрибковых средств. Это делает кератолитическую терапию - устранение подногтевого гиперкератоза - непременным условием излечения многих случаев онихомикоза.
Длина поражения указывает на его давность и возможность вовлечения в него матрикса. Эти параметры - клиническая форма, длина пораженной части и степень гиперкератоза - были использованы при разработке индекса для клинической оценки онихомикозов - КИОТОС.
Индекс представляет собой универсальную систему принятия терапевтических решений при онихомикозе. Каждой клинической форме онихомикоза, длине пораженной части ногтя и степени подногтевого гиперкератоза соответствует балл единой трехбалльной шкалы градации. Эти факторы оцениваются совместно с факторами, определяющими скорость роста ногтя: локализацией поражения и возрастом пациента. Совокупность указанных параметров составляет особую математическую формулу индекса КИОТОС, дающую диапазон значений. Терапевтический подход вырабатывается соответственно полученным значениям КИОТОС.
Для выбора метода терапии и расчета продолжительности системной терапии наиболее удобно определять индекс КИОТОС не с помощью расчетной формулы или таблицы значений, а по специально разработанной линейке (рис. 2).
Рис. 2.
Внешний вид линейки для расчета индекса КИОТОС.
Вращая круги линейки, врач сопоставляет имеющиеся клиническую форму поражения, длину вовлечения и степень гиперкератоза с локализацией поражения и возрастом больного и в прорези линейки получает значение КИО-ТОС. Схема и продолжительность лечения подбирается в зависимости от полученного значения (табл. 1).
Таблица 1.
Схемы системной противогрибковой терапии, определяемые по индексу КИОТОС [9]
КИОТОС
Рекомендуемые подходы к лечению
1) возраст больного
2) длительность заболевания
3) локализация поражения
4) клиническая форма
5) глубина поражения
6) степень гиперкератоза
Вопрос 346.
Для паховой эпидермофитии характерно:
1) локализация в крупных складках
2) волдыри
3) папулы
Вопрос 347.
Что из перечисленного характерно для онихомикозов?
1) мелкие точечные углубления в виде наперстка на ногтевой пластинке
2) ноготь ровный, цвет не изменен
3) ноготь крошащийся, "изъеденный" со свободного края
Вопрос 348.
Грибковое заболевание кожи, вызываемое микроспорум канис, обычно приобретается при контакте:
1) со свиньей
2) с овцой
3) с крупным рогатым скотом
4) с кошками
5) с птицами
Вопрос 349.
При глубокой трихофитии в волосах обнаруживают следующие изменения:
1) беспорядочное расположение спор
2) цепочки спор внутри волоса
3) цепочки спор и пузырьки воздуха внутри волоса
4) цепочки спор снаружи волоса
5) ничего из перечисленного
Вопрос 350.
Волосы обламываются на уровне 6-8 мм от уровня кожи:
1) при поверхностной трихофитии
2) при микроспории
3) при фавусе
4) при трихофитии инфильтративно-нагноительной
5) при алопеции
Вопрос 351.
Какие наружные противогрибковые средства содержат мочевину:
Вопрос 352.
К дерматофитам, флюоресцирующим при свете Вуда, относятся:
1) Все те, которые способны поражать волосы;
2) Вида Microsporum;
3) Вида Trichophyton;
4) Вида Epidermophyton.
Вопрос 353.
Патогномоничным симптомом для отрубевидного лишая является:
Вопрос 354.
Профилактика грибковых заболеваний кожи включает в себя все, кроме:
1) Выявления источников заражения, их изоляцию и дезинфекцию помещений
2) Обследования контактов
3) Ветеринарного надзора за животными
4) Периодического медицинского осмотра персонала, подверженного грибковым заболеваниям (детские и бытовые учреждения)
5) Профилактического лечения
Вопрос 355.
Разноцветный лишай вызывается:
1) Microsporum canis
2) Malassezia furfur
3) Corynebacterium trichoide;
4) Epidermophyton floccosum
Вопрос 356.
Развитию кандидоза способствует все перечисленное, кроме:
1) Сахарного диабета
2) Длительного лечения антибиотиками
3) Потливости, мацерации кожи
4) Иммунодефицита
5) Гипертонической болезни
Вопрос 357.
Какое средство используется для отслойки рогового слоя эпидермиса при микозах:
Вопрос 358.
Для фавуса характерно все перечисленное, кроме:
1) Наличия скутул;
2) обламывание волос и образования папул;
3) Рубцовой атрофии;
4) Атрофичности волос;
5) Поражения ногтевых пластинок
Вопрос 359.
Для паховой эпидермофитии характерно все перечисленное, кроме:
1) Инфильтрации
2) Чешуек и зуда
3) Эритемато-сквамозного поражения
4) Кораллово-красного свечения при люминесценции
Вопрос 360.
Для скутулярной формы фавуса характерно все перечисленное, кроме:
1) Атрофичности и безжизненности волос
2) Мышиного запаха
3) Зуда
4) Эктимы
5) Рубцовой атрофии
Вопрос 361.
Инкубационный период при микроспории длится:
1) 6-7 дней;
2) 20-30 дней;
3) 10-15 дней;
4) 15-90 дней
Вопрос 362.
Для разноцветного лишая не характерно:
1) Хроническое течение
2) Наличие пятен
3) Отрубевидное шелушение
4) Свечение под лампой Вуда
5) Венчик отслаивающего эпидермиса
Вопрос 363.
На фоне какой патологии не развивается онихолизис?
1) Кожных болезней
2) Травматизации
3) Эндокринных нарушений
4) Бактериальных и грибковых инфекций
5) Разноцветного лишая
Вопрос 364.
Какое заболевание является показанием для назначения гризеофульвина?
1) Трихофития инфильтративно-нагноительная
2) Отрубевидный лишай
3) Кандидоз
4) Эритразма
Вопрос 365.
Какой препарат целесообразно применять при фавусе?
1) Гризеофульвин
2) Кетоконазол
3) Флуконазол
4) Амфотерицин В
5) натамицин
Вопрос 366.
Что применяется для диагностики отрубевидного лишая?
Вопрос 367.
Какая форма отсутствует в классификации рубромикоза?
1) Экссудативная
2) Эритематозно-сквамозная
3) Экзематозная
4) Фолликулярно-узловатая
5) Эритродермическая
Вопрос 368.
Какой формы микидов не существует?
1) Эритематозные
2)Экзематозные
3) Эритемато-сквамозные
4) Везикулезные
Вопрос 369.
Для импетигинозной формы фавуса характерно все перечисленное, кроме:
1) Атрофичности и безжизненности волос
2) Отсутствия зеленого свечения при исследовании пораженных волос
3) Периферического воспалительного венчика
4) Пустул
5) Рубцовой атрофии
Вопрос 370.
Какой признак не входит в число ведущих клинических критериев атопического дерматита (критерии Райка):
1) зуд
2) сгибательная лихенизация
3) начало в раннем детстве
4) обострение под влиянием контактных аллергенов
5) сезонная зависимость
Вопрос 371.
Какая группа из системных препаратов является наиболее предпочтительной в терапии атопического дерматита:
1) антигистаминные препараты
2) седативные
3) блокаторы кальциевых каналов
4) витамины
5) пищеварительные ферменты
Вопрос 372.
Какой симптом является общим для истинной экземы и микробной экземы:
1) симметричность высыпаний
2) бордюр шелушения по краю очага
3) очаги поражения с просветами здоровой кожи
4) мокнутие по типу серозных колодцев
Вопрос 373.
Какой препарат является фторированным кортикостероидом:
1) мометазона фуроат
2) метилпреднизолона ацепонат
3) гидрокортизон
4) бетаметазона валерат
Вопрос 374.
Какие высыпания не встречаются при токсикодермиях:
1) пятнистые
2) папулезные
3) узловатые
4) везикулезные
5) бугорковые
6) буллезные
Вопрос 375.
Какие лекарственные препараты чаще всего способствуют возникновению токсикодермии:
1) транквилизаторы
2) антибиотики
3) цитостатики
4) ГКС
Вопрос 376.
Какой топический кортикостероид можно применять детям с рождения:
1) гидрокортизона бутират
2) гидрокортизона ацетат
3) мометазона фуроат
4) метилпреднизолона ацепонат
5) триамцинолона ацетонид
Вопрос 377.
Какая патология не является составляющей синдрома атопии:
1) ринит
2) бронхиальная астма
3) конъюнктивит
4) эндокардит
5) крапивница
Вопрос 378.
Какой тип реакций гиперчувствительности по Джеллу и Кумбсу доминирует при атопическом дерматите:
1) I (анафилактоидный)
2) II (цитотаксический)
3) III (иммунокомплексный)
4) IV (Т-лимфоцит - зависимый)
Вопрос 379.
Какие элементы не выявляются при эволюционном полиморфизме экземы:
1) эритема
2) рубец
3) везикула
4) эрозия
5) корка
Вопрос 380.
Какая форма не характерна для атопического дерматита:
1) экссудативная
2) эритематозно-сквамозная
3) инфильтративно-нагноительная
4) лихеноидная
Вопрос 381.
Какое топическое средство не применяют для лечения атопического дерматита:
1) мометазона фуроат
2) бетаметазона дипропионат
3) каменноугольный деготь
4) тербинафин
5) гидрокортизона бутират
Вопрос 382.
Какой клинический симптом не является проявлением атопического дерматита:
1) лихенификация
2) красный пульсирующий дермографизм
3) эритема
4) инфильтрация
5) экскориации
Вопрос 383.
Какие лабораторные исследования не результативны при атопическом дерматите:
1) исследование иммуноглобулина Е в крови
2) кожные тесты с аллергенами
3) СРБ
4) определение уровня эозинофилов в периферической крови
Вопрос 384.
Какой признак не характерен для эндогеной (IgE-независимой) формы атопического дерматита:
1) лихенификация
2) белый дермографизм
3) отрицательные кожные тесты с аллергенами
4) позднее начало
5) отсутствие семейной отягощенности
6) наличие бронхиальной астмы у больного
Вопрос 385.
Какой признак не характерен для IgE-зависимой формы атопического дерматита:
1) лихенификация
2) белый дермографизм
3) положительные кожные тесты с аллергенами
4) начало заболевания в зрелом возрасте
5) повышенный уровень общего IgE в крови
Вопрос 386.
Какой клинический симптом не характерен для идиопатической формы экземы:
1) симметричность
2) локализация на тыле кистей и стоп
Вопрос 387.
Какой клинический симптом не характерен для микробной варикозной экземы:
1) локализация на нижних конечностях
2) асимметричность
3) везикулы в межпальцевых промежутках стоп
4) наличие трофической язвы в очаге
5) везикуляция на поверхности очага
Вопрос 388.

Общие условия выбора системы дренажа: Система дренажа выбирается в зависимости от характера защищаемого.
Механическое удерживание земляных масс: Механическое удерживание земляных масс на склоне обеспечивают контрфорсными сооружениями различных конструкций.

Папиллярные узоры пальцев рук - маркер спортивных способностей: дерматоглифические признаки формируются на 3-5 месяце беременности, не изменяются в течение жизни.
Поперечные профили набережных и береговой полосы: На городских территориях берегоукрепление проектируют с учетом технических и экономических требований, но особое значение придают эстетическим.
Каковы клинические признаки наиболее распространенных микозов кожи и ногтей? Каковы подходы к их лечению? Грибковые инфекции кожи, волос и ногтей относят к группе поверхностных микозов. В то же время поражения
 |
Грибковые инфекции кожи, волос и ногтей относят к группе поверхностных микозов. В то же время поражения кожи могут наблюдаться и при подкожных, и при глубоких микозах, что происходит намного реже. Около половины из 400 с лишним возбудителей микозов вызывают инфекции кожи.
Современные классификации выделяют различные поверхностные микозы в зависимости от локализации поражения либо от вида (группы) возбудителя.
Микозы стоп (Tinea pedis) распространены повсеместно и встречаются чаще, чем любые другие микозы кожи. По разным данным, ими страдает до 1/5 всего населения. Главным возбудителем микоза стоп является T. rubrum, гораздо реже микоз стоп вызывают T. mentagrophytes var.interdigitale, еще реже — другие дерматофиты. Микозы стоп, обусловленные T. rubrum и T. Mentagrophytes, имеют особенности эпидемиологии и клинической картины. В то же время возможны варианты микоза стоп, типичные для одного возбудителя, но вызванные другим.
Заражение микозом стоп, обусловленным T. mentagrophytes (эпидермофития стоп), чаще происходит в местах общественного пользования — спортивных залах, банях, саунах, бассейнах. При эпидермофитии стоп обычно наблюдается межпальцевая форма Tinea pedis. В 3-й, 4-й, иногда в 1-й межпальцевой складке появляется трещина, по краям окаймленная белыми полосками мацерированного эпидермиса, на фоне окружающей эритемы. Эти явления могут сопровождаться неприятным запахом (особенно при присоединении вторичной бактериальной инфекции) и, как правило, болезненны. В ряде случаев поражается окружающая кожа и ногти ближайших пальцев стопы (I и V). T. mentagrophytes является сильным сенсибилизатором и иногда вызывает везикулезную форму микоза стоп. В этом случае на пальцах, в межпальцевых складках, на своде и боковых поверхностях стопы образуются мелкие пузырьки. В редких случаях они сливаются, образуя пузыри (буллезная форма).
В лечении микоза стоп используют как местные, так и системные противогрибковые средства. Местная терапия наиболее эффективна при стертой и межпальцевой формах микоза стоп. Современные антимикотики для местного применения включают кремы (например, ламизил, экзодерил, низорал), аэрозоли (ламизил, дактарин), мази (например, различные препараты клотримазола). Если эти средства недоступны, используют местные антисептики (жидкость Кастеллани, фукорцин и пр.). Продолжительность лечения составляет от двух недель при использовании современных препаратов до четырех — при использовании традиционных средств. При хронической сквамозно-гиперкератотической форме микоза стоп, вовлечении кистей или гладкой кожи, поражении ногтей местная терапия зачастую обречена на неудачу. В этих случаях назначают системные препараты — тербинафин (ламизил, экзифин) — по 250 мг в сутки в течение не менее двух недель, итраконазол (орунгал) — по 200 мг два раза в день в течение одной недели. При поражении ногтей сроки терапии продлеваются. Системная терапия показана и при островоспалительных явлениях, везикуло-буллезных формах инфекции. Наружно в этих случаях используют примочки, растворы антисептиков, аэрозоли, а также комбинированные средства, сочетающие в себе кортикостероидные гормоны и антимикотики (тридерм, лоринден С, кандид Б, микозолон). Показана десенсибилизирующая терапия.
Онихомикозы поражают около 1/10 всего населения и распространены повсеместно. Заболеваемость повышается с возрастом (до 30% после 65 лет), что связано прежде всего с патологией сосудов, ожирением, остеоартропатиями стопы, а также с сахарным диабетом. Основным провоцирующим фактором являются повреждения ногтей и кожи стопы, чаще всего при ношении тесной обуви. Онихомикозы на стопах встречаются в три–семь раз чаще, чем на кистях. Основной возбудитель онихомикозов — T. rubrum. Однако до 1/4 инфекций ногтей может быть вызвано плесневыми и дрожжевыми грибами, устойчивыми к ряду противогрибковых средств.
Выделяют три основные клинические формы онихомикоза: дистально-латеральную, проксимальную и поверхностную, в зависимости от места внедрения возбудителя. Наиболее часто встречается дистальная форма. При этом элементы гриба проникают в ноготь с пораженной кожи в области нарушенного соединения дистального (свободного) конца ногтя и кожи. Инфекция распространяется к корню ногтя, причем для ее продвижения необходимо превосходство скорости роста гриба над скоростью естественного роста ногтя в обратном направлении. Рост ногтя замедляется с возрастом (до 50% после 65-70 лет), в связи с чем онихомикозы и преобладают у пожилых людей. Клинические проявления дистальной формы — утрата прозрачности ногтевой пластинки (онихолизис), проявляющаяся как беловатые или желтые пятна в толще ногтя и подногтевой гиперкератоз, при котором ноготь выглядит утолщенным. При редкой проксимальной форме грибы проникают через проксимальный валик ногтя. Белые или желтые пятна появляются в толще ногтя у его корня. При поверхностной форме онихомикоз представлен пятнами на поверхности ногтевой пластинки. Каждая из форм онихомикоза со временем может привести к поражению всех отделов ногтя, разрушению ногтевой пластинки и утрате функции ногтя. Подобные варианты онихомикоза относят к так называемой тотальной дистрофической форме.
Кандидоз ногтей обычно сопровождается паронихией — воспалением околоногтевого валика. В результате периодических обострений паронихии возникают дистрофические изменения ногтя, проявляющиеся поперечными бороздами на ногтевой пластинке.
Основным средством подтверждения диагноза является микроскопия патологического материала (фрагменты ногтевой пластинки и выскобленный из-под нее материал) и его посев с выделением культуры. Последнее удается далеко не всегда и доступно не всем отечественным лабораториям.
В лечении онихомикозов также используют местную и системную терапию или их сочетание — комбинированную терапию. Местная терапия применима в основном только при поверхностной форме, начальных явлениях дистальной формы или поражениях единичных ногтей. В прочих случаях более эффективна системная терапия. Современные местные средства для лечения онихомикозов включают противогрибковые лаки для ногтей, в частности препарат лоцерил с удобной схемой применения (один раз в неделю). Местная терапия ведется до клинико-микологического излечения. Системная терапия включает препараты тербинафина (ламизил, экзифин в таблетках), итраконазол (орунгал в капсулах) и флуконазол (дифлюкан в капсулах). Препараты тербинафина эффективны при онихомикозе, вызванном дерматофитами T. rubrum и T. mentagrophytes, дифлюкан — дерматофитами и дрожжевыми грибами Candida, а орунгал — при онихомикозе любой этиологии. Ламизил или экзифин назначают по 250 мг в сутки в течение 6 недель и более при онихомикозе кистей и от 12 недель — при онихомикозе стоп. Орунгал назначают в режиме пульс-терапии по 200 мг два раза в сутки в течение одной недели с трехнедельным интервалом, а затем повторяют этот цикл один раз при онихомикозе кистей и не менее двух раз при онихомикозе стоп. Продолжительность лечения любым препаратом зависит от клинической формы онихомикоза, распространенности поражения, степени подногтевого гиперкератоза, пораженного ногтя и возраста больного. Для расчета продолжительности в настоящее время используется специальный индекс КИОТОС [Сергеев А. Ю., 1999]. Комбинированная терапия может быть назначена в тех случаях, когда только системной терапии недостаточно или она имеет большую продолжительность. Эффективной и удобной схемой комбинированной терапии является сочетание препарата дифлюкан (по 150 мг один раз в неделю) с одновременным или последующим назначением лака лоцерил, также один раз в неделю, до клинического излечения.
Микозы гладкой кожи (Tinea corporis s. circinata) встречаются реже, чем микозы стоп или онихомикозы. Как правило, в России они вызываются T. rubrum (руброфития гладкой кожи) или Microsporum canis (микроспория гладкой кожи). Встречаются также зоонозные микозы гладкой кожи, вызванные более редкими видами дерматофитов. Микозы крупных складок (Tinea cruris) вызываются обычно T. rubrum и Epidermophyton floccosum, встречается также кандидоз крупных складок.
Очаги микоза гладкой кожи имеют характерные особенности — кольцевидный эксцентрический рост и фестончатые очертания. За счет того, что в инфицированной коже постепенно сменяются фазы внедрения гриба в новые участки, воспалительной реакции и ее разрешения, рост очагов от центра к периферии выглядит как расширяющееся кольцо. Кольцо образовано валиком эритемы и инфильтрации, в центре его отмечается шелушение. При слиянии нескольких кольцевидных очагов образуется один большой очаг с полициклическими фестончатыми очертаниями. Для руброфитии как правило, поражающей взрослых, характерны распространенные очаги с умеренными явлениями эритемы, при этом у больного можно обнаружить и микоз стоп или кистей, онихомикоз. Для микроспории, как правило поражающей детей, заражающихся от домашних животных, характерны небольшие монетовидные очаги на закрытых участках кожи, нередко — очаги микроспории волосистой части головы.
В некоторых случаях врачи, не распознав микоз гладкой кожи, назначают на очаг эритемы и инфильтрации кортикостероидные мази. При этом воспалительные явления стихают, и микоз принимает стертую форму (так называемый Tinea incognito).
Микозы крупных складок, обусловленные дерматофитами (Tinea cruris), также сохраняют характерные черты: периферический валик, разрешение в центре и полициклические очертания. Наиболее типичная локализация — паховые складки и внутренняя сторона бедра.
Для кандидоза в этой локализации характерны трещины, эрозии и участки мацерированной кожи в глубине складки, сливающиеся эрозии, папулы и пустулы, составляющие очаг поражения, и аналогичные элементы-отсевы по краям очага. Все высыпания в паховой области, как правило, сопровождаются зудом.
В лечении микозов гладкой кожи и складок используют те же принципы, что и в лечении микозов стоп. На изолированные очаги назначают местные противогрибковые средства, при распространенных очагах назначают системные препараты по аналогичным схемам, а при сочетании с поражениями ногтей или волос назначают системную терапию по схемам, принятым для этих локализаций. Лечение местными препаратами ведется до клинико-микологического излечения, после чего добавляется еще одна неделя.
Разноцветный (отрубевидный) лишай вызывает гриб Pityrosporum orbiculare (син. Malassezia furfur). Заболевание распространено в жарких странах, а в нашем климате поражает до 5-10% населения. Разноцветный лишай развивается чаще у лиц с повышенной потливостью, характерны обострения в жаркое время года.
Элементы разноцветного лишая располагаются на коже груди, верхней части спины, плечах. В этой области появляются мелкие пятна сначала розового, а затем желтого или кофейного, светло-коричневого цвета. На фоне загорелой кожи пятна выглядят более светлыми. Пятна склонны к слиянию с образованием крупных очагов, но могут существовать изолированно. Воспалительные явления отсутствуют, имеется незначительное отрубевидное шелушение.
В диагностике разноцветного лишая используется йодная проба Бальзера: пятна смазывают настойкой йода, после чего они приобретают темно-коричневую окраску. Под лампой Вуда очаги разноцветного лишая дают желтое свечение.
Лечение разноцветного лишая обычно проводится местными антимикотиками: кремами (низорал, ламизил), аэрозолями (ламизил, дактарин). Эти средства используют два раза в день в течение двух недель. Удобной формой является противогрибковый шампунь низорал. Его используют один раз в день в течение 5-7 дней. При распространенных поражениях и частых рецидивах разноцветного лишая назначают системные антимикотики: низорал или орунгал по 200 мг в сутки в течение одной недели.
1. Родионов А. Н. Грибковые заболевания кожи. СПб: Питер, 1998.
2. Рукавишникова В. М. Микозы стоп. М.: МСД, 1999.
3. Сергеев Ю. В., Сергеев А. Ю. Онихомикозы: грибковые инфекции ногтей. М.: Гэотар-медицина, 1998.
4. Сергеев А. Ю., Сергеев Ю. В. Кандидоз: природа инфекции, механизмы агрессии и защиты, диагностика и лечение. М.: Триада-Х, 2000.
5. Степанова Ж. В. Грибковые заболевания. М.: Крон-Пресс, 1996.
Э.А. Баткаев, Л.В. Мальгинова, Н.В. Баткаева
Российский Университет Дружбы Народов
Актуальность: Лечение онихомикозов (ОМ) не всегда бывает достаточно эффективным из-за формирования подногтевых кератотических масс, в которые плохо проникают антимикотики. В связи с этим в лечебной практике востребованы кератолитические препараты.
Цель исследования: Оценка эффективности кератолитического препарата — 30% мази Уродерм в сочетании с местным и комплексным противогрибковым лечением онихомикоза.
Микоз — инфекционное (грибковое) заболевание кожи, слизистых, ногтей, волос, обусловленное патогенными или условно-патогенными грибами и, редко, плесневыми грибами.
Выделяют микозы поверхностные и глубокие, ограниченные и распространенные, контагиозные и условно-контагиозные, поражающие человека и животных.
Распространенность грибковых заболеваний чрезвычайно высокая. Около 20% популяции человека страдают различными микотическими поражениями. Это объясняется многочисленностью и разнообразием грибов в природе и заносе их на человека [1,3,11,15,16]. В Российской федерации отмечается неуклонное нарастание регистрации числаслучаев микозов. Так, за период с 2008г. по 2012г. частота всех дерматофитий увеличилась почти в два раза (170 и 277,7 случаев на 100 тысяч населения соответственно). Особо отмечается повышение уровня заболеваемости микозов кистей и стоп (104,7 и 150,1 на 100 тысяч населения соответственно) и в том числе онихомикозов (68,3 и 79,6 на 100 тысяч населения соответственно). Поражение грибком ногтевых пластинок оказывает особое негативное влияние на больных, снижая и социальную активность и качество жизни. Малосимптомное и длительное течение онихомикозов обуславливает наличие эпидочага, служащим источником инфекции для окружающих.
Онихомикоз — грибковое поражение ногтевых пластинок стоп и/или кистей, среди всех заболеваний ногтей составляют более 25%. Как правило, заболевание развивается на фоне микоза стоп, реже при грибковых поражениях других участков тела.
Среди больных онихомикозами преобладают пожилые люди. У детей они встречаются крайне редко. Повышенная частота заболеваемости пожилых людей объясняется частыми нарушениями периферического ровообращения, сопровождающиеся трофическими расстройствами, более легкой травматизацией кожи стоп, медленным ростом ногтевых пластин, обменными нарушениями и др.
Малосимптомное, хроническое и длительное течение онихомикозов повышают эпидемиологическую значимость заболевания, поскольку становятся источником инфекции для окружающих, а также предрасполагают к распространению микоза на другие участки тела (1).
Особенностью грибкового процесса в ногтевых пластинках является длительное ограниченное поражение в месте внедрения инфекции. В последствии микотическая инфекция поражает все большие участки ногтя. При онихомикозе, так же как и примикотической инфекции кожи, возможно лимфо-гематогенное распространение гриба-возбудителя. Источником такого распространения служит ногтевое ложе, в особенности его проксимальная часть, соединительная ткань которой содержит много сосудов. При патогистологическом исследовании была установлена глубина проникновения в ткани дистальной фаланги I пальца стопы. Ногтевая пластина более компактная в глубоких слоях, в верхних и дистальных отделах представляется рыхлой и слоистой. В указанных участках формируются очаги аморфной бесструктурной массы, в которой присутствует мицелий гриба. В соединительнотканной толще ногтевого ложа, наряду с отдельными нитями и фрагментами гиф, обнаруживаются густые скопления мицелия гриба. При этом воспалительная реакция в соединительной ткани в большинстве случаев выражена крайне слабо. При длительно протекающем онихомикозе с изменением ногтевой пластинки по тотальному типу можно обнаружить дерматофит-возбудитель даже в костно-мозговом каналедистальной фаланги пальца. Факт глубокого распространения грибковой инфекции при онихомикозе объясняет причины рецидивирования заболевания после хирургического удаления ногтей без сопутствующей терапии системными антимикотиками.
Кроме того, при дерматофитийном онихомикозе отмечается возникновение отсутствующего в норме зернистого слоя в эпидермисе ногтевого ложа и формирование своеобразных роговых полостей в толще шиповатого слоя. В ряде полостей могут сохраняться элементы гриба, что, возможно, обусловливает рецидивы заболевания, так как, находясь в своеобразной капсуле, возбудитель, вполне вероятно, становится неуязвимым для антимикотических препаратов. Полость с возбудителем по мере созревания эпидермиса будет "доставлена" в ногтевую пластину из недрногтевого ложа. В этой связи нужно заметить, что после комбинированной терапии, сочетающей прием системных антимикотиков и удаление ногтевых пластин (с тщательной ревизией ногтевого ложа), наблюдается наименьшее количество рецидивов [6, 7].
В зависимости от локализации, площади и степени деструкции ногтевой пластинки выделяются несколько клинических типов онихомикозов: дистально-латеральный, белый поверхностный, проксимальный и тотально-гипертрофический. Поражение ногтей происходит не одновременно: у одного и того же больного можно обнаружить различныеварианты онихомикоза [1, 8, 13].
Онихомикоз, вызванный дерматофитами, по нашим наблюдениям в 80—90% случаев протекает в дистально-латеральной подногтевой форме. Возбудителем данной формы, как правило, является T. Rubrum.
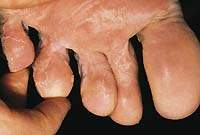
Вначале можно наблюдать онихолизис у свободного и боковых краев ногтя: пластинка теряет прозрачность, становясь белесой или желтой, край ногтя неровный, иногда крошится, истончается. Как правило, развивается подногтевой гиперкератоз, при этом ноготь выглядит утолщенным. Конечной стадией заболевания является поражение всей видимой поверхности ногтя и вовлечение в процесс матрикса, приводящее к дистрофии ногтя. Для пожилых пациентов характерны длительное течение процесса, выраженный гиперкератоз, истончение и неровности пластинки (фото 1 на вклейке).
Проксимальная подногтевая форма дерматофитного онихомикоза встречается редко, возбудителем являются дрожжевые и плесневые грибы.
Классическая проксимальная форма проявляется тем, что в области полулуния ногтя появляется белое пятно, со временем продвигающееся к свободному краю. Может развиваться онихолизис, цвет в этом случае иногда изменяется на желтый. Кожа околоногтевого валика воспалена. Гиперкератоз для проксимальной формы не характерен.
Выраженный подногтевой гиперкератоз и онихолиз; ногтевая пластинка большого пальца поражена почти полностью. Заболеванию сопутствует дерматофития стоп.
Для объективной оценки тяжести онихомикоза, учитывая его клинико-патогенетические особенности и физиологические характеристики ногтя, Сергеевым А.Ю. в 1999г. предложен индекс КИОТОС, ныне признанный в качестве основного метода оценки тяжести и определения подхода к терапии заболевания во многих странах мира. В основу системы КИОТОС положены наиболее значимые клинические характеристики онихомикоза и факторы, определяющие скорость роста ногтя.
При выборе и определении длительности лечения онихомикоза необходимо учитывать клиническую форму заболевания, выраженность подногтевого гиперкератоза при его дистальной форме, а также степень вовлечения ногтя, т. е. длину пораженной дистальной части ногтя от свободного края (1/3, 2/3 ногтевой пластинки и тотальное поражение). Кроме того, в системе КИОТОС учитываются локализация поражения (кисти/стопы) и возраст пациента как факторы, определяющие скорость роста ногтей.
Чтобы избежать вычисления КИОТОС с помощью расчетной формулы или таблицы значений, разработано особое устройство — расчетная линейка. Система КИОТОС позволяет определить подход к лечению, основываясь на объективных клинических характеристиках заболевания, а также рассчитать приблизительную продолжительность системной терапии [9, 10].
Дифференциальный диагноз необходимо проводить со следующими заболеваниями, при которых формируются ониходистрофии: псориаз, атонический дерматит, экзема, красный плоский лишай, онихогрифоз, травма ногтя, а также с ониходистрофиями неясной этиологии [1, 3, 14].
При псориазе часто наблюдается желтоватая окраска и утолщение ногтевых пластинок за счет подногтевого гиперкератоза, у части больных может быть наперстковидная истыканность пластин. Характерным признаком является уплотнение кожного околоногтевого валика.
При красном плоском лишае ногти приобретают грязноватосерый цвет с наличием продольных трещин и выраженного подногтевого гиперкератоза. Вследствие расщепления, ломкости иногда наступает частичная или полная потеря ногтя.
При экземе ногти становятся неровными за счет образования поперечных борозд, утолщен ногтевой валик.
Ониходистрофия формируются на фоне различных факторов: патологии внутренних органов или негативных воздействий (стиральные порошки, чистящие средства, профессиональные вредности). Причина устанавливается при обследовании.
Используется микроскопическая и культуральная диагностика. Микроскопическое исследование патологического материала (мелкие кусочки ногтя, подногтевые роговые наслоения заливают в центрифужной пробирке 15—20% раствором КОН или NaOH, оставляют на сутки) при наличии грибкового поражения обнаруживается мицелий гриба в виде нитей. Выявляемость при однократном обследовании — не более 50% [1].
Культуральные исследования проводятся по показаниям. Вид гриба определяется при посеве на питательную среду Сабуро. По данным отечественных и зарубежных исследователей, чувствительность культурального метода не превышает 20—50% [9].
В настоящее время разработан и успешно применяется метод ПЦР диагностики по 2 праймерам, специфичным для T. Rubrum и T. Mentagrophytos, испытания установили его высокую чувствительность, которая составила около 94% [9, 10].
Используются несколько методов лечения:
- местное;
- системное;
- комбинированное;
- коррегирующее.
Уродерм мазь для наружного применения 30% (10, 15, 20 и 35г. тубы) однородная, белого цвета, возможен запах аммиака. Действующее вещество — мочевина 0,3 г. Вспомогательные вещества: воск эмульсионный 0.06 г, парафин жидкий 0.06г, глицерол 0.1г, глицин 0.002г, этанол 95% 0.1г, вода очищенная до 1г.
Клинико-фармакологическая группа: Препарат с кератолитическим действием.
Фармако-терапевтическая группа: Кератолитическое средство.
- в комплексной терапии заболеваний кожи, сопровождающихся избыточным ороговением: ихтиоз и ихтиозиформные дерматозы, кератодермии, псориаз, хроническая экзема, болезнь Девержи, фолликулярный кератоз, гиперкератотические формы грибковых заболеваний; омозолелости, сухость кожи;
- используется для размягчения кожи и удаления роговых наслоений при бородавках (перед удалением) и для размягчения ногтевых пластинок с целью облегчения их подрезания и обработки при вросшем ногте, онихомикозах, онихогрифозе, ониходистрофии, твердых ногтях.
Включение в исследование:
- больные онихомикозом легкой степенью тяжести (поражение единичных ногтевых пластинок площадью не более 1/2 части и умеренным подногтевым гиперкератозом;
- больные онихомикозом тяжелой степенью тяжести (множественное поражение ногтевых пластинок с выраженным подногтевым гиперкератозом).
Исключение из исследований:
- больные заболеваниям сердечно-сосудистой системы;
- больные заболеваниями печени, почек;
- больные онкологическими заболеваниями.
В исследование были включены 53 больных онихомикозом в возрасте 18—70 лет, из них — 45 мужчин и 8 женщин. В зависимости от метода лечения и клинических проявлений больные были разделены на две группы (табл. 1).
Также выделены две контрольные группы (1к и 2к), равноценные наблюдаемым по клиническим проявлениям и возрасту (табл. 1). 1к. гр. (n=10) получала местное лечение топическими антимикотиками на фоне предварительного применения традиционного пластыря с 30% мочевиной, изготовленного в аптеке и чисток ногтевой пластинки; 2к гр. (n=10) — комплексное лечение системными и местными антимикотиками на фоне предварительного применения пластыря с 30% мочевиной и чисток ногтевой пластинки.
Таким образом, больные 1 и 1к групп получали лишь местное антимикотическое лечение. Больным групп 2 и 2к назначалась комплексная терапия, включающая системный антимикотик и местное антимикотическое лечение.
Лабораторные исследования: микроскопическое исследование на грибы чешуек с ногтевых пластинок до лечения и через каждый месяц в процессе лечения и дважды после негативации лабораторных анализов; общий анализ крови, мочи; биохимический анализ крови (до и после окончания лечения).
Оценка результатов исследований проводилась путем сравнения результатов лечения больных 1-й и 1к; 2-й и 2к групп соответственно. Критерием излеченности больных онихомикозом служили исчезновение клинических проявлений, полное отрастание ногтей и 3-кратные отрицательные анализы на грибы, проведенные по окончании лечения [1, 2, 4, 5].
В результате проведенной терапии в 1 группе больных отмечалась выраженная положительная динамика клинической картины на протяжении основного курса лечения 6—8 мес. Так, уже через 4 мес. лабораторное выздоровление было установлено в 33.3% случаев, через 5 мес. — в 46,6%, через 6 мес. — в 66,6%, через — в 73,3%, через 8 мес. — 80,0%. Клиническое выздоровление (отрастание здоровых ногтевых пластинок) наблюдалось у 11 больных (73,3%) через 8 мес.(табл. 2). У больных контрольной группы 1к отмечались сопоставимые показатели лабораторного и клинического выздоровления (через 8 мес. — в 80,0% и 70,0% соответственно).
| Распространённость | Группы (абс.ч./%) | |||
|---|---|---|---|---|
| 1 гр (n=15) | 1 к (n=10) | 2 гр (n=18) | 2 к (n=10) | |
| Единичное поражение не более VI части ногтевой пласты (до 4) | 10/66,6 | 6/60,0 | 3/16,6 | 1/10,0 |
| Множественные поражения (от 5 и более) | 5/33,4 | 4/40,0 | 15/83,4 | 9/90,0 |
| Клинические форомы | ||||
| нормотрофическая | 7/46,6 | 5/50,0 | - | - |
| Гипертрофическая | 2/13,3 | 2/20,0 | 15/83,3 | 8/80,0 |
| Онихолитическая | 1/6,6 | - | - | - |
| Смешанная | 5/33,5 | 3/30,0 | 3/16,7 | 2/20,0 |
| Тип поражения | ||||
| Дистально-латеральный | 13/86,6 | 8/80,0 | 12/66,6 | 7/70,0 |
| Тотальный | 2/13,4 | 1/10,0 | 4/22,2 | 2/20,0 |
| Проксимальный | - | 1/10,0 | 2/11,2 | 1/10,0 |
У больных 2 группы через 3 мес. лабораторное выздоровление было достигнуто у 10 (55,5%), через 4 мес. — в 77,7% случаев, через 5 мес. — в 83,3%, через 6 мес. — в 88,8%, через 7 мес. — в 94,4%. Отрастание здоровых ногтевых пластинок через 8 мес. наблюдалось у 15 (83,3%) больных. Результаты лечения больных контрольной группы 2к были несколько ниже. Лабораторное и клиническое выздоровление у них наступило через 4 мес. в 70,0% и 10,0%, через 8 мес. — 90,0% и 60,0% соответственно (табл. 3).
В процессе применения мази Уродерм отмечено, что наиболее выраженное размягчение пораженных ногтевых пластинок было на 2-е сутки аппликации, на 4-е сутки развивалась сухость и затруднение проведения чисток. Способ нанесения препарата из туба на ногти более удобен, чем нанесение уреапласта. Ни у одного из наблюдаемых больных не отмечались аллергические реакции. Клинические и биохимические анализы крови, анализы мочи, проведенные в процессе и в конце лечения, не выявили патологических отклонений.
Ранее проведенными нами исследованиями установлено, что реинфекция онихомикоза достигает 20—30% в течение 2—3-х лет после лечения. Особенно часто это отмечается у пожилых людей. В 70% случаев это было связано с не выполнением рекомендуемых противоэпидемических мероприятий, таких как дезинфекция бывшей в употреблении обуви, носок, обработка дезсредством ванных комнат, жилых помещений, соблюдение личной гигиены, а 30% это было связано с наличием в семье не пролеченных больных микозом стоп. От использования 40% раствора формалина для дезинфекции обуви многие пациенты отказывались из-за неприятного запаха и раздражения кожи стоп от обработанной таким образом обуви.
- Candidas Albicans — 100%;
- Trichophyton Rubrum — 99,67%;
- Trichophyton Mentagrophutos — 99,87% и др.
Результатом таких высоких показателей эффективности, достигается благодаря взаимному воздействию Ультрафиолетового излучения и Тепла, что создаёт неблагоприятную среду для развития и роста не только грибков, но и бактерий, которые выделяя продукты жизнедеятельности являются дополнительным, а в некоторых случаях и основным источником неприятного запаха в обуви. Прибор обеспечивает надежную противогрибковую и антибактериальную защиту обуви и полностью просушивает в щадящем режиме при постоянно поддерживаемой температуре. Устройство используется для соблюдения личной гигиены и профилактики грибковых заболеваний.
Среди больных, исполнявших наши рекомендации, частота реинфекции снизилась более в 5 раз с 20—30% до 4%. Причем, эти случаи в основном наблюдалась, когда имеющийся микоза стоп у членов семьи не лечился.
В профилактике реинфекции большое значение имеет также соблюдение правил личной гигиены по уходу за кожей стоп: устранение повышенной потливости и опрелости, сухости кожи, а также лечение ониходистрофий.
Проведенные исследования показали, основным возбудителем микоза ногтевых пластинок у наблюдаемых больных являлся T. Rubrum (75,0%). Наличие при онихомикозе, как правило, подногтевого гиперкератоза, в массах которого формируются полости, содержащие колонии грибов, в которые не проникают антимикотики как при местном, так и при системном их применении диктует необходимость использования кератолитических средств и чисток и/или хирургического удаления пораженной ногтевой пластинки.
Читайте также:


