Хроническое инфекционное заболевание легких
К хроническим неспецифическим заболеваниям легких (ХНЗЛ) относятся:
1. Хронический бронхит;
3. Хронический абсцесс;
4. Хроническая пневмония;
5. Пневмофиброз и пневмоцирроз;
6. Эмфизема легких;
7. Интерстициальные болезни легких.
Хронический бронхит- хроническое воспаление бронхов, возникающее в результате острого бронхита (при неправильном лечении, ослабленном организме) или вследствие длительного раздражения слизистой оболочки бронхов различными биологическими (микроорганизмы), физическими (холод), химическими (курение, вдыхание паров кислот и т.д.) факторами.
Стенка бронха утолщена, окружена соединительной тканью, слизистая оболочка его атрофична (истончена), с воспалительной инфильтрацией; увеличивается количество бокаловидных клеток, вырабатывающих слизь; в слизистой оболочке возможен переход призматического эпителия, покрывающего поверхность бронхов, в многослойный плоский (метаплазия).
Существует два варианта развития хронического воспалительного процесса при хроническом бронхите:
1. Развитие катарального бронхита (резкий склероз стенки бронха, атрофия слизистой оболочки, метаплазия эпителия, образования большого количества слизи на поверхности бронха).
2. Полипозный хронический бронхит (в стенке бронха резко выражены продуктивная реакция - разрастается молодая соединительная ткань в виде грануляций, выступающих в просвет бронха).
В исходе хронического бронхита нарушается проходимость бронхов - их просвет закрывается слизью, слащенным эпителием, лейкоцитами. Это приводит в дальнейшем к развитию бронхоэктазов.
Бронхоэктазы- расширение просвета бронхов. Они бывают врожденные и приобретенные. Врожденные встречаются редко. Возникают из-за неправильного строения стенки бронха с рождения. Приобретенные являются осложнением хронического бронхита. Из-за хронического воспаления в стенке бронха она утрачивает эластичность и при кашле растягивается. При этом формируются различные виды бронхоэктазов: мешковидные, цилиндрические, веретеновидные. В просвете бронхоэктаза содержится гной и слизь. Рядом с бронхоэктазами в легочной ткани развиваются очаги хронического воспаления, участки пневмосклероза, эмфиземы. При наличии большого количества длительно существующих бронхоэктазов говорят о бронхоэктатической болезни. Она осложняется развитием легочного сердца и вторичным амилоидозом.
Хронический абсцесс лёгкого.Чаще возникает в задненижних отделах легкого, чаще в правом легком. Оболочка абсцесса состоит из соединительной ткани (снаружи), грануляционной ткани и густого гноя (изнутри).
Эмфизема легких- повышенное содержание воздуха в ткани легких. Различают несколько видов эмфиземы:
1.Хроническая диффузная обструктивная эмфизема. Развивается как осложнение хронического бронхита. В просвете бронхов возникают слизистые пробки. При вдохе (так как вдох активный акт и происходит при участии дыхательной мускулатуры) воздух проходит в альвеолы через слизистую пробку, а при выдохе (выдох акт пассивный, без участия мышц) выйти из альвеол уже не может. Поэтому в альвеолы поступают все новые порции воздуха и остаются в них. Альвеолы растягиваются, стенка их истончается, склерозируется, закрываются кровеносные капилляры, нарушается снабжение крови кислородом.
2. Хроническая очаговая эмфизема - развивается вокруг старых туберкулезных рубцов.
3.Викарная (компенсаторная) эмфизема - развивается в одном легком, если работа другого легкого нарушается (при удалении одного легкого, при крупозной пневмонии).
4. Первичная (идиопатическая) эмфизема - причины развития неизвестны.
5. Старческая эмфизема - развивается у стариков из-за возрастных изменений в легких (легкие теряют эластичность).
6. Межуточная эмфизема - развивается при поступлении воздуха в межуточную ткань легких при разрыве альвеол во время кашля. При этом воздух может скапливаться под кожей лица и шеи.
Хроническая пневмония- комплексное понятие, объединяющее в себе все вышеперечисленные заболевания, развивающиеся в легком при хроническом воспалительном процессе. В течении хронической пневмонии чередуются ремиссии (улучшение состояния, стихание воспаления) и обострения заболевания.
Пневмофиброз- развитие в легком соединительной ткани. Он может развиться при затяжной пневмонии и прорасти воспалительный экссудат в альвеолах (карнификация), по ходу сосудов и бронхов при хроническом воспалении. Разрастание соединительной ткани в легком при хронических процессах (хронический бронхит, бронхоэктазы, эмфизема) приводит к нарушению газообмена между кровью и воздухом в альвеолах, развитию кислородного голодания в организме (гипоксии), дистрофическим изменениям в органах. При перекачивании крови через склерозированное легкое правый желудочек сердца выполняет большую нагрузку, что приводит к развитию его гипертрофии и хронического легочного сердца. С течением времени развивается декомпенсация функции сердца и легочно-сердечная недостаточность.
Интерстициальные болезни легких- группа болезней легких для которых характерен первичный воспалительный процесс в межальвеолярных перегородках - пневмонит, с последующим развитием двухстороннего диффузного пневмофиброза. Развиваются при контакте человека с пылью (книжная пыль, пыль при обработке льна, хлопка, при добыче угля, работе с гербицидами, минеральными удобрениями, воздействии цитостатиков). Может быть идиопатическим (болезнь Хаммена-Рича), развиваться при хроническом активном гепатите (синдром Хаммена-Рича). В патогенезе этого заболевания важны иммунопатологические процессы.
Различают следующие стадии заболевания:
1. Стадия альвеолита - это острый воспалительный процесс в соедини тельной ткани, окружающей альвеолы.
2. Стадия пневмофиброза. В эту стадию происходит перестройка стенки альвеол, разрушение волокон, разрастание соединительной ткани.
3. Стадия сотового легкого. Развивается эмфизема, бронхоэктазы, склероз сосудов, гипертрофия правого желудочка сердца.
Бронхиальная астма- заболевание с приступами удушья, вызванными аллергическими реакциями в бронхах.
Различают две формы: атопическую (приступы удушья возникают при попадании в организм различных антигенов) и инфекционно-аллергическую (возникает у больных с острыми и хроническими заболеваниями легких, антигенами в данном случае являются микроорганизмы).
Аллерген, попадающий в организм, взаимодействует с антителами, расположенными на тучных клетках и базофилах. Эти клетки располагаются в бронхах. При взаимодействии антигена и антитела происходит выделение из клеток биологически активных веществ (гистамина, серотонина, кининов, медленно реагирующей субстанции анафилаксии и других). Эти вещества вызывают повышенное образование слизи, спазм гладкой мускулатуры бронхов, отек слизистой оболочки бронхов. Проходимость бронхов нарушается, развивается острая эмфизема. Больной с трудом вдыхает воздух, а выдохнуть не может. Во время такого приступа больной может умереть (астматический статус).
Если приступы повторяются, в легком развивается хронический воспалительный процесс, хроническая эмфизема, пневмосклероз, хроническое легочное сердце и легочно-сердечная недостаточность.
Рак легкого.Развивается обычно из эпителия бронхов и очень редко из альвеол. Причины: запыление легких, курение, хронические воспалительные процессы в легких с метаплазией эпителия бронхов, воздействие канцерогенных физических (радиация) и химических факторов.
1. Прикорневой (центральный) рак. Развивается в слизистой оболочке главного, долевого или начальном отделе сегментарного бронха (крупные бронхи). Рано дает ателектаз (спадение) легкого, пневмонию, абсцесс. Может осложняться плевритом.
2. Периферический рак. Развивается в мелких бронхах, на периферии легкого. Клинически может долго не проявляться.
3. Смешанный рак. Встречается редко. Нельзя определить источник развития опухоли.
1.Плоскоклеточный рак различной степени дифференцировки. Встречается чаще всего.
2. Аденокарцинома (железистый рак).
3. Недифференцированный рак бывает двух видов: крупноклеточный и мелкоклеточный. Мелкоклеточный рак - гормональноактивная опухоль. Его клетки продуцируют серотонин, АКТГ и другие гормоны. Его относят к опухолям APUD-системы.
Осложнения рака: метастазы, ателектазы легкого и гнойные процессы, разрушение опухолью сосудов и развитие кровотечений.
Не нашли то, что искали? Воспользуйтесь поиском:
Хронические неспецифические заболевания легких – это различные в этиологическом и патоморфологическом отношении болезни дыхательной системы, протекающие с постоянным продуктивным кашлем и диспноэ вследствие преимущественного поражения бронхов или паренхимы. Включают в себя такие нозологически самостоятельные формы, как хронический бронхит, БЭБ, бронхиальную астму, эмфизему легких, пневмосклероз, хроническую пневмонию. ХНЗЛ диагностируются по результатам спирографии, рентгеновского и эндоскопического обследования. Методы лечения ХНЗЛ могут включать фармакотерапию, бронхоскопическую санацию, физиотерапию, ЛФК; при стойких морфологических изменениях – хирургическое лечение.
МКБ-10
Общие сведения
Группа хронических неспецифических заболеваний легких (ХНЗЛ) объединяет болезни органов дыхания, имеющие различные причины и механизмы развития, но сходные клинические проявления и морфофункциональные нарушения. Показатели заболеваемости ХНЗЛ в регионах России варьируют от 12 до 29 случаев на 1000 населения.
Показатель ХНЗЛ увеличивается с возрастом и достигает своего пика в возрастной группе 40-60 лет. Среди пациентов большинство составляют мужчины. В структуре ХНЗЛ преобладает хронический бронхит (около 60%), бронхиальная астма (
35%), бронхоэктазы (около 4%), на остальные болезни приходится менее 1%.

Причины ХНЗЛ
Основными факторами, определяющими частоту заболеваемости населения хроническими неспецифическими заболеваниями легких, являются высокий уровень загрязненности воздушной среды, профессионально-производственные вредности, острые инфекционные заболевания дыхательных путей, негативные привычки. Более высокие эпидемиологические показатели по ХНЗЛ отмечаются в индустриальных городах, где в атмосферном воздухе регистрируется содержание поллютантов (оксидов азота, диоксида серы, диоксида углерода, пыли, взвешенных частиц и др.), превышающее ПДК в 3-5 раз.
Основной профессиональный контингент среди пациентов с ХНЗЛ составляют лица, подвергающиеся сквознякам, воздействию загазованности, запыленности, раздражающих запахов на рабочем месте. Многочисленные исследования подтверждают связь между частотой развития ХНЗЛ и длительным курением (свыше 10 лет). Преморбидными состояниями для клинически выраженных форм ХНЗЛ выступают частые и затяжные ОРВИ, повторные острые бронхиты и пневмонии, хронические заболевания верхних дыхательных путей, аллергические заболевания, иммунные нарушения.
Патогенез
В основе морфогенеза различных хронических неспецифических заболеваний легких лежит один из трех механизмов: бронхитогенный, пневмониогенный и пневмонитогенный. Бронхитогенный путь развития ХНЗЛ связан с нарушением бронхиальной проходимости и дренажной функции бронхов. По такому механизму развиваются заболевания с обструктивным компонентом: хронический бронхит, БЭБ, бронхиальная астма и эмфизема легких. Пневмониогенный механизм лежит в основе формирования хронической пневмонии и хронического абсцесса легкого, которые являются осложнениями бронхопневмонии или крупозной пневмонии. При этих заболеваниях выражен рестриктивный компонент. Пневмонитогенный путь определяет развитие интерстициальных заболеваний легких.
Исходом любого из названных морфогенетических механизмов ХНЗЛ служит развитие пневмосклероза (пневмофиброза, пневмоцирроза), легочной гипертензии, легочного сердца и сердечно-легочной недостаточности. Хронические неспецифические заболевания легких рассматриваются как фактор риска развития туберкулеза легких, рака легкого.
Классификация
Впервые это понятие "ХНЗЛ" было введено в обращение на международном симпозиуме пульмонологов, состоявшемся в 1959 г. в Лондоне. Тогда в группу ХНЗЛ были включены три нозологии:
Спустя три года на научной конференции в Москве этот список бы дополнен еще тремя заболеваниями:
Специфические поражения легких (туберкулез), профессиональные болезни (пневмокониозы) и бронхопульмональный рак в эту группу включены не были.
В современной пульмонологии вопросы классификации хронических неспецифических заболеваний легких остаются дискуссионными. Так, ряд авторов дополнительно относят к ХНЗЛ интерстициальные болезни легких. Другие возражают, что самостоятельными нозологиями из ХНЗЛ являются лишь хр. бронхит, эмфизема и бронхиальная астма; остальные же (пневмосклероз, хр. пневмония, бронхоэктазы) носят синдромальный характер и должны рассматриваться как осложнения основных, самостоятельных форм. Существование хронической пневмонии также признается не всеми исследователями.
Основные формы ХНЗЛ
Как и другие хронические неспецифические заболевания легких, часто является следствием затяжного течения острого бронхита вирусной этиологии (развившегося на фоне гриппа, кори, аденовирусной или РС-инфекции) или бактериального генеза (вызванного длительной персистенцией в бронхах гемофильной палочки, пневмококка и др.). Может развиваться в результате продолжительного воздействия на воздухоносные пути химических и физических факторов (курения, запыленности воздуха, загрязнения промышленными отходами).
По распространенности может быть локальным или диффузным; по типу воспаления – катаральным или слизисто-гнойным; по наличию/отсутствию бронхиальной обструкции – обструктивным и необструктивным; по характеру морфологических изменений в бронхах – атрофическим, полипозным, деформирующим. Клиническими критериями хронического бронхита служат 2-3 обострения воспалительного процесса в год на протяжении 2-х лет с ежегодной продолжительностью не менее 3-х месяцев. Больных беспокоит постоянный кашель с мокротой. Во время обострений кашель усиливается, мокрота становится гнойной, присоединяется субфебрильная температура, потливость. Исходами и осложнениями хронического бронхита могут становиться хроническая пневмония, ателектаз легкого, эмфизема, пневмофиброз.
Является второй по частоте формой хронических неспецифических заболеваний легких. Характеризуется гиперреактивностью бронхиального дерева, приводящей к гиперсекреции бронхиальной слизи, отеку и пароксизмальному спазму воздухоносных путей. К основным клиническим типам относятся неатопическая, атопическая, смешанная, аспирин-индуцированная, профессиональная БА.
Клинически БА любого генеза проявляется повторяющимися приступами экспираторной одышки. В их развитии выделяют 3 периода: предвестников, удушья и обратного развития. Предвестниками, сигнализирующими о приближающемся приступе БА, могут служить покашливание, слизистые выделения из носа, явления конъюнктивита, двигательное беспокойство. Во время приступа удушья появляется свистящее дыхание, резкая одышка с удлиненным выдохом, диффузный цианоз, непродуктивный кашель. Больные принимают вынужденное вертикальное положение с приподнятым плечевым поясом. При тяжелом приступе смерть больного может наступить от дыхательной недостаточности. В период обратного развития приступа при кашле начинает отделяться мокрота, уменьшается количество хрипов, дыхание становится свободным, исчезает одышка.
Между приступами состояние больных БА вполне удовлетворительное. При длительном анамнезе хронического неспецифического заболевания легких развивается обструктивная эмфизема, легочное сердце, легочно-сердечная недостаточность.
Представляет собой хроническое неспецифическое заболевание легких, морфологической основой которого выступает стойкое расширение просвета респираторных бронхиол и альвеол в результате хронической обструкции воздухоносных путей на фоне хронического бронхита и облитерирующего бронхиолита. Легкие приобретают повышенную воздушность, становятся перераздутыми, увеличенными в размерах.
Клинические проявления эмфиземы обусловлены резким сокращением площади газообмена и нарушением легочной вентиляции. Симптоматика нарастает постепенно, по мере распространения патологических изменений на большую площадь легочной ткани. Беспокоит прогрессирующая одышка, кашель со скудной слизистой мокротой, похудание. Обращает внимание бочкообразное расширение грудной клетки, синюшность кожи, утолщение ногтевых фаланг пальцев рук по типу барабанных палочек. При эмфиземе часты инфекционные осложнения, легочные кровотечения, пневмоторакс. Причиной смерти становится тяжелая дыхательная недостаточность.
Морфологическим субстратом настоящей формы хронических неспецифических заболеваний легких служат мешковидные, цилиндрические или веретенообразные расширения бронхов. Бронхоэктазы могут носить локальный или диффузный характер, врожденное или приобретенное происхождение. Врожденные бронхоэктазы обусловлены нарушениями развития бронхиального дерева в пренатальном и постнатальном периодах (в результате внутриутробных инфекций, при синдроме Зиверта-Картагенера, муковисцидозе и др.). Приобретенные бронхоэктазы могут формироваться на фоне рецидивирующих бронхопневмоний, хр.бронхита, длительного нахождения инородного тела в бронхах.
Патоморфологические изменения при хронической пневмонии сочетают воспалительный компонент, карнификацию, хр.бронхит, бронхоэктазы, хронические абсцессы, пневмофиброз, поэтому в настоящее время данное хроническое неспецифическое заболевание легких как самостоятельная нозология признается не всеми авторами. Каждое обострение хр.пневмонии приводит к появлению новых очагов воспаления в легочной ткани и увеличению площади склеротических изменений.
К постоянным симптомам, сопровождающим течение хронической пневмонии, следует отнести кашель с отделением мокроты (слизисто-гнойной в фазе ремиссии и гнойной в фазе обострения) и стойкие хрипы в легких. В остром периоде повышается температура тела, возникают боли в груди в проекции инфильтрата, дыхательная недостаточность. Заболевание может осложняться легочно-сердечной недостаточностью, абсцедированием, эмпиемой плевры, гангреной легких и др.
Хроническое неспецифическое заболевание легких, протекающее с замещением функционирующей паренхимы соединительной тканью, носит название пневмосклероза. Является следствием воспалительно-дистрофических процессов, приводит к сморщиванию, безвоздушности и уплотнению легочной ткани. Часто развивается в исходе хр.бронхита, БЭБ, хр.пневмонии, ХОБЛ, пневмоконикозов, плевритов, фиброзирующего альвеолита, туберкулеза и мн. др. По распространенности изменений различают локальный (очаговый) и диффузный пневмосклероз. По степени выраженности разрастания соединительной ткани выделяют три стадии патологического процесса - пневмофиброз, пневмосклероз, пневмоцирроз.
Диагностика
Диагноз различных форм хронических неспецифических заболеваний легких устанавливается пульмонологом с учетом особенностей клинического течения патологии и результатов инструментальной и лабораторной диагностики.
- Лучевая диагностика. Для подтверждения характера морфологических изменений проводится обзорная рентгенография легких, которая при необходимости дополняется линейной томографией или КТ грудной клетки.
- Визуализация бронхов. С целью выявления структурных изменений в бронхиальном дереве выполняется бронхоскопия (при необходимости с забором мокроты или биопсией), бронхография.
- Анализы. При помощи анализа мокроты и смыва с бронхов (микроскопического и микробиологического) можно уточнить активность воспалительного процесса в бронхах и причину его возникновения.
- Спирометрия. Оценить функциональные резервы легких при хронических неспецифических заболеваниях помогает исследование ФВД.
- Кардиодиагностика. Выявить признаки гипертрофии правого желудочка сердца возможно путем электрокардиографии и ЭхоКГ.
Лечение ХНЗЛ
Лечение хронических неспецифических заболеваний легких зависит от этиологических факторов, патогенетических механизмов, степени морфофункциональных изменений, остроты процесса. Однако можно выделить некоторые общие подходы к лечению различных самостоятельных форм ХНЗЛ.
С целью купирования инфекционно-воспалительных процессов в бронхах и легких подбираются противомикробные препараты с учетом чувствительности микрофлоры. Назначаются бронхолитические, отхаркивающие и секретолитические средства. С целью санации бронхиального дерева осуществляется бронхоальвеолярный лаваж. В этом периоде широко используются постуральный дренаж, вибромассаж, СВЧ и УФО на грудную клетку. Во время приступов затруднения дыхания рекомендуются бронходилататоры, оксигенотерапия.
Вне обострения показано диспансерное наблюдение пульмонолога, лечение в санатории, ЛФК, спелеотерапия, аэрофитотерапия, прием растительных адаптогенов и иммуномодуляторов. С десенсибилизирующей и противовоспалительной целью могут назначаться глюкокортикостеродиды. Для адекватного контроля над течением БА подбирается базисная терапия.
Вопрос о хирургической тактике при хронических неспецифических заболеваниях легких ставится в случае развития стойких локальных морфологических изменений легких или бронхов. Чаще всего прибегают к резекции пораженного участка легкого либо пневмонэктомии. При двухстороннем диффузном пневмосклерозе может быть показана трансплантация легких.
Обзор легочной системы
Легкие являются частью дыхательной системы и расположены внутри грудной клетки, над диафрагмой. Легкие — это сложные органы, которые состоят из губчатой, эластичной ткани, предназначенные для поглощения кислорода и избавления от углекислого газа.
Кислород поступает в легкие, когда мы вдыхаем. Он распределяется по легким с помощью системы, называемой бронхиальным деревом, у которого есть ветви меньшего диаметра (называемые бронхи и бронхиолы). Бронхиальное дерево переносит кислород к маленьким мешочкам (альвеолам) глубоко в легких, где кислород (взятый из вдыхаемого воздуха) перемещается из легкого в кровоток, а углекислый газ (побочный продукт нашего метаболизма) перемещается из кровотока в легкие и выходит при выдохе.
Прием кислорода и доставка этого кислорода (через кровь) к тканям необходимы для функционирования всех клеток нашего организма. Удаление углекислого газа необходимо для поддержания pH крови на соответствующем уровне как часть системы кислотно-щелочного баланса организма.
Поскольку воздух, которым мы дышим, содержит много компонентов из окружающей среды (таких как пыль, пыльца, бактерии, вирусы, дым и летучие химические вещества), легкие поддерживают систему защиты от этих потенциально токсичных захватчиков. Система защиты легких зависит от иммунных клеток и секреции слизи, которые содержат и удаляют эти нежелательные компоненты из легких.
Заболевания легких
Болезни легких — это состояния, при которых нарушается функция легких. В некоторых случаях проблема заключается в процессе газообмена, который происходит в мембране между альвеолами и кровью; это препятствует эффективному поглощению кислорода и удалению углекислого газа.
В других случаях проблема заключается в неспособности бронхиальной системы эффективно доставлять воздух к альвеолам, возможно, из-за закупорки ветвей бронхиального дерева или из-за того, что мышцы грудной клетки недостаточно расширяются и сжимаются для перемещения воздуха через бронхи (дерево в альвеолах).
Иногда проблема заключается в неспособности легких удалить или детоксифицировать посторонние вещества, возможно, из-за основного дефицита или из-за огромного количества этих веществ, которые перегружают защитные системы легких.
Список общих заболеваний легких у человека включают:
Астма является хроническим заболеванием легких, характеризующимся воспалением бронхов и бронхиол и эпизодами (приступами) обструкции дыхательных путей.
Люди с астмой чувствительны к различным веществам, которые не вызывают такую же реакцию у других людей.
Приступы астмы могут быть вызваны сигаретным дымом и другими частицами воздуха, пылью, плесенью, аллергенами, физическими упражнениями, холодным воздухом и множеством других факторов. Триггеры для каждого человека могут быть разными. Во время приступа бронхиальное деревом дыхательных путей набухает, а мышцы, окружающие бронхи, сокращаются, сужая дыхательные пути.
Секреция слизи может дополнительно препятствовать потоку воздуха, что затрудняет вдох и вызывает затрудненное дыхание у человека. Большинство эпизодов не вызывают постоянного повреждения легких, но часто требуют немедленной медицинской помощи, потому что нехватка кислорода и накопление углекислого газа могут быть опасными для жизни.
Астма является наиболее распространенным хроническим заболеванием в детском возрасте. Затрагивает больше 10 миллионов Россиян, где 1 из 6 детей и 1 из 9 взрослых.
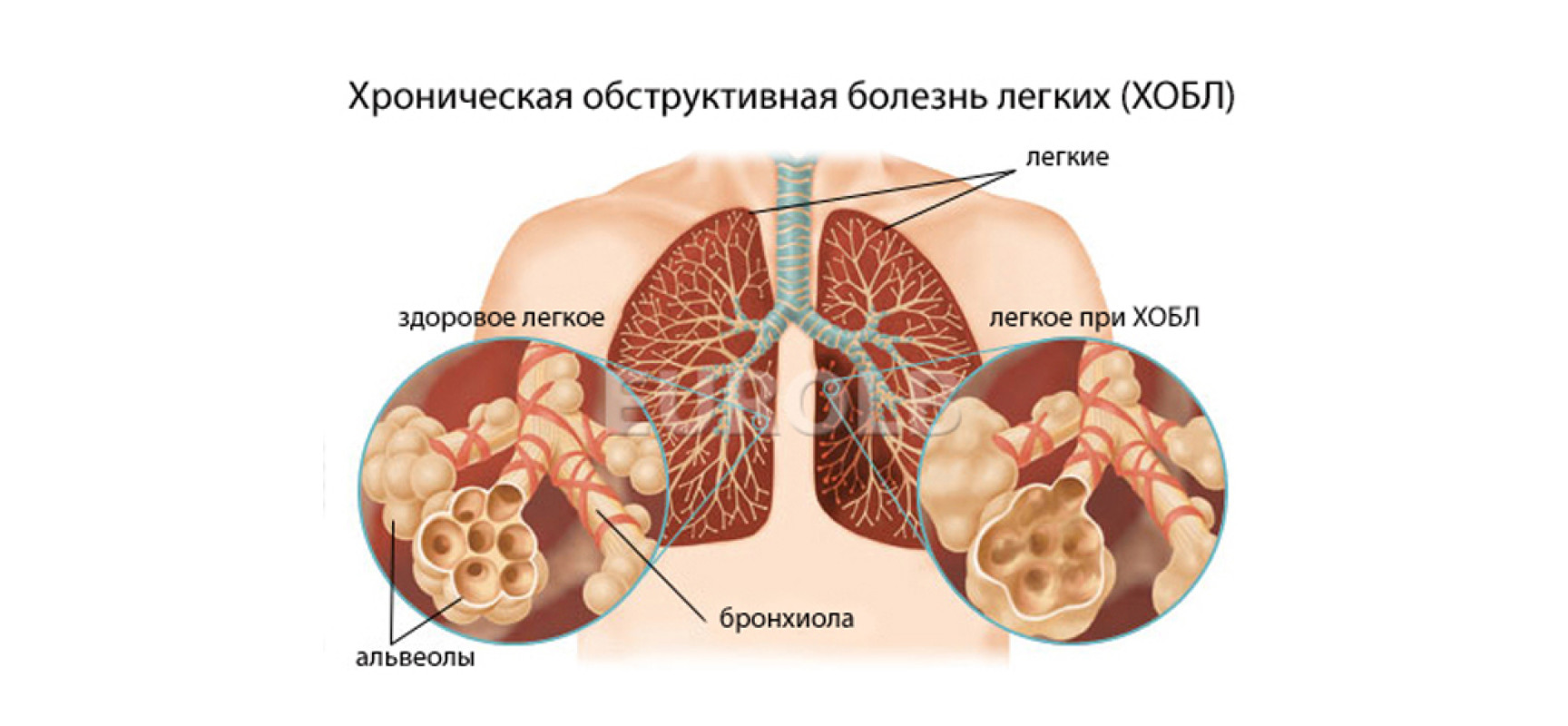
Хроническая обструктивная болезнь легких (ХОБЛ) — это термин, используемый как для эмфиземы легких, так и для хронического бронхита.
При хроническом бронхите бронхи воспаляются и образуются рубцы. При эмфиземе воздушные мешочки в легких медленно разрушаются. При обоих расстройствах пациентам становится все труднее выдыхать и получать достаточное количество кислорода при вдохе.
Курение вызывает от 80 до 90 процентов смертей, связанных с ХОБЛ. Другие факторы риска включают воздействие загрязненного воздуха.
Легочный фиброз является интерстициальным (находящийся в промежутке между соседними тканями) заболеванием легких. Фиброз легких вызывает повреждение и рубцевание тканей между воздушными мешочками, воспаление воздушных мешочков и рубцевание легких. Причины легочного фиброза включают:
- профессиональное или экологическое воздействие мелких частиц (включая многократное воздействие неорганических веществ, таких как асбест, уголь, бериллий и диоксид кремния);
- многократное воздействие органических веществ (плесень, сено, помет животных и зерновая пыль), которое может вызвать гиперчувствительный пневмонит и в конечном итоге привести к легочному фиброзу;
- химические вещества и лекарства, которые токсичны для легких;
- лучевая терапия;
- саркоидоз легких;
- склеродермия и другие аутоиммунные заболевания;
- фиброз также может быть идиопатическим (т. е. возникающий самостоятельно или по неизвестной причине).
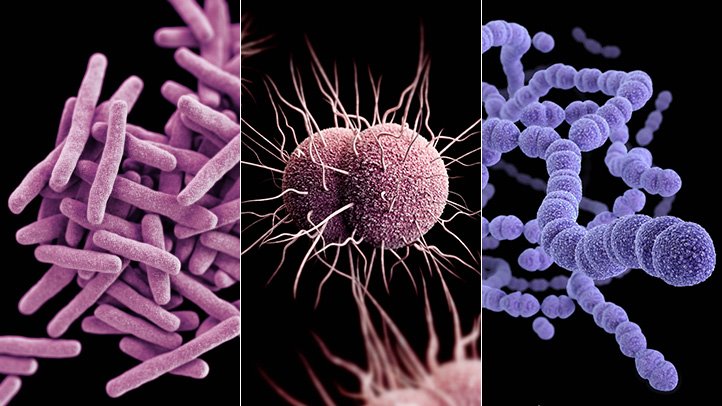
Инфекции могут возникать главным образом в легких, развиваться в плевре (мембранах, окружающих легкие) или поражать весь организм (включая легкие). Они могут быть острыми или хроническими, быть вызваны бактериями, вирусами и, реже, грибками.
Пневмония — это острое воспаление легочной ткани, вызванное различными микроорганизмами. Грипп — это острое системное заболевание, которое вызывается вирусом и включает респираторные симптомы (лихорадка, головная боль, кашель, вялость).
Туберкулез и нетуберкулезные микобактерии (НТМБ) являются хроническими инфекциями, наиболее часто наблюдаемыми у пациентов с нарушенной иммунной системой,(например, пациенты с ВИЧ/СПИДом).
Инфекции, вызванные микобактериями, развиваются медленно и могут быть системными или ограничиваться легкими.
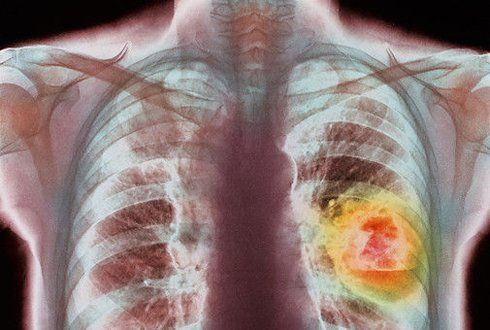
Рак легких — это неконтролируемый рост злокачественных клеток в легких. Существует два основных типа: мелкоклеточный и немелкоклеточный рак легких.
Другие виды рака, могут распространяться в легкие и считаются метастатическими, поскольку раковые клетки не происходят в самой легочной ткани, а распространяется например с печени или кости.
В последние годы число случаев смерти от рака легких возрастало у женщин, а у мужчин — снижалось.
Рак легких в настоящее время является основной причиной смерти от рака в целом. Риски для рака легких включают:
- активное курение;
- пассивное курение;
- профессиональное воздействие переработки асбеста, стали, никеля, хрома и угольного газа;
- облучение.
Легочная гипертензия (ЛГ) — это заболевание легких, характеризующееся сужением кровеносных сосудов в легких, которое повышает их кровяное давление и заставляет сердце работать больше, чтобы доставлять кровь в легкие. Это состояние может провоцировать (и усугублять) различные заболевания легких, что может привести к сердечной недостаточности.
Тромбоэмболия легочной артерии — это сгусток крови, который обычно возникает в венах ног или таза и проходит в легкие, где он блокирует кровеносный сосуд, вызывая боль в груди, острую одышку и кашель. Это состояние может быть опасным для жизни и требует немедленной медицинской помощи.
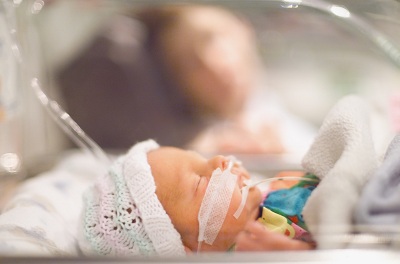
Бронхолегочная дисплазия (БЛД)— это заболевание легких, которое развивается в основном у недоношенных детей, которые прошли длительную кислородную терапию и/или длительное время находились на искусственной вентиляции легких, но также может наблюдаться у тех, кто испытал кислородную токсичность или перенес пневмонию. ,
При этом заболевании дыхательные пути воспаляются, не развиваются нормально и могут быть повреждены.
Респираторный дистресс-синдром (РДСН) относится к детскому заболеванию. РДСН у новорожденного представляет собой опасную для жизни проблему с дыханием, которая может развиться у детей, родившихся ранее, чем за 6 недель до срока родов (т. е. недоношенных).
Легкие этих недоношенных детей недостаточно развиты, чтобы вырабатывать достаточное количество защитного жидкого вещества в легких, называемого сурфактантом. Без сурфактанта легкие не могут должным образом расширяться или надуваться, и у детей возникают трудности с вдыханием достаточного количества кислорода.
Состояние может возникнуть в течение нескольких часов после преждевременных родов.
Острый респираторный дистресс-синдром (ОРДС) — это быстрое начало серьезных затруднений дыхания из-за обширного воспаления и наполнения легких жидкостью. Это состояние может быть смертельным.
ОРДС может быть вызвано многими видами прямого или косвенного повреждения легких, включая серьезную вирусную или бактериальную инфекцию, сепсис, травму, множественные переливания, передозировку лекарственного средства или вдыханием веществ (таких как соленая вода или дым).
Муковисцидоз (кистозный фиброз) является наследственным заболеванием, которое поражает легкие, поджелудочную железу и другие системы организма.
Кистозный фиброз характеризуется соленым потом, образованием густой слизи в легких, которая может затруднять дыхание, и сниженной способностью переваривать жиры и белки, что приводит к нарушению всасывания в кишечнике.
Чаще встречается у кавказцев, чем в других этнических группах и обычно диагностируется в младенческом возрасте.
Дефицит альфа-1-антитрипсина — это наследственный дефицит белка, который обеспечивает защиту легких.
Без этой защиты легкие становятся все более поврежденными, и у пациента значительно возрастает риск развития ранней эмфиземы и болезней печени.
Прочие болезни легких
Другие расстройства не влияют непосредственно на легкие, но они ухудшают способность человека правильно дышать, потому что влияют на грудную полость, мышцы, нервы и/или сердце.
Эти нарушения включают в себя различные состояния, такие как нервно-мышечные заболевания (мышечная дистрофия, полиомиелит, миастения, синдром Гийена-Барре и боковой амиотрофический склероз) и нарушения, которые приводят к аномальному развитию позвоночника или движению грудной клетки, которые могут ограничивать расширение легких.
Примечание: специфическое обследование и лечение этих расстройств в этой статье не рассматривается.
Признаки и симптомы болезней легких
Признаки и симптомы, связанные с болезнью легких, варьируются от человека к человеку и меняются со временем. При хронических состояниях симптомы часто появляются постепенно и прогрессивно ухудшаются.
При острых состояниях симптомы могут варьироваться от легких до тяжелых. Некоторые болезни могут быть опасны для жизни без немедленной медицинской помощи.
В то время как каждое заболевание имеет свои особенности, существуют общие признаки и симптомы, которые наблюдаются при многих заболеваниях легких, включая: постоянный кашель и одышку.
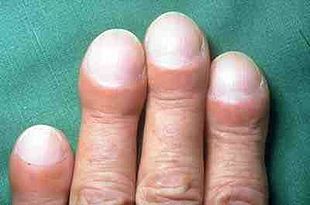
Недостаток кислорода может привести к тому, что кожа больного приобретет голубоватый оттенок. Со временем недостаток кислорода у некоторых людей может привести к появлению клубов (увеличение кончиков пальцев и ненормальный рост ногтей).
Какие обследования необходимо пройти?
Обследования проводятся для диагностики заболеваний легких, определения их причин (где это возможно) и оценки их тяжести.
Многие врачи назначают анализ на газы артериальной крови для оценки уровня кислорода и углекислого газа, легочные функциональные тесты (PFT), чтобы помочь диагностировать и контролировать функцию легких, а также рентгенографию грудной клетки и/или КТ (компьютерную томографию), чтобы посмотреть на структуру легких.
Также проводятся другое методы обследования, чтобы помочь диагностировать определенные болезни.
- Анализ газов крови — собирается образец артериальной крови для оценки pH крови, кислорода и углекислого газа;
- Общий анализ крови (ОАК) — ищут анемию;
- Анализы на муковисцидоз (анализ гена CFTR, хлорид пота, иммунореактивный трипсин (IRT), трипсин кала, эластаза поджелудочной железы) — для поиска генетических мутаций, вызывающих муковисцидоз, и для диагностики самого заболевания;
- Альфа-1 антитрипсин — чтобы определить, есть ли у пациента дефицит ААТ;
- Анализ слюны — для диагностики легочных инфекций, вызванных бактериями;
- AFB мазок и посев — для диагностики туберкулеза и нетуберкулезных микобактерий (НТМБ);
- Культуры крови — для диагностики бактерий и иногда дрожжевых инфекций, которые распространились в кровь;
- Анализ вируса гриппа — для диагностики гриппа;
- Биопсия легких — для оценки легочной ткани на предмет повреждений и рака;
- Цитология мокроты — для оценки клеток легких на предмет патологических изменений и рака;
- Анализы на содержание в организме лекарственных препаратов — для выявления передозировок, которые приводят к снижению дыхания или острой дыхательной недостаточности.
Ниже перечислены некоторые из наиболее распространенных тестов.
- Спирометрия — измеряется количество и скорость выдоха воздуха, когда пациент выдувается через трубку. Он проводится для оценки суженных или закупоренных дыхательных путей.
- Расход воздуха с помощью пикового расходомера — измеряется скорость выдоха. Пациенты с астмой могут проводить её дома, чтобы контролировать свое состояние.
- Объем легких — измеряется количество воздуха, которое человек набирает в легкие, и его остаток в легких после выдоха. Это помогает оценить эластичность легких, движения грудной клетки и силу мышц, связанных с дыханием.
- Измерение диффузионной способности легких — исследуется перенос кислорода из мешков с легочным воздухом в кровоток путем оценки поглощения монооксида углерода при вдыхании небольшого количества (недостаточного, чтобы нанести вред).
- Рентгенография грудной клетки — исследование структур легких и полость грудной клетки;
- КТ (компьютерная томография) — позволяет более детально оценить структуру легких;
- МРТ (магнитно-резонансная томография) — предоставляет подробные изображения органов и сосудов в груди;
- Ультразвуковое исследование (УЗИ) — обнаруживает жидкость между плевральными мембранами;
- Ядерное сканирование легких — помогает обнаружить легочную эмболию и редко используется для оценки эффективности лечения рака легких;
- Позитронно-эмиссионная томография (ПЭТ) — помогает диагностировать рак легких.
- Электрокардиограмма (ЭКГ) — анализирует сердечный ритм, чтобы определить, влияет ли болезнь сердца на дыхание;
- Исследования сна — помогают определить, дышит ли человек нормально во время сна и обычно проводится в специальных центрах сна и бодрствования.
Лечение и профилактика заболеваний легких
Лечение болезней легких направлено на предотвращение заболевания везде, где это возможно; лечить инфекции и предотвращать их распространение среди других людей; уменьшить воспаление; остановить или замедлить прогрессирование повреждения легких; облегчить симптомы; облегчить дыхание; минимизировать побочные эффекты, связанные с некоторыми видами лечения; обеспечить пострадавших достаточным кислородом.
Многие случаи заболевания легких могут быть предотвращены путем отказа от курения, сводя к минимуму воздействие твердых частиц (таких как асбест, уголь, бериллий, кремнезем, плесень, зерновая пыль, загрязнение воздуха) и химических веществ и лекарств, которые, как известно, воздействуют на легкие.
Люди с ослабленной иммунной системой или имеющимися заболеваниями легких, а также очень молодые или пожилые люди должны поговорить со своим врачом о целесообразности ежегодных инъекций гриппа и пневмококковых вакцин, чтобы свести к минимуму риск заражения гриппом и пневмонией.
Новые методы лечения заболеваний легких продолжают разрабатываться, и потребности пациентов в лечении со временем меняются. Пациентам следует периодически разговаривать со своими врачами о подходящих для них методах лечения.
Читайте также:


