Хирургическая инфекция кожи и подкожной клетчатки это
Характер
Инфекции
Класси-
Фикация
По степени
Тяжести
Уровень поражения
Заболевания
Коды МКБ-
1-й уровень – кожа
мышцы и глубокие
| Page 12 |
Инфекции кожи, мягких тканей могут рассматриваться как первичные
и вторичные, а также как неосложнённые и осложнённые.
К первичным инфекциям относят самостоятельные заболевания, к вторич-
ным – развивающиеся на фоне другого заболевания.
Неосложнённые инфекции, как правило, поверхностные (кожа, подкож-
ная клетчатка), которые не требуют обширных хирургических вмешательств
(фурункул и фурункулёз, карбункул, гидраденит, рожа, целлюлит, неослож-
Осложнённые инфекции вовлекают поверхностные и глубокие кожные
структуры и часто требуют проведения обширных хирургических вмеша-
тельств. С хирургической точки зрения применяется классификация по анато-
мическому слою12, 13:
1) некротический целлюлит: некроз поражает преимущественно кожу и
подкожную клеточную ткань, не достигая мышечного или глубокого
2) некротический фасциит: некроз поражает фасциальные образования,
прежде всего поверхностную фасцию. Определяющими хирургически-
ми критериями являются:
•разрушение анатомической связи между фасцией и прилежащими
•фасция сероватого цвета, не имеет анатомической целостности, про-
•возможно наличие гнойного отделяемого с характерным за-
3) пиомиозит – формирование абсцессов в толще крупных поперечно-
полосатых мышц, развивающееся в результате распространения инфек-
ции из прилежащей кости или мягких тканей либо гематогенным путём
(на фоне вторичного иммунодефицита);
4) мионекроз: некроз поражает мышечные ткани.
К осложнённым инфекциям относятся вторичные – травматические, уку-
шенные, послеоперационные раны, синдром диабетической стопы, пролежни,
трофические язвы, ожоговые раны.
Классифицировать инфекции кожи, мягких тканей можно как острые или
хронические, по микробной этиологии.
Однако в некоторых ситуациях имеются трудности в классифицировании
гнойного поражения. Это относится прежде всего к гнойным ожоговым ра-
нам, при характеристике которых необходимо учитывать как обширность, так
и глубину поражения.
| Page 13 |
Диагностика
В ходе постановки диагноза инфекций кожи, мягких тканей важ-
ным является определение характера и распространённости гнойно-
некротического поражения (затронутые структуры: кожа, подкожная
клетчатка, глубокая фасция или мышца)14, 15.
Клиническая оценка должна базироваться на:
1) данных анамнеза, предшествующих инфекции (предварительная
травма, хирургическое вмешательство, антибиотикотерапия в тече-
ние предшествующих недель, лечение стероидами в больших дозах
2) местные клинические проявления (эритема, волдыри, гнойнички,
некротические участки, очаговые поражения, крепитация, непри-
ятный запах, болезненность или анестезия и пр.) и общие (синдром
системного воспалительного ответа – SIRS, сепсис, метаболические
3) дополнительные исследования: лучевые методы диагностики (обычные
рентгеновские исследования, УЗИ, компьютерная или магниторезо-
нансная томография), анализ крови, биохимия, включая определение
креатинфосфокиназы, кальция, С-реактивного белка, прокальцитони-
Однако проведение этих дополнительных исследований никогда не должно
сопровождаться задержкой начала лечения.
Следует помнить, что хирургическое вмешательство – это лучший метод
для диагностики уровня поражения. Имеет диагностическое значение прове-
дение тонкоигольчатой пункции с окраской по Граму.
В случае сомнения предоперационная биопсия может позволить устано-
вить диагноз23, 24.
Не нашли то, что искали? Воспользуйтесь поиском:
[youtube.player]Фурункул – острое гнойно-некротическое воспаление волосяного фолликула и прилежащей сальной железы.
¨ Формирование и отторжение гнойно-некротического стержня;
Довольно часто фурункул осложняется лимфангитом и лимфаденитом (госпитализация + антибактериальная терапия).
Венозный отток от мягких тканей лица происходит в венозные синусы головного мозга, поэтому лечение фурункула лица в стационаре.
Карбункул – острое гнойно-некротическое воспаление нескольких волосяных фолликулов и сальных желез с образованием единого воспалительного инфильтрата и переходом воспалительного процесса на подкожную клетчатку.
Карбункул развивается у людей старческого возраста, со сниженным иммунитетом, страдающих сахарным диабетом.
В клинической картине выделяют стадию инфильтрации (с диаметром инфильтрата до 8-10см), с последующей стадией гнойного расплавления. Кроме местной симптоматики наблюдается гипертермия с ознобом и прочие признаки интоксикации.
В стадии инфильтрации консервативное ведение больного с использованием рассасывающей терапии. При гнойном расплавлении рассечение и иссечение карбункула.
Гидраденит – гнойное воспаление потовых желез. Локализуется чаще в подмышечной впадине, реже в паховой области.
Предрасполагающими факторами являются повышенная потливость, несоблюдение правил личной гигиены, в т.ч. пользование чужими шариковыми дезодорантами.
Начальные стадии – УВЧ, соллюкс, сухое тепло, рентгенотерапия, дубление кожи подмышечной области. При нагноении оперативное лечение с последующим дренированием. Обработка окружающей ткани растворами с элементами дубления (этиловый спирт. 2% борный спирт, бриллиантовая зелень).
Абсцессом или гнойником называется ограниченное скопление гноя в тканях и органах. Абсцесс – это особая форма гнойной хирургической инфекции, которая может развиться в различных тканях и органах.
Причиной возникновения абсцессов является проникновение в ткани гноеродных микробов через ссадины, уколы, раны, а также при осложнении воспалительных заболеваний (о. аппендицита, перитонита, пневмонии).
Микроорганизмы могут попадать в ткани и при лечебных манипуляциях (инъекциях), проводимых без должного соблюдения правил асептики. При сепсисе – гематогенное метастазирование.
Особенностью абсцесса как ограниченного гнойного процесса является наличие пиогенной оболочки – внутренней стенки гнойника, выстланной грануляционной тканью. Пиогенная оболочка ограничивает гнойно-некротический процесс и продуцирует экссудат. Это нормальная реакция организма для изоляции гнойного процесса. Абсцессы могут быть в подкожной клетчатке, в полостях тела (межпетельные абсцессы брюшной полости, под диаф.); в органах (абсцесс мозга, печени, легкого). Они могут быть огромных размеров (содержат до 50мл и даже 1л).
Местные и общие проявления:
Местно: боль, припухлость, гиперемия (при поверхностном расположении). При глубоком расположении этого нет. Присутствует симптом флюктуации (но если толстые стенки, а полость мала – его нет). Помогает: УЗИ, рентген, пункция. Общая реакция – при больших размерах: повышение температуры, слабость, потеря аппетита, бессонница, изменение состава крови. Колебания температуры до 1,5-3°С.
Вскрытие гнойника, дренирование от нижнего полюса.
Общее лечение: антибактериальное, дезинтоксикационное, иммунокоррекция.
Флегмона – острое разлитое гнойное воспаление жировой клетчатки и клетчаточных пространств (подкожного, межмышечного, забрюшинного и др.).
В отличие от абсцесса при флегмоне процесс не ограничивается, а распространяется по рыхлым пространствам. Воспалительный экссудат распространяется по клетчатке, переходя из одного фасциального футляра в другой через отверстие для сосудисто-нервного пучка.
По характеру экссудата различают гнойную, гнойно-геморрагическую и гнилостную формы флегмоны.
По локализации: поверхностные, глубокие (глубокие клетчаточные пространства).
С большей реакцией организма быстрое распространение на соседние участки.
Лечение (в стационаре):
Начальные стадии инфильтрации – консервативно (УВЧ, сухое тепло, антибактериальное, обильное питье, покой).
Вскрытие на всю длину воспалительного инфильтрата, дренирование, лечение гнойной раны.
При флегмонах конечностей обязательна иммобилизация с помощью гипсовых лонгет.
Рожистое воспаление (рожа) – инфекционное заболевание, характеризуется острым очаговым серозным или серозно-геморрагическим воспалением кожи или слизистых оболочек, лихорадкой и интоксикацией.
Возбудитель ß – гемолитический стрептококк группы А (распространяется по лимфатическим путям). Возникает серозное воспаление, при этом выделяется большое количество токсинов и ферментов, что приводит к токсикозу, гнойно-резорбтивной лихорадке.
[youtube.player]Что такое гнойная хирургия
Понятие "гнойная хирургия" является собирательным термином, который включает в себя лечение заболеваний и осложнений, протекающих с участием патогенных микроорганизмов и требующих хирургического вмешательства. Присоединение инфекции может осложнить течение широкого круга заболеваний и хирургических операций.
Трудно найти область медицины, в которой не работают специалисты по хирургической инфекции:
Травматология: инфицированные посттравматические и ожоговые раны, посттравматический остеомиелит, гнойные осложнения металлоостеосинтеза
Ортопедия: гнойные артриты, гнойные осложнения протезирования суставов и других ортопедических вмешательств
Абдоминальная хирургия: осложненные варианты интраабдоминальной инфекции, инфицированный панкреонекроз, гнойные осложнения после "открытых" и лапароскопических операций на органах брюшной полости
Ревматология: инфицированные трофические язвы на фоне системных васкулитов и заболеваний соединительной ткани.
Эндокринология: инфицированные формы синдрома диабетической стопы
Ангиология: гангрены на фоне критической ишемии конечностей
Флебология: трофические язвы нижних конечностей на фоне хронической венозной недостаточности
Дерматология: инфекции кожи, осложненные абсцедированием
Онкология: осложнения после хирургического и лучевого лечения опухолей различной локализации
Пластическая и эстетическая хирургия: гнойные осложнения после использования медицинских имплантатов, а также применение методов пластической хирургии для закрытия обширных ран.
Инфекционные болезни: заболевания, протекающие с некрозом и воспалением мягких тканей
Неврология: пролежни различной локализации
Формы заболеваний
Острые гнойные заболевания мягких тканей:
- абсцесс - ограниченный очаг воспаления с образованием гнойной полости;
- флегмона - разлитое гнойное воспаление мягких тканей, не имеющее сформированной капсулы. Наиболее грозным вариантом флегмоны является некротизирующая инфекция мягких тканей, которая стремительно, в течение нескольких часов поражает обширные участки соединительной ткани, мышц или подкожной клетчатки. В этих случаях жизнь пациента напрямую зависит от скорости и радикальности выполненной хирургической операции, а также от грамотно проведенной интенсивной терапии в условиях специализированного учреждения. Раньше эти заболевания называли газовой гангреной или анаэробной инфекцией.
Хронические гнойные заболевания:
- трофические язвы, инфицированные раны, гнойные свищи, гангрены - являются, по сути, не самостоятельными нозологическими формами, а осложнениями самых разных заболеваний. Успех в их лечении в первую очередь зависит от правильно установленного диагноза и от возможности воздействовать на причину образования раны и нарушения ее заживления.
При генерализации инфекции (переход местного процесса в общий, развитие вторичных очагов) развивается сепсис, который сопровождается дисфункцией внутренних органов и систем и при неблагоприятном течении может привести к смерти пациента.
Симптомы заболеваний
- Боль в пораженном участке - главный симптом острых гнойных заболеваний мягких тканей.
- Нарушение целостности кожных покровов – характерные, но не обязательный симптом, так называемые "входные ворота" инфекции.
- Болезненная припухлость.
- Кожа над очагом гнойного воспаления часто бывает горячей, покрасневшей, иногда с багровым оттенком.
- Повышение температуры тела, нарастание признаков интоксикации.
Следует отметить, что яркая клиническая картина наблюдается не всегда, и иногда обширные гнойные процессы протекают со скудными местными проявлениями. Особенно это характерно для пожилых и ослабленных пациентов.
Симптомы хронических гнойных заболеваний: образование незаживающих ран, язв, свищей или некроза кожи и мягких тканей.
Причины заболеваний
Комплекс причин, вызывающих образование и длительное существование гнойных очагов, включает в себя:
- Инфекцию, то есть локальную и системную воспалительную реакцию организма на патогенную микрофлору. Инфицирование, как правило происходит:
- при нарушении целостности кожных покровов (при травмах, хирургических операциях, инъекциях),
- контактно (через неповрежденный кожный покров или слизистые оболочки),
- гематогенно (с током крови).
Особенно упорно протекает инфекция при наличии эндопротезов, имплантов и других инородных материалов.
- Ишемию, или нарушение питания тканей вследствие нарушенного кровоснабжения. Некротизированные ткани становятся идеальной питательной средой для раневой микрофлоры, что делает патологический процесс неконтролируемым. Добиться купирования гнойного процесса без восстановления кровоснабжения бывает чрезвычайно трудно.
- Венозную недостаточность, которая приводит к формированию длительно незаживающих трофических язв.
- Сахарный диабет, сопровождающийся нарушением кровоснабжения, иннервации и иммунного ответа. Хирургическая инфекция, протекающая на фоне сахарного диабета, отличается упорным течением и требует комплексного подхода с участием различных специалистов.
Наиболее распространенные возбудители раневых инфекций - грам-положительные (стафилококки, стрептококки и др.) и грам-отрицательные (синегнойная палочка, протей, клебсиелла) микроорганизмы.
Следует отметить, что в последние годы отмечается возрастание числа устойчивых к антибиотикам штамммов возбудителей раневой инфекции. Это делает чрезвычайно ответственным назначение стартовой антибактериальной терапии и определяет необходимость бактериологического контроля за микрофлорой раны.
Диагностика
Современные методы диагностики основаны на определении состояния тканей, обнаружении очагов деструкции (разрушения тканей), скоплений патологического содержимого, наличия воспалительных изменений.
Для оценки распространенности гнойного процесса используется ультразвуковое исследование мягких тканей, компьютерная томография (КТ), магнито-резонансная томография (МРТ), радиоизотопное сканирование с использованием меченых аутолейкоцитов. Обязательным является исследование клеточного состава крови для выявления общей реакции на воспаление, бактериологическое исследование для установления характера микрофлоры и определения чувствительности возбудителей к антибиотикам.
Особенности лечения
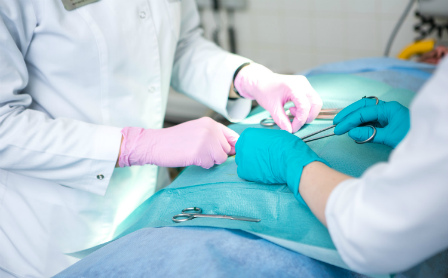
Основа лечения всех вариантов хирургической инфекции - радикальная хирургическая обработка гнойного очага, включающая удаление некротизированных тканей и адекватную санацию раны. В послеоперационном периоде проводят антибактериальную терапию, местное лечение раны с применением современных мазей, раневых покрытий и перевязочных материалов. После купирования воспаления и перехода раны в стадию регенерации решают вопрос о хирургическом закрытии раны (швами, перемещенными полнослойными лоскутами, либо свободными кожными лоскутами). Возможно и самостоятельное заживление небольших ран под повязкой, хотя это удлиняет сроки лечения и приводит к формированию более грубого рубца.
Профилактика
Профилактика хирургической инфекции заключается, прежде всего, в контроле над "входными воротами" инфекции, применении методов антисептики для обработки случайных ран. Важным является своевременное лечение заболеваний, усугубляющих течение инфекции, в первую очередь сахарного диабета, заболеваний артерий и вен нижних конечностей.
Новые технологии диагностики и лечения ран
В последние годы разрабатываются и входят в практику новые методы лечения ран.
К методикам, позволяющим существенно улучшить результаты лечения, можно отнести применение лечения ран локальным отрицательным давлением (NPWT – negative pressure wound treatment, V.A.C. - vacuum assisted clossure). Применение этого метода позволяет оптимизировать течение всех фаз раневого процесса, добиться быстрого купирования воспаления, снизить бактериальную обсемененность раны и способствует быстрому сокращению глубины и размеров раны. Данный метод лечения не требует частых болезненных перевязок, смена повязки производится 1 раз в 3 – 7 дней в зависимости от фазы раневого процесса.
Кардинально улучшить результаты лечения пациентов с синдромом диабетической стопы удается с помощью эндоваскулярных методов восстановления магистрального артериального кровотока в нижних конечностях. Применение баллонной ангиопластики и стентирования позволяет сохранить конечность даже при начинающейся гангрене.
Преимущества гнойной хирургии в ЕМС
Клиника ЕМС является современным лечебным учреждением, обладающим всеми современными возможностями диагностики и лечения. Круглосуточная работа лечебно-диагностического комплекса позволяет комплексно решать проблемы, возникающие при тяжелой хирургической инфекции мягких тканей, в кратчайшие сроки выполнить полноценное обследование и предоперационную подготовку. Радикальное хирургическое лечение производится в кратчайшие сроки в современных операционных, оборудованных лучшей хирургической и анестезиологической аппаратурой.
Перевязки ран выполняются с применением обезболивания. Используются раневые покрытия, препараты для местного лечения ран и перевязочные материалы ведущих производителей.
Использование вакуум-ассистированных повязок позволяет максимально ускорить заживление ран и снизить число перевязок. Возможно амбулаторное лечение локальным отрицательным давлением с редкими (1 раз в 3 – 7 дней) визитами в клинику.
Доступность в стенах одной клиники современных методов обследования и лечения, а также ведущих специалистов позволяет оперативно производить восстановление кровоснабжения, купировать фоновые и сопутствующие заболевания одновременно с контролем за состоянием очага инфекции и комплексным лечением ран.
Хирургическое закрытие ран производится с применение методов пластической хирургии для достижения максимально функционального и эстетического результата.
[youtube.player]Гнойные заболевания кожи и подкожной клетчатки
Фурункул - острое гнойное воспаление волосяного мешочка и сальной железы (см. цветную вклейку). Фурункул может образоваться на любой части тела, где имеется волосяной покров.
В месте воспаления появляются отек и гиперемия кожи, резко болезненное возвышение диаметром около 2-3 см. Через несколько дней в центре воспаления образуется увеличивающаяся некротическая точка с последующим гнойным отделяемым и отторжением некротического стержня. Общее состояние пациента страдает мало. Выраженным болевым синдромом с ограничением движений сопровождается локализация фурункула в области крупных суставов. Локализация фурункула на лице вызывает выраженный отек мягких тканей.
Неотложная помощь: согревающие мазевые компрессы для разрыхления кожи с целью облегчения прорыва гноя и выхода стержня через кожу. После отторжения стержня воспалительные изменения быстро разрешаются.
Попытка выдавить гной может завершиться развитием флегмоны. Особенно опасна локализация фурункула на лице выше линии рта, так как венозная сеть лица имеет анастомозы с внутричерепными венами и инфекция может проникнуть в полость черепа.
Хирургическое лечение заключается в раннем рассечении (расширении отверстия в плотной коже) гнойника, облегчающим выход гноя наружу.
Фурункулез - одновременное или периодическое частое возникновение фурункулов, локализующихся в различных участках тела.
Карбункул - острое гнойное воспаление многих рядом расположенных волосяных мешочков (см. цветную вклейку).
Лечение карбункула оперативное: крестообразное рассечение и иссечение некротического струпа и омертвевших тканей с дальнейшим лечением по принципу лечения гнойных ран.
Абсцесс - ограниченная пиогенной оболочкой гнойная полость.
Лечение оперативное - вскрытие и дренирование гнойника. В ряде случаев дополняется антибактериальной терапией.
Флегмона - острое гнойное воспаление тканей без тенденции к отграничению.
Процесс носит разлитой характер и сопровождается выраженным нарушением общего состояния и интоксикацией.
Лечение оперативное - широкое дренирование с наложением контраппертур (дополнительных разрезов) и обязательной дезинтоксикационной и антибактериальной терапией.
Лимфаденит - острое воспаление лимфатических узлов. Наиболее часто гнойное воспаление развивается в подчелюстных, подмышечных и паховых лимфоузлах. Проявляется болезненным опухолевидным образованием, не спаянным с кожей. В последующем, при вовлечении группы узлов, образуется конгломерат, появляется флюктуация, кожа становится горячей, гиперемированной. В случае прорыва гноя в клетча- точные пространства могут развиваться флегмоны с глубокими межмышечными затеками.
Лечение гнойного лимфаденита оперативное. Одновременно лечится основное заболевание. Разрезы проводятся параллельно кожным складкам, при этом необходимо помнить о близости крупных сосудов и нервов.
Лимфангиит (лимфангит) - воспаление лимфатических сосудов. От очага воспаления на коже распространяются ги- перемированные направленные полосы. От тромбофлебита лимфангит отличается отсутствием плотных болезненных извитых тяжей.
Лечение заключается в устранении основного заболевания.
Рожа - острое воспаление лимфатической сосудистой сети кожи, вызванное стрептококком. Сопутствующие факторы: сквозняки, особенно при влажной кожной поверхности, и переохлаждение.
Различают эритематозную, буллезную и флегмонозную формы рожистого воспаления.
Рожа начинается с подъема температуры до 39 °С и выше, озноба еще накануне проявления местных признаков. На месте поражения появляются кожный зуд, гиперемия и гипертермия кожи с четкими приподнятыми краями, напоминающими языки пламени. Буллезной форме присуще образование за счет отслойки эпидермиса пузырей, заполненных прозрачной жидкостью с большим содержанием стрептококка.
В последнее время значительно увеличилось количество деструктивных форм рожи, сопровождающихся некрозом не только самой кожи, но и глубжележащих тканей, протекающих по типу тяжелейших флегмон, а очаг гиперемии не всегда имеет классические четкие границы.
Эритематозная форма стационарного лечения не требует и проходит самостоятельно в течение 3-4 дней. Медикаменты применяются симптоматически. Хороший эффект оказывает УФО очага воспаления.
Более тяжелые формы лечатся в хирургическом стационаре с применением антибактериальной и дезинтоксикационной терапии. Пузыри отслоившегося эпидермиса вскрываются и опорожняются.
Некротизированные участки тканей подлежат иссечению.
Эризипелоид - свиная рожа. Вызывается палочкой свиной рожи. Болеют чаше люди, контактирующие с животными. Локализуется воспаление обычно в межпальцевых промежутках, кистях рук, лице.
Гидраденит - воспаление апокриновых потовых желез. Любимая локализация - подмышечные впадины. Причиной является микробная флора, проникающая в местах микротрав- матизации потной кожи одеждой с недостаточным вырезом и во время бритья волос. Гидраденит проявляется очаговой гиперемией кожи с образованием болезненных инфильтратов, спаянных с кожей. Не успевает зажить один гнойник, как появляется рядом новый, и т.д. Из-за их множественности и линейно

Рис. 60. Слоновость

Рис. 61. Гематогенный остеомиелит
Профилактикой гидрадени- та является гигиена кожи подмышечных впадин, бритье волос острой бритвой и только на ночь (к утру микротравмы подживают) с гигиенической антисептикой до и после бритья.
[youtube.player]Опухоли. Клиника и диагностика.
(tumor, син.: бластома, новообразование) – патологическое образование, самопроизвольно возникающее в различных органах, отличающееся полиморфизмом строения, обособленностью, прогрессирующим неограниченным ростом.
В зависимости от ткани, в которой развивается опухоль, различают опухоли эпителиальные, соединительнотканные, мышечные, сосудистые, нервные и смешанные.
Соответственно пораженному органу подразделяют опухоли легкого, желудка, кожи, костей и др.
В зависимости от особенностей опухолевого роста и распространения в организме опухоли разделяют на доброкачественные и злокачественные.
Д о б р о к а ч е с т в е н н ы е опухоли характеризуются наличием капсулы, отделяющей их от окружающих тканей, экспансивным медленным ростом, отсутствием прорастания в окружающие ткани. Эти опухоли не рецидивируют после радикальной операции и не дают метастазов; по своему гистологическому строению мало отличается от тканей, из которых они произошли. Доброкачественные опухоли могут принять неблагоприятное течение и привести к тяжелым нарушениям в организме, если при своем росте они сдавливают жизненно важный орган. Врожденные опухоли, состоящие из отдельных органов или их частей, называются т е р а т о м а м и.
З л о к а ч е с т в е н н ы е опухоли характеризуются отсутствием капсулы, быстрым и инфильтративным ростом, а также способностью метастазировать. После удаления опухолей они могут рецидивировать. Особенностью злокачественных опухолей в отличие от доброкачественных является способность влиять на общее состояние организма, вызывая раковую интоксикацию, проявляющуюся в анемии, потере массы тела, истощении. К злокачественным опухолям из соединительной ткани относятся саркомы, из эпителиальной ткани – рак (cancer).
Особенности обследования больных с онкологическими заболеваниями
А н а м н е з. Выяснение условий быта и привычек больного. Жалобы в начальных стадиях развития опухоли у больных часто отсутствуют.
4 основных синдрома:
синдром плюс-ткань - диффузные и очаговые предопухолевые разрастания эпителия кожи и слизистых оболочек.
Синдром патологических выделений (кровянистые выделения или кровотечения) может наблюдаться при опухолях, особенно при запущенных стадиях рака.
Синдром нарушения функции обусловлен анатомическими и функциональными нарушениями органа, пораженного опухолью. Внутриорганно растущие опухоли рано вызывают симптомы непроходимости.
Синдром малых признаков – слабость, ↑Т-ры, похудание, плохой аппетит, отвращение к мясу, анемия, ↑СОЭ.
Боль не характерна для опухоли. Исключение составляют опухоли кровеносных сосудов и нервной ткани, вызывающие боль в связи со сдавлением тканей, растяжением соседних тканей, инфильтрацией нервных тканей или нарушением функции органа.
Методики, уточняющие диагноз, включают: 1) эндоскопическое исследование; 2) цитологическую диагностику (мазки-отпечатки, цитологическое исследование пунктата); 3) морфологическую диагностику – биопсию; 4) рентгенологическое исследование; 6) эхографию – ультразвуковое сканирование; 7) компьютерную томографию; 8) лабораторные исследования (определение морфологического состава крови, ферментов, проведение специальных проб).
Различают 4 стадии злокачественных новообразований: 1 стадия – опухоль локализована, занимает ограниченный участок, не прорастает в стенку органа, метастазы отсутствуют; II стадия – опухоль больших размеров, может прорастать в стенку органа, но не выходить за пределы органа, возможны одиночные метастазы в регионарные лимфатические узлы; III стадия – опухоль больших размеров, распад опухоли, прорастание опухолью всей стенки органа, множественные метастазы в регионарные лимфатические узлы; IV стадия – метастазы опухоли в отдаленные органы и лимфатические узлы.
Местные различия злокачественной и доброкачественной опухоли
| Характеристика | Доброкачественная опухоль | Злокачественная опухоль |
| Рост | Медленный | Быстрый |
| Поверхность | Гладкая | Бугристая |
| Граница | Четкая | Нечеткая |
| Консистенция | Мягкоэластическая, плотноэластическая | Каменистой плотности Деревянистой плотности |
| Подвижность | Сохранена | Может отсутствовать |
| Связь с кожей | Отсутсвует | определяется |
| Нарушение целостности кожи | Отсутсвует | Может быть изъязвление |
| Регионарные лимфатические узлы | Не изменены | Могут быть увеличены, безболезненные, плотные |
2. Клиника, патогенез и лечение анаэробной инфекции (синонимы: газовая инфекция, газовая гангрена, анаэробный миозит; старые названия: антонов огонь, бронзовая рожа, злокачественный отек, местный ступор) – тяжелая токсическая раневая инфекция, вызванная анаэробными МО, с преимущественным поражением соединительной и мышечной ткани. Чаще встречается при обширных размозжениях мягких тканей - при огнестрельных ранениях, раздавливаниях больших мышечных массивов, когда в рану нет доступа кислорода.
Патогенез.Чаще при обширных размозжениях мягких тканей, когда в рану нет доступа кислорода. Возбудители газовой гангрены: Clostridium perfringens, oedomatiens, septicum, histolyticum. Выделяют экзотоксины, вызывающие некроз соединительной ткани и мышц. І фаза – образование отека вследствие действия токсина на сосудистую стенку. ІІ фаза – газообразование – расщепляются углеводы с образованием газа.
Отек и газ, распространяясь в межмышечной, подкожной и около сосудистой клетчатке, увлекают за собой микробов, сдавливают здоровые ткани → ишемия. Отслаивается эпидермис, образуются пузыри с серозно-геморрагическим содержимым. Продукты гемолиза и распада мышц вызывают появление бурых, бронзовых и голубоватых пятен на коже. Всасывание токсинов → интоксикация.
Формы заболевания: С преобладанием газа – эмфизематозная; С преобладанием отека, выраженными явлениями токсикоза – злокачественная; Смешанная форма.
По глубине: Глубокие (субфасциальные формы), поверхностные (эпифасциальные).
Профилактика: быстрая ПХО раны, отток экссудата и приток кислорода; антибиотики; противогангренозная поливалентная сыворотка.
Общее лечение: введение физ раствора, раствора Рингера, переливание крови в небольших дозах, введение кровезаменителей. Антибиотики. Полноценное питание. Обязательная изоляция больного.
Острые гнойные заболевания кожи и подкожной клетчатки.
1)Фурункул– острое гнойно-некротическое воспаление волосяного фолликула и прилежащей сальной железы с окружающей соединительной тканью. Возбудитель: золотистый стафилококк. Течение проходит 3 стадии: 1)инфильтрация– начинается с появления незначительной болезненного узелка и гиперемии, в центре инфильтрата находится волос, через 24-48 часов в области устья фолликула появляется пустула, процесс может завершиться стиханием воспаления или переходом в другую стадию. 2) Формирование и отторжение гнойно-некротического стержня: волосяной фолликул и сальная железа подвергаются гнойному расплавлению, увеличивается гиперемия и инфильтрат,он приподнимается над поверхностью кожи в виде пирамиды, в центре которой под истонченной кожей находится серо-зеленые массы, усиливается болевой синдром, общие симптомы: головная боль, слабость, субфебрилитет, постепенно кожа в центре инфильтрата расплавляется, и некротические массы выходят наружу. 3) Рубцевание: после полного отторжения образуется рубец. Лечение:1)местное: обработка 70%спиртом, прижигание пустулы 5%настойкой йода, сухое тепло, физиотерапия, лазеротерапия, для ускорения отторжения – кристаллы салициловой кислоты или механическое удаление стержня пинцетом;2) общее: нпвс, антибиот., УФО крови. Осложнения:лимфангит, лимфаденит, абсцесс.
3) Гидраденит – острое гнойное воспаление потовых желез. Этиопатогенез тот же. Локализуется чаще всего в подмышечной области, реже в паховой. Клиника:В подкожной клетчатке появляется плотный болезненный узелок, кожа над ним красная и неровная, при расплавлении появляется флюктуация, выделяется гной, развивается 10-15 дней, часты рецидивы. Лечение: сухое тепло, УВЧ, соллюкс, рентгенотерапия, операция.
4) Абсцесс – особая форма гнойной хирургической инфекции, способная развиться в различных тканях и органах. Этиопатогенез: гноеродные бактерии, при осложнении воспалительных заболеваний, сепсисе. Особенность– наличие пиогенной оболочки – внутренней стенки гнойника, выстланной грануляционной тканью. 1)Местные симптомы: зависят от локализации: при поверхностной – над гнойником припухлость, гиперемия кожи, при глубоком такие симптомы отсутствуют; симптом флюктуации. 2)Общие симптомы: лихорадка, слабость, потеря аппетита, бессонница, изменение состава крови. Лечение:1) местное: опреация.2)общее: антибиот., переливание крови, иммунокорекция.
5) Флегмона– острое разлитое гнойное воспаление жировой клетчатки и клетчаточных пространств. Этиопатогенез: грамм+ и грамм- кокки, как осложнение карбункула и абсцесса. Различают: гнойную, гнойно-геморрагическую, гнилостную формы; поверхностная (поражение до собственной фасции) и глубокая ( поражение глубоких клетчаточных пространств – паранефрит, параколит и др.); постинъекционные флегмоны. Клиника: быстрое появление и распространение болезненной припухлости, разлитое покраснение, боли, нарушение функций пораженной части, лихорадка(до40). Лечение: в начальной стадии: сухое тепло, покой, обильное питье, УВЧ; при прогрессировании: операция.
7) Аденофлегмона – гнойное расплавление лимфатического уза с переходом процесса на окружающую жировую клетчатку. Этиопатогенез: стафилококки и стрептококки, кариес, гнилостная инфекция, чаще поражаются шейные лимфатические узлы. Клиника: припухлость плотная, бугристая, несколько подвижна, в дальнейшем гнойное расплавление. Лечение: холод, операция, назначение АБ, постельный режим.
Пластическая хирургия. Трансплантация органов и тканей.
Дата добавления: 2018-05-12 ; просмотров: 219 ;
[youtube.player]Читайте также:


