Группы инфекционного риска по краснопольскому

Определение групп риска
Родители, услышав о группах риска, волнуются о том, что значит это понятие. В этих ситуациях следует проконсультироваться со специалистом. Неонатологи и акушеры-гинекологи относят к этим группам детей, у которых есть факторы, предрасполагающие к развитию заболеваний, в том числе инфекционного характера. Выявляется группа риска в период беременности во время обследования и беседы с женщиной. Для этого проводится две встречи с врачом — при постановке на учет в женской консультации и на 30–32 неделе беременности. Специалист собирает имеющиеся жалобы, узнает о сопутствующих заболеваниях, в том числе у близких родственников. На второй встрече проводят исследования на инфекционную патологию и оценивают работу внутренних органов.
На основании полученных результатов может быть выявлена одна из четырех групп риска:
- по развитию заболеваний ЦНС;
- по инфицированию во внутриутробном периоде;
- с повышенным риском развития нарушений трофики и патологий эндокринной системы;
- по развитию врожденных пороков развития.
Если ребенок относится к какой-либо группе риска, это не означает 100% вероятность развития патологии. При комплексной профилактике и лечебных вмешательствах заболевание может не развиться.
Важно отличать группу здоровья и риска. Первое понятие используется для оценки состояния новорожденного в настоящий момент, т.е. не имеет существенного значения для прогноза. Группа риска используется только для прогнозирования, так как определяет вероятность развития болезней у ребенка в дальнейшем.
Патологии ЦНС
У некоторых детей имеется повышенный риск перинатального поражения центральной нервной системы (ППЦНС). Это состояние, характеризующееся изменением работы головного или спинного мозга. К группе риска по ППЦНС относят новорожденных, имеющих следующие факторы:
- возраст женщины меньше 16 лет или больше 40;
- табакокурение или употребление спиртного во время беременности;
- наличие в акушерском анамнезе выкидышей или длительного бесплодия;
- тяжелые декомпенсированные болезни, в том числе сахарный диабет, хроническая почечная недостаточность;
- острые инфекционные заболевания в период вынашивания плода;
- в период беременности имелась угроза выкидыша, прерывания или наблюдалась эклампсия.
Для предупреждения развития перинатальной энцефалопатии (ПЭП) или ее своевременного выявления новорожденный в течение 3 месяцев находится под наблюдением невролога. Регулярно оцениваются его рефлексы, наличие неврологических нарушений, а также своевременность развития движений. При отсутствии симптомов в первый год жизни ребенка снимают с учета.
Высокий риск внутриутробного инфицирования
Внутриутробное инфицирование (ВУИ) оказывает тяжелое негативное влияние на организм новорожденного и может стать причиной развития тяжелых пороков развития, в том числе несовместимых с жизнью. В группу риска по ВУИ относят следующие провоцирующие факторы:
- острые воспалительные поражения органов половой системы во время беременности;
- перенесенные в первый триместр TORCH-инфекции. Это инфекционные заболевания, способные инфицировать организм ребенка: краснуха, токсоплазмоз, герпетические поражения и др.;
- мастит и другие гнойные поражения организма;
- инфекционные болезни у близких членов семьи.
Основной метод профилактики для новорожденных из этой группы риска — регулярные осмотры у специалиста. Если у женщины в период беременности возникали острые инфекции, то в крови у ребенка регулярно определяют титр антител. При этом важно учитывать грудное вскармливание и возможность их попадания в организм с материнским молоком. Новорожденные из группы по ГСИ (гнойно-септические инфекции) осматриваются у специалиста каждый месяц до достижения возраста 1 год.
Эндокринные и трофические нарушения
Риск развития указанных заболеваний выше при следующих состояниях:
- у новорожденного выявляются гипотрофия или избыточная масса тела. Это может сопровождаться нарушениями процесса созревания внутренних органов;
- диагностированный у женщины сахарный диабет;
- декомпенсированные болезни внутренних органов в период беременности;
- вредные привычки.
Ребенок, отнесенный к группе риска по эндокринным и трофическим нарушениям, регулярно осматривается специалистами. Если в течение первого года жизни эндокринолог не выявляет каких-либо отклонений, то детей снимают с учета.
Врожденные пороки развития
Наиболее обширная группа риска. Дети, отнесенные к ней, имеют высокую вероятность развития заболеваний внутренних органов. Факторы риска:
- табакокурение, наркомания и употребление спиртных напитков;
- тяжелые соматические болезни в период беременности;
- возраст женщины старше 30 лет;
- острые инфекционные болезни у беременной;
- кровное родство между матерью и отцом;
- прием лекарственных препаратов в первый триместр беременности.
Плохое здоровье и склонность к заболеваниям дыхательной, сердечно-сосудистой и других систем требуют профилактических осмотров каждый месяц для своевременного выявления патологий.
Наблюдение в группах риска проводят врачи-педиатры. При необходимости родители и новорожденный консультируются у специалистов других профилей: невролога, эндокринолога и др.
Группа риска по развитию ГИЭ (гипоксически-ишемическая энцефалопатия) и другие категории детей требуют медицинского обследования в первый год жизни. Профилактика заболеваний, включающая в себя улучшений условий жизни и своевременную вакцинацию, позволяет не допустить развития патологий внутренних органов или нервной системы.
I степень – беременные с хроническими инфекционными заболеваниями;
II степень – беременные с хроническими заболневаниями женских половых органов инфекционной этиологии;
III степень – роженицы, оперированные в экстренном порядке, с длительностью родов до 15 часов и безводном промежутке менее 6 часов;
IV степень – беременные с обострением хронических инфекционных заболеваний, либо острыми инфекционными процессами любой локализации;
V степень – роженицы с длительностью родов более 15 часов и безводном промежутке более 6 часов.
I/ ОБЩИЕ ПРОФИЛАКТИЧЕСКИЕ МЕРОПРИЯТИЯ ПО ПРЕДУПРЕЖДЕНИЮ ГНОЙНО-СЕПТИЧЕСКИХ ОСЛОЖНЕНИЙ
- тщательная гигиеническая обработка 0 общая и местная.
2. во время операции:
- профилактика кровотечений, включая тщательный гемостаз передней
- разрез матки по Дерфлеру;
- зашивание матки с использованием синтетических рассасывающихся
- обработка полости матки, брюшной полости, подкожной жировой
клетчатки раствором антисептика.
- коррекция нарушений различных систем гомеостаза путем проведения адекватной инфузионной терапии;
- адекватное восполнение кровопотери;
- профилактика субинволюции матки;
- профилактика раневой инфекциипутем обработки кожного шва раствором антисептика, лифузолем, с 3-4 суток – лучами лазера;
- активное ведение родильниц после абдоминального родоразрешения (раннее вставание).
II. ИНДИВИДУАЛЬНЫЕ МЕРЫ ПРОФИЛАКТИКИ ПО ПРЕДУПРЕЖДЕНИЮ ГНОЙНО-СЕПТИЧЕСКИХ ОСЛОЖНЕНИЙ.
- патогенетическая терапия основного заболевания;
- санация очагов хронической инфекции;
- неспецифическая стимуляция факторов иммунной системы (УФО, лазерное облучение крови, иглорефлексотерапия);
2. во время операции:
операции (экстраперитонеальное кесарево сечение, временное
отграничение брюшной полости);
- введение в полость матки двухпросветной силиконовой трубки для
аспирационно-промывного дренирования матки;
- расширение объема вмешательства до экстирпации матки с
маточными трубами в случаях, когда операция проводится в условиях эндометрита.
- строго индивидуальный подход к назначению антибиотиков –
а. родильницам I и II степени инфекционного риска антибиотики не назначаются. При отсутствии дооперационных мероприятий предпочтение отдается иммуномодуляторам.
б. родильницам III степени инфекционного риска назначаются антибиотики короткими курсами (48-72 часа) с учетом чувствительности к ним аутофлоры беременной;
в. родильницам IV степени инфекционного риска антибиотики назначаются до операции с целью санации очагов инфекции. В послеоперационном периоде введение антибиотиков продолжается параллельно с профилактикой акушерских осложнений;
г. лишь родильницам самой высокой степени инфекционного риска антибиотики назначаются с первых часов после операции в курсовой дозе.
В течение последнего десятилетия появились новые подходы к вопросам профилактики метроэндометритов после операций кесарева сечения. В частности, совместными работами нашей кафедры и кафедры акушерства и гинекологии педиатрического факультета предложен и внедрен метод длительной аппликационно-сорбционного дренирования полости матки дренаж-тампоном с СУМС-1М. Подробно принцип и методика этого будет изложена в лекции, посвященной гнойно-септическим послеродовым заболеваниям.
Последний вопрос, на котором мы остановимся, касается прогнозирования последующих беременностей после операции кесарева сечения.
Каждая женщина, перенесшая операцию кесарева сечения, требует строго индивидуального подхода при решении вопросов возможности наступления последующих беременностей, методов контрацепции и особенно – методов родоразрешения при последующем вынашивании беременности.
Около 30% пациенток после перенесенного кесарева сечения, планируют вынашивание последующих беременностей. Первый этап подготовки к будущей беременности должен начинаться еще в стационаре сразу после первой операции. Родильнице необходимо разъяснить, по каким показаниям она было оперирована. В частности, она должна знать, что если операция была проведена по преходящим показаниям (отслойка или предлежание плаценты, тяжелый гестоз, клинически узкий таз, тазовое предлежание плода, гипоксия плода и т.д.), то в последующем роды возможны и самопроизвольные. В то же время. Если операция выполнена по стабильным показаниям, таким, как значительные анатомические сужения и деформации таза, аномалии развития половых органов, состояния после пластических операций на промежности ( разрыв 3 ст, различные свищи и т.д.), то последующие родоразрешения однозначно решаются в пользу абдоминального метода. При выписке пациентке выдается справка с подробным изложением диагноза, показаний к операции, а также течения послеоперационного периода и методов профилактики гнойно-септических осложнений. Должен быть указан метод операции, методика ушивания матки, используемый при этом шовный материал, объем кровопотери и метод ее возмещения.
После выписки из стационара такие пациентки должны находиться на диспансерном учете. В ходе диспансерного наблюдения в течение гола необходимо обращать внимание на жалобы больной ( боли, нарушения функции смежных с маткой органов, выделения из половых путей, генитальные инфекции и т.д.) В течение первого года после операции обязательная полноценная контрацепция. Предпочтение отдается синтетическим прогестинам.
Очень большое значение имеет всесторонняя оценка полноценности послеоперационного рубца на матке. Большинством акушеров признается тот факт, что выполнение операции на фоне тяжелого гестоза, анемии, ожирения, сахарного диабета, хронических воспалительных заболеваний приводит к нарушению обменных процессов и отсутствию полноценной регенерации мышечной ткани в области рубца.
Особое значение для течения репаративных процессов имеет характер используемого шовного материала. Еще не так давно широко используемый кетгут вызывает воспалительные реакции гнойно-некротического характера с образованием грануляционной ткани и приводит к формированию рубца с большим количеством соединительнотканных элементов. В этих случаях говорить о так называемой маскуляризации рубца не представляется возможным. Вместе с тем, при ушивании раны матки кетгутов отмечается постоянная воспалительная инфильтрация эндометрия, особенно в толще фибрина, прилегающего к поверхности эндометрия.
При использовании современных шовных синтетических материалов, таких как викрил, воспалительная реакция была выражена значительно меньше, но дистрофические процессы были более выражены. При использовании копроата большинство пучков миометрия в области шва были сохранены. Воспалительные изменения практически отсутствовали.
Большое значение в прогнозировании последующих родов имеют условия, в которых формирует рубец. К особо неблагоприятным факторам относят прерывание нежеланной беременности после проведенной операции, т.к. во время аборта неминуемо происходит травматизация области рубца, включая его нервный аппарат, не говоря уже о таких серьезных травмах, как перфорация.
В прогнозе предстоящих родов большое значение имеет объективная оценка рубца еще до наступления беременности. Из существующих современных методов практическую значимость имеют гистерография с применением контрастных средств и двойное контрастирование. Гистерографию проводят не ранее, чем через 6 месяцев после кесарева сечения.
Рентгеновские снимки делают в двух проекциях (прямой и боковой) на 18-20-й день цикла. Этот метод позволяет изучить изменения внутренней поверхности послеоперационного рубца на матке, определить положение и форму матки и ее положение в полости малого таза.
Современным методом обследования, который позволяет судить о регенерации рубца, является гистероскопия. Она проводится через 8-12 месяцев после операции кесарева сечения на 4-5-й день менструального цикла, когда функциональный слой эндометрия отторгнут, и через тонкий базальный слой хорошо видна подлежащая ткань рубца.
R Geny и соавт. *1985 г.) провели серию гистероскопических исследований и выделили 5 видов патологических изменений после операции кесарева сечения:
1. выпрямление рубца, образование углов и асимметрия;
2. наличие углублений и выбуханий;
3. вдавление по ходу части или всего рубца;
4. изменение окраски над рубцом, вплоть до белого цвета;
5 сочетание указанных признаков.
Другим, не менее ценным, методом исследования является ультразвуковое сканирование. При этом признаками неполноценности рубца являются наличие неровностей передней стенки матки и меньшая толщина его по сравнению с соседними участками.
R Geny и соавт. при сопоставлении данных УЗИ и гистероскопии через 6 мес. после операции отметили, что патологические изменения в рубце при УЗИ обнаруживаются значительно реже, чем при гистероскопии. Как отмечают большинство исследователей, к неполноценным относят рубцы, имеющие общую толщину менее 5 мм с отдельными участками истончения до 4 мм, гетерогенные рубцы с большим количеством акустических уплотнений, которые свидетельствуют о разрастании соединительной ткани в толще передней стенки нижнего сегмента матки.
При нормально протекающей беременности УЗИ у женщин с рубцом на матке следует проводить не менее трех раз (при взятии на учет, в 24-28 нед и в 34-37 нед)
Основным клиническим признаком несостоятельности рубца на матке является локальная болезненность в области нижнего сегмента.
Существенное значение в прогнозе исхода беременности имеет место плацентации. При расположении плаценты по передней стенке, особенно в области рубца на матке, риск ее несостоятельности особенно высок.
Всем беременным с рубцом на матке показана дородовая госпитализация с вроке 36-37 нед. Вопрос о возможности самопроизвольных родов решается сугубо индивидуально и только после углубленного обследования, включающего УЗИ, допплерометрию, кардиотокографию плода и т.д. ,
Последнее изменение этой страницы: 2016-06-23; Нарушение авторского права страницы

Владельцы патента RU 2268000:
Изобретение относится к медицине, а именно к акушерству, и может быть использовано для оценки и прогнозирования инфекционного риска гнойно-септических осложнений после кесарева сечения. Индивидуально у каждой пациентки перед кесаревым сечением оценивают в баллах: анамнез и показатели данных лабораторных исследований, ультразвуковые признаки внутриутробного инфицирования по степени их выраженности, динамику нарастания реологических нарушений в системе мать-плацента-плод инфекционного генеза по допплерометрии, изменения иммунологического гомеостаза, ранжирование по степени тяжести интранатальных факторов осложнений родового акта. Затем оценивают сумму баллов, при этом сумма баллов 4 и менее отражает минимальную степень риска, сумма 5-8 баллов - среднюю степень риска, сумма более 9 баллов расценивается как высокая. Способ позволяет повысить эффективность прогнозирования гнойно-септических осложнений после кесарева сечения, что необходимо для дальнейшего выбора соответственно степени риска, варианта безопасного абдоминального родоразрешения и тактику оптимального ведения послеоперационного периода. 1 табл.
Изобретение относится к медицине, а именно к акушерству.
Известен способ оценки степени риска инфекционных осложнений после кесарева сечения, заключающийся в выделении 5 степеней инфекционного риска (Мареева Л.С. "Рациональная хирургическая тактика при кесаревом сечении в зависимости от степени инфекционного риска" // Сб. науч.трудов МОНИИАГа. - М., - 1983, - с.18-21. Мареева Л.С. "Доклиническая диагностика инфекционных осложнений после кесарева сечения" // Мат. XIV Всесоюзного съезда акуш. и гин. - М., - 1983. - с.528-529. "Хирургические аспекты абдоминального родаразрешения" Методические рекомендации МЗРФ / В.И.Краснопольский, И.И.Левашова, Л.С.Мареева и др. - М. - 1993. - С.16). Авторы предлагают выделять 5 спеней риска по развитию гнойно-септических осложнений после кесарева сечения в зависимости от наличия или отсутствия очагов инфекции в экстрагенитальных и половых органах, клинического их состояния с учетом длительности родов и безводного промежутка перед оперативным родоразрешением.
Этот способ взят за прототип.
Недостатком известного способа является: отсутствие индивидуального подхода, не учитываются лабораторные показатели и показатели гомеостаза беременных накануне родоразрешения, не оценивается стадия и степень обострения выявленных инфекционных очагов.
Задача изобретения: Повышение эффективности и индивидуализация прогнозирования степени инфекционного риска после кесарева сечения.
Поставленная задача достигается:
1. Балльной оценкой анамнестических данных
2. Учетом и оценкой в баллах основных информативных лабораторных показателей.
3. Выявлением ультразвуковых признаков внутриутробного инфицирования с оценкой в баллах их выраженности (развития).
4. Оценкой в баллах динамики нарастания реологических нарушений в системе мать-плацента-плод по допплерометрии.
5. Балльной оценкой изменений иммунологического гомеостаза.
6. Учетом и ранжированием по степени тяжести интранатальных фкторов осложнений родового акта.
Способ осуществляется следующим образом: у каждой беременной перед операцией кесарева сечения проводится бальный подсчет факторов по 6 наиболее информативным параметрам (таблица №1):
1. Наличие хронических инфекционных очагов оценивается 1 баллом, при их обострении - 2 балла, острые инфекционные заболевания мочеполовой системы - 3 балла.
2. Результаты лабораторного обследования:
- ЛИИ 5 КОЕ, диспротеинемия, острофазовые белки (+) оцениваются в 2 балла;
- ЛИИ>4, бак.посев из цервикального канала и мочи >10 5 КОЕ, диспротеимия, острофазовые белки > +, выявленная TORCH-инфекция оцениваются в 4 балла.
3. Выявление при ультразвуковом исследовании многоводия, мелкодисперсной взвеси в околоплодных водах оценивается 1 баллом; много-, маловодия, мелкодисперсной взвеси в околоплодных водах, отека плаценты и кожи плода оцениваются 2 баллами; много-, маловодия, мелкодисперсной взвеси в околоплодных водах, отека плаценты и плода, структурных изменений в органах плода (расширение петель кишечника, вентрикуло-, гепато-, сленомегалия, пиэлоэктазия) оцениваются 4 баллами.
4. Выявление при допплеровском исследовании маточно-плацентарно-пуповинно-плодового кровотока на фоне плацентарной недостаточности инфекционного генеза: снижение маточного кровотока на 10% оценивается 1 баллом; снижение маточного кровотока на 20% и компенсаторного увеличения пуповинного кровотока на 20% оцениваются 2 баллами; снижение маточного кровотока на 30%, пуповинного на 20%, плодового на 15% оценивается 3 баллами.
5. Данные иммунологических методов исследования
- IgM, IgG (специфические) слабоположительные (титр 1/200, 1/20); IL-4 390±40 пкг/мл, IL-8 78±6 пкг/мл; С3 700±30 мг/л, С4 62±5 мг/л оцениваются 1 баллом;
- IgM, IgG (специфические) положительные (титр 1/400, 1/40); IL-4 480±40 пкг/мл, IL-8 150±20 пкг/мл; С3 600±50 мг/л, С4 42±15 мг/л оцениваются 3 баллами;
- IgM, IgG (специфические) резко положительные (титр>1/400,>1/40); IL-4 640±40 пкг/мл, IL-8 300±26 пкг/мл; С3 400±80 мг/л, С4 32±10 мг/л оцениваются 5 баллами.
6. При длительности родов 12 часов и безводного промежутка 3 оцениваются в 3 балла; безводный промежуток >12 часов и наличие клинических признаков хориоамнионита оцениваются в 5 баллов.
При суммарной оценке 4 и менее баллов степень инфекционного риска - низкая; 5-8 баллов - средняя; 9 и более баллов - высокая.
Пример конкретного применения:
Пример №1. Беременная К. 25 лет поступила в родильный дом с жалобами на регулярные схватки в течение 6 часов, околоплодные воды излились при поступлении (0 баллов по табл.1). В анамнезе хронический пиелонефрит в стадии ремиссии (1 балл по табл.1). IgM, IgG на наличие TORCH-инфекции отрицательны. Открытие шейки матки составляло 4 см. Поставлен диагноз: 1-й период 1-х срочных родов, латентная фаза. Чистоягодичное предлежание плода. Раннее излитие околоплодных вод. При УЗИ и допплерометрии признаков внутриутробного инфицирования не выявлено (0 баллов по табл.1). Через 4 часа роды осложнились дискоординацией родовой деятельности, т.о. длительность родов составила 10 часов, безводный промежуток - 4 часа (0 баллов по табл.1). При лабораторном исследовании: Нв 112 г/л, лейкоцитоз 7,4×10 9 , лейкоформула и биохимические показатели без патологических изменений, из влагалища бактериоскопически патогенной флоры не выделено, при бак.посеве мочи выделена E.colli 10 4 КОЕ, иммунограмма в пределах нормы (2 балла по табл.1). Оценка степени инфекционного риска - низкая (3 балла по оценочной шкале). Учитывая тазовое предлежание плода и осложненное течение родов по сочетанным показаниям, проведено родоразрешение путем кесарева сечения. По ходу операции проведена периоперативная антибиотикопрофилактика. Послеоперационный период протекал без осложнений. Женщина выписана на 9 сутки домой.
Таким образом, индивидуальная бальная оценка инфекционного риска после кесарева сечения позволяет дифференцированно подойти к варианту кесарева сечения и оптимальному ведению послеоперационного периода.
Способ оценки и прогнозирования инфекционного риска гнойно-септических осложнений после кесарева сечения, отличающийся тем, что индивидуально у каждой пациентки перед кесаревым сечением оценивают по таблице 1 в баллах: анамнез и показатели данных лабораторных исследований, ультразвуковые признаки внутриутробного инфицирования по степени их выраженности, динамику нарастания реологических нарушений в системе мать - плацента - плод инфекционного генеза по доплерометрии, изменения иммунологического гомеостаза, ранжирование по степени тяжести интранатальных факторов осложнений родового акта, затем оценивают сумму баллов, при этом сумма баллов 4 и менее отражает минимальную степень риска, сумма 5-8 баллов - среднюю степень риска, сумма более 9 баллов расценивается как высокая.
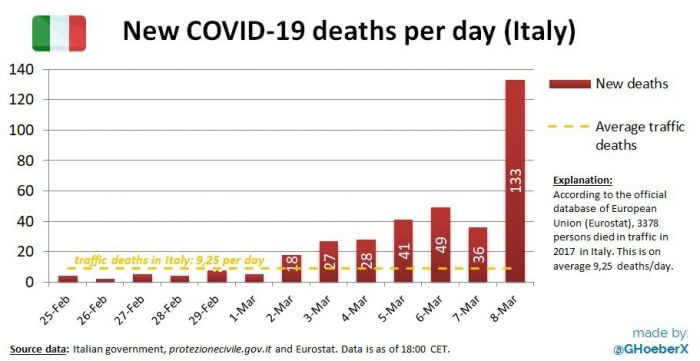
Зима уже закончилась, а распространение коронавируса лишь набирает обороты. Из-за Covid-19 россиян даже призвали отдыхать в Дагестане, а не в Италии, которая вышла на первое место по смертности от коронавируса.
Число умерших от коронавируса в этой стране на 11.03.2020 достигло 366 человек (или 4,96% из 7,3 тысячи заболевших). Только за 8 марта скончались 133 человека.
А если брать долю зараженных от общего числа жителей страны, то тут лидирует Южная Корея. В ней на каждый миллион граждан приходится 142,1 подтвержденных случая заражения коронавирусом.
Вот как выглядит топ-10 стран, где на данный момент зафиксировано самое большое число зараженных коронавирусом.
Однако вирус действует очень избирательно. Одних он не трогает, а у других вызывает развитие тяжелого или даже смертельного заболевания. Ранее мы подробно рассмотрели факты о появлении, симптомах и лечении коронавируса. А в этой статье подробно рассмотрим основные группы риска во время вспышки коронавируса.
Пожилые люди беззащитны перед Covid-19
Подавляющее большинство случаев заболевания коронавирусом в Китае – а именно 87% — зафиксировано у людей в возрасте от 30 до 79 лет. По мнению экспертов китайского Центра по контролю за заболеваниями такая ситуация может быть связана с образом жизни, ведь взрослые люди находятся в постоянном контакте с другими людьми.
Подростки и люди в возрасте от 20 лет также общаются с другими людьми в учебных заведениях, на работе и в общественном транспорте, но у них редко диагностируется Covid-19.
- Из всех заболевших китайских граждан лишь 8,1% были людьми в возрасте 20 лет,
- 1,2% были подростками,
- и в 0,9% случаях коронавирусом были заражены люди от 9 лет или моложе.
Кому может грозить смерть от коронавируса

Если брать число погибших от коронавируса, то тут перекос в сторону пожилых людей становится еще сильнее.
По состоянию на февраль 2020 года в Китае было подтверждено 2,3% случаев смерти от числа всех заболевших.
- Но высокий 14,8% уровень смертности среди людей от 80 лет и старше, вероятно, отражает наличие других заболеваний, более слабый иммунитет, или просто плохое общее состояние здоровья.
- Уровень смертности среди 50-летних пациентов составил 1,3%.
- У 40-летних пациентов он еще ниже — 0,4%.
- И совсем низкий шанс умереть от коронавируса у людей в возрасте от 10 до 39 лет. Он составляет 0,2%.
Почему молодые люди редко болеют коронавирусом?

Молодежь, в отличие от людей старшего возраста, почти не болеет коронавирусом. По данным ВОЗ уровень заболеваемости у людей моложе 18 лет составляет всего лишь 2,4% от всех зарегистрированных случаев.
Даже случаи возникновения Covid-19 у детей и подростков в возрасте от 10 до 19 лет являются редкими. По состоянию на начало февраля 2020 года было зафиксировано 549 случаев заражения в этой возрастной группе, или 1,2% от общего числа заболевших в Китае. Только один из пациентов умер.
Одно интригующее объяснение кажущейся устойчивости молодежи к Covid-19: в областях вблизи китайской провинции Хубэй, маленькие дети часто подвергаются воздействию других коронавирусов. Это может дать им частичный иммунитет к Covid-19. Однако это не объясняет тот факт, почему коронавирусу редко подвержены молодые люди в других странах мира.
Беременность и коронавирус
В начале февраля, китайские государственные СМИ сообщили, что женщина, зараженная вирусом, родила ребенка, который впоследствии имел положительную реакцию на Covid-19. Ученые предположили, что новорожденные могут заражаться коронавирусом от организма матери, через плаценту.
Коронавирус предпочитает мужчин, особенно хронически больных
Влияние пола на восприимчивость к Covid-19 не столь изучено, как возрастной эффект, но предварительные данные позволяют предположить, что мужчины могут быть более подвержены действию вируса.
Исследователи из ВОЗ обнаружили, что в 51% случаях (из общего числа заболевших) коронавирусом болеют мужчины. Эти результаты перекликаются с исследованием с участием 1099 пациентов в Ухане, проведенного в конце января. Оказалось, что 58% пациентов – мужчины.
Вполне возможно, что подобный дисбаланс отражает тот факт, что заболевшие мужчины часто путешествовали и (или) общались с большим количеством людей.
А вот разница в уровне смертности – вполне реальна: 1,7% женщин и 2,8% мужчин, как сообщает китайский Центр по контролю и профилактике заболеваний.
Разница между мужчинами и женщинами в летальности может быть связана с тем, насколько здоровым был пациент до того, как заразился коронавирусом.
- У людей, которые уже страдали от того или иного хронического заболевания, коронавирус протекает тяжелее. Таковы выводы из большого исследования, проведенного в Китае.
- Ученые проанализировали влияние основного заболевания на 1590 пациентов с коронавирусом. При этом были приняты во внимание возраст пациента и его плохие привычки.
- Исследователи обнаружили, что у 399 пациентов с, по меньшей мере, одним дополнительным заболеванием (в том числе сердечно-сосудистым заболеванием, диабетом, гепатитом, хронической обструктивной болезнью легких или раком) на 79 % возрастал шанс проведения интенсивной терапии или использования кислородной маски.
- Сопутствующие заболевания также повышают риск смерти от Covid-19. Уровень смертности у пациентов, которые сообщили об отсутствии других заболеваний, составлял 0,9%. А вот у пациентов с сердечно-сосудистыми заболеваниями он достигал уже 10,5%, у диабетиков — 7,3%, а у людей с хроническими респираторными заболеваниями, такими как ХОБЛ — 6,3%. На 6,0% возрастал риск умереть от коронавируса у пациентов с гипертонией, и 5,6% у пациентов с раком.
Краткие выводы
Маленькие дети, подростки, а также молодые люди до 20 лет болеют редко.
У мужчин чаще диагностируют коронавирус, чем у женщин, а также мужчины чаще умирают от этой инфекции.
Шанс смерти и тяжелых осложнений от коронавируса возрастает, если пациент уже страдает от хронического заболевания, такого как диабет, гипертония, рак, и т.д.
Беременные женщины могут передавать заболевание детям через плаценту (однако необходимы дополнительные исследования на эту тему). При этом у беременных женщин коронавирус не обязательно вызовет тяжелые осложнения.
Читайте также:


