Гнойная инфекция на паху
Гнойное воспаление – это достаточно актуальная тема для обсуждения, так как в последнее время все больше людей стало обращаться к врачам с подобными проблемами. Причинами столь резкого ухудшения состояния здоровья населения могут быть разные факторы. О них и о многом другом мы и хотим поговорить в нашей статье. Собранная информация направлена на помощь пострадавшим от подобного заболевания.
Что такое воспаление

Причины гнойного воспаления
- попадание инфекций и их токсина в организм человека;
- последствия воздействия внешних факторов, таких как ожоги, облучения, обморожения;
- последствия ушибов или другого рода ранений;
- попадание химических раздражителей;
- внутренние процессы в организме, вроде некроза ткани или отложения солей.
Что происходит в тот момент, когда начинается гнойное воспаление тканей? Чтобы понять суть, возьмем самый простой пример: попадание занозы. Когда она только попала в кожу, то вытащить ее бывает абсолютно невозможно, но же через некоторое время мы легко можем извлечь ее из кожи вместе с гноем, который успевает за это время собраться. Что же произошло, и почему собрался гной, как началось гнойное воспаление? Попавшая в кожу заноза воспринимается организмом как чужеродное тело и угроза. Как реагирует тело? Оно увеличивает приток крови на пораженном участке, кровь приносит с собой много полезных элементов, которые работают как часы, и каждый из них выполняет свою задачу:
- тромбоцит склеивается с себе подобными и формирует, таким образом, защитный слой на ране;
- эритроцит снабжает пораженный участок кожи или органа кислородом;
- плазма приносит питательные элементы для скорейшего заживления раны;
- белые тельца (лейкоциты) вступают в бой с непосредственно инородным телом.
Откуда же берется гной? Дело в том, что в процессе борьбы белые тельца крови погибают, их роль состоит в том, чтобы обхватив инородное тело, поглотить его и разрушить. Но, разрушая врага, лейкоцит разрушается и сам, приобретая при этом желтоватый цвет, это и есть гной. Если в процессе борьбы с раздражителем происходит отмирание неких частей кожи или органа, то лейкоцит также обхватывает отмершие части, чтобы не дать им развить процесс в организме. Таким образом, лейкоциты прокладывают гною выход наверх. Если у вас есть боли при надавливании на гнойное воспаление, значит, здесь были задеты нервные окончания, которых огромное множество в организме. В таком случае нужно внимательно исследовать пораженный участок, чтобы не получить осложнение.
Формы воспаления
- Абсцесс - так называют гнойное образование, которое образуется в ткани, при этом оно выделено в отдельную капсулу. Образование абсцесса указывает на хороший иммунитет человека. Вокруг него сразу начинает образовываться защитная корочка, не позволяющая распространяться инфекции. Часто так характеризуется гнойное воспаление зуба.
- Флегмона - характеризуется более рыхлой консистенцией образования, которое чаще всего возникает в пространстве между мышцами. Она является показателем, что у человека не очень хороший иммунитет. Чаще всего пациента помещают в больницу для решения проблемы.
- Эмпиема - это сбор гноя в органах с полой структурой. В данном случае границами гнойника является естественная ткань органа.
Течение гнойного воспаления
Исход болезни
- Рубцы. Редко кого украшают рубцы после неудачной борьбы с воспалением.
- Кровотечение. Если болезнь дошла до лимфатических узлов, то может быть именно такой вариант исхода.
- Гангрена. Это один из самых страшных вариантов, начинается отмирание тканей, то есть некроз.
Гнойное воспаление кожи
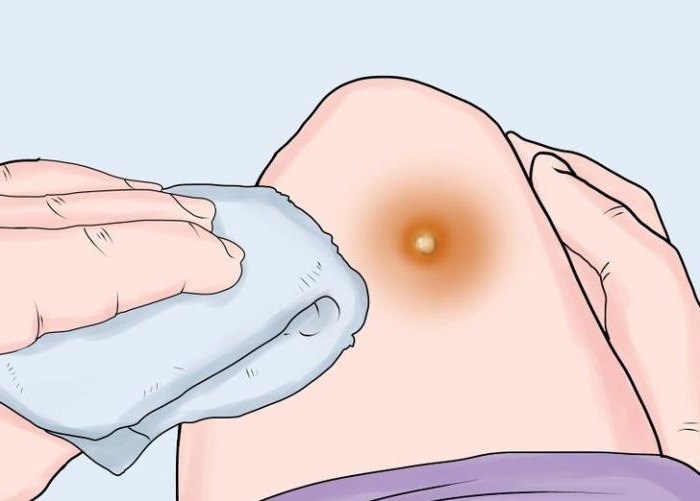
- Пиодермия - появляется вследствие неправильного обращения с укусами насекомых, маленьких разрезов кожи и т. д. На коже выглядит как маленькие пузырьки вокруг ранки.
- Фолликул - в данном случае под угрозой оказывается волосяной мешок, он начинает гноиться.
- Фурункул - это расплавление волосяного фолликула. Опасным фактором является то, что он очень легко перерастает в заболевание фурункулез, когда наблюдается уже много таких образований.
- Карбункул - также гнойник на коже, но большого размера, обычно лечат с применением хирургических методов, после чего остается большая пустая полость в коже, потом на месте раны появляются рубцы.
- Гидраденит - гнойное образование в области паха или подмышки в месте, где находятся сальные железы.
Осложнения

- степень агрессии раздражающего элемента;
- глубина проникновения заражения;
- качество иммунитета пострадавшего.
После того как лечение закончилось и полость с гноем опустошилась, на ее месте остается мягкая ткань, которая потом сменяется свежей кожей, но возможно появление рубцов. Если лечение не было проведено правильно, то может начаться процесс осложнения, который не очень хорошо отражается на состоянии человека:
- гной может распространиться на другие ткани и органы;
- в процессе гниения инфекция может попасть в кровеносный поток, и, как следствие, может начаться сепсис, кровотечение и тромбоз;
- отмирание кожных покровов и тканей органов;
- ослабление иммунитета и общего состояния организма человека, что может привести к недоразвитости органов.
Лечение
В зависимости о тяжести заболевания, происходит и лечение. Допускается как лечение в домашних условиях, так и хирургическое вмешательство, а также лечение в стационаре.
Рассмотрим варианты возможного лечения:
- при абсцессе человеку делают надрез и промывают полость, где был гной, закрывают рану от воздействия окружающей среды;
- при флегмоне необходимо применение лекарственных препаратов после вскрытия гнойников и глубокой очистки;
- при эпиеме необходимо хирургическое вмешательство, когда ткань органа вскрывается, удаляется гной, чистится полость, затем проводится усиленное лечение, направленное на поднятие иммунитета и заживление раны.
Важно знать, что при лечении разного рода гнойников необходимо избегать контакта с водой, нельзя делать никаких компрессов или массажей, чтобы не спровоцировать распространение инфекции. Кожу нужно обрабатывать специальными средствами с той же целью. Зеленка и йод – самые частые спиртовые растворы, которые используют для этой цели.
Если вы столкнулись с элементарной занозой, то, конечно, с ней можно справиться и в домашних условиях, но при этом также нужно быть очень осторожными. Перед извлечением занозы нужно тщательно обработать как пораженный участок кожи, так и инструмент, которым вы будете ее извлекать. После извлечения нужно сразу обработать кожу спиртом и заклеить рану пластырем до заживления или образования защитной корочки.
Антибиотики
Применение антибиотиков допускается только под строгим наблюдением лечащего врача. Не допускается самолечение, так как это может значительно ухудшить состояние больного. Прежде чем начать принимать лекарство, нужно определить чувствительность человека к его компонентам. Конечно, не рекомендуется применять антибиотики, если в них нет острой необходимости. Важно помнить, что применение антибиотиков, особенно бесконтрольное, может навредить нормальной работе организма. После того как у вас появилось подозрение на наличие гнойного воспаления, срочно обратитесь к специалисту за помощью. Если же вы перенесли хирургическое вмешательство и остались рубцы, то современная пластическая хирургия может исправить любые недостатки.
Патология поражает как мужчин, так и женщин. Локализуется, чаще всего, в области подмышечных впадин и паха. Вызывает сильный дискомфорт, боль и требует обязательного лечения под наблюдением врача.
Характеристика патологии
Гидраденитом не страдают дети и пожилые люди. Это обусловлено тем, что работа апокриновых желез активизируется в период полового созревания и угасает с наступлением преклонного возраста.

Изменения на гормональном фоне женщины.
Более 80% людей, перенесших паховый гидраденит –женщины от 17 до 55 лет. Причем наибольшее количество случаев приходится на девушек-подростков и женщин, переживающих менопаузу. Это связано с изменением гормонального фона, когда в организме возникает совокупность факторов, способствующих гиперфункции потовых желез, с риском их воспаления.
В подростковом возрасте паховый гидраденит нередко встречается в суппуративной форме и беспокоит годами, изматывая болью и дискомфортом.
Для справки. Суппуративный гидраденит – хроническое воспаление кожи, связанное с проблемами потовых желез в паху и подмышечной области. Он характеризуется длительным течением, образованием пузырей в складках кожи и стойким болевым синдромом.
Международная классификация болезней 10-го пересмотра, в соответствии с которой Россия осуществляет статистический учет заболеваний с 1999 года, относит гнойный гидраденит к патологиям кожных придатков. Его код по мкб 10 — L 73.2.
Причины возникновения
Причиной воспаления апокриновых потовых желез считаются стафилококки и стрептококки, попадающие в протоки, выводящие секрет наружу (поры). К числу главных факторов, провоцирующих процесс, относятся:

Правила интимной гигиены для предотвращения кожных заболеваний.
Недостаточная гигиена тела, особенно на фоне гипергидроза , провоцирующая скопление на коже большого количества патогенных бактерий.
Все это, как напрямую, так и опосредованно, может стать причиной появления симптомов гидраденита, и перерасти в состояние, угрожающее жизни.
Как выглядит гидраденит в паху у женщины, его основные симптомы

Так выглядит гидраденит в паху на начальной стадии развития.
Воспаление потовых желез в паху у женщин локализуется чаще на больших половых губах. Кожа в этих местах становится горячей, краснеет и грубеет. В закрытых апокринных каналах прекращается выделение потового секрета, он скапливается и преобразуется в гной.
Течение гидраденита очень напоминает фурункулез, но есть принципиальное различие. Воспаленные уплотнения потовых желез не содержат стержня в центре, как фурункулы.
Гидраденит развивается постепенно:
-
На начальной его стадии происходит формирование подкожных узловых воспалений. Это сопровождается болью, иногда острой, а также сильным зудом. Узлы быстро растут, достигая внушительных объемов. Они выглядят как соски грушевидной формы.

Так выглядит гнойный гидраденит в паху.

Так выглядит вскрывшийся гидраденит на стадии заживления.
Процесс, от образования узла до его вскрытия и заживления, занимает около 14 дней. Все осложняется тем, что такие очаги носят множественный характер, образуя длительное и непрерывное воспаление на теле.
В итоге гидраденит приобретает хроническую форму, время от времени давая острые вспышки рецидивов.
Чаще всего это бывает, когда лечение началось поздно или проводилось неправильно.
Тяжелое течение пахового гнойного гидраденита грозит:
- изъязвлением пораженной кожи;
- формированием очагов свищевой формы, имеющих общее отверстие с брюшной полостью, а иногда с прямой кишкой и даже мочевым пузырем.
Тяжелые, длящиеся долгое время осложнения могут привести к гнойному артриту и другим опасным патологиям.
Диагностика
При наличии симптомов воспаления апокриновых потовых желез следует обратиться к дерматологу (медицинскому специалисту по проблемам кожи).
Диагностика производится на основании первичного осмотра, сбора анамнеза и изучения результатов:
- общего анализа крови. Аномально высокое количество лейкоцитов при одновременном снижении уровня эритроцитов будет подтверждением воспалительного процесса в организме;
- биохимического анализ крови для выявления С-реактивного белкового компонента;
- иммунограммы (при долгом течении и рецидивах);
- бактериологического посева инфильтрата на определение возбудителя и его устойчивости к антибактериальным средствам;
- в случае подозрения на свищевой канал с мочевым пузырем потребуется забор мочи для анализа.

Так выглядит фурункул в паху. Важно различать его с воспалением потовых желез (гидраденитом).
Одной из главных задач диагностических мероприятий является отличие гидраденита от патологий с похожей симптоматикой:
- фурункулеза;
- лимфаденита и других.
Это важно и обусловлено различиями в этиологии и методах лечения.


Резко изменился запах пота .
Лечение

Повторяя сказанное выше, стоит еще раз напомнить, что гидраденит никоим образом не может пройти сам, а требует серьезного лечения под наблюдением врача. Поэтому появление его первых признаков – это повод сходить в поликлинику.
Выбор способов и средств лечения гидраденита определяется стадией заболевания и степенью его тяжести.
Если в начале можно обойтись наружными ретиноидами и антибиотиками, то на более поздних стадиях потребуются медикаменты системного действия. В особо тяжелых случаях применяется радикальный метод – хирургическое удаление очагов нагноения.
Прежде всего, чтобы устранить инфекцию, провоцирующую развитие воспаления, пациенту необходима грамотная антибактериальная терапия . Антибиотики при гидрадените обычно назначаются в виде таблеток.

Чаще всего, это такие проверенные препараты, как:
- Ципрофлоксацин (Цифран, Ципролет);
- Амоксициллин;
- Цефалексин и другие, способные бороться с различными видами стафилококков и стрептококков.
Иногда врачи назначают комбинированную антибактериальную терапию, то есть одновременное лечение несколькими препаратами, например Клиндамицином и Рифампицином. Рекомендуемая доза составляет по 300 мг каждого, дважды в сутки, курсом в полторы недели.
Если гнойный гидраденит определяется как рецидив, то на фоне основного лечения назначаются инъекции стафилококкового гаммаглобулина и соответствующей вакцины.
Особо стоит сказать о применении антибиотиков при беременности. Безусловно, это нежелательно с точки зрения здоровья ребенка. В таких случаях врачи соотносят степень риска от лечения и его отсутствия. Учитывая, что гидраденит без полноценной терапии может стать причиной сепсиса (заражения крови) и создать состояние, угрожающее жизни женщины и плода, возможный вред от таблеток не идет ни в какое сравнение.

Допустимые и запрещенные антибиотики при беременности.
Учитывая особое положение будущей мамы, врач подберет медикаменты и схему лечения, чтобы риск был минимальным.
Терапия гнойного воспаление апокриновых потовых желез, помимо прочих, подразумевает применение наружных средств .
Прежде всего, это медицинские антисептики, которыми следует протирать воспаленные участки кожи прежде, чем мазать лечебные мази. Для предварительной обработки хорошо подойдут:
- 3-процентный раствор бриллиантовой зелени;
- 96-процентный спирт;
- 2-процентный спиртовой раствор ацетилсалициловой кислоты;
- 5-процентный йод.
В качестве основных наружных средств показаны составы на основе антибиотиков. Это такие мази, как: 
- Тетрациклиновая;
- Левомиколь;
- Эритромициновая и другие.
Важно понимать, что наружные средства, как и любые другие, должны приобретаться и использоваться исключительно по назначению врача. Это обусловлено фактором чувствительности патогена к антибактериальным компонентам. Неправильно подобранная мазь может попросту оказаться бесполезной.
Для снятия боли в области очагов нагноения могут быть назначены обезболивающие препараты.
Одним из вариантов лечения пахового гидраденита в домашних условиях служат средства и методы народной медицины.
Специалисты в этой области утверждают, что созревание гнойных образований и освобождение их от содержимого происходит гораздо быстрее и легче, если применить следующие рецепты:
Применяя пластыри и примочки собственного изготовления важно понимать, что существует опасность вторичного инфицирования в случае непосредственного контакта состава с открытой раной. Чтобы свести риск к минимуму, важно обсудить применение народных методов с лечащим врачом и с точностью выполнять его рекомендации.
На этапе образования инфильтрата неплохой эффект дает применение физиотерапевтических методов – ультрафиолетового облучения и воздействия высокочастотным ультразвуком. Они помогают облегчить состояние и вылечить патологию гораздо быстрее.
Эти способы назначаются и после хирургического вмешательства, чтобы ускорить процессы, связанные с купированием воспаления и заживлением раны в паху. При длительном гидрадените применяется электрофорез с кодеином, дионином или унитолом.
В случаях тяжелого течения и частых рецидивов показана рентгеновская деструкция проблемных потовых желез. Разрушенные, они перестают функционировать, а соответственно, и воспаляться.
Удаление гнойного очага хирургическим способом считается самым радикальным методом и применяется тогда, когда обойтись без него невозможно.

- гнойник вскрывается хирургом;
- происходит освобождение полости от содержимого;
- удаляется прилегающая подкожная клетчатка жира;
- рана обрабатывается антисептиком, на нее накладывается повязка, которую необходимо менять ежедневно.
Применение хирургического метода не отменяет обязательную консервативную терапию потому, что важно:
- выполнить комплекс лечения полностью и обеспечить очистку организма от патогенов;
- исключить развитие инфекционных осложнений;
- ускорить процесс заживления раны и выздоровления.
Применение хирургического метода дает возможность существенно сократить сроки лечения и избежать опасных последствий.

Чтобы избежать проблем, связанных с воспалением апокринных потовых желез, следует:
- не забывать о соблюдении правил гигиены тела;
- позаботиться о том, чтобы бритье и депиляция проводились стерильным или, по крайней мере, чистым (прошедшим обработку спиртом), инструментом;
- используя бритвенный станок, каждый раз ставить новое лезвие;
- понимать, что недопустимо брить одним и тем же прибором область паха и подмышек;
- после удаления волос смазывать обработанные участки антисептическими средствами. Когда есть раздражение или гнойники лучше обработать их йодом;
- своевременно и полностью лечить выявленные инфекции;
- следить за состоянием иммунитета и поддерживать его на высоком уровне. В этом помогут рациональная диета и прием витаминных комплексов;
- избегать частого применения антиперспирантов. Они опасны отечностью кожи, закупоркой потовых желез и их воспалением. В качестве альтернативного варианта рекомендуются средства от пота природного происхождения, которые не мешают физиологичному увлажнению кожи, но избавляют от неприятного запаха потового секрета.
Людям, имеющим склонность к повышенному потообразованию, стоит знать, что:
Гидраденит в паху у женщин лечится долго и причиняет много страданий. От него непросто избавиться. Если так случилось, что не удалось избежать этой проблемы, надо со всей серьезностью отнестись к ситуации. Своевременное и комплексное лечение позволит успешно справиться с болезнью, вернуть хорошее самочувствие и сохранить жизнь.

Гнойник в паху может появиться у любого человека.
Но чаще они возникают при сниженном иммунитете, на фоне ВИЧ или сахарного диабета.
Рассмотрим основные причины появления гнойничковых образований.
- Причины гнойника в паху
- При натертости гнойники в паху
- При опрелости гнойники в паху
- Как зуд провоцирует гнойники в паху
- Фолликулит в паху
- Фурункул в паху
- Гнойники в паху при фурункулезе
- Гидраденит в паху
- Воспаление атеромы в паху
- Жировики в паху
- Гнойники в паху при ЗППП
- Анализы при гнойниках в паху
- Чем помазать гнойники в паху
- Какие антибиотики пропить при гнойнике в паху?
- Гнойник в паху: куда обратиться?
Причины гнойника в паху
Непосредственным этиологическим фактором являются бактерии, реже – грибки.
Обычно появление гнойников провоцируют стафилококки или стрептококки.
Но это могут быть и другие возбудители.
Все виды делятся на три группы:
- резидентная флора – присутствующая на коже постоянно;
- временная резидентная – могут сохраняться в организме длительное время;
- транзиторная – бактерии заражают кожу, но быстро исчезают.
Первую и вторую группы составляют грамположительные и отрицательные бактерии.
К положительным относят:
- эпидермальный стафилококк;
- пропионовокислые бактерии;
- коринебактерии.
К грамотрицательным:
- кишечная палочка;
- синегнойная палочка;
- протей;
- энтеробактер.
При инфицировании кожи гнойники в паху могут вызывать транзитные микроорганизмы.
Это золотистый стафилококк и бета-гемолитические стрептококки.
Реже патологию вызывает резидентная флора.
Но так как организм имеет против неё защиту, воспаление может развиться только при наличии предрасполагающих факторов.
Такими могут стать:
- сахарный диабет;
- повреждение кожи;
- снижение иммунитета;
- ВИЧ;
- переохлаждение;
- тяжелая болезнь.
Патогенетические механизмы, реализующиеся при воздействии различных факторов риска гнойничков в паху:
- подавление иммунореактивности;
- снижение общей резистентности организма;
- создание входных ворот инфекции;
- снижение бактерицидных свойств пота и кожного сала;
- подавление микробиологической защиты кожных покровов.
При натертости гнойники в паху
Натертость является фактором риска, создающим входные ворота для инфекции.

Натереть кожу паха можно:
- нижним бельем;
- собственными лобковыми волосами;
- тесными брюками и т.д.
Иногда натертости появляются после секса.
Реже – после бытовых травм.
Они могут возникнуть при езде на велосипеде, занятиях на некоторых тренажерах.
Какие бы ни были причины, результатом становится травматическое воспаление, появление ссадин.
Поэтому пораженная область легко инфицируется стафилококками или стрептококками.
Заражение может происходить:
- от другого человека;
- из других очагов в организме – в том числе без признаков воспаления.
От других людей пиодермии передаются контактным или воздушно-капельным путем.
Учитывая локализацию воспаления (паховая область) чаще пациенты заражаются при половом контакте.
Тогда как воздушно-капельный путь не имеет большого эпидемиологического значения.
Он может быть реализован разве что при оральном сексе.
Так как у людей молодого возраста часто стафилококки выделяются из носоглотки.
При опрелости гнойники в паху
Опрелость – ещё один фактор, повышающий риск заражения.
Под этим термином подразумевается воспалительный процесс, развившийся на фоне мацерации эпидермиса.

Его размягчение под действием влаги – ещё один патогенетический механизм снижения защиты от транзитной и резидентной микрофлорой кожи.
Сама по себе влага является благоприятным фактором для роста бактерий.
К тому же, размягченный эпидермис становится легко проницаемым для патогенов.
К воспалительному процессу часто присоединяется грибковая флора.
Это могут быть грибы рода Кандида.
Нередко происходит инфицирование стафилококками.
В том числе аутозаражение.
Многие люди юношеского и молодого возраста (до 40%) являются носителями золотистого стафилококка в носоглотке.
Причем, он не погибает под действием большинства антибиотиков.
Избавиться от такого носительства очень трудно.
И оно повышает риск гнойничковых поражений кожи.
При появлении опрелостей желательно обеспечить достаточную вентиляцию воздуха в паховой зоне.
Потому что иначе воспаление будет прогрессировать.
Вначале появляются воспалительные пятна, эрозии.
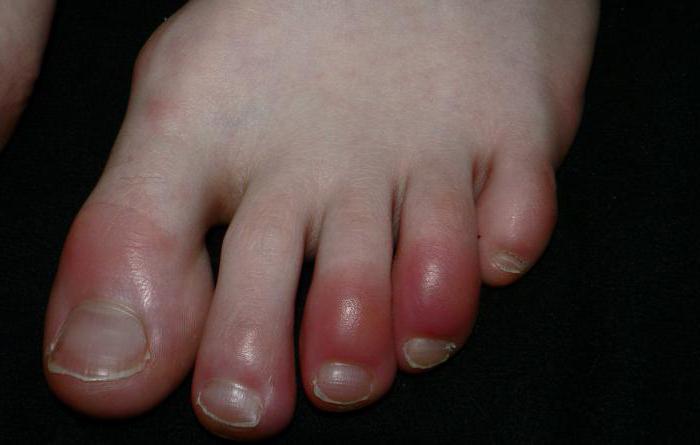
Затем появляются небольшие гнойнички в паху.
У мужчин они возникают чаще.
Потому что у представителей мужского пола выделяется больше пота, и кожа быстрее мацерируется.
Как зуд провоцирует гнойники в паху
Нередко воспалительные поражения кожи возникают на фоне зудящих дерматитов, аллергических реакций, чесотки и т.д.
То есть, любых патологий, провоцирующих кожный зуд.
Человек постоянно чешет зудящее место.
Он сам не замечает, как травмирует кожу.
А заодно заносит руками бактериальную инфекцию в рану.
Поэтому к заболеваниям, сопровождающимся зудом, часто присоединяется вторичная бактериальная инфекция.
Она проявляется образованием гнойников в паху.
Фолликулит в паху
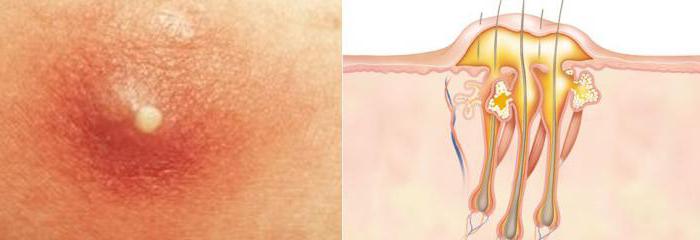
Фолликулитом называют воспаление фолликулов.
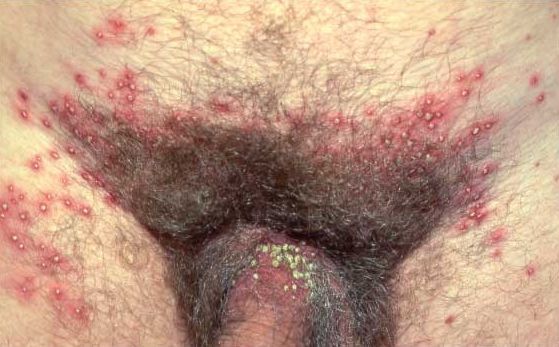
Эти подкожные гнойники в паху появляются только там, где имеются волосы.
Чаще они вызваны стафилококками.
Попадая на кожу, они проникают вглубь фолликула через естественные отверстия.
Изначально развивается поверхностный гнойник.
Его называют остиофолликулит.
Он может прогрессировать в глубокий, который называют сикоз.
При отсутствии адекватного лечения он может осложняться.
В таком случае появляется фурункул или карбункул.
Может развиться гидраденит – воспаление потовой железы.
При остиофолликулите гнойник поражает только устье фолликула.
Предрасполагающие факторы:
- недостаточная гигиена паховой области;
- повышенная потливость;
- ношение мокрой одежды.
В зоне локализации фолликула появляется небольшая пустула.
Её пронизывает волос.
Вокруг участок покраснения кожи.
Пустула превращается в корку через 3 дня.
Она отпадает, не оставляя никаких следов на коже.
Иногда гнойник разрастается по периферии.
Он становится величиной с горошину.
Такой патологический процесс называют стафилококковым импетиго.
Часто остиофолликулит бывает множественным.
Болезнь может носить рецидивирующий характер.
Лечение проводится местное.
Системной терапии при остиофолликулите не требуется за исключением случаев, когда болезнь часто рецидивирует.
Для местного лечения может использоваться настойка йода, анилиновые красители.
Применяется салициловая и борная кислота.
При глубоком воспалении фолликула развивается сикоз.
В паху он возникает редко.
Гораздо чаще – на лице.
Но и в паховой области такие гнойнички иногда появляются.
Возникают непрерывно рецидивирующие пустулы.
Они крупнее, чем при остиофолликулите.
Часто развивается выраженное реактивное воспаление.
В коже появляется инфильтрат.
На поверхности обнаруживаются при осмотре гнойные корки.
Фурункул в паху
Фурункулом называют крупные гнойники в области паха.
Это осложнение фолликулита, при котором в воспалительный процесс вовлекаются рядом расположенные ткани.
Самый частый возбудитель – золотистый стафилококк.

Он имеет высокую патогенность, выделяет большое количество ферментов.
Поэтому заболевание протекает тяжело.
На фоне фолликулита формируется крупный узел.
Он быстро увеличивается в размерах.
Может достигать величины грецкого ореха.
Среди симптомов гнойника в паху:
- выраженные болевые ощущения;
- увеличение паховых лимфоузлов;
- покраснение и отечность кожи.
Абсцесс появляется, если происходит ограниченное гнойное расплавление тканей.
Осложнения гнойника в паху при фурункуле:
- карбункул – возникновение нескольких рядом расположенных фурункулов, объединенных между собой;
- лимфангит и лимфаденит – воспаление лимфатических сосудов и узлов;
- флегмона – гнойное расплавление подкожно-жировой клетчатки, нередко с вовлечением фасций и мышц;
- остеомиелит – гнойно-некротический процесс костей и костного мозга.
Исходом фурункулеза может стать хронически протекающая пиодермия.
У ослабленных пациентов она становится язвенной.
Осложнениями могут быть прорыв гнойников в мочевой пузырь и другие расположенные рядом органы.
При этом формируются свищи – патологические ходы в тканях.
Гнойники в паху при фурункулезе
Появление единичного фурункула не считается фурункулезом.
Этот термин употребляется применительно к пациентам, у которых фурункулы появляются часто и в больших количествах.

Обычно – на ограниченных участках тела, например в паху.
В тяжелых случаях гнойники появляются по всему кожному покрову.
Это возможно на фоне выраженного дефицита иммунитета.
Фурункулез чаще проявляется общими симптомами.
Температура тела может возрастать до 39 градусов и более.
Человек ощущает недомогание, жалуется на мышечную и головную боль.
При одиночном гнойнике в паху такие симптомы тоже возможны, но встречаются реже.
Гидраденит в паху
Под этим термином подразумеваются гнойники в паху или другой области, которые возникают в результате инфицирования потовой железы.
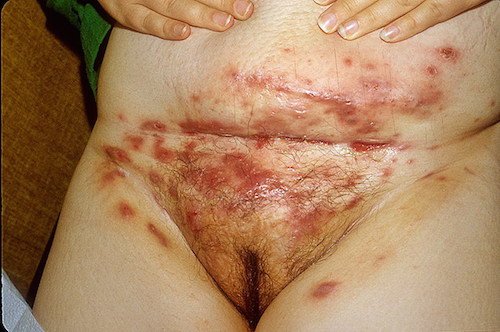
Чаще всего патологию вызывает грамотрицательная бактериальная флора.
У женщин нередко такие гнойники появляются на больших половых губах.
Появляется узел достаточно крупных размеров.
Кожа над ним синюшно-красная.
Очаг резко болезненный.
Возможны общие симптомы интоксикации.
Со временем очаг размягчается.
Затем он вскрывается с вытеканием большого количества гноя.
Заживает гнойник с образованием рубца.
В некоторых случаях болезнь становится хронической.
Воспаление атеромы в паху
Атеромой называют кисту сальной железы.
Она возникает в случае закупоривания выводного протока.
Внутри накапливается секрет.
Затем он сгущается.
Внутри содержатся капли жира, холестерин, чешуйки ороговевшей кожи.
Очень часто такие атеромы воспаляются.
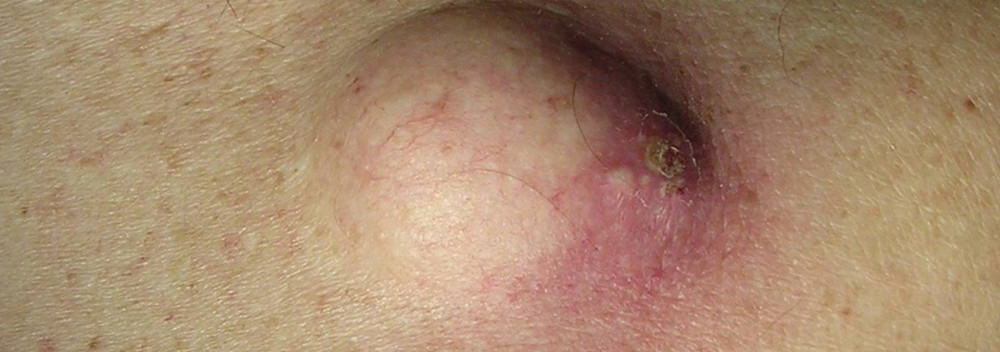
На их месте формируются абсцессы.
Может сформироваться хронический воспалительный процесс.
Тогда в стенках атеромы появляются грануляционные разрастания.
Лечение атеромы проводится по медицинским или косметическим показаниям.
Медицинским считается появление на её месте гнойника.
Лечение нельзя проводить только антибиотиками.
Его проводят хирургическими методами.
Жировики в паху
Иногда подкожный гнойник в паху на деле оказывается жировиком.
Липома – так называется опухоль из жировой ткани.
Она растет медленно, не склонна к рецидивам.
Опухоль окружена капсулой из соединительной ткани.
Внутри при хирургическом удалении врач может обнаружить очаги некроза и нагноения.
Как и атерома, липома удаляется, если она мешает человеку, либо в случае воспаления.
Неосложненные жировики для здоровья не опасны.
Гнойники в паху при ЗППП
Большинство венерических инфекций не вызывают гнойники в паху.
Есть лишь несколько исключений.
Половой герпес приводит к возникновения в области паха пузырьков с жидкостью.
В случае присоединения вторичной пиогенной флоры везикулы могут нагнаиваться.
Тогда внутри содержится не прозрачная жидкость, а гной.
Заживают такие высыпания гораздо дольше.
Они требуют дополнительного использования антибактериального лечения.
Кандидоз – вызывает появление гнойников в паху чаще всего на фоне опрелости.
Ещё одним фактором риска является иммунодефицит.
В зоне воспаления можно обнаружить красные пятна, белые налеты с неприятным запахом.
Они легко снимаются.
Появляются эрозии, папулы и гнойники.
При заживлении они покрываются корками.
Анализы при гнойниках в паху
Обычно врач устанавливает диагноз клинически.
Он отличает по внешнему виду морфологических элементов, фурункул это, фолликулит или гидраденит.
Для подбора более эффективного лечения может потребоваться установление возбудителя.
Особенно при рецидивирующем течении гнойников. 
В таком случае выполняется:
- микроскопия – для обнаружения грамположительной и отрицательной флоры, грибков;
- ПЦР – с той же целью, а также для выявления половых инфекций, установления вида кандиды;
- посев – для идентификации возбудителя и проверки его восприимчивости к различным антибактериальным препаратам.
Чем помазать гнойники в паху
Появление гнойников чаще всего обусловлено стафилококковой инфекцией.
Исходя из этого, помазать их нужно мупироциновой мазью или фузидиевой кислотой.
Могут использоваться местные средства, содержащие эритромицин.
Применяются также антисептики: борная кислота.
Однако лечение наугад может привести к осложнениям и хронизации процесса.
Не все гнойники вызваны стафилококками.
Причиной может быть грамнегативная флора или грибки.
Нужно обратиться к врачу, чтобы установить возбудителя и подобрать лечение.
Какие антибиотики пропить при гнойнике в паху?
Только при поверхностном фолликулите можно ограничиться местным лечением.
В иных случаях требуется системная терапия.

Назначаются антибиотики внутрь или парентерально.
Применяются цефалоспорины, макролиды (цефтриаксон, эритромицин).
В запущенных случаях требуется хирургическое лечение.
Гнойник в паху вскрывается, санируется, дренируется и ушивается.
Рану промывают антисептиками.
Человек получает антибактериальные препараты.
Гнойник в паху: куда обратиться?
При появлении гнойников в паху у женщин или мужчин стоит показаться врачу.
Качественное лечение позволит избежать рецидивов и осложнений.
Вы можете обратиться в нашу клинику.
Здесь работают опытные дерматовенерологи.
Мы назначим эффективное лечение, которое позволит избежать необходимости хирургического вмешательства.
При запущенном процессе проведем вскрытие гнойника с адекватным обезболиванием и минимальным риском образования крупных рубцов.
При появлении гнойника в паху обращайтесь к автору этой статьи – дерматовенерологу в Москве с многолетним опытом работы.
- ВИЧ
- Гарднереллез
- Кондиломатоз
- Молочница
- Сифилис
- Трихомониаз
- Баланопостит
- Герпес
- Гонорея
- Микоплазмоз
- Уреаплазмоз
- Уретрит
- Хламидиоз
- ЗППП
Читайте также:


