Гипопион при кератитах это
Гипопион не относится к самостоятельным нозологиям, он развивается как осложнение различных патологий органа зрения. Наблюдается у лиц различного пола и возраста, опасен серьезными осложнениями. Тактика лечения гипопиона зависит от основного заболевания, также важно соблюдать правила профилактики данного состояния.
Что такое гипопион
Данный термин обозначает скопление гнойного отделяемого в передней камере глазного яблока. Гной опускается, накапливается внизу камеры и выглядит как полоса светлой (чаще всего) жидкости в глазу, по сути – это внутриокулярный абсцесс. Именно данная локализация объясняет название гипопион (гипо – внизу, пион – гной).
Причины возникновения
Скопление гнойного экссудата возникает в результате воспаления различных структур глаза. Гипопион может стать осложнением следующих патологий:
- Ирит, циклит и иридоциклит.
- Язва роговицы.
- Кератит, кератоувеит.
- Эндофтальмит.
- Травмы глаза, оперативные вмешательства на органе зрения.
Гипопион развивается вследствие проникновения патогенов (вирусов, бактерий, грибков) в переднюю камеру, возникает воспаление с формированием гнойного экссудата.
Классификация
Гипопион классифицируется согласно объему гнойного инфильтрата:
- легкая степень – это площадь поражения до 3 мм;
- средняя – от 3 до 5 мм;
- тяжелая – более 5 мм.
Мутность экссудата также может отличаться. Патологическая жидкость бывает опалесцирующей, мутной и плотной текстуры. Цвет гноя также разнится – диагностируется белый, желтый, зеленый, серый экссудат.
Осложнения
Обычно гипопион полностью проходит, не оставляя после себя каких-либо осложнений. Но не всегда. Прогноз зависит от степени поражения, полноты лечения. При запущенном процессе имеется высокий риск осложнений.
Последствия бывают следующими:
- снижение зрения;
- деформация зрачка;
- перфорация роговицы;
- хронизация процесса;
- развитие глаукомы;
- распространение гнойного воспаления на более глубокие структуры органа зрения.
Последнее состояние грозит пациенту не только полной потерей возможности видеть, в тяжелых случаях врачам приходится проводить энуклеацию – удаление глазного яблока.
Симптомы, диагностика
Как указывалось, главный признак – наличие скопившегося гноя в передней камере глаза, которая ограничивается спереди роговицей, радужкой вместе с хрусталиком – сзади. Гипопион легко определяется при обычном визуальном осмотре, он имеет вид полумесяца. Экссудат способен оседать на камере в виде преципитатов.
При движениях головой гной также нередко перемещается по глазу. Объем закрытия полости бывает разным, в тяжелых случаях экссудат практически полностью заполняет переднюю камеру.
Гипопион сопровождается жалобами на боли в пораженном глазу, гиперемией органа зрения, боязнью света, слезотечением. Острота зрения снижается, свои ощущения пациенты описывают как появление тумана перед глазами.
При повышении внутриглазного давления появляются жалобы на усиление боли, сами глазные яблоки становятся твердыми на ощупь, появляются жалобы на головные боли, головокружение, чувство тошноты.
Пациентов беспокоит общая слабость, работоспособность значительно снижается, повышается температура тела, которая сопровождается потливостью, понижением артериального давления, учащением частоты сердечных сокращений.
Диагностика начинается со сбора анамнеза, внешнего осмотра, который уже позволяет определить наличие гнойного экссудата в глазу (в большинстве случаев). Другие методы обследования:
- Проверка остроты зрения с осмотром глазного дна.
- Биомикроскопия – осмотр при помощи щелевой лампы.
- Измерение глазного давления (тонометрия).
- УЗИ органа зрения. Сканирование позволяет в полном объеме определить глубину поражения.
Пациентам назначаются общеклинические исследования (общий анализ крови и мочи, биохимия крови), при необходимости – иммунологические реакции, бакпосев, компьютерная или магниторезонансная томография.
Лечение гипопиона
Для полноценного лечения необходимо выявить основное заболевание, которое стало причиной образования гноя. Только терапия главной патологии позволит избавиться от гипопиона.
- В зависимости от причины воспаления пациентам назначают антибиотики, антигистаминные или противовирусные препараты – Сульфацил, Флоксал, Тобрекс, Софрадекс, Витабакт, Ципромед, Нормакс, Офтадек. Выбор в пользу того или иного средства производится индивидуально, зависит от патогена. Схема лечения и его длительность также определяется отдельно для каждого пациента.
- Также используются противовоспалительные лекарства – Ибупрофен, Парацетамол, Нимесулид, Кеторолак. В случае тяжелых воспалений назначаются глюкокортикоиды – как местно, так и системно (Преднизолон, Дексаметазон).
- Для понижения внутриглазного давления используются следующие капли – Латанопрост, Пилокарпин, Тимолол, Ксалатан.
- Как дополнительный метод применяется физиотерапия – электрофорез, ультразвук. На период лечения рекомендовано носить очки с темными стеклами, отказаться от использования линз.
Если объем экссудата большой, то врачи могут проводить оперативную эвакуацию гноя. Пациентам проводится несколько проколов роговицы, через которые осуществляют промывание камеры бензилпенициллином.
Первая помощь
Гипопион – признак, требующий быстрого обращения к врачу, но угрозы жизни он не представляет. Главное, что требуется сделать пациенту при обнаружении у себя характерного полумесяца и других симптомов заболеваний органа зрения – как можно скорее посетить офтальмолога.
Профилактика
Профилактика заключается в своевременном выявлении патологии, которая может привести к появлению гипопиона, и ее полноценном лечении. Причем это касается не только заболеваний глаз, но и любых хронических очагов инфекций. Последние необходимо регулярно санировать.
Рекомендовано избегать переохлаждений всего организма в целом и травм глаза, отказаться от вредных привычек, отрегулировать питание – добавить в меню больше овощей и фруктов.
Гасанова Сабина Павловна
Страничка оказалась полезной? Поделитесь ею в своей любимой соцсети!
Гипопион – это патологическое скопление гнойного эксудата в передней камере глазного яблока, являющееся осложнением некоторых воспалительных заболеваний глаза.
Наиболее частыми причинами являются:
- ириты;
- циклиты или иридоциклиты;
- кератоувеиты;
- язвы роговицы;
- кератититы;
- эндофтальмиты;
- другие инфекционные поражения зрительного органа.
Причиной развития болезни является проникновение инфекции (вирусов, бактерий) вследствие травм, проникающих ранений, оперативных вмешательств и т.д.

При гипопионе гнойный экссудат скапливается в передней камере глаза, которая спереди ограничена роговицей, а сзади – радужкой и хрусталиком. Гной может иметь серый, беловатый, желтый или желто-зеленый оттенок.
При длительном течении болезни экссудат может оседать на роговице или передней капсуле хрусталика в виде преципитатов, приводя к снижению остроты зрения. В некоторых случаях возможно образование синехий – спаек между радужкой и капсулой хрусталика, вызывающих сужение и деформацию зрачка.
Симптомы заболевания
При наружном осмотре можно увидеть скопление гноя позади роговицы, внешне напоминающее полумесяц. Экссудат может оседать на самом дне передней камеры, заполняя лишь небольшую ее часть, а может занимать до 80-90% ее объема. Жидкий гной имеет свойство двигаться при изменении положения головы пациента.
Заболевание зачастую сопровождается:
- болезненными ощущениями в области глаза;
- покраснением глаз и светобоязнью;
- незначительным снижением остроты зрения;
- появлением тумана перед глазами, слезотечением.
В случае скопления большого количества гноя у человека развивается вторичная глаукома – повышение внутриглазного давления. В таком случае у больного может появляться тошнота, головокружение, головная боль.
Методы диагностики
Проводятся следующие диагностические исследования:
- определение остроты зрения. Позволяет оценить тяжесть заболевания. Как правило, зрение снижается при скоплении большого количества гноя, образовании синехий и преципитатов;
- биомикроскопия. Осмотр переднего отрезка глаза с помощью щелевой лампы позволяет оценить состояние роговицы, радужки, хрусталика, увидеть гнойный экссудат, преципитаты и другие патологические образования в передней камере;
- тонометрия – нужна для измерения внутриглазного давления, что необходимо для определения дальнейшей тактики лечения;
- УЗИ. Поскольку при биомикроскопии из-за экссудата увидеть задний отрезок глазного яблока крайне тяжело, оценить состояние расположенных там структур можно с помощью В-сканирования.
Лечение гипопиона
Самым важным шагом в лечении патологии является выявление и устранение причины ее возникновения. Следовательно, лечить нужно иридоциклит, увеит, кератит или другое заболевание глаз.
Как правило, человеку назначают антибиотики или противовирусные средства, противовоспалительные препараты, антисептики, мидриатики. После ликвидации воспалительного процесса гной рассасывается самостоятельно.

При наличии обильного гнойного экссудата может понадобиться его эвакуация оперативным путем. В таком случае выполняется парацентез роговицы и промывание передней камеры раствором бензилпенициллина натриевой соли. При развитии вторичной глаукомы показано рассечение спаек в области угла передней камеры глаза.
Советуем прочитать материал об одной из самых частых причин данного заболевания – хроническом иридоциклите.
Кератиты – группа воспалительных поражений роговицы - передней прозрачной оболочки глаза, имеющих различную этиологию, вызывающих помутнение роговицы и снижение зрения. Для кератита типичен, так называемый роговичный синдром, характеризующийся слезотечением, светобоязнью, блефароспазмом; ощущение инородного тела глаза, режущие боли, изменение чувствительности роговицы, снижение зрения. Диагностика кератита включает проведение биомикроскопии глаза, пробы с флуоресцеином, цитологического и бактериологического исследования мазка с конъюнктивы и роговицы, постановку иммунологических, аллергологических проб. При выявлении кератита проводится этиотропное (противовирусное, антибактериальное, противоаллергическое и т. д.) лечение. При изъязвлениях роговицы показано микрохирургическое вмешательство (кератопластика).
МКБ-10
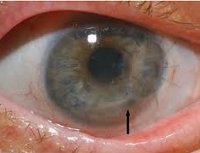
Общие сведения
Воспалительные заболевания глаза являются наиболее частой патологией в офтальмологии. Наибольшую группу среди них составляют конъюнктивиты (66,7%); воспалительные поражения роговицы – кератиты встречаются в 5% случаев. В конъюнктивальной полости глаза постоянно присутствует микрофлора, которая даже при минимальном повреждении роговицы легко вызывает ее воспаление. В половине случаев последствием кератита становится стойкое понижение зрения, требующее применения микрохирургических методик для восстановления оптических свойств роговицы, а в ряде случаев течение кератита может привести к необратимой слепоте. Развитие гнойной язвы роговицы при кератите в 8% случаев сопровождается анатомической гибелью глаза и в 17% - требует энуклеации глазного яблока в связи с безуспешностью консервативного лечения.

Причины кератитов
Наибольшее число случаев развития кератита связано с вирусной этиологией. В 70% наблюдений возбудителями выступают вирусы простого герпеса и герпеса Зостера (опоясывающего герпеса). Провоцировать развитие кератита, особенно у детей, также может аденовирусная инфекция, корь, ветряная оспа.
Следующую большую группу кератитов составляют гнойные поражения роговицы, вызванные бактериальной неспецифической флорой (пневмококком, стрептококком, стафилококком, диплококком, синегнойной палочкой, кишечной палочкой, клебсиеллой, протеем) и специфическими возбудителями туберкулеза, сальмонеллеза, сифилиса, малярии, бруцеллеза, хламидиоза, гонореи, дифтерии и т. д.
Тяжелая форма кератита вызывается амебной инфекцией - бактерией Acanthamoeba; амебный кератит часто возникает у людей, носящих контактные линзы, и в долгосрочной перспективе может закончиться слепотой. Возбудителями микозного кератита (кератомикоза) являются грибки фузариум, аспергиллы, кандиды.
Кератит может служить проявлением местной аллергической реакции при поллинозах, использовании некоторых лекарственных препаратов, глистной инвазии, повышенной чувствительности к пищевым продуктам или пыльце растений. Иммунно-воспалительное поражение роговицы может наблюдаться при ревматоидном артрите, узелковом периартрите, синдроме Шегрена и др. заболеваниях. При интенсивном воздействии на глаза ультрафиолетового излучения может развиваться фотокератит.
В большинстве случаев возникновению кератита предшествует механическая, химическая, термическая травма роговицы, в том числе интраоперационное повреждение роговицы при проведении глазных операций. Иногда кератит развивается как осложнение лагофтальма, воспалительных заболеваний век (блефарита), слизистой глаз (конъюнктивита), слезного мешка (дакриоцистита) и слезных канальцев (каналикулита), сальных желез века (мейбомита). Одной из распространенных причин кератита служит несоблюдение правил хранения, дезинфекции и использования контактных линз.
Среди эндогенных факторов, благоприятствующих развитию кератита, выделяют истощение, недостаток витаминов (А, В1, В2, С и др.), снижение общей и местной иммунной реактивности, расстройства обмена (сахарный диабет, подагра в анамнезе).
Патоморфологические изменения при кератитах характеризуются отеком и инфильтрацией роговичной ткани. Инфильтраты, образованные полинуклеарными лейкоцитами, гистиоцитами, лимфоидными и плазматическими клетками, имеют различную величину, форму, цвет, нечеткие границы. В стадии разрешения кератита происходит неоваскуляризация роговицы - прорастание в оболочку новообразованных сосудов из конъюнктивы, краевой петлистой сети или обоих источников. С одной стороны, васкуляризация способствует улучшению трофики роговичной ткани и ускорению восстановительных процессов, с другой – новообразованные сосуды в дальнейшем запустевают и снижают прозрачность роговицы.
При тяжелом течении кератита развиваются некроз, микроабсцессы, изъязвления роговицы. Язвенные дефекты в роговице в дальнейшем рубцуются, образуя бельмо (лейкому).
Классификация кератитов
Кератиты классифицируются в зависимости от этиологии, течения воспалительного процесса, глубины поражения роговицы, расположения воспалительного инфильтрата и других признаков.
В зависимости от глубины поражения различают поверхностные и глубокие кератиты. При поверхностном кератите в воспаление вовлекается до 1/3 толщины роговицы (эпителий, верхний стромальный слой); при глубоком кератите – вся строма.
По локализации инфильтрата кератиты бывают центральными (с расположением инфильтрата в зоне зрачка), парацентральными (с инфильтратом в проекции пояса радужки), и периферическими (с инфильтратом в зоне лимба, в проекции цилиарного пояса радужной оболочки). Чем центральнее расположен инфильтрат, тем сильнее страдает острота зрения во время течения кератита и в его исходе.
По этиологическому критерию кератиты подразделяют на экзогенные и эндогенные. К экзогенным формам относят эрозию роговицы, кератиты травматического, бактериального, вирусного, грибкового генеза, а также кератиты, обусловленные поражением век, конъюнктивы и мейбомиевых желез (мейбомиевый кератит). В число эндогенных кератитов входят инфекционные поражения роговицы туберкулезной, сифилитической, малярийной, бруцеллезной этиологии; аллергические, нейрогенные, гипо- и авитаминозные кератиты. Эндогенные кератиты неясной этиологии включают нитчатый кератит, разъедающую язву роговицы, розацеа-кератит.
Симптомы кератита
Общим проявлением, характерным для всех форм заболевания, служит развивающийся при кератите роговичный синдром. При этом возникают резкие боли в глазу, непереносимость яркого дневного или искусственного света, слезотечение, непроизвольное смыкание век (рефлекторный блефароспазм), ухудшение зрения, ощущение инородного тела под веком, перикорнеальная инъекция глазного яблока.
Роговичный синдром при кератите связан с раздражением чувствительных нервных окончаний роговицы образующимся инфильтратом. Кроме этого, вследствие инфильтрации уменьшается прозрачность и блеск роговицы, развивается ее помутнение, нарушается сферичность и чувствительность. При нейрогенном кератите чувствительность роговицы и выраженность роговичного синдрома, напротив, снижены.
При скоплении лимфоидных клеток инфильтрат приобретает сероватый оттенок; при преобладании лейкоцитов его цвет становится желтым (гнойный инфильтрат). При поверхностных кератитах инфильтрат может рассосаться практически бесследно. В случае более глубокого поражения на месте инфильтрата образуются различные по интенсивности помутнения роговицы, которые могут в разной степени снижать остроту зрения.
Неблагоприятный вариант развития кератита связан с образованием изъязвлений роговицы. В дальнейшем, при отслаивании и слущивании эпителия, вначале образуется поверхностная эрозия роговицы. Прогрессирование отторжения эпителия и некроз тканей приводит к формированию язвы роговицы, имеющей вид дефекта с мутным серым дном, покрытым экссудатом. Исходом кератита при язве роговицы может быть регресс воспаления, очищение и эпителизация язвы, рубцевание стромы, приводящее к помутнению роговицы – образованию бельма. В тяжелых случаях глубокий язвенный дефект может проникать в переднюю камеру глаза, вызывая образование десцеметоцеле - грыжи десцеметовой оболочки, прободение язвы, формирование передних синехий, развитие эндофтальмита, вторичной глаукомы, осложненной катаракты, неврита зрительного нерва.
Кератиты нередко протекают с одновременным воспалением конъюнктивы (кератоконъюнктивит), склеры (кератосклерит), сосудистой оболочки глаза (кератоувеит). Нередко также развиваются ирит и иридоциклит. Вовлечение в гнойное воспаление всех оболочек глаза приводит к гибели органа зрения.
Диагностика кератита
В диагностике кератита важное значение имеет его связь с перенесенными общими заболеваниями, вирусными и бактериальными инфекциями, воспалением других структур глаза, микротравмами глаза и т. д. При наружном осмотре глаза офтальмолог ориентируется на выраженность роговичного синдрома и местные изменения.
Ведущим методом объективной диагностики кератита служит биомикроскопия глаза, в ходе которой оценивается характер и размеры поражения роговицы. Толщину роговицы измеряют с помощью ультразвуковой или оптической пахиметрии. С целью оценки глубины поражения роговицы при кератите проводится эндотелиальная и конфокальная микроскопия роговицы. Изучение кривизны роговичной поверхности осуществляется путем проведения компьютерной кератометрии; исследование рефракции – с помощью кератотопографии. Для определения корнеального рефлекса прибегают к проведению теста на чувствительность роговицы или эстезиометрии.
С целью выявления эрозий и язв роговицы показано выполнение флюоресцеиновой инстилляционной пробы. При нанесении на роговицу 1% раствора флюоресцеина натрия, эрозированная поверхность окрашивается в зеленоватый цвет.
Важную роль для определения лечебной тактики при кератите играет бактериологический посев материала с дна и краев язвы; цитологическое исследование соскоба эпителия конъюнктивы и роговицы; ПЦР, ПИФ, ИФА-диагностика. При необходимости проводятся аллергологические, туберкулиновые пробы и т. д.
Лечение кератита
Лечение кератита должно проводиться под наблюдением офтальмолога в специализированном стационаре в течение 2-4 недель. Общие принципы фармакотерапии кератитов включают местную и системную этиотропную терапию с применением антибактериальных, противовирусных, противогрибковых и др. лекарственных средств.
При вирусных кератитах с целью подавления выявленной инфекции применяются местные инстилляции интерферона, ацикловира; закладывание мазей (теброфеновой, флореналевой, бонафтоновой, с ацикловиром). Парентерально и внутрь назначают иммуномодуляторы (препараты тимуса, левамизол).
Бактериальные кератиты требуют назначения антибиотиков с учетом чувствительности к ним возбудителя в виде глазных капель, парабульбарных и субконъюнктивальных инъекций, в тяжелых случаях – путем парентерального введения пенициллинов, цефалоспоринов, аминогликозидов, фторхинолонов.
Лечение туберкулезного кератита проводят под руководством фтизиатра, используя противотуберкулезные химиопрепараты. При аллергическом кератите назначаются антигистаминные средства, субконъюнктивальное введение и инстилляции гормональных препаратов. В случае сифилитического или гонорейного кератита показана специфическая терапия под наблюдением венеролога.
При кератитах различной этиологии с целью профилактики вторичной глаукомы показано местное применение мидриатиков (атропина сульфата, скополамина); для стимуляции эпителизации дефектов роговицы - закапывание таурина, нанесение заживляющих мазей и т. д. При снижении остроты зрения назначают фонофорез и электрофорез с ферментами.
Изъязвления роговицы являются основанием для проведения микрохирургических вмешательств: микродиатермокоагуляции, лазеркоагуляции, криоаппликации дефекта. В случае резкого снижения зрения и ввиду рубцового помутнения роговицы показано проведение эксимерлазерной процедуры удаления поверхностных рубцов или кератопластики. При развитии на фоне кератита вторичной глаукомы показано лазерное или хирургическое лечение глаукомы. При тяжелых кератитах может потребоваться энуклеация глазного яблока.
Прогноз и профилактика кератитов
Исход и последствия кератита в значительной мере зависят от этиологии поражения, характера и локализации инфильтрата, сопутствующих осложнений. Своевременная и рациональная терапия кератита приводят к бесследному рассасыванию инфильтратов роговицы или образованию легких помутнений типа облачка. При глубоких кератитах, в особенности осложненных язвой роговицы, а также при парацентральном и центральном расположении инфильтрата, развиваются помутнения роговицы различной степени выраженности.
Исходом кератита может стать бельмо, вторичная глаукома, атрофия зрительного нерва, атрофия глазного яблока и полная потеря зрения. Особенно угрожающими для жизни являются септические осложнения в виде тромбоза пещеристой пазухи, флегмоны глазницы, сепсиса.
Профилактика кератитов включает предупреждение травм глаза, своевременное выявление и лечение конъюнктивитов, блефаритов, дакриоцистита, соматических заболеваний, общих инфекций, аллергий и т. п.
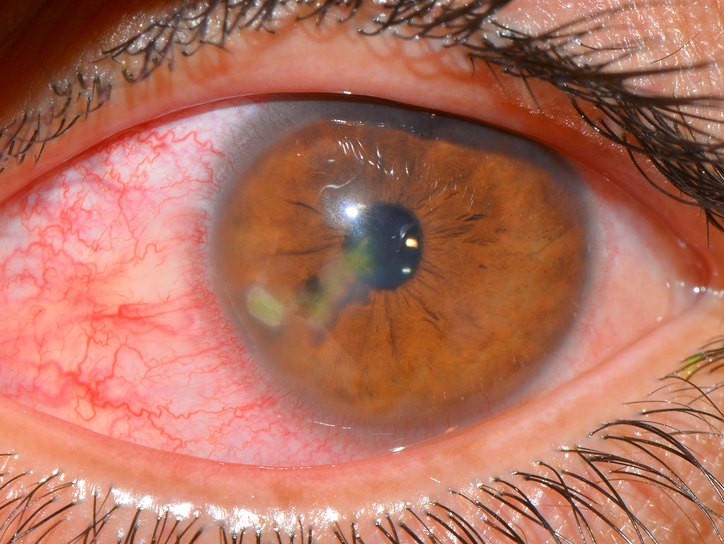
Бактериальные кератиты. Язва роговицы — так называемая ползучая язва характеризуется сильными режущими болями, слезо- и гноетечением, светобоязнью, блефароспазмом, выраженной смешанной инъекцией и хемозом. Инфильтрат в роговице серовато-желтоватого цвета. Он в первые сутки распадается и образуется язва в виде диска с гнойным кратерообразным дном. Один край этой язвы — регрессирующий гладкий, а другой прогрессирующий, подрытый, желтый; в этом месте роговица всегда диффузно мутная и инфильтрирована.
Прогрессирующий край быстро растет и в течение нескольких дней язва захватывает большую часть роговицы; глубокие или поверхностные сосуды к язве не подходят. В процесс быстро вовлекается сосудистая оболочка (радужка и ресничное тело). Нарастают боли в глазу, цвет радужки становится желтовато-зеленым, она отекает, зрачок суживается и принимает неправильную форму из-за возникновения мощных задних спаек (синехий) радужки.
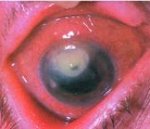
На дне передней камеры образуется гипопион и гной (рис. 87) из фибрина и лейкоцитов (гной стерильный, так как возникает под влиянием токсинов), желтого цвета. Несколько позже, в результате свертывания фибрина, экссудат превращается в пленку, спаянную с роговицей. Иногда может наступить лизис (растворение) роговицы и ее прободение.
Если инфекция через прободное отверстие попадает в глаз, возникает острое воспаление внутренних структур глаза — эндофтальмит. У детей язвы роговицы — редкое явление. Она встречается преимущественно у сельскохозяйственных рабочих. Возникновение язвы почти всегда связывают с нарушениями целости эпителия роговицы в период уборки и обмолота колосовых культур, на лесопилках, в ремонтных мастерских и др.
Находящиеся в конъюнктивальной полости плазмокоагулирующие штаммы бактерий, и чаще всего пневмококки, стафило- и стрептококки, диплококки, синегнойная палочка и др., внедряются в поврежденную роговицу и в результате своего мощного и протеолитического воздействия вызывает бурный и молниеносный воспалительно-некротический процесс.
Первая врачебная помощь состоит в назначении антибиотиков внутрь (тетрациклин, олететрин, эритромицин) и внутримышечно (натриевая соль бензилпенициллина 3—4 раза в сутки, стрептомицина сульфат 2 раза в сутки и др.) в дозах, соответствующих возрасту. Внутрь назначают также анальгетики, гипосенсибилизирующие средства.
Местно после предварительного промывания глаза дезинфицирующими растворами и закапывания анестетиков применяют антибиотики (неомицин, мономицин, гентамицин, канамицин, левомицетин, натриевая соль бензилпенициллина) в виде инстилляции 0,25—0,5—1,0% растворов ежечасно до сна, а также 0,5% мазей на ночь.
Лечение в стационаре и особенно при тяжелом течении язвы дополняется введением антибиотиков под конъюнктиву. Лечение антибиотиками сочетают с назначением сульфаниламидных препаратов внутрь. Кроме того, в больной глаз закапывают витаминные капли, 1 % раствор сульфата атропина или 1% раствор гидрохлорида пилокарпина (в зависимости от глубины, локализации язвы по отношению к лимбу и состояния внутриглазного давления). В период затихания процесса проводят рассасывающую терапию с помощью гидрохлорида этилморфина, лидазы и др. в виде капель и электрофореза. Однако всегда остаются помутнения, которые снижают зрение и, следовательно, бывает показана кератопластика.
Необходимо иметь в виду, что патогенная флора, вызывающая язвы роговицы, развивается в определенной среде и обладает чувствительностью не ко всем антибиотикам и сульфаниламидным препаратам. Так, например, антибиотики и сульфаниламиды при диплобациллярной язве не эффективны.
Их назначение без лабораторных данных лишь задержит своевременное применение требуемых препаратов (сульфат цинка), а следовательно, создает условия для усугубления процесса. Развитию пневмококка благоприятствует щелочная среда, следовательно, показаны промывания глаз 2% раствором борной кислоты.
Малярийные, бруцеллезные и некоторые другие бактериальные кератиты имеют в основном те же основные симптомы, которые сопутствуют любому воспалению роговицы. В нашей стране они встречаются сравнительно редко, преимущественно в эндемических очагах, в животноводстве и др.
Первая врачебная помощь при этих кератитах состоит в назначении анестетиков, антибиотиков, сульфаниламидов, кортикостероидов и нейротрофических, а также рассасывающих препаратов в виде ежечасных инстилляции до госпитализации.
В стационаре проводят общее лечение совместно с инфекционистом. Прогноз чаще благоприятный и зрение большей частью остается сравнительно высоким.
Кератит — воспаление роговицы глаза.
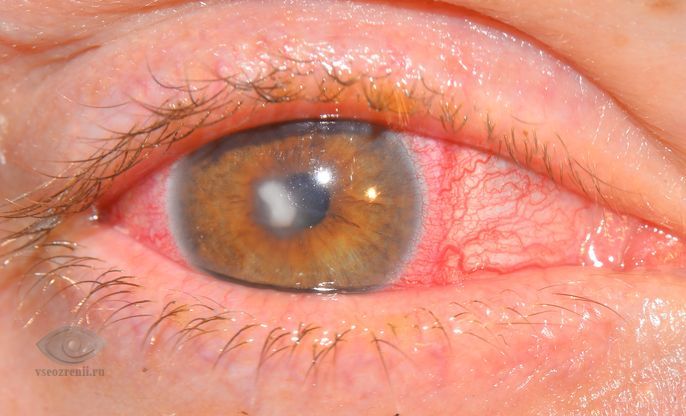
Роговица — это передняя часть наружной оболочки глаза. Роговица – важнейшая часть оптической системы глаза, и наше зрение во многом зависит от ее свойств: кривизны поверхности, прозрачности, сферичности, структурной и оптической однородности. Вследствие воспалительного процесса (кератита) могут происходить необратимые изменения роговицы, что приводит к снижению зрительных функций вплоть до слепоты.
Кератит может возникнуть по разным причинам.
Снижение иммунитета, ношение контактных линз, синдром сухого глаза увеличивают риск возникновения кератита.
Наиболее часто встречаются инфекционные кератиты: вирусные, бактериальные, грибковые, хламидийные, паразитарные. Выделяют травматические кератиты, развивающиеся вследствие воздействия на роговицу повреждающих факторов: механических, термических, химических, лучевых. Бывают также кератиты аллергической природы: при весеннем катаре, поллинозах, медикаментозный гигантский сосочковый кератоконъюнктивит.
Воспаление роговицы может быть обусловлено недостатком витаминов, нарушением обмена веществ, различными системными заболеваниями (сахарный диабет, подагра, ревматоидный артрит и др.) Снижение общего и местного иммунитета, ношение контактных линз, синдром сухого глаза увеличивают риск возникновения заболевания.
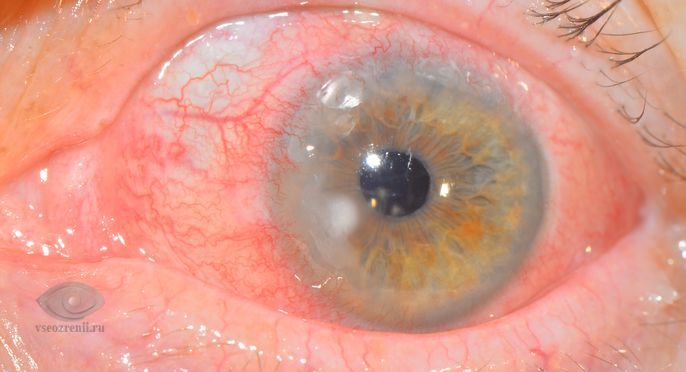
При воспалении роговицы происходит ее помутнение, которое объясняется скоплением в ткани роговицы различных клеточных элементов (лейкоцитов, лимфоцитов и т.д.). Такое скопление клеток называется инфильтратом. Инфильтраты могут быть единичные или множественные, разной формы, размера и цвета. В зависимости от глубины расположения инфильтрата кератиты подразделяются на поверхностные и глубокие (стромальные).
Поверхностные инфильтраты могут бесследно рассосаться или оставить легкое помутнение на роговице. При более глубоком поражении после стихания воспалительных явлений на роговице остаются разной степени выраженности рубцовые изменения, которые и объясняют низкие зрительные функции.
Свежие инфильтраты имеют нечеткие расплывчатые границы, а инфильтраты в стадии рассасывания — более четкие.
Также при кератитах происходит васкуляризация роговицы — врастание в нее сосудов. Появление сосудов в роговице положительно сказывается на рассасывании инфильтрата, является компенсаторным, защитным явлением, но с другой стороны это обусловливает снижение прозрачности роговицы, так как в норме роговица сосудов не имеет, что и является одним из объяснений ее прозрачности.
Клиническая картина кератита характеризуется так называемым роговичным синдромом - слезотечение, светобоязнь, блефароспазм (глазная щель резко сужена, пациент практически не может открыть глаз). Беспокоит сильная боль, ощущение инородного тела в глазу, покраснение глазного яблока.
Возможно распространение воспалительного процесса на радужку, ресничное тело и склеру. Воспалительный очаг на роговице может изъязвляться, при неблагоприятном течении может произойти перфорация роговицы, проникновение инфекции внутрь глаза с развитием эндофтальмита.
Клиническая картина отдельных форм кератитов имеет свои особенности, а также может изменяться в зависимости от возраста, общего состояния организма, свойств возбудителя и т.п.
Герпетический кератит вызывается вирусом простого герпеса. Он может быть как поверхностным, так и глубоким. Ранний признак поверхностного герпетического кератита — появление в поверхностных слоях роговицы мелких пузырьков, которые самопроизвольно вскрываются и оставляют после себя эрозированную поверхность в виде характерных фигур, чаще в форме ветвей дерева. При глубоких герпетических кератитах инфильтраты также часто имеют древовидную форму, могут отмечаться изъязвления.
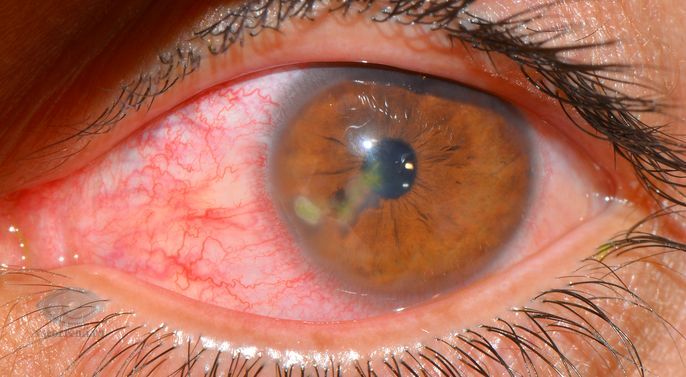
Характерное течение имеет гнойная, или ползучая, язва роговицы, возбудителями которой чаще являются кокки (пневмококк, стрептококк, стафилококк). Развитию заболевания часто предшествуют микротравма роговицы или хронический блефароконъюнктивит.
Вначале в центре или в парацентральной зоне роговицы образуется серый очаг, на его месте быстро образуется язва. Один край язвы обычно приподнят, и здесь начинается гнойное расплавление тканей. Процесс быстро прогрессирует и в течение 3—5 дней может охватить всю роговицу. В центре роговица полностью расплавляется. На дне передней камеры глаза скапливается гной (гипопион). После самопроизвольной перфорации роговицы может произойти самоизлечение с образованием грубого рубца роговицы - бельма, или гнойный процесс распространяется на глубжележащие отделы глаза с развитием эндофтальмита.
Нейрогенные кератиты возникают в результате поражения трофических волокон тройничного нерва. В поверхностных слоях центральной части роговицы образуется плоская язва. Процесс вялотекущий, длительный, без субъективных ощущений. Чувствительность роговицы отсутствует. При благоприятном течении язва заживает, оставляя нежное помутнение. При присоединении вторичной инфекции - гнойное воспаление роговицы.
У людей, страдающих туберкулезом, нередко встречается туберкулезно-аллергичсское поражение роговицы и конъюнктивы с образованием мелких узелков — фликтен.
При первых признаках кератита следует как можно быстрее обратиться к офтальмологу!
У пользователей контактных линз часто встречается кератит, вызываемый простейшими микроорганизмами – акантамебой (Acanthamoeba). Акантамебный кератит имеет тяжелое течение, часто поражаются оба глаза, трудно поддается лечению, часто остаются интенсивные помутнения, что значительно снижает зрение.
При первых признаках кератита следует как можно быстрее обратиться к офтальмологу. Кератит лечится в стационаре под ежедневным контролем врачей, поскольку в результате могут образовываться грубые рубцовые изменения роговицы со значительным снижением зрения, вплоть до полной слепоты.
Диагноз кератита и его вид устанавливают на основании особенностей клинической картины и данных анамнеза. Основной метод исследования при кератитах – осмотр на щелевой лампе - биомикроскопия глаза, с ее помощью можно определить размеры инфильтрата, глубину и характер поражения.
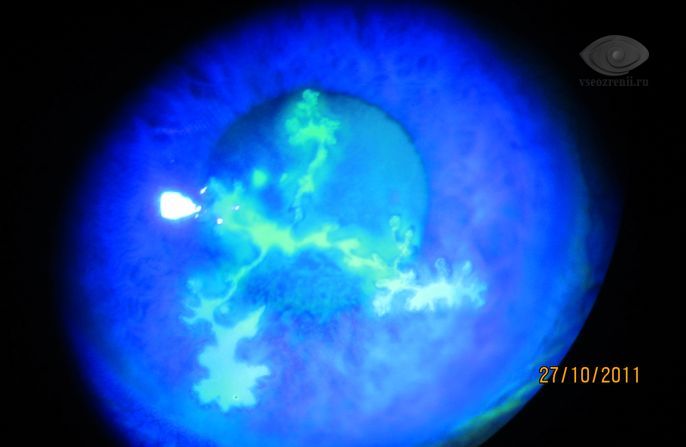
Для подтверждения изъязвления используется проба с флюоресцеином - при инстилляции в конъюнктивальный мешок 1% раствора флюоресцеина зона изъязвления окрашивается в зеленый цвет.
Для определения тактики лечения важную роль играют бактериологическое исследование. Берется материал с краев и дна язвенного дефекта, затем высевается на соответствующие среды, определяется вид возбудителя и его чувствительность к антибиотикам.
Лечение зависит от причины кератита, глубины поражения роговицы, тяжести течения заболевания.
При кератитах лекарственные средства применяются в виде глазные капель, мазей, препараты вводят в виде инъекций под конъюнктиву. Также назначаются таблетированные формы, внутримышечные и даже внутривенные инъекции.
При бактериальных кератитах показаны антибиотики и сульфаниламидные препараты сначала широкого спектра действия, а при получении результатов бактериологического исследования - с учетом чувствительности возбудителя.
При вирусных кератитах применяется противовирусная терапия: препараты, содержащие интерферон и индукторы (стимуляторы) интерферона. При герпетических кератитах – капли, мази, таблетки, содержащие ацикловир. Наиболее современный противогерпетический препарат - ганцикловир (зирган - глазной гель).
Использование кортикостероидных препаратов не рекомендуется, так как они могут привести к изъязвлению и перфорации роговицы. Стероиды используются после стихания острой фазы воспаления для улучшения рассасывания помутнений на роговице.
При изъязвлениях используют также физические методы лечения: диатермокоагуляция, лазеркоагуляция, криоаппликация язвы. Может назначаться электро- и фонофорез с различными лекарственными средствами: антибиотиками, ферментами и др.
Широко применяются средства, способствующие эпителизации роговицы – обычно в виде гелей и мазей. Назначаются также биогенные стимуляторы для ускорения заживления и повышения местного иммунитета.
По показаниям: угроза перфорации, выраженное снижение остроты зрения в результате рубцовых изменений, косметический дефект и др., производят пластику роговицы в различном объеме.
Прогноз при кератитах, в первую очередь зависит от локализации и глубины поражения роговицы. При своевременном лечении поверхностные инфильтраты полностью рассасываются либо остаются легкие помутнения, практически не оказывающие влияния на остроту зрения.
Глубокие кератиты, язвы, особенно если они локализуются в центральной и парацентарльной зоне роговицы, способны приводить к значительному снижению остроты зрения вследствие развития интенсивных помутнений и формирования грубых рубцов.
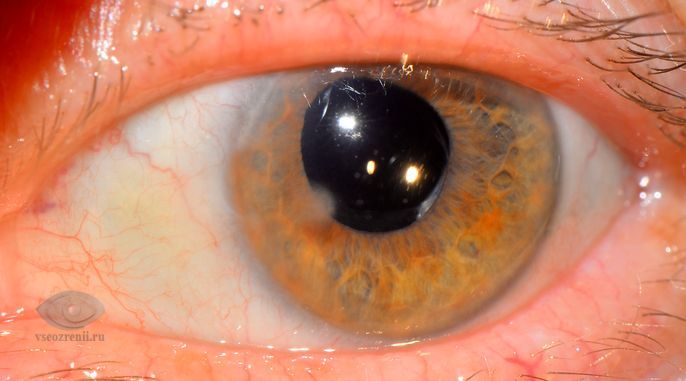
Профилактика кератитов заключается в предупреждении травм и микротравм глаза, что включает себя применение защитных очков, техники безопасности на производстве, строительстве.
Необходимо тщательное соблюдение правил ношения и ухода при использовании контактных линз; предупреждение попадания в глаз различных химических веществ, приводящих к развитию ожога роговицы и слизистой глаза; своевременное выявлении и лечении хронических блефаритов, конъюнктивитов; коррекция иммунодефицитных состояний. При начальных проявлениях заболевания своевременное обращение к специалисту является залогом успешного лечения и сохранения зрения.
Читайте также:


