Фактор риска развития ревматической лихорадки тест
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
а) стафилококком;
б) β-гемолитическим стрептококком группы С;
в) пневмококком;
г) β-гемолитическим стрептококком группы А;
д) возбудитель неизвестен.
а) 1–2 года;
б) 2–3 нед.;
в) 4 дня;
г) 5 мес.;
д) 6 нед.
а) стойкая деформация суставов;
б) нестойкая деформация суставов;
в) поражение крупных и средних суставов;
г) летучесть болей;
д) исчезновение боли после приема НПВП.
а) позвоночника;
б) коленные;
в) проксимальные межфаланговые;
г) крестцово-подвздошное сочленение;
д) дистальные межфаланговые.
а) синдром Хаммена–Рича;
б) перикардит;
в) амилоидоз;
г) дигитальный ангиит.
а) повышение уровня СРБ;
б) ускорение СОЭ;
в) повышение уровня ЛДГ;
г) лейкоцитоз;
д) титр АСЛ-О.
а) агрессивная грануляционная ткань;
б) утренняя скованность больше 1 ч;
в) повышение АЛТ;
г) узелок Гебердена;
д) высокий титр АСЛ-О.
а) ускорение СОЭ;
б) утренняя скованность больше 1 ч;
в) повышение АЛТ;
г) узелки Гебердена;
д) высокий титр АСЛ-О.
а) активности;
б) покоя.
а) радиальные девиации;
б) ульнарные девиации.
а) верхняя часть шейного отдела позвоночника;
б) нижняя часть шейного отдела позвоночника;
в) шейный отдел никогда не поражается.
а) ревматоидный фактор;
б) повышение СОЭ;
в) обнаружение хламидий в соскобе из уретры;
г) протеинурия;
д) анемия.
а) дистальных межфаланговых суставов;
б) проксимальных межфаланговых суставов;
в) лучезапястных суставов;
г) коленных суставов.
а) механические боли;
б) хруст в суставе;
в) повышение кожной температуры над суставом;
г) припухлость сустава;
д) гиперпигментация кожи над пораженным суставом.
а) дисплазия суставов;
б) эндокринные нарушения;
в) функциональная перегрузка с микротравматизацией;
г) наследственное снижение резистентности хряща к обычным нагрузкам;
д) частое или хроническое воспаление сустава.
а) дистальные межфаланговые;
б) проксимальные межфаланговые;
в) I запястно-пястные;
г) тазобедренные;
д) локтевые;
е) коленные;
ж) пястно-фаланговые;
з) позвоночника;
и) крестцово-подвздошные сочленения;
к) голеностопные.
а) крепитация при движениях;
б) утренняя скованность менее 30 мин;
в) утренняя скованность не менее 1 ч;
г) энтезопатии;
д) деформации суставов;
е) ограничение подвижности в суставах.
1 – г. 2 – а, б, в. 3 – б. 4 – в, г, д. 5 – в. 6 – в. 7 – а, б. 8 – а. 9 – а, б. 10 – б. 11 – б. 12 – а. 13 – б, в. 14 – в. 15 – а, б. 16 – а, б, в, г, д. 17 – а, г, е, з. 18 – а, б, г. 19 – а, в. 20 – а, б, д, е.
Больная Е., 31 год, почтальон.
Жалобы при поступлении: на выраженные боли и припухание суставов кистей, лучезапястных, локтевых, плечевых и коленных суставов, на боли при жевании, на утреннюю скованность в пораженных суставах, длящуюся до 14–15 ч дня, на субфебрилитет, потерю веса на 6 кг за последние 4 мес., выраженную общую слабость.
Из анамнеза: около 7 мес. назад впервые в жизни возникли ноющие боли в суставах кистей, лучезапястных, а затем коленных суставах, общая слабость. К врачам не обращалась, старалась больше отдыхать, нерегулярно принимала метамизол натрий без существенного эффекта. Состояние ухудшилось в последние 4 мес. (скованность, субфебрилитет, похудание), значительно усилились боли в суставах, в процесс вовлеклись локтевые, плечевые и височно-нижнечелюстные суставы. По совету соседки принимала ацетилсалициловую кислоту, индометацин с незначительным положительным эффектом, однако на фоне приема этих препаратов возникли боли в эпигастрии, изжога.
При осмотре: состояние средней тяжести. Температура тела – 37,4ºС. Кожные покровы и видимые слизистые бледные, в области левого локтевого сустава 2 подкожных плотных узелковых образования размером 0,5х0,5 см. Отмечаются припухлость и гиперемия пястно-фаланговых, лучезапястных и локтевых суставов, ограничение объема активных и пассивных движений в суставах кистей, локтевых, плечевых суставах из-за болей. Определяется западение межкостных промежутков на обеих кистях. Коленные суставы дефигурированы, увеличены в объеме, определяются гипертермия кожи при пальпации, баллотирование надколенников. В легких дыхание с жестким оттенком, хрипов нет. ЧД – 17/мин. Тоны сердца несколько приглушены, шумов нет, ритм правильный. ЧСС – 78/мин. АД – 132 и 80 мм рт. ст. Живот при пальпации мягкий, умеренно болезненный в эпигастрии и пилородуоденальной зоне. Печень и селезенка не увеличены.
В анализах крови: гемоглобин – 99,4 г/л, лейкоциты – 9,1 тыс., тромбоциты – 519 тыс., СОЭ – 46 мл/ч. Электрофорез белков: альбумины – 43,7%, глобулины:
α1 – 4,9%, α2 – 12,8%, β – 12,4%, γ – 26,2%. С-реактивный белок +++, фибриноген – 4,38 мг/дл, реакция Ваалера – Роуза – 1:1028. Железо – 152 мг/дл.
Рентгенография кистей: околосуставной остеопороз и единичные кисты в эпифизах II–III пястных костей справа, сужение рентгеновских суставных щелей обоих лучезапястных суставов, II–IV слева и II–III пястно-фаланговых суставов справа.
Эзофагогастродуоденоскопия: яркая гиперемия слизистой антрального отдела желудка, складки слизистой утолщены. Эрозий и язв не выявлено.
Дайте ответы на следующие вопросы:
1. Сформулируйте клинический диагноз.
2. Назначьте лечение и обоснуйте его.
Больная Д., 18 лет, студентка.
При осмотре: температура тела 38,3°С. Кожные покровы бледные, капилляриты ладоней, лимфаденопатия, увеличение в объеме и гипертермия левого коленного сустава. На коже щек и спинки носа яркая эритема. В легких дыхание везикулярное, хрипы не выслушиваются. ЧД – 17/мин. Перкуторно границы сердца не расширены. Тоны сердца приглушены, выслушивается ритм галопа, слабый систолический шум на верхушке. Пульс – 100 уд./мин, ритмичный. АД – 120 и 70 мм рт. ст. Печень выступает на 2,5 см из-под края правой реберной дуги, при пальпации мягко-эластичная, безболезненная. Пальпируется нижний полюс селезенки. Симптом поколачивания по поясничной области отрицательный с обеих сторон.
В анализах крови: гемоглобин – 66 г/л, гематокрит – 33%, ЦП – 0,80, лейкоциты – 2,9 тыс., тромбоциты – 112 тыс., СОЭ – 59 мм/ч. Общий белок – 7,2 г/дл, альбумин – 2,9 г/дл, креатинин – 1,4 мг/дл. IgM – 140 мг%, IgA – 225 мг%, IgG – 1800 мг%, комплемент – 0. Титр АСЛ-О – ниже 250 ед. Латекс-тест – отрицательно, реакция Ваалера – Роуза – отрицательно, антинуклеарные антитела – 1:160, LE-клетки – найдены.
В анализах мочи: уд. вес – 1010, рН – 5, белок – 1,75‰, сахара нет, лейкоциты – 4–6 в поле зрения, эритроциты – 7–10 в поле зрения, цилиндры гиалиновые – 3–4 в поле зрения, цилиндры зернистые – 1–2 в поле зрения.
ЭКГ: синусовая тахикардия, отриц. зубцы Т в I, III, aVF, V3–V5 отведениях.
Рентгенография органов грудной клетки: умеренное усиление легочного рисунка, утолщение и уплотнение междолевой плевры.
УЗИ брюшной полости и почек: печень и селезенка несколько увеличены, нормальной эхогенности. Почки не изменены.
Дайте ответы на следующие вопросы:
1. Сформулируйте клинический диагноз.
2. Назначьте лечение и обоснуйте его.
При осмотре: температура тела 36,7°С. Симметричное увеличение в объеме всех пястно-фаланговых и проксимальных межфаланговых суставов 2–3 пальцев обеих кистей, боли при пассивных движениях в пястно-фаланговых и проксимальных межфаланговых суставах, положительный симптом сжатия стопы, побеление дистальных фаланг пальцев кистей на холоде, сменяющееся их посинением в тепле. В легких дыхание везикулярное, хрипов нет. ЧД 16 уд./мин. ЧСС 76/мин. АД 115 и 75 мм рт. ст. Тоны сердца ясные, ритм правильный, шумов нет. Живот при пальпации мягкий, безболезненный. Печень и селезенка не увеличены.
В анализах крови: гемоглобин – 14,7 мг/дл, лейкоциты – 6,2 тыс., тромбоциты – 210 тыс., СОЭ – 29 мм/час. Креатинин – 1,0 мг/дл, глюкоза – 101 мг/дл, АСТ – 18 ед./л, АЛТ – 20 ед./л. С-реактивный белок – 1,5 мг/дл. АНФ – отрицательно. РФ в реакции Ваалера – Роуза – 1:160.
Дайте ответы на следующие вопросы:
1. Сформулируйте клинический диагноз.
2. Назначьте лечение и обоснуйте его.
Эталон решения задачи № 1
Клинический диагноз: ревматоидный артрит:
серопозитивный полиартрит II рентгенологической стадии, III степени активности с системными проявлениями (ревматоидные узелки), функциональная недостаточность II ст. НПВП-ассоциированная гастропатия.
План лечения: учитывая высокую активность процесса и наличие системных проявлений, целесообразно назначить преднизолон 10 мг/сут внутрь и метотрексат 10 мг/нед. в/м. Учитывая наличие гастропатии, в качестве НПВП следует предпочесть селективные ингибиторы ЦОГ-2: мелоксикам, нимесулид или целекоксиб в комбинации с ингибитором протонной помпы омепразолом в дозе 20–40 мг/сут.
Эталон решения задачи № 2
План лечения: больной показана терапия преднизолоном перорально в дозе 60 мг/сут. Учитывая наличие люпус-нефрита, а также острое течение заболевания, к терапии целесообразно добавить цитостатические иммуносупрессанты – азатиоприн 100 мг/сут.
Эталон решения задачи № 3
Клинический диагноз: ревматоидный артрит: серопозитивный полиартрит (?) рентгенологической стадии, II степени активности, функциональная недостаточность I ст. Синдром Рейно.
План лечения: учитывая умеренную активность процесса, целесообразно назначить метотрексат 10 мг/нед. в/м под контролем уровня лейкоцитов и тромбоцитов. Для лечения проявлений синдрома Рейно необходимо использовать ангиопротекторы с курсовым приемом, курсы гипербарической оксигенации.
Только для зарегистрированных пользователей
¨ Общий анализ крови: увеличение СОЭ, лейкоцитоз, сдвиг лейкоцитарной формулы влево.
¨ Биохимический анализ крови: повышение уровня a2 и гамма-глобулинов, серомукоида, гаптоглобина, фибрина, АСТ.
¨ Общий анализ мочи: нормальный или небольшая протеинурия, микрогематурия.
¨ Иммунологические исследования крови: снижено количество Т-лимфоцитов, снижена функция Т-супрессоров, повышен уровень иммуноглобулинов и титров антистрептококковых антител, появляются ЦИК.
ЭКГ: замедление AV-проводимости, снижение амплитуды зубца Т и интервала ST, аритмии.
Эхокардиография:сократительная способность миокарда, формирование пороков сердца, изменение размеров полостей сердца и толщины миокарда.
ФКГ: при уточнение изменяющейся аускультативной картины сердца.
Рентгенологическое исследование сердца:увеличение размеров сердца, снижение сократительной способности.
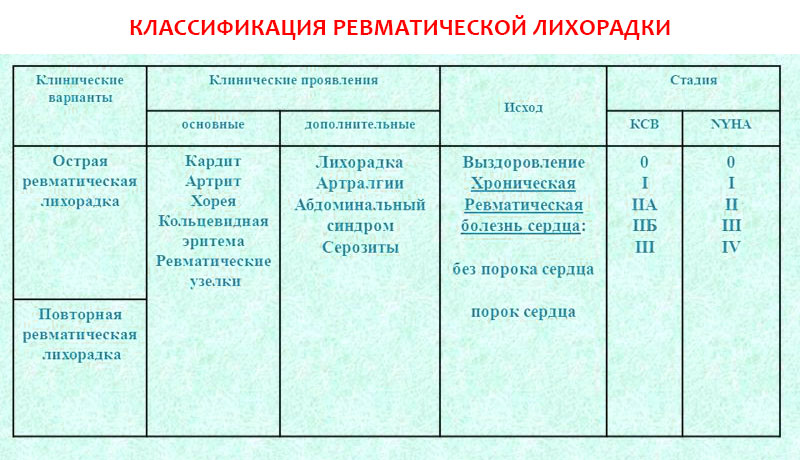
Согласно классификации, предложенной Ассоциацией ревматологов России (2003), выделяют острую и повторную ревматическую лихорадку:
Клинические варианты
Клинические проявления
Исход
Стадия НК
Основные
Дополнительные
По классификации Н.Д. Стражеско и В.Х. Василенко (КСВ): стадии 0, I, IIA, IIБ, III.
По классификации Нью-Йоркской кардиологической ассоциации (NYHA): функциональные классы 0, I, II, III, IV.
В практическом плане очень важны критерии Киселя-Джонса для диагностики первой атаки ревматической лихорадки в модификации ассоциации ревматологов России (2003):
| Большие критерии | Малые критерии | Данные, подтверждающие предшествующую А-стрептококковую инфекцию |
| Кардит Полиартрит Хорея Кольцевидная эритема Подкожные ревматические узелки | Клинические: Артралгия Лихорадка Лабораторные: Повышенные острофазовые реакции: СОЭ, СРБ. Инструментальные: Удлинение интервала PR на ЭКГ. Признаки митральной и/или аортальной регургитации при Доплер-Эхо-КГ. | Позитивная А-стрептококковая культура, выделенная из зева, или положительный тест быстрого определения А-стрептококкового антигена. Повышенные или повышающиеся титры противострептококковых антител (АСЛ-О, АСК, анти-ДНК-аза В) |
Диагностическое правило: наличие двух больших критериев или одного большого и двух малых в сочетании с данными, документированно подтверждающими предшествующую стрептококковую инфекцию группы А, свидетельствует о большой вероятности острой ревматической лихорадки.
Лечебно-диагностические вмешательства
При ревматической лихорадке,
Роль медицинской сестры в организации ухода за пациентами
Цели лечения – эрадикация стрептококковой инфекции, подавление активности ревматического процесса и предотвращение тяжелых инвалидизирующих осложнений ревматической лихорадки (формирование пороков сердца).
Все пациенты с подозрением на острую ревматическую лихорадку должны быть госпитализированы для уточнения диагноза и лечения.
¨ Постельный режим в течение острого периода заболевания (в зависимости от тяжести кардита) от 3 до 8 недель.
¨ Диета, богатая витаминами и белком, с ограничением поваренной соли и углеводов.
С момента установления диагноза ревматической лихорадки назначают лечение пенициллином – препаратом выбора (детям 400-600 тыс. ед, взрослым – 1,5 – 4 млн. ЕД в сутки в/м по 4 введения в течение 10 дней). При непереносимости пенициллина применяют макролиды (эритромицин по 250 мг 4 раза в день).
Патогенетическая терапия:проводят с целью подавления воспалительного процесса с помощью НПВС и глюкокортикостероидов.
Симптоматическая терапия:лечение сердечной недостаточности и аритмий, метаболическая терапия. Хирургическое лечение сформировавшихся пороков сердца.
Санаторно-курортное лечение. Показано при купировании ревматической лихорадки в местных кардиологических санаториях. При развитии НК II-III ст. санаторно-курортное лечение не показано.
ЛФК и массаж для уменьшения последствия гиподинамии.
1. санация хронических очагов инфекции, полноценное и своевременное лечение острых и хронических заболеваний носоглотки;
2. общее закаливание, пропаганда здорового образа жизни;
Борьба со скученностью населения в жилищах, дошкольных, школьных и других общественных учреждениях.
1. Регулярно 1 раз в 6 мес. посещение лечащего врача для контроля за состоянием;
2. проведение 1 раз в 6 мес. ЭХО-КГ;
3. регулярное проведение исследований: общий анализ крови 2-4 раза в год, общий анализ мочи – 2 раза в год, рентгенография сердца, показатели воспалительной активности (фибриноген, СРБ, АСЛ-О) – 1-2 раза в год;
4. продолжительность вторичной профилактики ревматической лихорадки у пациентов с клапанным пороком сердца проводится по крайней мере 10 лет после последнего эпизода и по крайней мере до 40 летнего возраста (иногда пожизненно). При ревматической лихорадке с кардитом без клапанного поражения в течение 10 лет. В настоящее время для вторичной профилактики ревматизма начинают использовать ретарпен (экстенциллин) 1 млн. 200 тыс. – 2 млн. 400 тыс. ЕД каждые 3-4 недели в/м или эритромицин 250 мг 2 раза в сутки.
Не нашли то, что искали? Воспользуйтесь поиском:
Ревматический артрит является одним из проявлений ревматизма. Современное и более правильное название этого заболевания – ревматическая лихорадка.
Острая ревматическая лихорадка (ревматизм, болезнь Сокольского-Буйо) – это системное воспалительное заболевание с преимущественной локализацией поражения в сердечно-сосудистой системе (кардит, формирование клапанных пороков сердца), развитием суставного (артрит), кожного (ревматические узелки, кольцевидная эритема) и неврологического (хорея) синдромов, возникающее на фоне иммунного ответа организма на антигены β-гемолитического стрептококка группы А и перекрёстной реактивности со схожими тканями организма человека.
Ревматический артрит в настоящее время встречается значительно реже, 
чем раньше. Но учитывая то, что в 20-30 годах прошлого века смертность от ревматизма доходила до 40%, а пороки сердца формировались в 50-75% случаев, то врачи по-прежнему с настороженностью относятся к данной патологии.
Заболевание, как правило, развивается у лиц, имеющих предрасположенность к нему. Обычно возникает у детей и подростков в возрасте 7-15 лет, чаще у девочек.
Ни в коем случае не следует путать ревматический артрит с ревматоидным. Помимо схожих названий и ряда лабораторных показателей, у этих процессов нет ничего общего. Подробнее о ревматоидном артрите вы можете прочитать в соответствующем разделе сайта.
В настоящее время доказано, что ревматизм возникает после перенесенной организмом инфекции, вызванной β-гемолитическим стрептококком группы А. Этот микроорганизм может служить причиной целого ряда заболеваний: скарлатины (при первом контакте организма с возбудителем), ангины, обычной острой респираторной инфекции (тонзиллита, фарингита) и других.
К предрасполагающим факторам возникновения ревматизма относят молодой возраст, переохлаждение, отягощенную наследственность. Доказана роль определенных генов в возникновении этого заболевания (наследование определенных вариантов гаптоглобина, аллоантигена В-лимфоцитов, антигенов HLA А11, В35, DR5, DR7, HLA А3, B15 и ряда других).
Считается, что за развитие заболевания отвечают токсико-иммунологические реакции. Стрептококк вырабатывает токсины, которые вызывают воспаление в клетках соединительной ткани, в том числе, суставах и клетках оболочек сердца (токсический механизм – прямое повреждение факторами патогенности стрептококка). Помимо этого, антигены микроорганизма схожи с собственными антигенами организма человека.
В результате воспалительного процесса возникает дезорганизация соединительной ткани, которая включает следующие стадии:
- мукоидное набухание (обратимое разволокнение соединительной ткани),
- фибриноидный некроз (необратимый процесс, заканчивающийся распадом коллагеновых волокон),
- формирование специфических гранулем (гранулемы Ашоффа-Талалаева),
- склероз гранулем.

Начиная от мукоидного набухания до склероза гранулем проходит около 6 месяцев. Помимо описанного процесса, в тканях отмечается отек, пропитывание белками плазмы и фибрином, инфильтрация нейтрофилами, лимфоцитами и эозинофилами.
Морфологическим признаком активного ревматизма является обнаружение специфической гранулемы и неспецифического воспаления.
- наличие диффузных заболеваний соединительной ткани (ревматическая лихорадка, системная красная волчанка, склеродермия и другие) или дисплазии соединительной ткани (синдром Марфана, синдром Элерса-Данлоса, недифференцированные виды дисплазий) у ближайших родственников;
- наличие в ближайшем окружении (семье или коллективе) больного острым инфекционным заболеванием, вызванным β-гемолитическим стрептококком группы А (скарлатина, ангина и прочие), или носителя данного микроорганизма;
- возраст 7-15 лет;
- женский пол;
- недавно (обычно 1-3 недели назад) перенесенное острое инфекционное заболевание стрептококковой этиологии или обострение хронической патологии (например, тонзиллита);
- частые острые респираторные инфекционные заболевания (более 3-4 раз в год);
- носительство В-клеточного маркера D8/7 или наличие его у ближайших родственников, наличие определённых групп крови (А и В), фенотипы кислой эритроцитарной фосфатазы и локусами системы HLA (DR5–DR7, Cw2–Cw3);
- неблагоприятные социально-экономические условия (например, доказано, что частота встречаемости ревматической лихорадки выше в развивающихся странах, а в Российской Федерации подъем заболеваемости отмечался в начале 90-х гг.).
Классическими критериями для диагностики первичной ревматической атаки являются диагностические критерии ревматизма Киселя-Джонса-Нестерова. 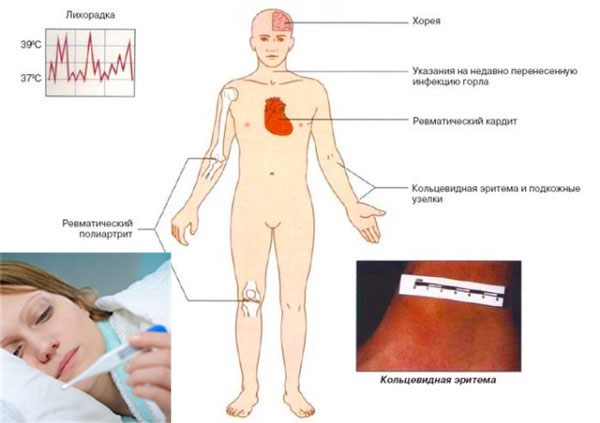
Несколько модифицированные, в соответствии с современными данными, они включают:
Помимо перечисленных признаков, необходимо установить наличие предшествующей стрептококковой инфекции группы А. Для этого делается мазок из зева и носа для выделения носительства стрептококка путем посева и определения антигена стрептококка, анализ крови на наличие противострептококковых антител. В ряде случаев подтверждение и не потребуется, например, после недавно перенесенной скарлатины.
Диагноз считается вероятным при наличии двух больших или одного большого и двух малых критериев с данными о предшествующей стрептококковой инфекции.
К дополнительным признакам, которые должны навести на мысль о наличии стрептококковой инфекции – улучшение на фоне противовревматической терапии в течение 3-5 дней. Также обращают внимание на общие симптомы: утомляемость, слабость, бледность кожи, потливость, носовые кровотечения, боли в животе.
Для диагностики повторных ревматических атак и определения активности ревматического процесса обычно ограничиваются лабораторными показателями и дополнительными исследованиями (например, эхокардиография для определения кардита).
Рентгенография пораженных суставов обычно не информативна, так как при ревматическом артрите она не выявляет изменений. Ее назначают лишь в спорных случаях (например, при стертом течении заболевания или изолированном суставном синдроме). Но обычно этого не требуется, и диагноз ставится на основании клинической картины и специфических изменений в лабораторных анализах. 
Для исключения ревмокардита проводятся:
- ЭКГ: нарушения ритма и проводимости, снижение амплитуды зубца Т и интервала S-T.
- Эхокардиография: утолщение и уменьшение экскурсии створок клапанов (при их воспалении), выявление приобретенного порока сердца.
- Рентгенография органов грудной клетки: при наличии кардита отмечается расширение границ сердца.
Для исключения нефрита: общий и биохимический анализ мочи (в пределах нормы или протеинурия, гематурия).
Симптомы острой ревматической лихорадки (ревматизма)
Клинико-диагностические критерии острой ревматической лихорадки Киселя-Джонса:

- Большие (ревматическая клиническая пентада):
- ревмокардит;
- полиартрит;
- малая хорея;
- ревматические узелки;
- анулярная (кольцевидная) эритема.
- Малые:
- клинические (лихорадка, артралгии);
- абдоминальный синдром;
- серозиты;
- лабораторно-инструментальные.
Первоначально возникает острое инфекционное заболевание стрептококковой этиологии или обострение хронического процесса. Спустя 2-3 недели после болезни или затянувшегося выздоровления возникают типичные проявления ревматической атаки, которая постепенно стихает. Затем может следовать латентный период продолжительностью 1-3 недели. В это время возможно полное отсутствие симптомов, легкое недомогание, артралгии, принимающиеся за обычную усталость, субфебрильная температура, изменение лабораторных показателей (повышение уровней СОЭ, АСЛ-О, антистрептокиназы, антистрептогиалуронидазы). Далее может идти период ревматической атаки, который проявляется полиартритом, кардитом, нейроревматизмом и другими симптомами, сдвигами в лабораторных анализах.
Для заболевания характерно чередование периодов обострений и ремиссий. Рецидивы возникают на фоне нового или обострения хронического инфекционного процесса стрептококковой этиологии.
- У детей заболевание часто начинается остро или подостро. Характерны полиартрит, кардит, хорея и кожные проявления (кольцевидная эритема и ревматические узелки).
- В подростковом возрасте болезнь чаще развивается постепенно. Ревмокардит обычно носит затяжной рецидивирующий характер с формированием пороков сердца. Хорея возникает реже.
- В молодом возрасте (18-21 год) характерно острое начало, классический полиартрит с высокой температурой (часто поражаются мелкие суставы стоп и кистей, грудинно-ключичные и крестцово-подвздошные суставы). Самочувствие значительно страдает.
Тем не менее, заболевание часто проходит без следа, пороки сердца формируются примерно в 20% случаев. - У взрослых болезнь проявляется в основном поражением сердца, примерно у половины из них формируется порок. При артрите часто поражаются крестцово-подвздошные суставы. Нередко и бессимптомное течение болезни.
- В пожилом возрасте болезнь практически не встречается, но возможны ее рецидивы.
За последние годы редко встречается тяжёлое течение ревмокардита, отмечается тенденция к моносиндромной форме заболевания, уменьшается частота и кратность повторных атак.
- острая ревматическая лихорадка (первая атака);
- повторная ревматическая лихорадка (рецидив).
- В зависимости от вовлеченности сердца:
- без поражения сердца;
- ревматическая болезнь сердца: без порока, с пороком, неактивная фаза).
В зависимости от наличия сердечной недостаточности:
- без сердечной недостаточности, сердечная недостаточность I, II A, II Б или III ст.;
- функциональный класс I, II, III, IV.
В зависимости от степени выраженности проявлений заболевания (соответственно, и выраженности системного воспаления), выделяют следующие степени активности:
- максимальная: соответствует выраженному экссудативному воспалению и характеризуется яркими симптомами с лихорадкой, острым полиартритом, диффузным миокардитом или панкардитом, серозитом, пневмонитом и другими проявлениями;
- умеренная: без выраженного экссудативного воспаления с субфебрильной лихорадкой или без нее, полиартралгией, хореей и кардитом;
- минимальная: слабо выраженные симптомы, часто без экссудативного воспаления.
Лечение острой ревматической лихорадки (ревматизма)
Лечение острой ревматической лихорадки складывается из следующих этапов:
- I – стационарное лечение острого периода,
- II – долечивание и реабилитация в местном ревматологическом санатории;
- III – наблюдение в кардиоревматологическом диспансере.
- Строгий постельный режим на 15-20 дней при тяжелом течении болезни, при легком течении – полупостельный режим на 7-10 дней.
- Диетическое питание с ограничением поваренной соли.
- Медикаментозная терапия (гормоны, нестероидные противовоспалительные средства, психотропные препараты – при хорее, антибактериальные препараты пенициллинового ряда и другие, сердечные гликозиды и мочегонные – при сердечной недостаточности, витамины и ряд других средств). Выбор того или иного лекарственного препарата и его дозы зависит от степени активности ревматического процесса и сопутствующих проявлений.
- Физиотерапевтические процедуры – применяются редко, так как многие из них противопоказаны. При правильном лечении процесс и так проходит без остаточных изменений.
- Санаторно-курортное лечение – применяется при переходе заболевания в неактивную фазу или для продолжения начатой в стационаре противоревматической терапии (Кисловодск, санатории Южного берега Крыма). Противопоказано при активности ревматизма II и III степени, тяжелых комбинированных или сочетанных пороках сердца с недостаточностью кровообращения II или III степени.
Прогноз зависит от степени выраженности проявлений заболевания и от наличия ревмокардита.
Ревматический кардит, по различным данным, приводит к формированию пороков сердца в 25-75% случаев. Также на его фоне могут возникать жизнеугрожающие нарушения ритма и сердечная недостаточность.
Остальные проявления – артрит, нейроревматизм, кожные изменения, серозиты – обычно протекают благоприятно и не оставляют после себя изменений.
Меры профилактики ревматизма следующие:

- Первичные: санация очагов хронической инфекции и своевременное лечение острых инфекционных заболеваний, мазки из зева и носа при ангинах, при хроническом тонзиллите (особенно, при гипертрофии миндалин III-IV степени), при обнаружении носительства стрептококка, при повышенных цифрах АСЛ-О, АСК, АСГ или других показателей активности стрептококкового процесса решается вопрос о профилактике препаратами пенициллинового ряда. Также проводится неспецифическая профилактика, например, закаливание.
- Вторичная: после перенесенной острой ревматической лихорадки назначаются антибиотики пенициллинового ряда (бициллин, экстенциллин и др.) 1 раз в 3 недели курсом на 5 лет. При повторной ревматической атаке до подросткового возраста или в подростковом возрасте, но без порока сердца – профилактика продлевается до 18 лет, а при наличии порока сердца – до 25 лет.
- Текущая: при возникновении на фоне острой ревматической лихорадки каких-либо инфекционных заболеваний обязательно назначение антибактериальных препаратов (преимущественно пенициллинового ряда) и нестероидных противовоспалительных средств.
Читайте также:


