Если у ребенка до года инфекция дыхательных путей

Практически в любое время года актуальным вопросом для людей с ослабленным иммунитетом является профилактика заболеваний дыхательных путей. Самые массовые, распространенные и наиболее часто возникающие инфекционные заболевания дыхательных путей — это ангины, ларингиты, различные вирусные инфекции, то есть болезни, передающиеся воздушно-капельным путем. Наиболее подвержены таким недугам люди, имеющие хронические заболевания, дети, пенсионеры преклонного возраста — те, у кого слабый иммунитет. Специалисты отмечают, что причины ослабленного иммунитета кроются не только в плохой экологии или наследственности. Большой процент людей часто подвергаются переохлаждениям, не употребляют в нужном объеме чистой воды, работают во вредных или стрессовых условиях, не дополучают витаминов, микроэлементов, полезных веществ и необходимого количества солнечного света. Среди основных причин возникновения заболеваний легких у детей педиатры отмечают хронические бронхиты, трахеиты, запущенный кашель, глистные инвазии, ненадлежащая гигиена. И хотя органы дыхания человека имеют и свои собственные защитные механизмы, комплексная профилактика заболеваний дыхательных путей должна неизменно проводиться минимум два раза в год.
Острые и хронические заболевания верхних дыхательных путей
Инфекционные заболевания дыхательных путей условно делятся на два вида: острые и хронические заболевания.
- Острые респираторные заболевания верхних дыхательных путей
Группа заболеваний, вызываемые специфическими возбудителями: вирусами (ОРВИ) и бактериями (ОРЗ). К острым воспалительным заболеваниям относятся ларингит, острый ринит, катаральный и гнойный синусит, аденоидит, тонзиллит, катаральная, фолликулярная, лакунарная или флегмозная ангина (острый тонзиллит) и острый фарингит. Такие болезни передаются от зараженных людей воздушно-капельным путем, т. е. через слюну, при кашле, разговоре или чихании на значительные расстояния. Любое из вышеперечисленных заболеваний сопровождается развитием инфекционного процесса. Клинические особенности каждого недуга, продолжительность лечения и исход зависят индивидуально от особенностей организма человека (возраста, состояния иммунитета, физиологии, генетических особенностей и т. д.).
По локализации поражения острые инфекционные заболевания дыхательных путей могут протекать в виде фарингита (процесс локализуется на слизистой глотки), в виде ринита (на слизистой носа), назофарингита (поражается носоглотка), ларингита (процесс в гортани), трахеита (слизистая трахеи), бронхит (бронхи).
Как правило, большинство заболеваний имеют следующие стадии течения: инкубационный период (2–3 дня), продромальный (начальный период) — общая симптоматика (головная боль, общее недомогание, озноб, иногда — тошнота, повышение температуры тела, мышечные или суставные боли). Затем следует период основных проявлений заболевания.
- Хронические заболевания верхних дыхательных путей
Заболевания дыхательных путей у детей и взрослых хронического характера — хронический ринит (катаральный, гипертрофический и атрофический), синусит, ларингит, фарингит и тонзиллит (компенсированной и декомпенсированной формы). Консервативное лечение верхних дыхательных путей у ребёнка в значительной степени однотипно: ингаляционная методика, использование сборов лекарственных растений, обладающих противомикробными свойствами, традиционные лекарственные препараты, назначаемые врачом-специалистом. Учитывая тот факт, что хронические заболевания верхних дыхательных путей оказывают негативное влияние на организм, способствует его аллергизации и ослаблению, а также способствуют возникновению заболеваний легких у детей, очень важно, чтобы лечение было направлено на:
- борьбу с инфекцией;
- профилактику заболеваний дыхательных путей;
- устранение общей интоксикации;
- повышение и нормализацию иммунитета;
- профилактику осложнений.
Заболевания дыхательных путей у детей
Дыхательная система ребенка находится под постоянным воздействием различных микроорганизмов: вирусов и бактерий, которые поступают в организм с вдыхаемым воздухом. Благодаря этому, в бронхах и легких сформировались сложные механизмы защиты, которые ежедневно противостоят атакам различных инфекций. Статистика показывает, что наиболее часто обращающимися в поликлинику и терапевтические отделения стационаров являются дети, страдающие заболеваниями верхних дыхательных путей.
Стоит знать, что картина развития заболеваний органов дыхания у детей несколько иная, чем у взрослых, в связи с морфофункциональными особенностями организма. В основном, повышение чувствительности бронхов и легких у детей к различным инфекциям связано со слабостью дыхательных мышц, бронхиальной гиперреактивностью, экспираторным строением грудной клетки, аллергической предрасположенностью и другим факторами. Именно поэтому важной задачей предупреждения заболевания легких у детей является профилактика.
Профилактика заболеваний дыхательных путей у детей должна включать комплекс мер:
- ежедневные проветривания детской комнаты;
- ежедневные прогулки на свежем воздухе;
- регулярные физические упражнения;
- в летний период — хождение босиком по траве, песку, гальке;
- закаливания, которые следует начинать с обтираний влажным полотенцем;
- регулярное употребление чистой воды, витаминов, свежих овощей, фруктов;
- гельминтизация (2 раза в год);
- занятия творчеством;
- регулярное употребление фито-чаев;
- ежедневно включать в рацион лук, чеснок, лимон, морковь, свеклу, настойку шиповника;
- в периоды вспышек инфекционных заболеваний регулярно употреблять настойку элеутерококка и другие (по согласованию с врачом);
- обращения к педиатру в случае подозрения заболевания дыхательных путей у детей.
Заболевания верхних дыхательных путей у взрослых: профилактические меры
В комплекс профилактических мер, направленных для предупреждения инфекционных заболеваний у взрослых должно обязательно входить отказ от курения и употребления алкоголя, изменение рациона, физические упражнения, проведение времени на свежем воздухе, дыхательные гимнастики, полноценный сон, ингаляционные процедуры. Также, обязательно стоит начать употребление фито-чаев, настоек, отваров из лекарственных трав, имбиря, калины с медом, прием сорбентов, витаминов, чистой воды.
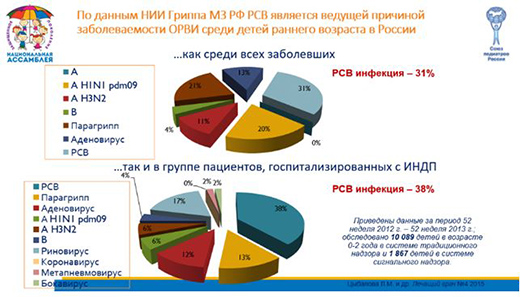
По его словам, каждый 5-й ребенок попадает в реанимацию, а каждый четвертый пациент раннего возраста с РСВ-бронхиолитом нуждается в искусственной вентиляции легких. Тяжелое течение РСВ-инфекции у детей групп риска является причиной более высокой частоты вызовов скорой помощи, госпитализации и использования ресурсов по уходу, по сравнению с гриппом. Среди здоровых детей эти показатели не такие высокие, как среди малышей групп риска: рожденных с гестационным возрастом менее 36 недель; с бронхолегочной дисплазией или врожденным пороком сердца.
Как отметила Ирина Анатольевна Беляева, РСВ является наиболее частой причиной острой инфекции нижних дыхательных путей в виде РСВ-индуцированного бронхиолита, который протекает очень тяжело, как правило, с выраженной дыхательной недостаточностью, проявляющейся всеми характерными клиническими признаками: тахипноэ с втяжением межреберных промежутков и/или подреберий, раздуванием крыльев носа, двусторонними хрипами в легких, кашлем, трудностями при кормлении ребенка, дегидратацией.
По еe словам, пациенты с бронхиолитом почти каждый день поступают в стационар Морозовской детской городской клинической больницы. И хотя обычно для лечения бронхиолита лекарства не используются, 93% госпитализируемых с РСВ-бронхиолитом детей из-за тяжелого течения болезни получают антибактериальные, противоастматические лекарственные средства, что является серьезной нагрузкой на их организм. Более того, 60% пациентов выписывается на дом с лекарственными препаратами.
РСВ-инфекция, перенесенная в раннем возрасте, имеет и отдаленные последствия: в семилетнем возрасте у детей чаще диагностируется бронхиальная астма, возникают эпизоды бронхообструкции, а также аллегические и атопические заболевания. При этом, по данным различных исследований, риск бронхиальной астмы в 2-12 раз выше у детей, перенесших тяжелую РСВ-инфекцию.
Несмотря на высокое бремя данного заболевания, только в 76 регионах проводится иммунизация детей групп риска от РСВ-инфекции. При этом далеко не все пациенты получают необходимые 3-5 курсов иммунизации в сезон подъема респираторной заболеваемости.
Между тем, по данным Дмитрия Олеговича Иванова, д.м.н., главного неонатолога Минздрава РФ, количество госпитализаций при иммунизации детей групп риска от РСВ снижается на 82%. 1 Ирина Анатольевна Беляева подчеркнула, что препарат паливизумаб для иммунопрофилактики тяжелого течения РС вирусной инфекции не является вакциной. Это моноклональное антитело, действие которого длится 1 месяц, поэтому иммунизация высоко эффективна при соблюдении курса введения 3-5 раз за сезон. А если пропустить введение, и оставить ребенка без защиты, он может заболеть.
В Москве программа иммунизации от РСВ детей групп риска реализуется уже 9-й год. Как сообщила Галина Анатольевна Асмолова, педиатр, неонатолог, кандидат медицинских наук, доцент кафедры неонатологии ФДПО РНИМУ им Н.И. Пирогова, за это время иммунизировано более 5 000 детей.
Она обратила внимание, что сейчас, когда удалось добиться 85-процентной выживаемости детей, рожденных раньше срока, помимо задач по снижению младенческой смертности, по повышению выживаемости, на первый план выходит снижение инвалидизации этих детей, улучшение качества их жизни. А также улучшение качества жизни семьи, которая имеет недоношенного ребенка.
Дети, рожденные раньше срока с экстремально низкой массой тела, имеют довольно много особенностей, с которыми надо работать после выписки из стационара на этапе реабилитации. Галина Анатольевна Асмолова подчеркнула, что профилактика РС вирусной инфекции должна входить в технологию реабилитации недоношенных детей на третьем этапе во всех регионах и перинатальных центрах, где занимаются такими детьми.
Источники:
1 Ретроспективный анализ данных исследования Impact-RSV. The IMpact-RSV Study Group. Pediatrics. 1998; 102(3):531–537. 2. Notario G, et al. Ped Health Med Ther. 2014;5:43-48
2 Цыбалова Л.М. и др. ЗНАЧЕНИЕ РС-ВИРУСНОЙ ИНФЕКЦИИ В ЭПИДЕМИОЛОГИИ И ЭТИОЛОГИИ ОРВИ У ДЕТЕЙ МЛАДШЕГО ВОЗРАСТА, ж. Лечащий врач №4, 2015
Около 70% характерных для детского возраста болезней приходится на нарушение нормальной работы органов дыхания. Они участвуют в пропускании через легкие воздуха, при этом предотвращая попадание в них патогенных микроорганизмов и дальнейшее развитие воспалительного процесса. При малейшем сбое в полноценном функционировании органов дыхания страдает весь организм.
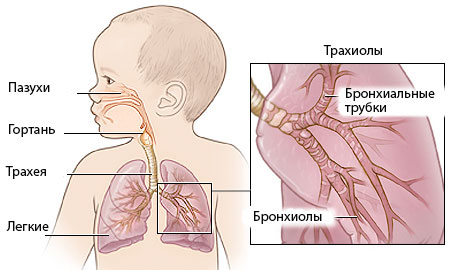
Фото: Органы дыхания
Особенности дыхательной системы в детском возрасте
Заболевания органов дыхания у детей протекают с некоторыми особенностями. Это объясняется рядом факторов:
- узостью носовых ходов и голосовой щели;
- недостаточной глубиной и повышенной частотой дыхания;
- малой воздушностью и повышенной плотностью легких;
- слабой развитостью дыхательных мышц;
- неустойчивым дыхательным ритмом;
- нежностью слизистой оболочки носа (богата кровеносными сосудами и легко набухает).
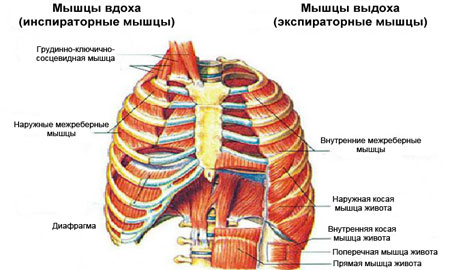
Фото: Дыхательные мышцы
Зрелой дыхательная система становится не ранее 14 лет. До этого момента относимым к ней патологиям нужно уделять повышенное внимание. Выявление заболеваний дыхательной системы должно происходить своевременно, что повышает шансы на скорейшее излечение в обход осложнений.
Причины заболеваний
Органы дыхания ребенка нередко подвергаются атаке вирусов и инфекций. Чаще всего патологические процессы развиваются под воздействием активации стафилококков и стрептококков. Нередко к нарушениям в работе дыхательной системы приводит аллергия.
Среди располагающих факторов числятся не только анатомические особенности органов дыхания в детском возрасте, а и неблагоприятная внешняя среда, гиповитаминоз. Современные дети с заметной регулярностью не соблюдают режима дня и неправильно питаются, что сказывается на защитных силах организма и в дальнейшем приводит к заболеваниям. Усугубить ситуацию может отсутствие закаливающих процедур.

Фото: Активация стафилококков является причиной заболевания
Симптоматика
Несмотря на существование характерных для каждого отдельного заболевания дыхательной системы ребенка признаков, врачами выделяются общие:
- кашель (обязательный симптом, своеобразная защитная реакция организма);
- одышка (сигнализирует о нехватке кислорода);
- мокрота (особенная слизь, вырабатываемая в ответ на присутствие раздражителей);
- носовые выделения (могут быть разного цвета и консистенции);
- затрудненное дыхание;
- повышение температуры (сюда же можно отнести общую интоксикацию организма,представляющую собой совокупность биологических реакций организма на инфекцию).
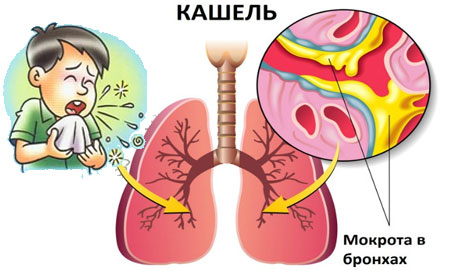
Фото: Мокрота
Болезни дыхательной системы делятся на две группы. Первые затрагивают верхние дыхательные пути (ВДП), вторые ̶ нижние отделы (НДП). В целом, определить у ребенка начало одного из заболеваний органов дыхания несложно, особенно если за работу берется врач. При помощи специального устройства доктор прослушает ребенка и произведет осмотр. Если клиническая картина окажется размыта, понадобится детальное обследование.

Фото: Обследование ребенка врачом
Болезни верхних дыхательных путей
К патологиям могут привести вирусы и бактерии. Известно, что представленная группа болезней ̶ одна из частых причин обращения родителей ребенка к педиатру.
Согласно статическим данным, в год ребенок дошкольного и младшего школьного возраста может перенести от 6 до 10 эпизодов нарушения работы ВДП.
Воспаление слизистой оболочки носа, возникающей на фоне вирусной инфекции. Толчком к развитию ринита может стать банальное переохлаждение, в результате снижающее защитные силы организма.
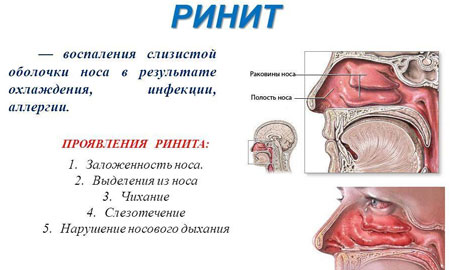
Фото: Ринит
Острый ринит может быть симптомом острого инфекционного заболевания или проявляться в качестве самостоятельной патологии.
Главный признак начавшегося ринита ̶ светлые выделения из носовых ходов. Время спустя выделения приобретают более вязкую консистенцию, ребенок начинает ощущать сухость и зуд в носу. Температура на весь период заболевания может находиться в пределах нормы. Дискомфорт, главным образом, связан с заложенностью носа, вследствие чего развивается затрудненное носовое дыхание. Это приводит к потере ребенком аппетита, нарушению сна и вялости.
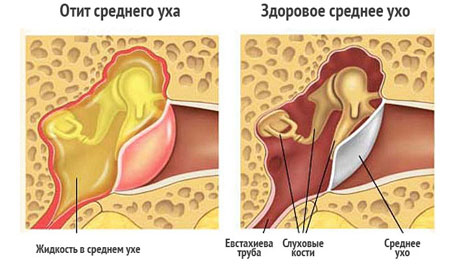
Фото: Отит- осложнение при рините
Одно из частых осложнений острого ринита- отит.
Заболевание представляет собой воспаление в придаточных пазухах носа, вызванное аллергической, грибковой или бактериальной причиной. Чаще синуситом заболевают в холодное время года.
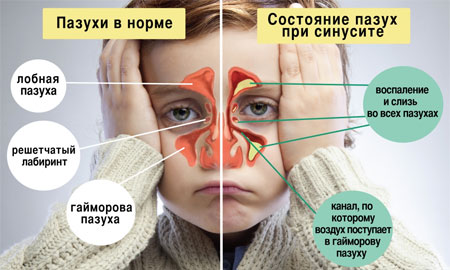
Фото: Синусит у ребенка
Синусит является логическим продолжением ринита, поэтому иногда врачи называют заболевание риносинуситом.
На первых порах при синусите возникают гнойные выделения из носа, появляются головные боли, повышается температура, ухудшается обоняние. Со временем к этим признакам добавляется непродуктивный кашель. Аппетит ребенка резко снижается или отсутствует вовсе, его знобит, появляется отечность лица.
Патология характеризуется воспалением лимфоидной ткани носоглотки. Аденоидиту подвержены часто болеющие дети, у которых один эпизод ОРВИ сменяется другим. Заболевание может протекать в легкой форме (увеличение аденоидов в размерах), острой (воспаление аденоидов) и хронической (обострение при переохлаждении или во время атаки организма вирусами).
Заподозрить аденоидит удается по характерным для него проявлениям, главные из которых ̶ продолжительный насморк и храп во сне. При этом может присутствовать покашливание, особенно утром. Наблюдаются гнусавость голоса и подъем температуры (чаще это субфебрилитет).
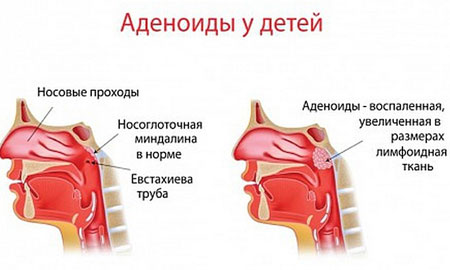
Фото: Воспаление лимфоидной ткани носоглотки
Заболевание представляет угрозу для ребенка при несвоевременном выявлении и неграмотном лечении.
При недуге происходит воспаление слизистой и лимфоидной ткани глотки. Проявляется из-за попадания в дыхательные пути патогенных микроорганизмов и холодного воздуха.
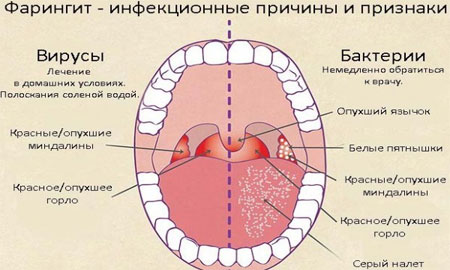
Фото: Фарингит
Вирусный фарингит, ввиду более сложного лечения, считается в разы опаснее бактериального.
Признаками фарингита у ребенка становятся боль и жжение в горле, продуктивный кашель, скачки температуры. Задняя стенка горла приобретает отечность и зернистость. Небные дужки воспаляются.
Инфекционно-аллергический воспалительный процесс, затрагивающий лимфоидную ткань миндалин. Это одно из часто встречающихся у дошколят заболевание ВДП, которое может возникать несколько раз за год. В группе риска дети с наследственной предрасположенностью и сниженным иммунитетом.
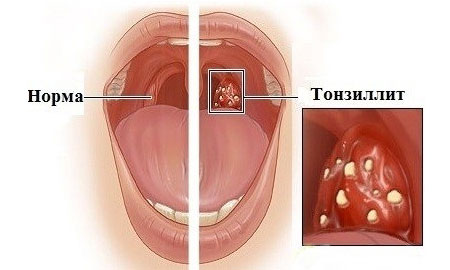
Фото: Тонзиллит
Провоцируют развитие недуга вирусные и бактериальные инфекции. При острой форме очаг воспаления локализуется в тканях ротоглотки. Несвоевременное лечение может привести к переходу заболевания в хроническую форму. Этому также способствуют хронические заболевания ротовой полости, носа и околоносных пазух.
Для острой формы характерны боль в горле, воспаление миндалин и покрытие их налетом, головная боль, интоксикация организма. Ребенок выглядит вялым, не может нормально спать, у него снижается аппетит. Иногда присутствует увеличение шейных лимфатических узлов.
Заболевание выражается ввоспалении голосовых связок и слизистой оболочки гортани. Возникновение патологии свидетельствует об атаке организма вирусами. Часто к ларингиту приводят ОРВИ, грипп, аденоидит. Дети школьного возраста переносят болезнь легче, чем дошколята.
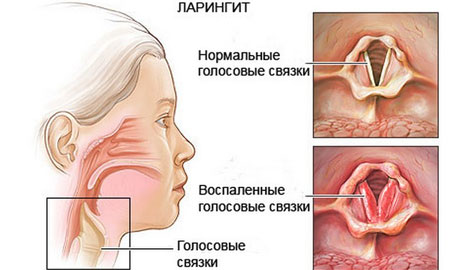
Фото: Ларингит
Ларингит может привести к сужению просвета гортани, поэтому для маленьких детей он представляет серьезную опасность.
Обычно ларингит проявляется остро. Первыми признаками его развития становятся насморк, покраснение горла, хриплость голоса, головная боль, сухость во рту, сильный непродуктивный кашель и повышение температуры. Ребенок становится капризным и беспокойным. Если ларингит одолевает грудничка, ребенок постоянно плачет, а его крик сопровождается хрипами.
Болезни нижних дыхательных путей
Заболевания ВДП часто осложняются инфекционными болезнями нижних отделов. В этиологии таких недугов ведущая роль отведена грамположительным коккам. Доктора выделяют три наиболее распространенных заболевания:
Подразумевает воспаление трахеи, которая является частью нижних дыхательных путей. Как правило, развитию трахеита предшествуют риниты, ларингиты и фарингиты, ввиду чего установленный ребенку диагноз звучит как ринофаринготрахеит или ларинготрахеит.
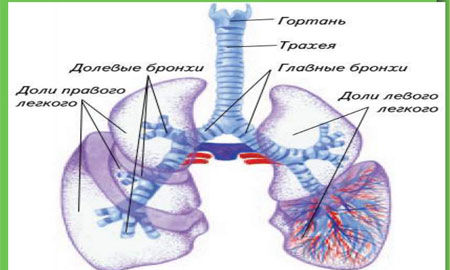
Фото: Нижние дыхательные пути
В качестве самостоятельного заболевания трахеит протекает крайне редко.
Чаще проявлениям трахеита подвержены дети в возрасте 5-7 лет. Вызывать трахеит могут резкие температурные перепады, загрязненная атмосфера, проникновение аллергических возбудителей в дыхательные пути.
Фото: Ларинготрахеит
Трахеит может носить острую и хроническую формы. Первая возникает внезапно, вторая — из-за неправильного лечения острых респираторно-вирусных инфекций.
Основной симптом трахеита ̶ кашель, который не сопровождается выделением мокроты. Присутствует повышение температуры, головные боли и вялость.
Одно из самых распространенных среди детей заболеваний НДП, проявляющееся воспалением слизистой бронхов. Может протекать в острой форме и хронической. При этом острая чаще возникает при вирусной инфекции. Толчком к развитию бронхита может стать и бактериальная инфекция. Не исключается воспаление слизистой и в результате воздействия аллергена.
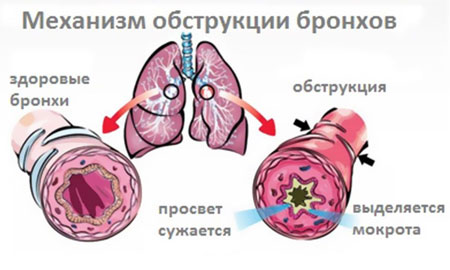
Фото: Бронхит
Иногда бронхит у ребенка развивается при попадании в дыхательные пути вначале вирусной, а затем и бактериальной инфекции. Такую форму принято называть смешанной.
Основные симптомы острой формы заболевания ̶ кашель и повышение температуры. При кашле происходит отделение мокроты. Ребенок выглядит вялым и ослабленным, у него снижается аппетит, появляется одышка.
Одно из самых тяжелых заболеваний дыхательной системы, проявляющееся острым инфекционно-воспалительным процессом в легких. Пневмония может выступать самостоятельным заболеванием или наблюдаться в качестве осложнения после гриппа и бронхита.
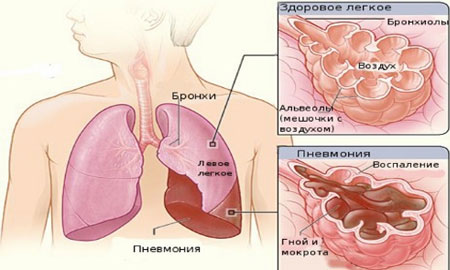
Фото: Пневмония
Чаще пневмония диагностируется у детей раннего возраста. Чем младше ребенок, тем вероятнее возникновение пневмонии.
Заболевание может проявляться острой, затяжной и хронической формами. При острой форме ребенок страдает от тяжелого учащенного дыхания, быстрой утомляемости и необоснованной потливости. Носогубный треугольник приобретает синеватый оттенок. Ребенок теряет аппетит. Характерного для пневмонии кашля не существует. Он может быть поверхностным, слабым или приступообразным.
При прослушивании легких доктор отмечает характерные для пневмонии изменения, поэтому диагностирование не вызывает сложностей.
Терапевтические тонкости
Заболевания органов дыхания должны быть своевременно выявлены и грамотно пролечены. Самолечение в этом случае совершено недопустимо, так как может обернуться серьезными осложнениями. Только врач, проведя клинический осмотр и изучив результаты исследований, может поставить точный диагноз и подобрать действенную схему лечения.
Для борьбы с болезнями ВДП часто применяется противовирусная терапия. Если болезнь вызвана бактериями, могут быть назначены антибиотики, особенно в случае с тонзиллитом. Ребенок может лечиться в домашних условиях. При этом важны контроль за его состоянием и поддерживающая терапия.

Фото: Противовирусная терапия
Болезни НДП нередко требуют немедленной госпитализации ребенка в клинику с целью проведения детального обследования и назначения эффективной терапии. В большинстве случаев практикуется применение антибиотиков, которые могут оказать сопротивление вызвавшему болезнь возбудителю.
В процессе лечения нередко применяют не только медикаментозные средства. Отлично зарекомендовали себя ЛФК, ингаляции, массаж, мануальная терапия и дыхательная гимнастика.

Фото: Дыхательная гимнастика
Можно ли предупредить неприятность?
Любое из заболеваний органов дыхания можно предупредить. С этой целью нужно закалять организм ребенка, регулярно совершать с ним прогулки на свежем воздухе, всегда одевать по погоде. Очень важно избегать переохлаждения и мокрых ног. В межсезонье здоровье ребенка стоит поддерживать витаминными комплексами.
При первых же признаках недомогания следует обращаться к специалисту.

Фото: На приеме у врача
Ринит и ринофарингит . Ринит частое и неприятное для новорожденных заболевание. Возбудителями являются стрептококки, пневмококки, Micrococcus catarrhalis и др. Инфекция поступает обычно от матери или от обслуживающего персонала (при чихании, кашле, разговоре.) Простуда и холодный воздух являются благоприятствующими факторами. Появлению ринита способствуют также узость носовых ходов и обилие кровеносных сосудов в слизистой оболочке носа. Наиболее характерный симптом - насморк. Нос заложен, из ноздрей вытекает серозный, а иногда серозно-гнойный секрет. Если в секрете имеется примесь крови или секрет выделяется преимущественно из одной ноздри, следует думать о дифтерии! Продолжительный насморк с кровянистым секретом подозрителен на сифилис. Заложенный нос при рините очень затрудняет дыхание новорожденного. Ребенок становится неспокойным, нарушается правильное сосание и питание, появляются рвоты. Из полости носа воспаление быстро распространяется на заднюю стенку зева и верхние дыхательные пути (ринофарингит). Температура повышается, ухудшается общее состояние. Если вовремя не принять мер, может развиться бронхопневмония. Нередко инфекция распространяется и на евстахиеву трубу и вызывает воспаление среднего уха (отит). К насморку у новорожденного следует относиться как к очень серьезному заболеванию и своевременно назначать соответствующее лечение.
Очень важна профилактика! Каждый кашляющий или вообще чувствующий недомогание ни под каким предлогом не должен входить в палату для новорожденных. Если мать больна, при кормлении и пеленании ребенка она должна одевать маску, закрывая нос и рот.
Лечение. Ребенок должен находиться в теплой комнате. Тампончиком, смазанным стерильным растительным маслом, регулярно чистят нос ребенка от засохшего секрета. Чай из ромашки, подслащенный 40% раствором сахара или глюкозы, по 2-3 капли в нос также дает хороший результат (личные наблюдения). В нос не назначают никаких капель, содержащих растительные масла из-за опасности аспирации и развития так называемый жировой пневмонии. Также противопоказаны капли, содержащие ментол. Любой ринофарингит, сопровождающийся и незначительной температурой, лечат антибиотиками.
Бронхиты. Бронхит у новорожденных чаще всего является следствием ринофарингита. Возбудителями являются различные вирусы (гриппозные, аденовирусы и др.), нарушающие целость дыхательного эпителия и создающие условия для вторичной инфекции. Бронхит у новорожденных протекает с высокой температурой и кашлем, особенно сильным в ночное время. Кашель иногда имеет спастический характер с затрудненным выдохом, как при спастическом бронхите. При аускультации дыхание жестковатое, везикулярное, с удлиненным выдохом и сухими свистящими, отчасти средними влажными хрипами в области обоих легочных оснований. Легочный тон слегка тимпанический. Причиной затрудненного дыхания в таких случаях является заложенный нос.
Лечение не многим отличается от лечения ринофарингита. Дополнительно назначают отхаркивающие средства и антибиотики. При наличии спастического компонента хорошее действие оказывают горчичники. Назначают и преднизон по 2 мг на кг веса.
Гиалиновые мембраны (идиопатический диспноический синдром). Гиалиновые мембраны очень часто являются причиной послеродовой асфиксии, которая быстро приводит к летальному исходу. Среди детей, умерших в первые 2 дня после рождения, в 30% находят гиалиновые мембраны. Впервые они описаны Hochhein в 1903 г. как миелиновое образование, а позднее, в 1925 г., их описали Johnsson и Mayer как особую форму пневмонии, вызванную аспирацией околоплодных вод. У мальчиков это заболевание наблюдается в два раза чаще, чем у девочек. Заболевание встречается преимущественно у недоношенных детей, рожденных с помощью кесаревого сечения, детей, матери которых больны диабетом, при различной патологии плаценты (предлежание плаценты, сосудистые аномалии, преждевременное отслоение плаценты). У детей с весом при рождении более 3000 г гиалиновые мембраны почти никогда не наблюдаются. У мертворожденных описаны только единичные случаи.
Гиалиновые мембраны представляют собой гомогенные гиалиновые образования, содержащие углеводно-белковое вещество, которое состоит из простых кислот и нейтральных полисахаридов с муко- и гликопротеидами. Они закрывают просвет альвеол и бронхиол. Обыкновенно гиалиновые мембраны захватывают большие участки легких, а иногда и целые легкие.
Патогенез окончательно не выяснен. В настоящее время уже не считают, что гиалиновые мембраны развиваются в результате аспирации околоплодной жидкости или воздействия эндогенных агентов, разрушающих респираторный эпителий. Основными причинами являются гипоксия и незрелость (недоношенность). Гипоксия, соответственно аноксия, это факторы, фактически обусловливающие ацидоз. При гипоксии и ацидозе дополнительно поражаются кровеносные сосуды легких, активная поверхностная субстанция и повышается проницаемость капилляров. В связи с повышенной проницаемостью капилляров в альвеолы диффундируют кровь и эритроциты. По всей вероятности, этот транссудат служит основой для образования гиалиновых мембран. В пользу этого предположения говорит и высокое содержание белка в гиалиновых мембранах, чего нет в амниотической жидкости.
Важную роль играет поверхностная активная субстанция в легких, обеспечивающая в норме устойчивость альвеол. Эта субстанция является фосфолипидом. При отсутствии или дефиците этой антиателектической субстанции, названной surfactant, развивается ателектаз, являющийся основным патологическим изменением при наличии мембранного синдрома. При наличии гиалиновых мембран существует дефицит surfactant, поэтому наступают тяжелые расстройства в легочной механике и динамике. В результате этого развиваются недостаточность вентиляции, гипоксемия и ацидоз. Гипоксия непосредственно ведет к легочной вазоконстрикции, к недостаточному орошению легких, следствием чего является гипоперфузия и шунтирование крови (шунт справа налево), при этом значительный объем крови, составляющий 90% от минутного объема сердца, переходит справа налево, не приходя в соприкосновение с дыхательной альвеолярной поверхностью, минуя легкие.
Салинг считает, что недостаточное орошение легких (вазоконстрикция) приводит к ишемическому поражению альвеолярного эпителия. Кроме гипоксемии и ацидоза, для вазоконстрикции существенное значение имеет и гиперкапния. В артериальной крови повышается содержание РС02, понижается содержание Р02 и понижается BE. При тяжелых и продолжительных заболеваниях после вазоконстрикции наступает дилатация, соответственно парез капиллярной и альвеолярной сети, стаз, транссудация и переполнение кровью капилляров, что, по всей вероятности, является результатом левосторонней недостаточности. Следовательно, для заболевания типична недостаточность поверхностной активной субстанции в альвеолах и появление ателектаза. На основе новейших исследований установлено, что понижена или отсутствует фибринолитическая активность плазминогена в легких. Наступает внутрисосудистая коагулопатия потребления вследствие исчерпывания факторов свертываемости. Появление гиалиновых мембран не связано с инфекцией легких.
Клиническая картина. Дети рождаются без видимых патологических отклонений. В первые часы после рождения со стороны дыхания не отмечается особенных нарушений, кроме слегка выраженной асфиксии. Однако вскоре постепенно или внезапно появляется одышка и цианоз, бледность и апноэ. Появляются учащающиеся приступы цианоза и апноэ. Несмотря на учащение дыхания снабжение кислородом ухудшается. Наступает и респираторный ацидоз, прогрессирующий и осложняющий обменный ацидоз, существующий у таких детей. Дыхание в интервалах ускоренное, поверхностное. Одышка преимущественно инспираторная с западением межреберных промежутков и яремной ямки. Кашель отсутствует. При нарастании дыхательной недостаточности беспокойство детей сменяется вялостью, дети становятся тихими, едва плачут. Кормление и глотание становятся невозможными. Температура субфебрильная, пульс замедляется, наступает смерть от асфиксии иногда с терминальными судорогами. Как правило, дети умирают в первые 1-2 дня после рождения. Смертность среди доношенных детей составляет около 30%, а среди недоношенных 50-70%. У детей, проживших более 3 дней, может наступить полное выздоровление. При хорошо выраженной клинической картине объективно определяется укорочение легочного тона, дыхание ослаблено или почти отсутствует, иногда имеются крепитации. На рентгенограмме могут быть видны диффузные затемнения как при ателектазе или пятнистые милиарные тени - гранулярно-ретикулярная картина. Диафрагма плоская и слабо подвижная.
Для постановки диагноза имеет значение: 1. Недоношенность. 2. Патологический акушерский анамнез - факторы, приводящие к гипоксии, дыхательной недостаточности, приступы апноэ и цианоза.
Дифференциальный диагноз. 1. Ателектазы. Ателектазы наблюдаются преимущественно у недоношенных детей с мозговыми травмами во время родов. Легкие не могут полностью развертываться, а развертываются преимущественно ретростерналько и по ходу передних краев и долей. Остальные участки легких ателектатичны. Дети слабые, дышат совсем поверхностно или глотают воздух. Сразу после рождения цианотичны. При ритмичном сдавливании грудной клетки редко достигается развертывание легких. Смерть чаще всего наступает через 24 ч. Соответственно нарушено и общее состояние, температура субнормальная. При аускультации прослушивается кратковременное ослабленное везикулярное дыхание, иногда и крепнтирующие хрипы. 2. Кровоизлияния в легкие также сопровождаются приступами асфиксии, кровянистой пеной из носа и рта, иногда рвотами с примесью крови. 3. Дистелектаз. Наблюдается преимущественно у недоношенных детей. Речь идет о неправильном развертывании легких. Одни части легких развернуты, а другие ателектатичны. Дистелектаз часто представляет собой locus minoris resisteatiae, на который наслаивается воспаление. Жизнь ребенка в опасности. Если диафрагма располагается низко, а купола ее не достаточно плоские, может развиться буллезная эмфизема. Пузырьки проникают в интерстициальную ткань и развивается пневмомедиастинит, при проникновении их субплеврально развивается пневмоторакс с внезапным ухудшением дыхания и цианозом. 4. Диафрагмальная грыжа сопровождается рвотами, цианозом, приступами асфиксии, наступающими, как правило, после кормления. Для диагноза решающее значение имеет рентгенологическое исследование. 5. Кисты легких. Встречаются чрезвычайно редко. Если они большие, также могут наблюдаться приступы асфиксии. Для диагноза и здесь имеет большое значение рентгенологическое исследование. 6. Трахеоэзофагеальный свищ. 7. Паралич. 8. Атрезия носовых ходов.
Профилактика. 1. Правильное ведение родов. 2. Предупреждение кесаревого сечения. 3. Уход за новорожденным. 4. Оптимальная влажность (80-90%). 5. Регуляция сократительной способности маточной мускулатуры. 6. Укладывание ребенка так, чтобы головка располагалась ниже тела. 7. Антибиотики.
Лечение не дает существенных результатов. При подозрении на наличие гиалиновых мембран аспирируют содержимое полости носа, рта и желудка. Влажность воздуха в кувезе должна быть 60-90%, а температура 34-35°С. При приступах асфиксии назначают кислород 40-50% с известными перерывами, так чтобы дать возможность организму вывести накопившуюся угольную кислоту. При передозировании кислорода появляется опасность развития ретролентальной фиброплазии и фиброзирования легких. При тяжелых апнотических приступах производится эндотрахеальное вентилирование с переменным давлением. Хороших результатов достигают при воздействии постоянного положительного давления кислорода на воздухоносные пути или отрицательного давления на грудную клетку с помощью соответствующей аппаратуры, при спонтанном дыхании и без интубации. Таким образом предупреждают коллапс альвеол: период вдоха, и избегают опасностей, связанных с продолжительной интубацией: травма, инфекция, отрицательное воздействие на дыхательный эпителий. Для коррекции обменного и респираторного ацидоза назначают вливание 8,4% раствора бикарбоната натрия 5-8 мл или буферные растворы. Бикарбонат натрия дозируют соответственно рН и BE по формуле: миллилитры 8,4% раствора бикарбоната натрия (по BE) на кг весаХ0,3 (или 0,4), вводя фракционирований или в продолжительной капельной инфузии с 5-10% раствором глюкозы. При быстром внутривенном вливании существует опасность кровоизлияния в мозг и гипернатриемических судорог. При их появлении немедленно внутривенно вводят 3-5 мл 10% глюконата кальция. Если появляется хотя бы малейшее подозрение на наличие коагулопатии потребления - кровоизлияния, пониженное содержание тромбоцитов, назначают гепарин. Во избежание регургитации и аспирации ребенка кормят парентерально. Назначают и антибиотическое лечение. При сердечной недостаточности назначают изоланид.
Диспнотический синдром Wilson-Mikity. Этот синдром впервые был описан в 1960 г. Позднее имелись сообщения A. Hottinger и сотр. Alison J. Chaptal и сотр. сообщают о синдроме у близнецов. Заболевание наблюдается у недоношенных детей с весом при рождении менее 1500 г и, в порядке исключения, у детей с более высоким весом. Синдром причисляется к аномалиям в строении легких.
Этиология не известна. Все бактериологические, вирусологические, микотические и серологические исследования отрицательны.
Патогенез окончательно не выяснен. Предполагают, что имеется нарушение развития альвеол и аномалии в развитии эластической системы легких в смысле ее незрелости. Последнее не очень убедительно, так как у всех недоношенных детей эластическая ткань недоразвита, но заболевание встречается редко. Для развития диспнотического синдрома самое большое значение имеет эмфизема легких.
Клиническая картина. Наиболее характерными признаками являются: диспноэ, тахипноэ и цианоз. Затрудненное дыхание часто появляется сразу после рождения, но в некоторых случаях и позднее, к концу первой недели и до 35 дней от момента рождения. Временное затруднение дыхания исчезает и через несколько дней снова появляется при малейшем напряжении (сосание). Диспноэ, тахипноэ и цианоз нарастают и нередко при усилиях появляются приступы апноэ. Заболевание протекает и с коклюшеподобным кашлем и иногда с пеной изо рта. Температуры нет. Заболевание сопровождается легочной гипертензией и обременением правого сердца, увеличением печени и иногда легкими отеками. Физикальная находка незначительна. Грудная клетка ваздута, аускультативно слышны единичные влажные мелкие хрипы без признаков бронхоспазма. Характерна рентгенологическая находка, На рентгене видны по целому протяжению легких узловидные или сетчатые затемнения с мелкими круглыми просветлениями и базальная эмфизема. Рентгенологические изменения длительное время персистируют и после возможного выздоровления, как при пневмоцистной пневмонии.
Течение не всегда одинаково. Некоторые дети выздоравливают, другие при частых рецидивирующих инфекциях, дыхательной недостаточности и обременении правого сердца погибают за несколько месяцев (недель или месяцев). Смертность составляет более 50%. При аутопсии легкие больше нормальных и плотные. Поверхность их пестрая и видны участки темно-красного и бледно-красного цвета. Поверхность легких крупнозернистая и напоминает поверхность печени при циррозе. Со стороны хилусов реакции не отмечается. Гистологически констатируют утолщенные соединительно тканные перегородки и круглоклеточные инфильтраты на месте эмфизематозных участков с исчезновением альвеолярных перегородок. В связи с фиброзом в интерстициуме говорят о новой форме легочного фиброза у новорожденных.
В дифференциально-диагностическом отношении следует иметь в виду все состояния, сопровождающиеся нарушениями дыхания. Разграничение с гиалиновыми мембранами не трудно. Течение при них короткое со смертельным исходом или выздоровлением еще в первые дни. Пневмонии сопровождаются температурой и пр. Плазмоклеточная интерстициальная пневмония встречается, как правило, у госпитализированных детей, и симптомы ее появляются через 4-6 недель. Рентгенологическая находка также характерна. Труднее разграничение с синдромом Хаман-Рич. Этот синдром очень редко наблюдается у детей и только в порядке исключения у грудных детей или у новорожденных. Явления при этом заболевании острые, с прогрессированием фиброзного процесса и развитием легочной гипертензии. Тахипноэ выражено още вначале. На рентгене видны диффузные интерстициальные изменения, напоминающие матовое стекло.
Лечение. Ребенку необходим особый уход и устранение любых нагрузок. Питание осуществляется через зонд. Важным условием является предупреждение инфекций. Для снижения тахипноэ назначают продолжительное кислородолечение (кислородная палатка). При наличии правосторонней сердечной недостаточности назначают препараты дигиталиса. Можно попробовать лечение преднизоном (1-2 мг на кг веса). Любую дополнительную инфекцию лечат антибиотиками, прибегают к переливанию крови.
Читайте также: