Эмпиеме плевры при абсцессе легкого при инфекциях кожи
Эмпиема плевры (гнойный плеврит) чаще бывает односторонняя; двусторонняя эмпиема плевры встречаются редко. Довольно часто в плевральной полости первоначально образуется серозный экссудат (при пневмониях), который лишь постепенно переходит в гнойный, например при прорыве абсцесса легкого в полость плевры. Всасывание токсинов, содержащихся в гнойном экссудате, в кровь вызывает явления общей интоксикации организма больного.
Тяжелое состояние больного с плевритом зависит также от патологических рефлексов, возникающих в результате раздражения воспалительным процессом и экссудатом многочисленных нервных окончаний в плевре.
Скапливаясь все в большем и большем количестве, экссудат чисто механически вызывает сдавление легких и сердца и их смещение в противоположную сторону и тем самым ведет к резкому нарушению сердечной и дыхательной деятельности. Различают полные (тотальные) и частичные (местные, осумкованные или отграниченные) гнойные плевриты.
При неправильном лечении или в запущенных случаях гнойный экссудат прорывается либо через бронхи, либо через кожу. В результате этого возникают внутренние бронхиальные или наружные кожные свищи.
Эмпиема плевры причины. Причины возникновения эмпиемы плевры довольно разнообразны, а именно: пневмонии, абсцессы и гангрена легких, повреждение плевры и легких, распространение воспалительного процесса из соседних или отделенных воспалительных очагов (например, в брюшной полости) гематогенным или лимфогенным путем.
Метастатическое происхождение гнойного плеврита может наблюдаться также при ангинах, фурункулах, некоторых инфекционных болезнях: гриппе, тифе, скарлатине. Таким образом, в большинстве случаев эмпиема плевры является вторичным заболеванием.
Эмпиема плевры признаки и симптомы. Признаки эмпиемы плевры во многом сходны с признаками других выпотных плевритов, например серозного. Однако все эти признаки и особенно общие явления бывают выражены при гнойном плеврите значительно резче.
Токсины, содержащиеся в гнойном выпоте, всасываясь в организм, вызывают тяжелые общие явления отравления (интоксикацию) в виде ознобов, проливных потов, общей слабости, повышения температуры до 39-40° (причем температурная кривая имеет часто гектический тип), ослабления и учащения сердечной деятельности, характерных изменений картины крови (лейкоцитоз, сдвиг формулы влево, ускорение РОЭ), нарастания анемии, похудания.
Помимо всего этого, гнойный экссудат вызывает, как сказано, сдавление и смещение сердца, легких и диафрагмы. В результате возникает ряд важных признаков эмпиемы плевры: затруднение и учащение дыхания и пульса, явления венозного застоя на лице в виде цианоза и др. Больной обычно лежит на больном боку, кашляет, жалуется на боли в боку.
Наличие выпота в плевральной полости обусловливает появление и многих других признаков гнойного плеврита.
При осмотре больного бросается в глаза поверхностное и частое дыхание и отставание при этом грудной клетки на стороне выпота, сглаживание, расширение или даже выпячивание межреберных промежутков, а при больших выпотах — заметное выпячивание больной стороны грудной клетки.
При перкуссии на месте выпота определяется притупление и полная тупость. Очень характерно, что верхняя граница тупости (жидкости) располагается не горизонтально, а косо, имея высшую точку по задней подмышечной линии, откуда граница тупости спускается вниз, вперед, к позвоночнику. Над легочной тканью, оттесненной выпотом кверху, определяется тимпанический звук.
Границы сердца и сердечный толчок смещены в противоположную сторону. Голосовое дрожание на месте выпота ослаблено или даже совершенно не определяется. Это очень важный признак, позволяющий отличить выпотной плеврит от пневмонии, при которой голосовое дрожание усилено. При выслушивании на месте выпота дыхательные шумы ослаблены или даже совершенно исчезают. Над сдавленным легким выслушивается дыхание с бронхиальным оттенком.
Очень ценным и простым вспомогательным приемом при распознавании плеврита является диагностический прокол плевры, который производится врачом. Весьма ценные данные для распознавания плеврита получаются при рентгеноскопии или рентгенографии грудной клетки.
Эмпиема плевры осложнения: внутренние плевро-бронхиальные и наружные плевральные свищи, пиопневмоторакс и сепсис. При неправильном лечении или в запущенных случаях острый гнойный плеврит может перейти в хроническое состояние (хроническая эмпиема плевры).
Эмпиема плевры первая помощь. При малейшем подозрении на наличие гнойного плеврита у больного или при установленном диагнозе больного госпитализируют в хирургическое отделение больницы. Транспортировка в полусидячем положении. По показаниям применяют сердечные средства и др.
[youtube.player]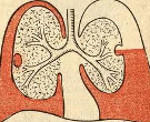
Эмпиема плевры – это воспаление плевральных листков, сопровождающееся образованием гнойного экссудата в плевральной полости. Эмпиема плевры протекает с ознобами, стойко высокой или гектической температурой, обильной потливостью, тахикардией, одышкой, слабостью. Диагностику эмпиемы плевры проводят на основании рентгенологических данных, УЗИ плевральной полости, результатов торакоцентеза, лабораторного исследования экссудата, анализа периферической крови. Лечение острой эмпиемы плевры включает дренирование и санацию плевральной полости, массивную антибиотикотерапию, дезинтоксикационную терапию; при хронической эмпиеме может выполняться торакостомия, торакопластика, плеврэктомия с декортикацией легкого.
МКБ-10
Общие сведения

Причины
Почти в 90% случаев эмпиемы плевры являются вторичными по своему происхождению и развиваются при непосредственном переходе гнойного процесса с легкого, средостения, перикарда, грудной стенки, поддиафрагмального пространства.
1. Чаще всего эмпиема плевры возникает при острых или хронических инфекционных легочных процессах:
В ряде случаев эмпиемой плевры осложняется течение медиастинита, перикардита, остеомиелита ребер и позвоночника, поддиафрагмального абсцесса, абсцесса печени, острого панкреатита.
2. Метастатические эмпиемы плевры обусловлены распространением инфекции гематогенным или лимфогенным путем из отдаленных гнойных очагов (например, при остром аппендиците, ангине, сепсисе и др.).
3. Посттравматический гнойный плеврит, как правило, связан с травмами легкого, ранениями грудной клетки, разрывом пищевода.
4. Послеоперационная эмпиема плевры может возникать после резекции легких, пищевода, кардиохирургических и других операций на органах грудной полости.
Патогенез
В развитии эмпиемы плевры выделяют три стадии: серозную, фибринозно-гнойную и стадию фиброзной организации.
- Серозная стадия протекает с образованием в плевральной полости серозного выпота. Своевременно начатая антибактериальная терапия позволяет подавить экссудативные процессы и способствует спонтанной резорбции жидкости. В случае неадекватно подобранной противомикробной терапии в плевральном экссудате начинается рост и размножение гноеродной флоры, что приводит к переходу плеврита в следующую стадию.
- Фибринозно-гнойная стадия. В этой фазе эмпиемы плевры вследствие увеличения количества бактерий, детрита, полиморфно-ядерных лейкоцитов экссудат становится мутным, приобретая гнойный характер. На поверхности висцеральной и париетальной плевры образуется фибринозный налет, возникают рыхлые, а затем плотные спайки между листками плевры. Сращения образуют ограниченные внутриплевральные осумкования, содержащие скопление густого гноя.
- Стадия фиброзной организации. Происходит образование плотных плевральных шварт, которые, как панцирь, сковывают поджатое легкое. Со временем нефункционирующая легочная ткань подвергается фиброзным изменениям с развитием плеврогенного цирроза легкого.
Классификация
В зависимости от этиопатогенетических механизмов различают эмпиему плевры:
- метапневмоническую и парапневмоническую (развившуюся в связи с пневмонией),
- послеоперационную
- посттравматическую.
По длительности течения эмпиема плевры может быть острой (до 1 мес.), подострой (до 3-х мес.) и хронической (свыше 3-х мес.). С учетом характера экссудата выделяют гнойную, гнилостную, специфическую, смешанную эмпиему плевры. Возбудителями различных форм эмпиемы плевры выступают неспецифические гноеродные микроорганизмы (стрептококки, стафилококки, пневмококки, анаэробы), специфическая флора (микобактерии туберкулеза, грибки), смешанная инфекция.
По критерию локализации и распространенности эмпиемы плевры бывают:
- односторонними и двусторонними;
- субтотальными, тотальными, отграниченными: апикальными (верхушечными), паракостальными (пристеночными), базальными (наддиафрагмальными), междолевыми, парамедиастинальными.
По объему гнойного экссудата:
- малая - при наличии 200-500 мл гнойного экссудата в плевральных синусах;
- средняя - при скоплении 500–1000 мл экссудата, границы которого доходят до угла лопатки (VII межреберье);
- большая - при количестве выпота более 1 литра.
Пиоторакс может быть закрытым (не сообщающимся с окружающей средой) и открытым (при наличии свищей – бронхоплеврального, плеврокожного, бронхоплевральнокожного, плевролегочного и др.). Открытые эмпиемы плевры классифицируются как пиопневмоторакс.
Симптомы эмпиемы плевры
Острый пиоторакс манифестирует с развития симптомокомплекса, включающего ознобы, стойко высокую (до 39°С и выше) или гектичекую температуру, обильное потоотделение, нарастающую одышку, тахикардию, цианоз губ, акроцианоз. Резко выражена эндогенная интоксикация: головные боли, прогрессирующая слабость, отсутствие аппетита, вялость, апатия.
Отмечается интенсивный болевой синдром на стороне поражения; колющие боли в груди усиливаются при дыхании, движениях и кашле. Боли могут иррадиировать в лопатку, верхнюю половину живота. При закрытой эмпиеме плевры кашель сухой, при наличии бронхоплеврального сообщения – с отделением большого количества зловонной гнойной мокроты. Для пациентов с эмпиемой плевры характерно вынужденное положение - полусидя с упором на руки, расположенные позади туловища.
Осложнения
Вследствие потери белков и электролитов развиваются волемические и водно-электролитные расстройства, сопровождающиеся уменьшением мышечной массы и похуданием. Лицо и пораженная половина грудной клетки приобретают пастозность, возникают периферические отеки. На фоне гипо- и диспротеинемии развиваются дистрофические изменения печени, миокарда, почек и функциональная полиорганная недостаточность. При эмпиеме плевры резко возрастает риск тромбозов и ТЭЛА, приводящих к гибели больных. В 15% случаев острая эмпиема плевры переходит в хроническую форму.
Диагностика
Распознавание пиоторакса требует проведения комплексного физикального, лабораторного и инструментального обследования. При осмотре пациента с эмпиемой плевры выявляется отставание пораженной стороны грудной клетки при дыхании, асимметричное увеличение грудной клетки, расширение, сглаживание или выбухание межреберий. Типичными внешними признаками больного с хронической эмпиемой плевры служат сколиоз с изгибом позвоночника в здоровую сторону, опущенное плечо и выступающая лопатка на стороне поражения.
Перкуторный звук на стороне гнойного плеврита притуплен; в случае тотальной эмпиемы плевры определяется абсолютная перкуторная тупость. При аускультации дыхание на стороне пиоторакса резко ослаблено или отсутствует. Дополняют физикальную картину данные инструментальной диагностики:
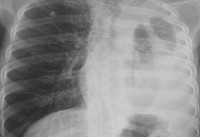
- Рентген. Полипозиционная рентгенография и рентгеноскопия легких при эмпиеме плевры обнаруживают интенсивное затенение. Для уточнения размеров, формы осумкованной эмпиемы плевры, наличия свищей выполняют плеврографию с введением водорастворимого контраста в плевральную полость. Для исключения деструктивных процессов в легких показано проведение КТ, МРТ легких.
- Сонография. В диагностике ограниченных эмпием плевры велика информативность УЗИ плевральной полости, которое позволяет обнаружить даже небольшое количество экссудата, определить место выполнения плевральной пункции.
- Оценка экссудата. Решающее диагностическое значение при эмпиеме плевры отводится пункции плевральной полости, с помощью которой подтверждается гнойный характер экссудата. Бактериологический и микроскопический анализ плеврального выпота позволяет уточнить этиологию эмпиемы плевры.
Лечение эмпиемы плевры
При гнойном плеврите любой этиологии придерживаются общих принципов лечения. Большое значение придается раннему и эффективному опорожнению плевральной полости от гнойного содержимого. Это достигается с помощью дренирования плевральной полости, вакуум-аспирации гноя, плеврального лаважа, введения антибиотиков и протеолитических ферментов, лечебных бронхоскопий. Эвакуация гнойного экссудата способствует уменьшению интоксикации, расправлению легкого, спаиванию листков плевры и ликвидации полости эмпиемы плевры.
Одновременно с местным введением противомикробных средств назначается массивная системная антибиотикотерапия (цефалоспорины, аминогликозиды, карбапенемы, фторхинолоны). Проводится дезинтоксикационная, иммунокорригирующая терапия, витаминотерапия, переливание белковых препаратов (плазмы крови, альбумина, гидролизатов), растворов глюкозы, электролитов. С целью нормализации гомеостаза, снижения интоксикации и повышения иммунорезистентных возможностей организма выполняется УФО крови, плазмаферез, плазмоцитоферез, гемосорбция.
В период рассасывания экссудата назначаются процедуры, предотвращающие образование плевральных сращений - дыхательная гимнастика, ЛФК, ультразвук, классический, перкуторный и вибрационный массаж грудной клетки.
При формировании хронической эмпиемы плевры показано хирургическое лечение. При этом может выполняться торакостомия (открытое дренирование), плеврэктомия с декортикацией легкого, интраплевральная торакопластика, закрытие бронхоплеврального свища, различные варианты резекции легкого.
Прогноз и профилактика
Осложнениями эмпиемы плевры могут являться бронхоплевральные свищи, септикопиемия, вторичные бронхоэктазы, амилоидоз, полиорганная недостаточность. Прогноз при эмпиеме плевры всегда серьезный, летальность составляет 5-22%. Профилактика эмпиемы плевры заключается в своевременной антибиотикотерапии легочных и внелегочных инфекционных процессов, соблюдении тщательной асептики при хирургических вмешательствах на грудной полости, достижении быстрого расправления легкого в послеоперационном периоде, повышении общей резистентности организма.
[youtube.player]
Определение
Под легочным абсцессом подразумевают развитие местного единичного или множественного нагноения в легком. Это нагноение резко отграниченно от других здоровых частей легкого и окружено большей частью поясом новообразованной ткани. Гангрена легких, при которой также происходит гнойный воспалительный процесс, резко отличается от абсцесса легких. При ней происходит иного рода распад легочной ткани и больная ткань не так резко отграничивается от здоровой.
Этиология
Очень часто легочные абсцессы присоединяются к другим бактериальным заболеваниям легких. Сюда, прежде всего, относится пневмония. Причем диплококковая пневмония обычно не ведет к развитию нагноения в легких. Диплококк может вызвать гнойный плеврит, гнойный менингит или гнойное воспаление других серозных оболочек. В легких он вызывает обыкновенно только простое преимущественно фибринозно-экссудативное воспаление.
Реже абсцесс легкого развивается после лобулярных пневмоний (бронхопневмоний). В особенности это бывает у лиц, ослабленных предшествовавшими болезнями. Например, после дифтерии или кори, у лиц, например, туберкулезных, у которых уже вследствие проникновения и часто присутствия обыкновенных возбудителей нагноения в легких имеются условия для образования абсцессов.
Впрочем, в действительно туберкулезных легких абсцессы образуются редко. Большей частью имеется дело с туберкулезными уплотнениями. Они макроскопически очень похожи на абсцесс, но которые гистологически легко отличимы от них.
Особенно часто гнойные уплотнения и размягчения наблюдаются в течение или после аспирационных пневмоний, вызванных инородными телами. Например, частицами пищи, костями, искусственными зубами и т. п., которые попадают в бронхи либо случайно, либо вследствие паралича глоточной и гортанной мускулатуры, закрывающей обычно доступ к дыхательным путям, либо у душевнобольных, или у лиц, находящихся в бессознательном состоянии.
Подобные инородные тела вызывают воспаление и нагноение либо потому, что они сами легко подвергаются гнилостному разложению, либо оттого, что вместе с ними заносятся в бронхи различного рода возбудители инфекций, которые затем размножаются на благоприятной почве, созданной инородным телом.
Во всех вышеупомянутых случаях имеется дело с развитием большого, обыкновенно одиночного, абсцесса; редко образуются одновременно 2 или 3 абсцесса. Напротив, так называемые метастатические абсцессы легких бывают обыкновенно множественными, но в большинстве случаев более мелкими. Они развиваются вследствие заноса заразительного материала в легочную артерию и ее ветви, т. е. вследствие поступления зараженных эмболов.
Далее к заносу заразительных эмболов в мелкие и мельчайшие ветви легочной артерии и к последующему развитию абсцессов могут привести пиемические и септические заболевания. Нередко подобные абсцессы, большей частью множественные, бывают очень мелки и формируются лишь незадолго до смерти, так что они не дают никаких клинических явлений и открываются только на вскрытии.
Напротив, одиночные инфаркты, вызванные заразительными тромбами, бывают более крупными, а развивающиеся из них абсцессы могут достигать очень большой величины.
Гнойные процессы, развившиеся по соседству с легкими, тоже способны распространиться на легкие вследствие прямого перехода воспаления через лимфатическую систему. Это бывает, например, при нагноившихся раковых новообразованиях пищевода, в особенности если они вскрываются в трахею.
Кроме того, легочные абсцессы могут образоваться вследствие нагноения эхинококковых кист легкого, при поддиафрагмальных или околопочечных абсцессах. Аппендицит также может повести иногда к развитию абсцесса в легком (большей частью в правом) либо вследствие поступления возбудителей нагноения через лимфатические пути брюшины и диафрагмы в плевру и в легкое, либо вследствие заноса эмболического материала чрез вены.
Наконец, в редких случаях абсцесс легкого может развиться при травматических повреждениях, например, при колотых ранах.
Патологическая анатомия
Местоположение абсцесса в легком большей частью легко определить на основании его выпячивания, консистенции и окраски, отличной от здоровой ткани. Если абсцесс расположен вблизи плевры и наполнен жидким гноем, то определяется ясная флюктуация.
Если пораженная полость соединена с бронхом, то стенка ее западает и края полости бывают ясно и резко выражены. Цвет абсцесса различный, смотря по глубине его положения; при поверхностном положении абсцесса в легком просвечивает желтоватый цвет гноя; при более глубоких абсцессах замечается темная окраска вследствие инфильтрации, большей частью сопровождающейся кровоизлияниями.
Многочисленные мелкие абсцессы пиемического происхождения часто покрывают всю плевру, повсюду замечаются небольшие, желтого цвета, выпячивания, обыкновенно окруженные гиперемическим поясом. Прилежащие части плевры тоже представляют большей частью воспалительные изменения.
Если легочный абсцесс присоединяется к инфаркту легкого, то часть легкого, окружающая инфаркт, часто подвергается размягчению, так что инфаркт как бы плавает в гное и части его иногда выделяются наружу через бронх или наружное перфорационное отверстие. Большей частью, однако, легочный абсцесс бывает ограничен заметным уже простым глазом демаркационным поясом, состоящим из здоровой и больной ткани.
При инфарктах, развившихся вследствие заноса зараженных эмболов и переходящих потом в абсцесс легкого, почти всегда участвует также плевра. Так что в более или менее давних случаях одновременно с легочным абсцессом существует часто и эмпиема.
При гистологическом исследовании находят различные изменения, смотря по характеру предшествовавшего основного процесса. Для всех абсцессов, однако, характерно гнойное размягчение первоначально воспаленной ткани. Оно сопровождается разрушением легочной ткани, хотя и не в такой сильной степени, как при гангрене легких.
Содержимое легочного абсцесса состоит из:
- эластических, соединительнотканных волокон;
- альвеолярных клеток;
- лейкоцитов;
- красных кровяных телец;
- гнойного распада, который, в зависимости от степени инфекции гнилостными микробами и количеству измененного красящего вещества крови, имеет различный запах и цвет. Количество гноя также различно, смотря по его величине и толщине демаркационного пояса.
Течение болезни
Развитие абсцесса легкого всегда сопровождается высокой температурой. Лихорадка присоединяется то к предшествовавшему лихорадочному периоду воспаления легкого, то появляется самостоятельно, если абсцесс развился вследствие какой-либо другой причины.
Обыкновенно существуют и другие явления инфекции:
- количество лейкоцитов увеличивается до 30-50 тыс.;
- сердечная деятельность учащается;
- селезенка увеличивается;
- в зависимости от колебаний температуры наблюдается повышенная потливость.
Субъективные расстройства бывают вначале незначительны. При увеличении абсцесса или при развитии одновременно нескольких небольших абсцессов появляются одышка и цианоз. Кашель бывает только в том случае, когда одновременно поражается и слизистая оболочка бронхов, или же когда содержимое абсцесса вскрывается в бронх.
При поверхностном положении абсцесса в легком, в скором времени появляется плеврит. Он в свою очередь вызывает тягостные для больного явления, особенно кашель и боли. При вскрытии абсцесса в дыхательные пути больной отхаркивает характерную мокроту.
Иногда абсцессы, расположенные вблизи плевры. Они могут вскрыться в плевральную полость, привести к склеиванию обоих листков плевры, вызвать выпячивание межреберного промежутка и затем вскрыться наружу. Другие, наоборот, не имеют склонности к увеличению или к вскрытию.
После вскрытия легочного абсцесса, самостоятельного или искусственного, заживление обыкновенно происходит таким образом, что разрушенная ткань легкого выделяется наружу и затем, особенно у детей, образуется рубец, который в итоге настолько уменьшается, что почти совершенно теряется в здоровой легочной ткани.
У взрослых полость хотя и немного уменьшается, но остается и затем выстилается со стороны приводящего бронха слизистой оболочкой. При менее благоприятном течении, например, если после выделения разрушенной ткани еще кое-где остаются возбудители нагноения, легочный абсцесс может образоваться повторно. В других случаях развивается впоследствии эмпиема или гнойный пневмоторакс.
Симптомы
Только большие абсцессы легкого дают объективные и симптомы. Мелкие, особенно множественные абсцессы часто открываются только на вскрытии. А при жизни, кроме быстро развившегося плеврита и одышки может и не быть никаких особенных явлений, указывающих на их присутствие.
Большой легочный абсцесс также может не вызывать значительных местных объективных симптомов, по крайней мере до его опорожнения, если он расположен внутри доли легкого.
Симптомами, указывающими на болезнь, могут быть усиление голосового дрожания и бронхиальное дыхание. Однако они наблюдаются не всегда. Иногда довольно рано появляется шум трения плевры.
Все эти симптомы не представляют сами по себе ничего характерного. Поэтому понятно, что абсцесс легкого, развившийся после пневмонии или инфаркта, часто может быть не распознан. Иное дело, если абсцесс вскрывается в бронхи или наружу.
В последнем случае на соответственном месте грудной клетки замечается более сильная резистентность при ощупывании в межреберных промежутках. Кожа инфильтрируется, краснеет и немного выпячивается. На месте выпячивания определяется флюктуация.
В подобных случаях, при отсутствии хирургического вмешательства, в итоге образуется наружный свищ. Он сообщается с замкнутой полостью в легком, или в неблагоприятном случае гнойный пневмоторакс. При нём фиксированное сращениями легкое заключает в себе полость, которая сообщается как с полостью плевры, так и с бронхом.
При физическом исследовании находят:
- тимпанический звук;
- амфорическое дыхание;
- изменение перкуторного звука при перемене положения тела;
- звучные хрипы.
При вскрытии абсцесса в бронх, которое обыкновенно происходит быстрее и более неожиданно, больной внезапно отхаркивает за раз большое количество чисто гнойной мокроты. Причем он чувствует в то же время значительное облегчение. При стоянии мокрота разделяется на два слоя: верхний – жидкий и нижний – более густой.
В мокроте могут обнаруживаться следующие органические элементы:
- кристаллы гематоидина;
- клочья легочной ткани, отчасти сохранившей еще свое первоначальное строение;
- эластические волокна;
- жир;
- холестерин в форме характерных пластинок;
- измененное красящее вещество крови.
Цвет мокроты то чисто желтый, то серовато-красный, то буро-красный или черный; она никогда не имеет буро-зеленого цвета, как это бывает при гангрене легкого. Кроме того, мокрота никогда не отличается таким зловонным запахом, как при гангрене. Она имеет приторный запах, характерный для гноя.
Иногда со вскрытием гноя наружу или внутрь субъективные расстройства исчезают или значительно уменьшаются. Температура после свободного выдоха гноя падает и остается низкой. При задержке выделения она снова повышается вследствие всасывания в кровь токсинов.
В мокроте встречаются в большом количестве микроорганизмы. Не только собственно возбудители нагноения, но и другие, которые из бронхов попали в гной и нашли в нем для себя благоприятную почву для размножения. Они дают повод к воспалению слизистой оболочки бронхов и в здоровых еще частях легкого. Поэтому явления бронхита встречаются часто и в период заживления основного недуга.
По мере заживления полости абсцесса мокрота постепенно теряет свои характерные свойства. Аускультативные явления уступают место нормальным. У взрослых почти навсегда остается на соответствующем месте ослабленный перкуторный звук, часто с тимпаническим оттенком. Он указывает на остатки уплотнения. Вообще у взрослых лишь крайне редко не остается никаких изменений после заживления легочного абсцесса.
Диагностика абсцесса легкого
Не всегда легко поставить дифференциальный диагноз между абсцессом легкого и эмпиемой, другого рода полостями, новообразованиями легкого и бронхоэктазиями. В процессе распознавании приходится считаться и с легочной гангреной.
Важно также иметь в виду возможность вскрытия в легкое, т. е. в бронхи, абсцесса иного происхождения, например, туберкулезного. Это может произойти вследствие спондилита позвоночника, абсцесса печени или поддиафрагмального абсцесса. Но в этих случаях в мокроте большей частью не бывает клочьев легочной ткани. То же относится и к эмпиеме, вскрывшейся в легкое.
Характерные свойства мокроты при абсцессе легкого важны также для отличия его от туберкулезных и бронхоэктатических полостей. Правда, и при первых находятся в мокроте эластические волокна, но они не встречаются в таком обилии в характерном расположении соответственно альвеолам, а лежат чаще поодиночке.
Кроме того, при легочном абсцессе мокрота равномерно гнойная. При туберкулезных же кавернах она выделяется в виде плотных комков, которые содержат туберкулезные бациллы. При бронхоэктатических полостях мокрота не содержит эластических волокон и не имеет обыкновенно гнилостного запаха.
Наконец, в противоположность туберкулезным кавернам и бронхоэктазиям, легочный абсцесс в большинстве случаев развивается быстро. Например, после пневмонии, инфаркта и т. п.
Трудно иногда отличить абсцесс от гангрены легкого. Она может развиться вследствие тех же причин, тем более что абсцесс часто переходит в гангрену. Однако при гангрене легочная ткань не столько расплавляется, сколько гниет.
Хорошо распознается легочный абсцесс с помощью рентгеновского обследования.
Прогноз
Прогноз легочного абсцесса при условии своевременного и правильного лечения зачастую благоприятен.
Лечение
Для лечения применяются бронхолитики, отхаркивающие средства, ингаляции, антибиотики в увеличенных дозировках. Показано высококалорийное питание, белки, дополнительный прием витаминов. Положительный эффект наблюдается при использовании Левамизола, Т-активина, антистафилококковых плазма и гаммаглобулинов, гемосорбции, плазмафереза. При неэффективности таких мер спустя несколько месяцев проводится хирургическое лечение.
При оперативном вмешательстве производят санацию полости абсцесса. Возможно проведение чрескожной пункции. Также как способ оперативного лечения может быть произведена бронхоскопическая санация абсцесса.
[youtube.player]Как устроена плевральная полость?
Лёгкие – парный орган дыхательной системы человека. Они занимают почти всю полость грудной клетки, а их размер и форма изменяются в разные фазы дыхания. Снаружи каждое лёгкое покрыто плеврой – тонкой, гладкой, увлажнённой оболочкой. Висцеральная плевра, покрывающая орган, сращена с его поверхностью.

Пристеночный (париетальный) листок плевры выстилает внутреннюю поверхность грудной клетки. Между листками плевры образуется замкнутое щелевидное пространство – плевральная полость. Это пространство в норме заполнено несколькими миллилитрами плевральной жидкости, облегчающей скольжение лёгких при дыхательных движениях.
Причины гнойного воспаления плевры
Микробы, вызывающие эмпиему, – это гноеродные кокки, бациллы, неспорообразующие анаэробные микроорганизмы или туберкулёзные палочки.
Чаще всего листки плевры воспаляются в результате прорыва очагов гнойного распада лёгкого (абсцессов, гангрены, туберкулёзных каверн). Вместе с гноем в плевральную полость попадает и воздух, поджимающий лёгкое, – развивается пиопневмоторакс. При проникающих ранениях и операциях на грудной клетке инфицирование может происходить извне.
Факторы риска эмпиемы плевры:
- снижение сопротивляемости организма инфекциям;
- заполнение полости между плевральными листками кровью или воздухом.
Острая эмпиема плевры иногда бывает результатом микробного инфицирования и нагноения реактивного выпота при воспалении лёгких.
Что происходит в грудной полости при эмпиеме?
Симптомы болезни
Пациенты испытывают боль в груди, одышку, высокую лихорадку, с ознобами и проливными потами. При выстукивании, выслушивании и на рентгеновском снимке определяются симптомы наличия воспалительной жидкости. При анализе крови находят повышение количества лейкоцитов с преобладанием молодых клеток, снижение гемоглобина, повышение СОЭ. При длительной лихорадке пациенты быстро теряют силы.
Диагноз уточняют после пунктирования. Место для прокола выбирают при рентгеновском просвечивании. В полученном гное выявляют микробов-возбудителей эмпиемы и уточняют их чувствительность к антибиотикам.
Лечение заболевания – общие положения

Лечение направлено на быстрейшее прекращение гнойного расплавления плевры. Больным эмпиемой необходимы полноценное питание с достаточным количеством белков и витаминов, возмещение потери жидкости и белка, лечение анемии.
При отсутствии бронхоплеврального свища, применяют метод ежедневных пункций с полным отсасыванием гнойного содержимого, промыванием полости плевры раствором антисептика с введением антибиотика, подобранного по чувствительности микроба-возбудителя.
Более эффективный метод − дренирование воспалённой плевральной полости с периодическим или постоянным промыванием растворами антисептика и активным вакуумным отсасыванием содержимого.
Дренирование плевральной полости – выведение её содержимого наружу через трубки-дренажи до полного очищения. Показание к дренированию − накопление между плевральными листками воздуха, крови или жидкости при болезненных состояниях (пневмоторакс, эмпиема, гемоторакс) или после операций на грудной клетке.
Дренажно-отсасывающий аппарат – это дренажная трубка, которая введена в плевральную полость и соединена с отсасывающей системой. Дренаж − резиновая или полиэтиленовая трубка длиной до 40 см с боковыми отверстиями на конце. Толщина трубки определяется консистенцией удаляемого содержимого (воздух, кровь, гной).
Перед дренированием с помощью рентгеновского просвечивания грудной клетки определяют точное место для прокола. Дренажная трубка заводится в грудную полость между рёбрами с помощью полого инструмента – троакара. Под местным обезболиванием рассекается кожа межреберья, затем троакар вводится по верхнему краю ребра в полость плевры. Через него проводят дренажную трубку, троакар удаляют, а дренаж фиксируют к коже.
Для удаления гноя из плевральной полости трубку помещают в двугорлую банку для сбора содержимого, банку соединяют с отсасывающей системой. Благодаря гидростатическому эффекту отсасывающее действие получают опусканием свободного конца трубки под воду, либо с помощью насоса. Осложнениями дренирования грудной полости могут быть ранения лёгкого, сердца или крупного сосуда.
Хроническая эмпиема плевры является показанием к проведению операций:
- декортикации лёгкого;
- плеврэктомии;
- удалению (резекции) поражённой лёгочной ткани;
- торакопластике.
Хирургическое лечение
Операция Делорма или декортикация лёгкого – хирургическое удаление уплотнённого слоя фиброзной ткани на оболочке лёгкого, препятствующего расправлению. Цель операции – освобождение лёгкого от рубцов, покрывающих висцеральную плевру, создание условий для расправления и восстановления его работы.
Показания к операции декортикации:
- ригидный панцирный плеврит;
- хроническая эмпиема плевры с бронхиальным свищом или без него;
- остаточная полость эмпиемы с бронхиальными свищами или без них;
- последствия гемоторакса (кровоизлияния в полость плевры).
Противопоказание к декортикации лёгкого − активная фаза туберкулёза лёгких.
При хроническом гнойном плеврите декортикацию лёгкого сочетают с плеврэктомией – удалением утолщённой пристеночнойплевры, составляющей наружную стенку гнойной полости. Декортикация может сочетаться и с резекцией лёгкого – удалением поражённого участка органа. Тогда декортикация выполняется на оставшейся части лёгкого. Декортикацию как самостоятельную операцию выполняют при хронической эмпиеме в сроки от 3 до 6 месяцев. Удовлетворительные результаты после декортикации больного лёгкого наблюдаются у большинства пациентов с хронической эмпиемой.
Плеврэктомия – операция удаления пристеночной плевры с внутренней (рёберной) поверхности грудной клетки. Цель операции − заращение плевральной полости. Показание для плеврэктомии − хроническая эмпиема плевры. Удаление стенок гнойной полости сочетается с декортикацией лёгкого.
Торакопластика – хирургическое вмешательство, при котором удаляют часть рёбер и обеспечивают мобилизацию и западение грудной стенки. Цель операции − ликвидация стойкой остаточной гнойной полости эмпиемы. Все методы торакопластики разделяются на 2 группы.
При интраплевральной торакопластике широко вскрывается гнойная полость в плевре путём полного иссечения рёбер с межрёберными промежутками и пристеночными плевральными рубцами – это операция Шеде.
При экстраплевральной торакопластике проводится поднадкостничная резекция рёбер, но плевральная полость не вскрывается, и западающая грудная стенка обеспечивает поджатие и спадение лёгочной ткани – это операция Эндерлена.
Торакопластику используют при упорном длительном течении эмпиемы, если невозможно выполнить операцию декортикации и плеврэктомии. Это случаи выраженного рубцового перерождения лёгкого, невозможность его расправления, а также стойкие остаточные очаги эмпиемы.
Профилактика гнойных плевритов
Профилактика гнойного плеврита состоит в предупреждении и правильном лечении болезней лёгкого, осложнением которых бывает эмпиема. Основная мера профилактики посттравматических и послеоперационных гнойных плевритов – как можно более раннее расправление лёгкого и ликвидация остаточной полости.
[youtube.player]Читайте также:


