Диффузный ламеллярный кератит что это



Поиск
Диффузный ламеллярный кератит в кераторефракционной хирургии
Представлен обзор литературы, касающейся этиопатогенеза, частоты, клиники, классификаций и методов лечения одного из серьезных послеоперационных осложнений операции ЛАЗИК, которым является диффузный ламеллярный кератит (ДЛК). Раннее выявление и адекватное лечение ДЛК продолжает оставаться актуальной проблемой в кераторефракционной хирургии.
Review of the literature, concerning etiopathogenesis, incidence, clinical features, classification and treatment of diffuse lamellar keratitis (DLK) — one of the most severe post-LASIK complications — was reviewed. Early detection and adequate DLK treatment stays on being topical problem in keratorefractive surgery.
Частота, этиология, патогенез
Это осложнение было впервые описано в работах Smith и Maloney в 1998 году как неинфекционно-воспалительная реакция, возникающая в интерфейсе в течение недели после проведения ЛАЗИК [2]. Однако описаны случаи возникновения ДЛК через 3-6 месяцев после проведения первичной операции ЛАЗИК или повторной процедуры докоррекции, при этом ДЛК не был зафиксирован в первые дни послеоперационного периода [3, 4]. Имеются сообщения о развитии ДЛК после докоррекции ЛАЗИК методом подъема роговичного лоскута [1]. Также зафиксированы случаи возникновения ДЛК в раннем послеоперационном периоде после проведения кросслинкинга у пациентов по поводу ятрогенной кератэктазии через 4 года после первичного ЛАЗИК [5].
ДЛК — процесс, который может быть спровоцирован одним или сочетанием нескольких факторов [6, 7]. Рассматривая этиопатогенетические факторы, некоторые исследователи определенную роль в развитии ДЛК придают интраоперационной эрозии эпителия.
J.D. Johnson и соавт. указывают на то, что возникшие эпителиальные дефекты во время проведения ЛАЗИК предопределяют развитие ДЛК в 38,9 % случаев. Замечено, что случаи ДЛК развиваются чаще у пациентов с явлениями дистрофии базальной мембраны роговицы и у пациентов с анамнезом рецидивирующих эрозий роговицы. При этом возникновение ДЛК у пациентов с интраоперационной эрозией эпителия не исключает наличия у них субклинической дистрофии базальной мембраны роговицы [8].
В настоящее время большинство авторов сходятся во мнении, что ДЛК — полиэтиологичное заболевание. Рассматриваются такие возможные индуцирующие факторы развития ДЛК после ЛАЗИК, как: смазка микрокератома, силикон и тальк с хирургических перчаток, металлические фрагменты с инструментария, бактериальные эндо- и экзотоксины, секрет мейбомиевых желез, повидон-йод, маркеры-разметчики роговицы, поврежденные лазерной и термической энергией клетки роговицы с образованием антигенных клеточных фрагментов, эритроциты [7].
Фемтосекундные технологии в настоящее время представленные как минимум пятью коммерческими моделями лазеров, имеют много преимуществ перед классической технологией ЛАЗИК, но и они не гарантируют снижение риска возникновения ДЛК [9, 10]. Имеются данные о случаях ДЛК после использования фемтосекундных технологий. Отмечена частота возникновения ДЛК до 12% при использовании IntraLase FS15, которая несколько ниже в случаях использования высокочастотного фемтосекундного лазера IntraLase FS60 [10]. Также было сообщено, что снижение уровня энергии фемтосекундного лазера уменьшает частоту ДЛК [10].
Другие исследования показывают, что нет никаких существенных различий в частоте возникновения ДЛК среди пациентов после операции i-LASIK на лазере IntraLase в модификациях FS15, FS30 и FS60 [11]. При сравнении фемтосекундного лазера IntraLase FS15 и микрокератома Moria M2 заболеваемость ДЛК была значительно выше в группе фемтосекундного лазера (17%), чем в механической группе (0%) [12]. R Gil-Cazorla с соавт. также выявили подобную закономерность [13]. В общем, отмечается, что с появлением Фемто-ЛАЗИК, частота ДЛК увеличилась. В среднем частота ДЛК после применения механического микрокератома оценивается в 0,4-7,7% [6, 7, 14-17]. Для сравнения, частота ДЛК после Фемто-ЛАЗИК — в 0,4-19,4% [10-12, 18]. Тем не менее преимущество применения фемтосекундных лазеров связано с более точными размерами роговичного лоскута и меньшей частотой возникновения осложнений при его формировании [10]. Таким образом, интерес к применению фемтосекундных лазеров для создания роговичного лоскута при ЛАЗИК не был омрачен увеличением частоты случаев ДЛК.
В случаях выполнения операции Z-LASIK с помощью лазера Femto LDV (Ziemer) также встречаются осложнения в виде ДЛК. Выраженность симптоматики и площадь поражения роговицы при ДЛК меньше, по сравнению с таким процессом после применения IntraLase FS60 [19]. При выполнении ЛАЗИК на фемтосекундном лазере Visumax DZ Reinstein показывает 0,4% случаев ДЛК в сроки до 3 мес. после операции [20].
ДЛК чаще развивается на глазах с более тонкими роговичными лоскутами (р=0,09) — эта тенденция отмечена J. Javaloy и соавт., которые показали, что у роговичного лоскута толщиной менее 120 мкм, выше показатель непрозрачности, измеренный с помощью конфокальной микроскопии [12]. Это объясняется активацией большего числа кератоцитов, находящихся в передней строме [11]. Некроз кератоцитов, связанный с формированием лоскута фемтосекундным лазером, вероятно, способствует повышению уровня воспалительной реакции после ЛАЗИК, особенно при высоком уровне поглощенной энергии [21].
R.K. Maloney и соавт. рекомендуют проводить дифференциальный диагноз с центральной токсической кератопатией (ЦTK) [23]. По мнению авторов, схожая клиническая картина при ДЛК и ЦTK, может привести к путанице — ДЛК не влияет на рефракцию пациента, потому что ткань роговицы не изменяет свою форму. ЦTK, наоборот, вызывает заметный гиперметропический сдвиг из-за того, что происходит разрушение коллагена стромы с некрозом и распадом ткани роговицы. По мнению R.K. Maloney, лечение пациентов с ЦTK, длительным инстиллированием стероидов, является ошибкой, потому что увеличивается риск развития глаукомы [24].
Клиническая картина, классификации и методы лечения
В зависимости от локализации и концентрации мелкоточечных включений в интерфейсе E.J. Linebarger и соавторы выделяют 4 стадии развития ДЛК [17]:
I стадия — белые включения появляются по периферии лоскута, острота зрения не снижается (частота 1:25); II стадия — гранулы и включения обнаруживаются в центральных отделах роговицы, в том числе и в оптической зоне, острота зрения снижается незначительно (частота 1:2000); III стадия — облаковидные или хлопьевидные включения по всему интерфейсу с более интенсивной реакцией в центральной зоне. В этой стадии наряду со значительным снижением зрения (более двух строчек), пациенты могут жаловаться на боль, светобоязнь (частота 1:5000); IV стадия — тяжелый ламеллярный кератит, белые включения в виде хлопьев распределены по всему интерфейсу, в центре отмечается отек лоскута, вовлекается и близлежащая строма. В тяжелых случаях появляются участки размягчения и расплавления лоскута. На этой стадии острота зрения может значительно снижаться. Пациент предъявляет жалобы на болевые ощущения, светобоязнь, ощущение инородного тела, снижение зрения. Частота данной стадии развития осложнений 1:10000.
В настоящее время в клинической практике наиболее широко принят подход к постановке диагноза ДЛК по классификации E.J. Linebarger с соавт. [17]. Классически ДЛК начинается с первого или второго послеоперационного дня с легкой стерильной инфильтрации воспалительных клеток по краю лоскута в интерфейсе (стадия I). Эта стадия может прогрессировать за счет диффузной миграции воспалительных клеток в интерфейс в более центральные зоны (стадия II). Если патологический процесс прогрессирует, то агрегация воспалительных клеток в оптической зоне часто ассоциируется с субъективным снижением остроты зрения (стадия III). В редких случаях может происходить расплавление роговицы с последующим рубцеванием, выраженным гиперметропическим сдвигом рефракции и значительной потерей максимально корригированного зрения (стадия IV)
[25]. В свою очередь T.D. Azar [7] предложил классификацию ДЛК, основанную на распространенности миграции воспалительных клеток в интерфейсе:
тип I А — не затрагивающий оптическую зону, единичные очажки;
тип I В — не затрагивающий оптическую зону, конгломераты очажков;
тип II A — затрагивающий оптическую зону, единичные очажки;
тип II B — затрагивающий оптическую зону, конгломераты очажков.
Исходя из классификации D.R. Hardten и R.L. Lindstrom, при I стадии ДЛК (частота 1:50) [27], как правило, на 1–3-и сутки после операции белые гранулированные клетки начинают накапливаться на периферии интерфейса. Применение 1% Prednisolone каждый час в большинстве случаев приводит к полному выздоровлению. Во II стадию (частота 1:200) происходит диффузное распределение клеточного инфильтрата на всем протяжении роговичного лоскута. Тщательное наблюдение, наряду с интенсивным применением кортикостероидов (1% Prednisolone), является предпочтительным на данном этапе. III стадия ДЛК характеризуется центральным сгущением воспалительных клеток (частота 1:500). Происходит высвобождение медиаторов воспаления и коллагенолитических ферментов из агрегированных полиморфонуклеарных клеток (гранулоцитов), что в дальнейшем может привести к расплавлению стромы (IV стадия ДЛK). Рекомендуемое лечение на III стадии ДЛК — подъем роговичного лоскута, взятие ткани на микробиологический анализ, осторожное орошение стромального ложа 1% Prednisolone, применение четвертого поколения фторхинолонов. Во время проведения этих мероприятий чрезвычайно важно избегать агрессивного воздействия на стромальное ложе, т.к. чрезмерная потеря некротических тканей может привести к выраженным топографическим изменениям и гиперметропическому сдвигу.
Лечение, по мнению B.R. Will, должно включать управление отеком роговицы. Хирурги должны немедленно реагировать на повышенное осмотическое давление, для этого BR Will использует 99,5% раствор глицерина по одной капле каждые 10 минут в течение 30 минут, далее — 5% раствор NaCl в виде капель. Он также предложил нестероидный противовоспалительный препарат Ketorolac инстиллировать четыре раза в день и 1000 мг витамина С ежедневно. Раннее использование глицерина в лечении позволяет быстро убрать отек и улучшить моральное состояние пациента [22].
Есть сообщения, что профилактическое применение антигистаминного препарата Loratadine снижает частоту возникновения ДЛК [28]. Кераторефракционные хирурги из Тегерана стремятся контролировать возникновение вспышек ДЛK путем использования разных лезвий микрокератома для разных пациентов, обращают внимание на выбор растворов, используемых в ходе операции (раствор Рингера вместо BSS), проводят орошение стромального ложа стероидами в ходе операции, советуют избегать ультразвуковой и химической стерилизации инструментария, использовать перчатки без талька, проводить регулярную очистку автоклавированных систем. Несмотря на то, что стероиды (местного или системного действия) применялись на дооперационном этапе в профилактических целях, нет доказательств, что они могут оказывать тормозящее действие на ДЛK.
По мнению отечественных авторов, на 1-й стадии возможно консервативное лечение, на 2-й и 3-й — требуется хирургическое лечение: роговичный лоскут поднимается, интраламеллярное пространство промывается раствором со стероидами, затем укладывается на место, лоскут тщательно расправляется [29]. На 4-й стадии при наличии участков размягчения и расплавления лечение только консервативное с последующей послойной кератопластикой. По данным R.S. Hoffman, лечение тяжелой степени ДЛK оральными кортикостероидами в высоких дозах дает прекрасные результаты без подъема роговичного лоскута и промывания интерфейса [25].
Исходя из нашей клинической практики, мы рекомендуем начинать профилактику ДЛК уже при осмотре через 30-40 минут после операции, путем инстилляции анестетика и комбинированного препарата, содержащего вазоконстриктор и антагонист гистаминовых H1-рецепторов Betadrin или Spersallerg или одного вазоконстриктора Tetryzoline. Далее необходимо тщательным образом проводить осмотр пациентов на следующий день после проведенной операции ЛАЗИК. Избыточное раздражение — ирритация глазного яблока должно расцениваться как увеличение риска развития ДЛК [30]. В этом случае мы рекомендуем увеличить частоту инстилляций Dexamethasone до 6 раз в сутки в течение 2-3 дней. Пациент должен быть оповещен о своем состоянии, при этом, если раздражение не уменьшается, то необходимо незамедлительно обратиться в клинику. При более выраженных симптомах, когда при осмотре в интерфейсе обнаруживается флер, мы практикуем субконъюнктивальное введение Dexamethasone в объеме 0,3-0,5 мл, с назначением дополнительно 5-6 раз в день глазного геля Solcoseryl. При еще более выраженной клинике начинающегося ДЛК возможно парабульбарное введение пролонгированных форм кортикостероидов. При отсутствии выраженной положительной динамики мы рекомендуем отменять как кортикостероиды, так и антибиотики в инстилляциях из-за их высокой эпителиотоксичности и цитотоксичности в отношении кератоцитов. Введение необходимых доз кортикостероидов осуществляется инъекционно, при этом проводится массивная кераторепарантная терапия: Balarpan — 5-6 раз в день, Solcoseryl — 5-6 раз в день в виде глазного геля. Как правило, при такой схеме лечения отмечается достаточно быстрый регресс симптомов ДЛК, не наблюдалось ни одного случая потери максимально корригированной остроты зрения, помутнений роговицы, расплавления стромы.
Вывод
Таким образом, несмотря на технические новации в методике операции ЛАЗИК, раннее выявление и адекватное лечение ДЛК продолжает оставаться актуальной проблемой в кераторефракционной хирургии.
О.С. Кузнецова, И.А. Ремесников
Кузнецова Ольга Семенова — врач-офтальмолог офтальмологического отделения коррекции аномалий рефракции
2. Smith R.J., Maloney R.K. Diffuse lamellar keratitis; a new syndrome in lamellar refractive surgery // Ophthalmology. — 1998. — Vol. 105. — P. 1721-1726.
3. Amano R., Ohno K., Shimizu K. et al. Late-onset diffuse lamellar keratitis // Jpn J Ophthalmol. — 2003. — Vol. 47. — P. 463-468.
4. Belda J.I., Artola A., Alio J. Diffuse lamellar keratitis 6 months after uneventful laser in situ keratomileusis // J. Refract Surg. — 2003. — Vol. 19. — P. 70-71.
5. Kymionis G.D., Bouzoukis D.I., Diakonis V.F. et al. // Diffuse lamellar keratitis after corneal crosslinking in a patient with post-laser in situ keratomileusis corneal ectasia // J. Cataract. Refract. Surg. — 2007. — Vol. 33. — Р. 2135-2137.
6. Johnson J.D., Harissi-Dagher M., Azar D.T. et al. Diffuse lamellar keratitis: incidence, associations, outcomes, and a new classification system // J. Cataract. Refract. Surg. — 2001. — Vol. 27. — 1560-1566.
7. Azar T. Dimitri, Koch Douglas D. Lasik: Fundamentals, Surgical Techniques, and Complications CRC Press, 2002. — P. 250-482.
8. Jeng B.H., Stewart J.M., McLeod S.D. et al. Relapsing Diffuse Lamellar Keratitis After Laser In Situ Keratomileusis Associated With Recurrent Erosion Syndrome // Arch. Ophthalmol. 2004. — Vol. 122. — P. 396-398.
9. Javaloy J., Artola A., Vidal M.T. et al. Severe diffuse lamellar keratitis after femtosecond lamellar keratectomy // Br. J. Ophthalmol. — 2007. — Vol. 91. — P. 699-704.
10. Binder P.S. One thousand consecutive IntraLase laser in situ keratomileusis flaps.
// J. Cataract. Refract. Surg. — 2006. — Vol. 32. — P. 962-969.
11. Choe C.H., Guss C., Musch D.C. et al. Incidence of Diffuse Lamellar Keratitis After LASIK with 15 KHz, 30 KHz and 60 KHz IntraLase Femtosecond Laser Flap Creation // J. Cataract. Refract. Surg. — 2010. — Vol. 36. — P. 1912-1918.
12. Javaloy J., Vidal M.T., Abdelrahman A.M. et al. Confocal Microscopy Comparison of IntraLase Femtosecond Laser and Moria M2 Microkeratome in LASIK // J. Refr. Surg. — 2007. — Vol. 23. — P. 178-187.
13. Gil-Cazorla R., Teus M.A., de Benito-Llopis L. et al. Incidence of diffuse lamellar keratitis after laser in situ keratomileusis associated with the IntraLase 15 kHz femtosecond laser and Moria M2 microkeratome // J. Cataract. Refract. Surg. — 2008. — Vol. 34. — P. 28-31.
14. Thammano P., Rana A.N., Talamo J.H. Diffuse lamellar keratitis after laser in situ keratomileusis with the Moria LSK-One and Carriazo-Barraquer microkeratomes // J. Cataract. Refract. Surg. — 2003. — Vol. 29. — P. 1962-1968.
15. Stulting R.D., Randleman J.B., Couser J.M. et al. The epidemiology of diffuse lamellar keratitis // Cornea. — 2004. — Vol. 23. — P. 680-688.
16. McLeod S.D., Tham V.M., Phan S.T. et al. Bilateral diffuse lamellar keratitis following bilateral simultaneous versus sequential laser in situ keratomileusis // Br.J. Ophthalmol. — 2003. — Vol. 87. — P. 1086-1087.
17. Linebarger E.J., Hardten D.R., Lindstrom R.L. Diffuse lamellar keratitis: identification and management // Int. Ophthalmol. Clin. — 2000. — Vol. 40. — P. 77-86.
18. Haft P., Yoo S.H., Kymionis G.D. et al. Complications of LASIK flaps made by the IntraLase 15- and 30-kHz femtosecond lasers // J. Refract Surg. — 2009. — Vol. 25. — P. 979-984.
21. Netto M.V., Mohan R.R., Medeiros F.W. et al. Femtosecond laser and microkeratome corneal flaps: comparison of stromal wound healing and inflammation // J. Refract. Surg. — 2007. — Vol. 23. — P. 667-676.
23. Sonmez B., Maloney R.K. Central toxic keratopathy: description of a syndrome in a laser refractive surgery // Am. J. Ophthalmol. — 2006. — Vol. 19. — P. 420-427.
24. Hamilton D.R., Manche E.E., Maloney R.K. et al. Steroid-induced glaucoma after laser in situ keratomileusis associated with interface fluid // Ophthalmology. — 2002. — Vol. 109. — P. 659-665.
25. Hoffman R.S., Howard F.I., Packer M. Incidence and outcomes of LASIK with diffuse lamellar keratitis treated with topical and oral corticosteroids // J. Cataract. Refract. Surg. — 2003. — Vol. 29. — P. 451-456.
26. Nakano E.M., Nakano K., Oliveira M.C. et al. Cleaning solutions as a cause of diffuse lamellar keratitis // J.Refract. Surg. — 2002. — Vol. 18. — P. 361-S363.
27. Davis E.A., Hardten D.R., Lindstrom R.L. LASIK complications // Int. Ophthalmol. Clin. — 2000. — Vol. — 40. — P. 67-75.
28. Karimian F. Yurdkhani H., Anisian A. et al. Topical Steroids for Prevention of Diffuse Lamellar Keratitis Following LASIK Iranian // J. Ophthalmic. Research. — 2007. — Vol. 2. — P. 119-123.
29. Першин К.Б., Баталина Л.В., Пашинова Н.Ф., Овечкин И.Г. Анализ основных осложнений ЛАСИК // Офтальмохирургия и терапия. — 2003. — Т. 3, № 2. — С. 2-8.

Изменение роговицы после лазерной хирургии
Диффузный ламеллярный кератит (ДЛК) – серьезное осложнение после перенесенной операции ЛАЗИК. Последствие кераторефракционной хирургии требует раннего выявления и правильного лечения.
Из этой статьи вы узнаете, какие факторы провоцируют развитие диффузного ламеллярного кератита, как диагностировать и лечить данную офтальмологическую патологию.
Причины развития ДЛК
Современные операции ЛАЗИК производятся при помощи специального прибора для среза – микрокератома. От его применения зависит степень повреждения тканей.

Так выглядит микрокератом в действии
Иногда после лазерной коррекции развивается диффузный ламеллярный кератит.
- Лазером офтальмохирург производит амбиляцию опорных клеточных структур.
- Корректируются аномальные изменения в оптической системе.
- Происходит отторжение клеток посредством излучений.
- Сверху на строму (тканевую основу) накладывается лоскут. Швы не накладываются.
Эта технология безупречна.
Но: Существуют особенности оперативного вмешательства и возможных последствий. Их необходимо предусматривать, а также бороться с ними в случае возникновения проблемы.

Офтальмохирургия достигла высокого уровня развития
Современная лазерная хирургия, основанная на методике ЛАЗИК, достигла абсолютного совершенства на техническом уровне. Внедрение инновационных технологий позволяет вылечить многие офтальмологические патологии.
Но: Остаются открытыми вопросы профилактики и борьбы с осложнениями после проведенных операций.
Одним из звеньев цепочки послеоперационных осложнений является ДЛК.
Медицинская терминология предусматривает и другое название этого недуга – синдром пески Сахара.
Интересно: Ламеллярный кератит называется синдромом пески Сахара по причине того, что при микроскопическом рассмотрении картина очень похожа на ландшафт дюн в пустыне.
ДЛК заявляет о себе в различное время послеоперационного периода.
Причины возникновения кератита в зависимости от временного периода могут быть абсолютно разными.

Во время восстановительного периода могут возникнуть осложнения
Провоцирующие факторы раннего послеоперационного периода:
- Накладной лоскут собран в складки, смещен, а может быть вообще утерянным.
- Явные деформационные изменения верхних слоев ткани.
- Наличие язв на участке соприкосновения ложа с лоскутом.
- Медикаментозные аллергические реакции.
После проведенной хирургической операции LASIK у многих пациентов отмечается снижение чувствительности роговицы от 3-х до 12-ти месяцев.
Провоцирующие факторы позднего послеоперационного периода:
- Врастание эпителия на участке, где соприкасаются лоскут с ложем.
- Рубцевание на роговице, помутнение.
- Астигматизм, неровный рельеф лоскута.
- Дальнейшее аномальное изменение.
- Проявление ощущения инородного тела в глазах.
- Слезоточивость, светобоязнь, блефароспазм.
Факт: Симптомы могут проявиться спустя месяц или заявить о себе через годы после хирургического вмешательства.
Клиническая картина при ДЛК

Нельзя игнорировать симптомы болезни
Симптомы диффузного ламеллярного кератита ярко выражены. Отмечаются следующие проявления:
- гиперемия глазного яблока;
- воспаление роговицы;
- дефектное состояние эпителия;
- смещение лоскута роговицы;
- воспаление на участке соприкосновения ложа с лоскутом;
- наличие рубца в зоне роговицы;
- точечное отложение липоидов и солей на поверхности.
Как диагностировать ламеллярный кератит?
После операции на глазах необходимо регулярно обследоваться у офтальмолога. Это позволит не упустить драгоценное время на выявление осложнений и начало адекватного лечения.
Важно: Специалисты рекомендуют начинать осмотр спустя 40 минут непосредственно после операции.
Записаться к окулисту можно на нашем сайте. Выберите город, в котором вы проживаете, и заполните все необходимые поля.

Диагностика — задача офтальмолога
Обследование включает в себя:
- Измерение внутриглазного давления.
- Внутреннее обозрение глаз с помощью щелочной лампы.
- Необходимость прохождения теста Ширмера.
- При подозрении на наличие астигматизма определяется рефракция (преломление) и топография роговицы.
- При бактериальном заражении берется посев, который исследуется лабораторным путем.
Методы терапии при ДЛК
Последствие лазерной коррекции в форме ламеллярного кератита нужно лечить как можно быстрее.
При наличии складок на опорной структуре ткани, которые снижают остроту зрения, в течение суток принимается неотложное решение о хирургическом вмешательстве. Роговичный лоскут поднимается, расправляется и укладывается на место с последующим подшиванием.

Операция может проводиться повторно
Воспаление снимается частыми закапываниями стероидов. Гормоны хорошо гасят воспалительные процессы и снимают отечность.
При запущенной форме возникает вопрос о поднятии лоскута и проведении дальнейшей хирургии. Это необходимо для устранения причины плохого состояния пациента.
При наличии бактерий необходимо сделать посев. Для этого может понадобиться поднятие лоскута. Лабораторный анализ подскажет, какие медицинские препараты эффективно воздействуют на полученный вид бактерий. После лабораторных выводов лечение станет более адекватным.
Бывают случаи врастания эпителия. Если такое положение не сказывается на остроте зрения и не вызывает дискомфорт, то пациент становится на учет, и врач наблюдает за его дальнейшим состоянием. При ухудшении зрения и неприятных болевых ощущениях показана операция с дальнейшей терапией.

Терапия подбирается с учетом индивидуальных особенностей пациента
При помутнении роговицы частоту закапываний стероидами увеличивают. Такой курс проходят за 2 недели, после чего нужно проходить снова осмотр.
При астигматизме принимается решение о:
- повторном хирургическом вмешательстве;
- поверхностной абляции (отторжении клеток посредством излучения);
- ношении жестких контактных линз.
Что именно из вышеперечисленных методов подойдет больному в конкретной ситуации, определит офтальмолог.
Эксимерлазерные хирургические технологии ЛАЗИК, включая и Фемто-ЛАЗИК, сегодня достигли своего совершенства. И все же, на сегодняшний день остается актуальной профилактика интра- и послеоперационных осложнений этих вмешательств, а также непосредственная борьба с ними.
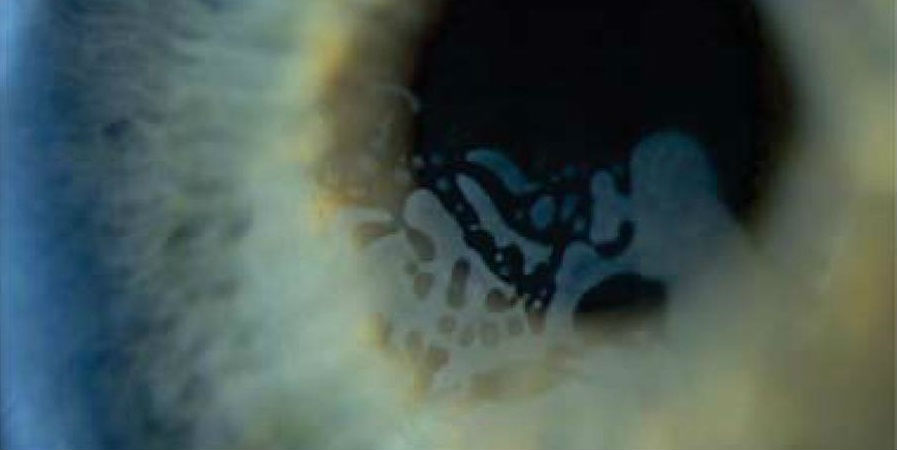
Этиология, патогенез, распространенность и осложнения
Патология впервые была отмечена и описана в 1998 году в статьях Smith и Maloney, как воспалительная реакция интерфейса неинфекционного генеза, возникающая в течение первой недели после выполнения операции ЛАЗИК. В дальнейшем выяснилось, что подобное состояние может возникать и спустя 3-6 месяцев после первичной ЛАЗИК, и даже после процедур докоррекции, хотя в первые послеоперационные дни ДЛК зафиксирован не был. Причем выявление ДЛК после докоррекции, связывают с проведением повторной ЛАЗИК методом подъема лоскута роговицы.
Существуют сведения о случаях ДЛК после проведения кросслинкинга. Он выявлялся у пациентов с ятрогенной кератэктазией в раннем послеоперационном периоде, в анамнезе которых значилось выполнение ЛАЗИК, проведенное 4 года назад.
Провоцирующим фактором , запускающим развитие ДЛК, может служить один фактор влияния или совокупность нескольких факторов. Этиопатогенетическая составляющая таких факторов, указывает, что определенная роль в возникновении ДЛК принадлежит интраоперационной эпителиальной эрозии.
Некоторые специалисты уверены, что эпителиальные дефекты, возникающие в процессе проведения ЛАЗИК, в 39% случаев становятся причиной развития ДЛК. Установлено, что ДЛК чаще возникает у людей с дегенерацией базальной роговичной мембраны, а также у пациентов с рецидивирующей эрозией роговицы в анамнезе. Хотя ДЛК, спровоцированный интраоперационной эпителиальной эрозией, не исключает существующей у пациентов дегенерации базальной роговичной мембраны.
Сегодня специалисты в большинстве своем пришли к мнению, что ДЛК — заболевание полиэтиологичное. К факторам, индуцирующим его развитие после ЛАЗИК, также принято относить: смазку микрокератома; попадающие в глаз с хирургических перчаток силикон и тальк; фрагменты металла от инструментария; бактериальные токсины; повидон-йод; секрет мейбомиевых желез; разметку роговицы маркерами; лазерную и термическую энергию, повреждающую клетки роговицы, что становится причиной образования клеточных антигенных фрагментов; эритроциты.
Представленные сегодня пятью моделями лазеров фемтосекундные технологии имеют ряд несомненных преимуществ перед традиционной технологией ЛАЗИК. Правда, снижение риска развития ДЛК гарантировать они не могут. Ведь и после проведения операции такими технологиями существуют случаи возникновения ДЛК. Примерно 12% случаев ДЛК отмечается после использовании фемтолазера IntraLase FS15, несколько ниже это частота при использовании IntraLase FS60. Отмечается, что частота возникновения ДЛК соответственно снижается при снижении энергетического уровня фемтосекундного лазера.
Также было проведено ряд исследований, которые показали, что существенных различий в частоте случаев ДЛК после операции LASIK, выполненных на различных моделях фемтолазеров IntraLase, нет. Сравнение фемтосекундного лазера и микрокератома выявило повышение частоты случаев ДЛК у пациентов после операций, выполненных фемтосекундным лазером. То есть, отмечается повышение частоты возникновения ДЛК с появлением технологии Фемто-ЛАЗИК. Тем не менее, применение фемтосекундных лазеров имеет свои неоспоримые преимущества в проведении операций коррекции зрения. К ним относят точность размеров роговичного лоскута, а также снижение частоты возникновения других осложнений операции. То есть даже увеличение частоты случаев возникновения ДЛК не может снизить интерес к фемтосекундным технологиям лазерной коррекции зрения, особенно в части создания роговичного лоскута.
Тем более что современные фемтосекундные лазеры выявляют отличные показатели по ДЛК-осложнениям. Так, при выполнении фемто- ЛАЗИК на установке Visumax, показатели по осложнению составили всего 0,4% случаев, которые развивались в срок до 3 месяцев после операции.
Как правило, ДЛК чаще возникает при формировании тонких роговичных лоскутов (р=0,09). Доказано, что роговичный лоскут, с толщиной до 120 мкм, имеет высокий коэффициент непрозрачности, по данным конфокальной микроскопии. Причина этому - активация большего числа локализованных в передней строме кератоцитов. Обусловленный формированием лоскута фемтолазером некроз кератоцитов, скорее всего, повышает уровень воспалительной реакции, связанной с процедурой ЛАЗИК, особенно если уровень поглощенной энергии более высокий.
При диагностике ДЛК специалисты рекомендуют выполнять дифференциацию с центральной токсической кератопатией (ЦTK). Их схожая клиническая картина нередко приводит к путанице. Однако ДЛК влиять на рефракцию пациента не может, так как роговичная ткань форму не изменяет. В то время, как ЦTK сопровождается заметным гиперметропическим сдвигом вследствие разрушения стромального коллагена, некроза и распада роговичной ткани. Традиционное лечение ЦTK - это длительное закапывание стероидных препаратов, что является ошибкой, ведь подобная схема повышает риск возникновения глаукомы.
Классификация заболевания, клиническая картина, методы лечения
В соответствии с местоположением пораженной области, а также концентрации в интерфейсе мелкоточечных включений, врачи выделяют 4 стадии ДЛК:
- На первой стадии появляются белые фрагменты на периферии лоскута, наблюдается полный объем остроты зрения;
- На второй стадии в центральных областях роговицы обнаруживаются патологические гранулы и включения, они поражают и оптическую зону в том числе, хотя острота зрения значительно не снижается;
- На третьей стадии хлопьевидные или облаковидные включения обнаруживаются по всему интерфейсу, особенно в центральной зоне. Эта стадия сопровождается значительным снижением зрения, пациенты отмечают боль, светобоязнь;
- На четвертой стадии, носящей название тяжелого ламеллярного кератита, хлопья белых включений обнаруживаются по всему интерфейсу, выявляется отек лоскута в центре, в который вовлечена близлежащая строма. Тяжелые случаи заболевания протекают с размягчением, расплавлением участков лоскута, значительным снижением зрения. Больные ощущают боль, светобоязнь, присутствие в газу инородного тела.
Диагностику ДЛК в сегодняшней клинической практике проводят обычно по классификации E.J. Linebarger.
Обычно ДЛК возникает в течение первого или второго дня после операции стерильной легкой инфильтрацией клеток воспаления по краю лоскута. Это трактуется, как первая стадия. Прогрессирование этой стадии во вторую, обусловлено диффузной миграцией клеток воспаления в центральные зоны интерфейса. При развитии патологического процесса ы третью стадию, агрегация клеток воспаления в оптической зоне, нередко сопровождается некоторым снижением остроты зрения. В редких случаях, процесс развивается до четвертой стадии, когда происходит расплавление роговицы, затем начинается ее рубцевание, выявляется выраженный гиперметропический рефракционный сдвиг. Отмечается значительная потеря корригированного зрения.
Также существует классификация ДЛК T.D. Azar, в основе которой лежит процесс миграции клеток воспаления в интерфейсе:
Первый А тип — единичные незначительные очаги без проникновения в оптическую зону;
Первый В тип — конгломераты незначительных очагов без проникновения в оптическую зону;
Второй A тип — единичные незначительные очаги с проникновением в оптическую зону;
Второй B тип — конгломераты незначительных очагов с проникновением в оптическую зону.
По версии Nakano, развитие ДЛК по стадиям выглядит таким образом:
Терапия третьей стадии заболевания включает: поднятие роговичного лоскута и промывание стромального ложа BSS раствором. Подобная процедура уменьшает воспалительную реакцию, активность гранулоцитов коллагена снижается. Применение растворов стероидов длительного действия нецелесообразно, так как способно повысить ВГД, что нередко провоцирует переход болезни в четвертую стадию.
Таким образом, на первой стадии ДЛК, обычно, на 1–3 день после ЛАЗИК клетки белого гранулята начинают скапливаться в области периферии интерфейса. Инстилляции каждый час 1% раствора Prednisolone, в большинстве случаев способствует полному регрессу патологического процесса.
На второй стадии клеточный инфильтрат диффузно распределяется по всему периметру лоскута роговицы. Интенсивное применение стероидов (1% Prednisolone) и постоянное наблюдение, приводят к наступлению положительных результатов.
На третьей стадии ДЛК происходит сгущение клеток воспаления в центре оптической зоны. Медиаторы воспаления высвобождаются, происходит выход из гранулоцитов коллагенолитических ферментов, что способно спровоцировать переход заболевания в четвертую стадию, сопровождающуюся расплавлением стромы. В качестве лечения в этот период рекомендуется подъем лоскута роговицы и орошение стромального ложа 1% раствором Prednisolone, в комплексе с инстилляциями 4 поколения фторхинолонов. Кроме того, необходимо взятие ткани для микробиологического анализа. Эти мероприятия требуют особой осторожности без агрессивного воздействия в отношении стромального ложа. Ведь, потеря чрезмерного объема некротических тканей способна спровоцировать выраженной степени топографические изменения - вызвать гиперметропию.
Лечение по другой схеме должно начинаться с устранения отека роговицы. Осмотическое давление нужно немедленно снижать, для чего применяется раствор 99,5% глицерина. Его закапывают каждые 10 минут по капле в течение получаса, затем применяют в каплях раствор 5% NaCl. Также используется нестероидное противовоспалительное средство Ketorolac, которое закапывают четырежды в день, назначают ежедневный прием витамина С (1000 мг). Использование глицерина на раннем этапе, позволяет своевременно устранить отек, улучшить состояние пациента в моральном плане.
Существуют данные, что частоту возникновения ДЛК снижает профилактическое применение препарата Loratadine с антигистаминными свойствами. К примеру, рефракционные хирурги некоторых стран для контроля возникновение ДЛK у пациентов после ЛОЗИК, применяют для различных роговиц разные лезвия микрокератома. В ходе операции, вместо BSS применяют раствор Рингера. В процессе вмешательства, орошают стромальное ложе стероидами, не прибегают к стерилизации инструментов ультразвуковыми и химическими методами, используют перчатки без талька, регулярно очищают систему автоклава. Все эти действия вероятно имеют смысл, хотя доказательств тормозящих ДЛK свойств у стероидов нет.
Отечественные специалисты придерживаются методики лечения, когда на 1-й стадии применяется консервативное лечение и хирургическое - на 2-3 стадии. Для этого лоскут роговицы приподнимается, пространство под ним промывается стероидными препаратами и он, тщательно расправленный, укладывается на место. На 4 стадии, если выявляются участки размягчения тканей, расплавления роговицы, выполняется только консервативное лечение с последующим проведением послойной кератопластики. По имеющимся сведениям, западные врачи применяют высокие дозы оральных кортикостероидов для лечения тяжелой ДЛK, что показывает хорошие результаты, позволяющие обойтись без промывания интерфейса после подъема роговичного лоскута.
Специалисты рекомендуют начинать профилактику ДЛК сразу после операции - спустя 30-40 минут. Для этого пациенту проводят инстилляции анестетика, а также другого препарата, с комбинированным составом из вазоконстриктора с антагонистом H1-рецепторов гистамина. Это могут быть капли Betadrin или Spersallerg, иногда применяется один вазоконстриктор в препарате Tetryzoline. Затем следует тщательный осмотр пациента на следующие сутки.
Чрезмерное раздражение глазного яблока расценивается как высокий риск ДЛК, Для его устранения на 2-3 дня рекомендуется увеличить кратность закапываний Dexamethasone до 6 раз ежедневно. Пациента оповещают о патологическом состоянии. Если в тот же день раздражение не уменьшится, необходимо сразу обратиться в клинику.
В случае выраженных симптомов ДЛК – флере интерфейса при осмотре, рекомендуется введение Dexamethasone субконъюнктивально по 0,3-0,5 мл и назначение закладывания за веко глазного геля Solcoseryl до 6 раз ежедневно. Также при большой выраженности ДЛК возможно введение кортикостероидов длительного действия парабульбарно.
Если положительная динамика отсутствует, антибиотики и стероиды отменяются из-за повышенной эпителио- и цитотоксичности для кератоцитов. Необходимые дозы стероидов вводятся инъекционно, при проведении массивной кераторепарантной терапии. Она включает: капли Balarpan до 6 раз ежедневно, Solcoseryl гель — до 6 раз ежедневно. Такая лечебная схема дает быстрый положительные результат: симптомы ДЛК регрессируют. Благодаря этому пациенты не теряют максимально корригированную остроту зрения, предотвращается помутнение роговицы или расплавление стромы.
Читайте также:


