Детское место с инфекцией
Все родители, ожидающие рождения ребенка, хотят, чтобы малыш родился здоровым. Это зависит только от того, каким здоровьем обладают сами мама с папой, а в основном, конечно, все зависит от мамы, от ее образа жизни, питания, генетической предрасположенности. Масса инфекционных заболеваний буквально подстерегают будущую маму во время беременности. Чтобы избежать последствий от родительских заболеваний или свести их к минимуму, нужно в первую очередь иметь представление об опасностях для развивающегося в утробе матери организма.
Плацента: что это такое

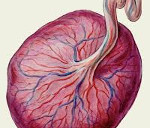
У каждой женщины при наступлении беременности появляется особый орган – плацента, его еще называют последом. Роль плаценты заключается в том, чтобы доставлять ребенку кислород и питательные вещества от матери. Местоположение плаценты – на задней стенке матки. Она полностью сформирована к 15 неделе беременности и продолжает развиваться дальше вплоть до родов. По форме она напоминает плоский диск.
Стандартные размеры плаценты к моменту родов
- Диаметр – до 18 см;
- Толщина – до 3 см;
- Вес – до 600 г.
Роль плаценты
Одной частью диска плацента соприкасается с маткой, а другой стороной – к плоду. Плацента – очень важный орган, обеспечивающий развитие и питание плода, вывод углекислого газа, также она влияет на мозговую деятельность ребенка и отвечает за его здоровье. В то же время плацента – очень чувствительный орган, который подвержен инфекциям и легко впитывает в себя нежелательные вещества, поступающие в организм женщины (алкоголь, никотин).
Симптомы плацентита

Если перед наступлением беременности будущая мама не прошла обследование на наличие какой-либо инфекции, то плацента будет находиться в опасности. Патология плаценты (плацентит) — в целом заболевание с отсутствием ярко выраженных показателей, их можно обнаружить только при помощи УЗИ, но есть некоторые симптомы, которые должны вызвать у будущей мамы тревогу и заставить ее проконсультироваться с врачом:
- Повышенная температура тела;
- Выделения из половых путей, часто гнойные;
- Ухудшение самочувствия.
Ультразвуковое исследование покажет состояние плаценты на основании ее размеров. При воспалительном процессе размеры ее увеличиваются, появляется отечность, изменяется структура.
Что такое плацентит
Выявленные источники инфекции при плацентите – инфекционные заболевания, которые перенесла мама (ангина, пневмония, грипп, ОРВИ, краснуха, герпес), заболевания половых органов, яичников, маточных труб.
Для того, чтобы получить картину природы заболевания, женщина должна пройти обследование, которое покажет состояние воспалительного процесса в плаценте. По результатам УЗИ, когда получены доказательства того, что у женщины есть признаки развития плацентита, врач назначает лечение, которое будет поддерживать организм женщины во время беременности и остановит дальнейшее развитие воспалительного процесса.
Это значит, что лечение плацентита во время беременности невозможно, так как этот диагноз предположительный, окончательный же результат может дать только обследование плаценты после родов.
Тем не менее, лечебные мероприятия необходимы в течение всей беременности. Обычно женщинам назначают антибактериальные средства, витамины и препараты, улучшающие маточное кровообращение. Все это время мама и ребенок должны находиться под наблюдением врача.
Вероятные осложнения при плацентите

Плацентит. Что это такое, причины, симптомы и его влияние на беременность
При отсутствии должного внимания к симптомам плацентита при беременности могут возникнуть осложнения, которые порой приводят к печальным последствиям:
Общая задержка развития плода в результате недостаточности питательных веществ и витаминов;
Нехватка кислорода и, как следствие, — задержка развития клеток мозга.
Профилактика плацентита
Чтобы не допустить нежелательные последствия плацентита, необходимо подстраховаться в период планирования ребенка и предпринять ряд профилактических мероприятий:
- Пройти обследование на наличие инфекционных заболеваний половых органов и заняться их лечением.
- Проводить профилактику инфекционных заболеваний простудного характера.
- Корректировать артериальное давление и сахар в крови.
- Вести здоровый образ жизни.
При выполнении этих несложных, но важных требований к собственному здоровью вы обязательно гарантируете себе здоровое потомство.
Плацентит – это воспаление плаценты, которое возникает под действием неинфекционных и инфекционных факторов. Патология плаценты может проявиться на любом сроке, симптомы зависят от выраженности воспаления. Плацентит приводит к дисфункции фето-плацентарного комплекса, его исходом становятся плацентарная недостаточность, задержка развития плода, внутриутробное инфицирование. Значительно возрастает риск преждевременных родов и гибели новорожденного. Для диагностики используется УЗИ, которое позволяет заметить нарушение структуры плаценты, плацентарного кровотока. Лечение плацентита проводится антибиотиками, а также препаратами, улучшающими функцию плаценты.
МКБ-10
Общие сведения
Плацентит – инфекционно-воспалительное заболевание, чаще всего является результатом восходящего распространения инфекции. У 98% женщин приводит к неблагоприятному течению беременности и развитию осложнений. Угроза прерывания, ассоциированная с плацентитом, отмечается у 76% беременных. В большинстве случаев плод страдает от внутриутробной гипоксии, 9% детей рождается с признаками гипотрофии. Инфекция вызывает несвоевременное излитие вод у 38% беременных, у трети женщин это приводит к аномалиям родовой деятельности. Риск внутриутробного инфицирования существует у 6% детей, которые развиваются в условиях плацентита.

Причины плацентита
У всех беременных наблюдается физиологическая иммуносупрессия, вызванная повышением выработки прогестерона. При наличии очагов хронической или острой инфекции она может распространиться на плаценту. Чаще всего инфицирование происходит восходящим путем из влагалища через шейку матки. К плацентиту приводят различные виды микроорганизмов и действие неинфекционных факторов:
- Бактерии. У женщин с плацентитом в мочеполовых путях обнаруживаются стрептококки группы В (Streptococcus agalactiae), другие гноеродные бактерии. Возбудителями плацентита могут быть листерии, спирохеты. Микобактерии туберкулеза проникают в плаценту гематогенным путем и вызывают специфическое воспаление.
- Вирусы. В 7-25% случаев вирусного плацентита причиной воспаления является вирус простого герпеса. Морфологические изменения по типу плацентита характерны для парвовирусной (B19V), респираторно-синтициальной инфекции, цитомегаловируса, ВИЧ-инфекции.
- Простейшие. Причиной плацентита может явиться токсоплазмоз. У беременных инфекция может протекать в острой или бессимптомной форме, приводить к тяжелым осложнениям. Редко регистрируется плацентит, вызванный малярийным плазмодием. Эта инфекция характерна для жарких стран, заражение беременной может произойти во время путешествия.
- Неинфекционные причины. Воспалительный ответ тканей плаценты возможен при изменении показателя рН амниотических вод, который в норме составляет 7,0-7,5. При острой или хронической гипоксии плода, преждевременном старении плаценты, переношенной беременности к плацентиту приводит появление мекония в околоплодных водах.
Патогенез
Воспаление может возникать в различных слоях плаценты. Воспалительная реакция сопровождается миграцией лейкоцитов и инфильтрацией тканей, нарушением кровообращения, которое вызвано микротромбозами межворсинчатого пространства, микроинфарктами, ишемией концевых ворсин. Также определяется полнокровие и отек стромы. В зависимости от вовлеченного слоя различают следующие формы плацентита:
- Базальный децидуит – воспаление в базальной пластинке плаценты. Для него характерны некротические изменения, дистрофия клеток, пролиферативные изменения стенок спиральных артерий и вен.
- Интевиллузит - плацентит межворсинчатого пространства, очаговое поражение части ворсин с миграцией воспалительных клеток.
- Виллузит - воспаление ворсин хориона, может быть терминальным или стволовым, в зависимости от типа поврежденных структур.
- Плацентарный хориоамнионит – это более тяжелая форма, которая сопровождается интервиллузитом и ангиитом сосудов пуповины.
Плацентит не всегда приводит к инфицированию плода, но может сказаться на состоянии эндометрия после родов и ухудшить прогнозы для следующих беременностей. Одновременно внутриутробная инфекция у ребенка может протекать без признаков плацентита. Такой вариант течения наблюдается при некоторых вирусных инфекциях. Для каждого типа возбудителя характерна своя гистологическая картина.
Симптомы плацентита
Патология может быть следствием острой либо хронической инфекции. У нее нет специфических проявлений, при латентном течении симптомы могут вовсе отсутствовать. Учитывая восходящий путь инфицирования, беременную могут беспокоить вагинальные выделения. Они могут быть белыми, с желтоватым или сероватым оттенком, с неприятным запахом или без него. При остром течении вагинита из-за близкого расположения мочеиспускательного канала появляются дизурические расстройства. Женщина жалуется на неприятные ощущения во время мочеиспускания, походы в туалет становятся чаще. Выделения сопровождаются зудом и жжением, покраснением половых губ.
Боль внизу живота является следствием воспаления. При плацентите и возникновении угрозы преждевременных родов боли появляются в нижней части матки. Они тянущие, ноющие, могут отдавать в промежность или поясницу. На появление угрозы прерывания беременности указывает тонус матки, схваткообразная боль. Плод реагирует на недостаток кислорода увеличением двигательной активности или снижением количества шевелений. Настороженность должны вызывать подтекание околоплодных вод или их дородовое излитие. Это повод срочно обратиться за медицинской помощью в гинекологическое отделение на сроке до 22 недель, а на более позднем сроке – в роддом.
Осложнения
Плацентит вызывает осложнения беременности, некоторых из них становятся показанием для досрочного родоразрешения. У каждой 5-ой беременной отмечается преждевременное излитие околоплодных вод. Для беременных с плацентитом характерна плацентарная недостаточность. При декомпенсации состояния у плода развивается острая гипоксия, которая может привести к антенатальной гибели или тяжелым повреждениям центральной нервной системы ребенка. Чем раньше возник плацентит, тем выше вероятность тяжелых осложнений. Течение беременности может осложниться гестозом, внутриутробной инфекцией ребенка, преждевременными родами.
Диагностика
При нарушении самочувствия, боли в животе, появлении выделений из половых путей беременной необходимо обратиться к врачу акушеру-гинекологу, у которого она состоит на учете. Объем диагностических процедур подбирается индивидуально, опираясь на клинические проявления, данные анамнеза и предыдущих исследований. Базовая диагностика плацентита проводится неинвазивными инструментальными методами:
- Гинекологический осмотр. Отмечаются патологические выделения из влагалища, признаки воспаления в виде отека и гиперемии слизистой. Но при вирусном плацентите в половых путях изменений может не быть. При угрозе прерывания беременности из шейки выделяется кровь. На подтекание вод указывает наличие прозрачной жидкости во влагалище. Если произошло дородовое излитие вод, предлежащая часть плода опускается в полость малого таза и хорошо пальпируется.
- Акушерский осмотр. Матка в повышенном тонусе, возбудима. При длительно существующем плацентите в тяжелых случаях может наблюдаться отставание размеров матки от срока беременности, что указывает на внутриутробную задержку развития. О гипоксии говорят приглушенные тоны сердца плода. Отсутствие сердцебиения и шевеления – признак антенатальной смерти.
- УЗИ плода. Определяется утолщение плаценты, кистозные полости, кальцификаты. На раннем сроке может наблюдаться расширение межворсинчатого пространства. Неблагоприятный признак – сегментарные сокращения матки, признаки старения плаценты. При развитии фето-плацентраной недостаточности плод отстает в размерах от срока гестации, его двигательная активность снижена.
- Допплерометрия сосудов плаценты. Регистрируются нарушения гемодинамики. При плацентите, который затрагивает плодовую или материнскую часть плаценты, отмечается ее гиповаскуляризация. При диффузном плацентите компенсаторная реакция приводит к гиперваскуляризации плаценты. О выраженности плацентита судят по индексу васкуляризации и кровотока.
- Лабораторная диагностика. В общем анализе крови признаки воспаления – ускорение СОЭ, повышенное количество лейкоцитов. Для вирусного плацентита характерно увеличение лимфоцитов. В лейкоцитарной формуле отмечается сдвиг влево из-за образования молодых форм лейкоцитов. Биохимический анализ крови показывает повышенный С-реактивный белок.
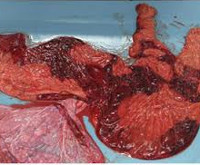
Подтверждается плацентит после родов. Плодное место с оболочками и пуповиной отправляется на гистологическое исследование. По его результатам можно предположить тип инфекции, если обследование не проводилось во время беременности. Для нормального восстановления в послеродовом периоде и профилактики эндометрита назначается лечение.
Лечение плацентита
Женщина с плацентитом госпитализируется для проведения качественного обследования, лечения и выбора акушерской тактики. Консервативная терапия оправдана при недоношенной беременности и признаках незрелого плода, но при сохранении его нормальной гемодинамики. При некупирующейся острой гипоксии плода и в других тяжелых случаях показано досрочное родоразрешение путем кесарева сечения. При плацентите проводится:
- Антибактериальная терапия. Применяются антибиотики широкого спектра действия из группы защищенных пенициллинов, цефалоспоринов, макролидов. В тяжелых состояниях их вводят инъекционно с последующим переходом на формы для приема внутрь. Курс составляет 7-14 суток. Антибиотики обязательно назначаются при безводном промежутке более 12 часов для профилактики хориоамнионита.
- Токолитики. Необходимы для снижения тонуса матки и пролонгирования беременности. Назначают магния сульфат капельно, в качестве экстренного средства допускается применение гексапреналина. Но по клиническим рекомендациям предпочтение отдается фенотеролу. Токолитики не используют после излития вод.
- Глюкокортикоиды. Назначаются в случаях, когда есть высокая вероятность досрочного родоразрешении или после отхождения вод на сроке меньше 36 недель. Необходимы для ускорения созревания легких плода и профилактики болезни гиалиновых мембран новорожденного. Схема и продолжительность терапии подбирается индивидуально.
- Антиагреганты и антикоагулянты. Необходимы для улучшения кровотока в плаценте, профилактики тромботических осложнений. Применяют курантил, пентоксифиллин в таблетках длительным курсом. По показаниям назначаются низкомолекулярные гепарины в виде инъекций. Использование прекращают за 2 недели до предполагаемых родов.
Прогноз и профилактика
При плацентите прогноз зависит от срока развития воспаления и способностей организма компенсировать сосудистые нарушения. Для плода плацентраная недостаточность увеличивает риск задержки развития, внутриутробного инфицирования и гипоксии, которая может завершиться внутриутробной гибелью. Профилактика плацентита заключается в прегравидарной подготовке, своевременном лечении хронических воспалительных процессов половых органов. Мазки на чистоту влагалища, которые берутся при постановке на учет, позволяют вовремя заметить воспалительные изменения, провести дополнительное обследование и лечение.
Детские инфекционные заболевания - это большая группа болезней инфекционной природы, которые возникают в детском возрасте человека, характеризующиеся возможностью эпидемического распространения преимущественно аэрогенным способом.
Детские инфекционные заболевания выделяются в отдельную группу, так как особенности детского организма предопределяют и особенности их лечения.
Детские инфекционные заболевания: классификация
Существует несколько классификаций инфекционных заболеваний у детей, но мы выбрали одну из самых понятных и простых. Эта группа патологий делится на:
1. Инфекционные болезни кишечника у детей.
Характеризуется локализацией чужеродных агентов в кишечнике ребенка. К этому виду патологий относятся: полиомиелит, эшерихиоз, дизентерия, сальмонеллез, ботулизм.
2. Инфекционные заболевания дыхательных путей у детей.
Характеризуются локализацией чужеродных агентов в органах дыхания (бронхах, трахеи, гортани, легких. ). Это такие заболевания, как скарлатина, ангина, грипп, ОРВИ.
3. Инфекционные заболевания крови у детей.
Эти болезни передаются с помощью насекомых (трансмиссионным путем) и возбудители в этом случае находятся в крови. К таким болезням относятся: арбовирусные энцефалиты, риккетсиозы, туляремия.
4. Инфекционные заболевания наружных покровов у детей.
К ним относятся: бешенство, столбняк, трахома.
Детские инфекционные заболевания: причины
Самой основной причиной инфекционных заболеваний у детей является их контакт с инфицированным человеком. Путь заражения, как правило, воздушно-капельный. Причем заразно все: слюна, распространяющая при кашле и даже при разговоре, бронхиальная и носоглоточная слизь - все это является угрозой заражения ребенка.
Нужно сказать, что иммунитет ребенка формируется в 5 этапов. Самыми серьезными являются 1 и 2 этапы, которые длятся до 1.5 лет. Именно в этот момент ребенка "защищают" только материнские антитела, которые потом исчезают. Именно в этот момент необходимо особое внимание уделять гигиене ребенка.
Начиная с 2-ух лет, у детей начинается бурное формирование механизмов иммунитета, которое продолжается, практически, до 16-тилетнего возраста.
Исходя из сказанного можно сделать простой вывод: причины детских инфекционных заболеваний в заключаются в еще слабой иммунной системе ребенка, в том, что она только формирует свои механизмы действия.
С другой стороны, нужно понимать, что если ребенок будет расти в стерильных условиях, то у него никогда не будет сильного иммунитета, ведь иммунная система формируется только под воздействием внешних факторов, она "учится" давать отпор внешним чужеродным элементам только при столкновении с ними - таковы неписаные законы природы, и именно на этом факте базируется основная цель вакцинации - выработка искусственного иммунитета при введении в организм какого-либо возбудителя.
Детские инфекционные заболевания: особенности течения
В развитии всех детских патологий было выявлено четыре периода:
1. Инкубационный период (ИП).
Это период времени с момента первого контакта ребенка с источником инфекции до проявления первых симптомов болезни. Продолжительность инкубационного периода зависит от вида инфекции и от состояния иммунной системы ребенка.
Приведем примеры детских инфекционных заболеваний с инкубационными периодами:
- Ветрянка имеет ИП 11-24 суток
- Гепатит А имеет ИП от 7 до 45 суток
- Дизентерия - 1-7 суток
- Дифтерия - 1-10 суток
- Коклюш - 3-20 суток
- Корь - от 9 до 21 суток
- Краснуха - 11-24 суток
- Скарлатина имеет ИП от нескольких часов до 12 суток
- Полиомиелит - 3-35 суток
2. Продромальный период.
Этот период можно назвать началом болезни: он длится с момента проявления первого симптома и до "разгара" собственно самой болезни.
3. Период "разгара" детского инфекционного заболевания.
В принципе, это и есть "кульминация". В этот период проявляется весь симптоматический комплекс детской патологии. К примеру, коклюш проявляется спастическим кашлем при котором идет выделение слизистой мокроты, при этом лицо ребенка краснеет, а иногда возникает кровоизлияние по слизистую.
Это период затухания болезни - выздоровления.
Самые распространенные инфекционные заболевания у детей
Конечно же, когда мы говорим о детских болезнях, то тут же возникают ассоциации с эпидемиологическими периодами, которые приходятся на осенне-зимнюю пору и характеризуются, в первую очередь, заболеваниями органов дыхания у детей. Детские инфекционные заболевания разнообразны: это и заболевания ЖКТ, и аллергические заболевания, имеющие аутоиммунную природу, и кожные патологии, но заболевания органов дыхания у детей являются самыми распространенными - это вам подтвердит любой педиатр.
- Бронхиты различной этиологии.
Характеризуются воспалительными процессами в слизистой бронхов.
Характеризуются воспалительными процессами в слизистой трахеи.
Характеризуются воспалительными процессами в слизистой оболочке голосовых связок и гортани.
Характеризуется воспалительными процессами в носовых пазухах.
- Риниты различной этиологии.
Эти детские инфекционные заболевания являются, попросту говоря, насморком разной интенсивности: от легкой формы до полной заложенности носа.
Эта болезнь характеризуется воспалениями небных миндалин и соседних с ними лимфатических узлов.
Это ни что иное, как инфекционное заболевание легких.
- Гриппы различной природы.
Эти детские инфекционные заболевания, пожалуй, одни из самых распространенных и опасных, потому что чужеродные агенты, вызывающие эти патологии, постоянно мутируют и необходимо все время изобретать новые препараты для борьбы с ними.
Это, конечно, не все заболевания органов дыхания у детей, но основные из них.
Детские инфекционные заболевания: симптомы
Признаки патологии ребенка, конечно же, зависят от многих факторов: в первую очередь, от вида возбудителя, от состояния иммунной системы ребенка, от условий его жизни, и.т.д. Но все же есть общие симптомы детских инфекционных заболеваний:
1. Основным симптомом является фебрильная температура (38° и выше). У ребенка повышение температуры происходит, практически, при любых патологических процессах, потому что это является его единственным защитным механизмом - при таких температурах большинство чужеродных тел гибнут.
2. Постоянная сонливость и вялость так же являются характерными симптомами детских инфекционных заболеваний - сказывается нехватка энергии (она уходит на борьбу с антигенами).
4. Появление сыпи.
Диагностика инфекционных заболеваний у детей
Первоначальную диагностику болезни у ребенка проводит врач-педиатр. Он обязательно проводит внешний осмотр малыша, прослушивает его, выявляет характерную симптоматику, выясняет у родителей: были ли контакты ребенка с инфицированными людьми.
Детские инфекционные заболевания диагностируются после обязательных анализов крови, мочи, кала ребенка. Так же, при необходимости, прибегают к инструментальным методам: МРТ, УЗИ, рентгенография.
Детские инфекционные заболевания: лечение
Комплексная терапия инфекционных заболеваний у детей должна решать четыре задачи:
1. Нейтрализацию возбудителя заболевания.
2. Поддержание нормальной функциональности основных систем детского организма.
3. Сохранение нормальных условий формирования детского иммунитета и его укрепление.
4. Предупреждение различных осложнений детских инфекционных заболеваний.
Именно поэтому назначение лекарственных препаратов должно быть осторожным. Антибиотики должны применяться только в особых случаях (при тяжелых и затяжных патологических процессах). Важно знать, что само по себе повышение температуры - это нормальный процесс борьбы организма с инфекционными возбудителями и нет нужды сразу же давать ребенку жаропонижающие и сбивать температуру, достаточно просто помочь организму хорошей дозой витамина С.
Применение антибиотиков имеет весьма негативные последствия, тем более для ребенка, у которого иммунная система находится в стадии формирования, и ни один врач не сможет сказать, как бездумная антибиотическая терапия может сказаться в будущем.
Весьма спорным (особенно в последнее время) является вопрос вакцинации. "Усредненная" доза введенных чужеродных агентов (для выработки иммунитета) по-разному сказывается на детях: в большинстве случаев помогает (это факт), но нередко возникают случаи, когда вакцинация делает из ребенка инвалида.
Так что же делать, как лечить заболевшего ребенка?
Первое, что следует уяснить: организм ребенка, в большинстве случаев, сам может справится с инфекционным заболеванием, ему в этом необходимо только помочь, и чем раньше это начинать делать, тем лучше. Помогать необходимо препаратами только на натуральной основе, включая в эту комплексную терапию иммуномодуляторы, антивирусные препараты, антибактериальные средства. Не спешите "сбивать" ребенку температуру, лучше чаще поите его чаем с лимоном.
Если у ребенка инфекционное заболевание тяжелой формы, то применяйте антибиотики с препаратами, нейтрализующими их негативный эффект. Лучшим таким препаратом является Трансфер фактор. Попадая в организм, он выполняет сразу несколько функций:
- восстанавливает функциональность иммунной системы, вследствие чего повышается иммунологическая реактивность (сопротивляемость инфекциям) детского организма;
- усиливает оздоровительное воздействие препаратов, в комплексе с которыми он принимался;
- являясь носителем иммунной памяти, этот иммунный препарат, "запоминает" все чужеродные микроорганизмы, вызвавшие то или иное инфекционное заболевание, и при их повторном появлении, дает сигнал иммунной системе на их нейтрализацию.
Обязательно в комплексной терапии детских инфекционных заболеваний применяйте пробиотики и пребиотики - препараты, которые восстановят и сохранят микрофлору ЖКТ ребенка - основного звена его иммунной системы. Для этого наиболее эффективными являются:
Детские инфекционные заболевания: профилактика
После перенесенного заболевания, детский организм выходит более крепким. Во всяком случае так должно быть - это путь формирования иммунитета человека. Но это не значит, что к здоровью своего ребенка нужно относиться с пренебрежением.
Профилактика детских инфекционных заболеваний должна заключаться в следующем:
- новорожденных обязательно надо кормить первым молоком - молозивом, потому что оно содержит в огромном количестве материнские антитела - первую "защиту" ребенка от чужеродных элементов;
- ни в коем случае нельзя отказываться от грудного вскармливания, пока есть молоко - кормите;
- огромное значение для ребенка имеет правильное питание, в его рационе должно быть как можно больше свежих фруктов и овощей;
- активный образ жизни - гарантия здоровья ребенка;
- для укрепления иммунитета необходимо заниматься закалкой с самого детства (контрастный душ и баня - прекрасные средства для этого);
- детские инфекционные заболевания не будут страшны, если ребенок будет в полном объеме получать все, необходимые для его организма, полезные вещества: витамины, минеральные комплексы, аминокислоты. поэтому обязательно регулярно давайте своему малышу соответствующие препараты.

МИНИСТЕРСТВО ОБОРОНЫ РОССИЙСКОЙ ФЕДЕРАЦИИ
97 ГОСУДАРСТВЕННЫЙ ЦЕНТР
СУДЕБНО-МЕДИЦИНСКИХ И КРИМИНАЛИСТИЧЕСКИХ ЭКСПЕРТИЗ
ЦЕНТРАЛЬНОГО ВОЕННОГО ОКРУГА
Начальник 97 ГЦ СМи КЭ (ЦВО) — Пудовкин Владимир Васильевич.
1. Филиппенкова Елена Игоревна, врач — судебно-медицинский эксперт отдела судебно-медицинской экспертизы 97 Государственного центра судебно-медицинских и криминалистических экспертиз (Центральный военный округ), стаж экспертной работы 11 лет, высшая квалификационная категория.
ПЛАЦЕНТИТ
Стеклопрепарат с плацентитом предоставлен кафедрой судебной медицины Ижевской ГМА.
ISBN 5-225-02739-53
Воспаление плаценты — плацентит — может иметь различную локализацию. Различают воспаление межворсинчатых пространств — интервиллузит, ворсин — виллузит (от villus — ворсина), базальной децидуальной пластинки — базальный децидуит, хориальной пластинки — плацентарный хориоамнионит.Воспаление пупочного канатика носит название фуникулита, плодных оболочек — париетального амниохориодецидуита. Воспаление может быть вызвано вирусами, бактериями, простейшими, меконием, его протеолитическими ферментами, изменениями величины рН околоплодных вод. Инфекционное воспаление последа может привести к заболеванию плода и нарушениям последующих беременностей. При этом не каждое воспаление последа сопровождается инфицированием плода, в то же время инфицирование плода, например при некоторых вирусных инфекциях, может возникать без воспаления последа.
Самым частым является восходящий путь инфицирования плаценты при раннем отхождении вод и длительном безводном периоде. Реже бывает гематогенное инфицирование из крови матери по артериям децидуальной оболочки.
Основным критерием воспаления последа является инфильтрация его лейкоцитами. Лейкоциты могут мигрировать из крови матери и из крови плода в зависимости от локализации воспаления. Кроме лейкоцитарной инфильтрации, наблюдаются расстройства кровообращения, альтерация, продуктивные изменения.
При вирусных инфекциях воспалительные инфильтраты бывают преимущественно лимфоцитарными, обнаруживаются характерные изменения децидуальных, синцитиальных клеток и клеток амниона, например, образование гиперхромных гигантских клеток при аденовирусной инфекции, цитомегалических клеток с включениями при цитомегалии, внутриядерных эозинофильных и базофильных включений при простом герпесе, ветряной оспе с образованием мелких очагов некроза.
Для гноеродной бактериальной инфекции характерно серозно-гнойное или гнойное воспаление, иногда с развитием флегмоны или абсцессов.
При листериозе инфильтраты имеют лейкоцитарно-гистиоцитарный характер в строме ворсин, наблюдаются отек, эндартерииты, тромбофлебиты, иногда обнаруживаются листериомы. Встречается небольшое число листерий.
При туберкулезе в плаценте возникают казеозные очаги, бугорки с эпителиоидными и гигантскими клетками, чаще поражается базальная пластинка.
При сифилисе масса плаценты увеличена, она отечна, с крупными котиледонами; при микроскопическом исследовании наблюдаются отек и фиброз стромы ворсин, облитерирующий эндартериит, очаги некроза. Изменения не являются специфичными, диагноз можно поставить только при обнаружении трепонем.
При токсоплазмозе обнаруживаются цисты, псевдоцисты и свободнолежащие паразиты в области некрозов с обызвествлениями. При малярии в межворсинчатых пространствах и в сосудах децидуальной оболочки отмечается большое число возбудителей, в тканях — отложение малярийного пигмента.
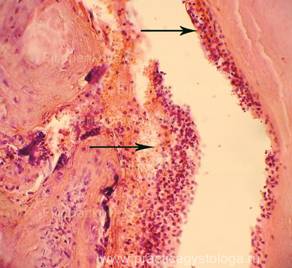
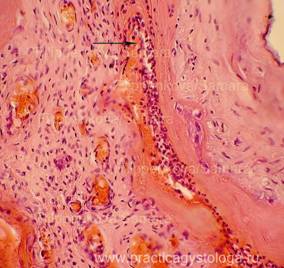
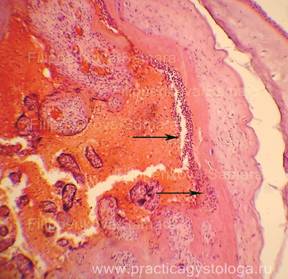
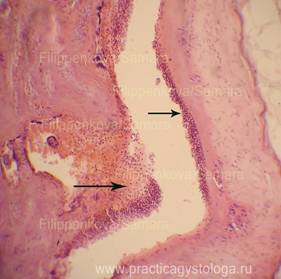
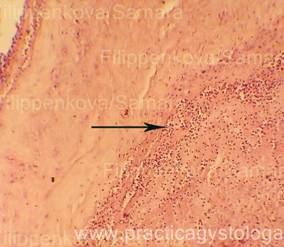
Рис. 1-7. Очаговый острый гнойный плацентит. Преобладает венозно-капиллярное полнокровие ткани плаценты с эритростазами, диапедезными микрогеморрагиями. Ткань плаценты в состоянии неравномерно выраженного отёка, в её толще между амнионом и хорионом, в толще хориона очаги острой лейкоцитарной инфильтрации.
Увеличение х100 и х250.
Стеклопрепарат предоставлен кафедрой судебной медицины Ижевской ГМА.
Читайте также:


