Что такое вульгарная волчанка
Больные туберкулёзом кожи составляют 2% общего числа туберкулезных больных. Нередко у больных туберкулёзом кожи наблюдается активный туберкулёз других органов. Различают очаговые и диссеминированные формы туберкулёза кожи.
Очаговый туберкулез кожи. Волчаночный туберкулез кожи (синоним: туберкулезная волчанка, вульгарная волчанка) — наиболее распространенная форма: Классическим проявлением ее является мягкий, полупрозрачный розово-красного цвета бугорок — люпома (рис. 4). При надавливании на него пуговчатым зондом образуется западение или зонд проваливается в рыхлую ткань, что вызывает боль и кровотечение; при надавливании стеклом выявляется характерный цвет яблочного желе. На слизистых оболочках люпома легко кровоточит. Бугорки сливаются между собой, образуя более или менее обширный очаг поражения, который иногда, подвергаясь обратному развитию в центре, принимает кольцевидные, гирляндообразные очертания (рис. 5). В последующем он может шелушиться, приобретать опухолевидную или бородавчатую форму, изъязвляться (рис. 6) и покрываться корками. В редких случаях изъязвление распространяется на подлежащие ткани вплоть до костей, что может привести к разрушению носа, век, ушных раковин, пальцев и др.,— обезображивающая (мутилирующая, увечащая) форма вульгарной волчанки. Течение волчаночного туберкулёза кожи длительное, при заживлении образуются белые атрофические рубцы, в которых вновь возникают люпомы. Общее состояние больных в большинстве случаев вполне удовлетворительное. Иногда вульгарная волчанка осложняется рожей, лимфангитами, что может привести к нарушению лимфообращения и развитию слоновости (конечностей, губ).
Бородавчатый туберкулез кожи встречается в основном у мужчин; чаще возникает вследствие заражения от трупов больных туберкулёзом животных и людей (трупный бугорок, бугорок анатомов). Как правило, появляется одиночный очаг (обычно на тыльной стороне кисти) в виде четко отграниченного округлого инфильтрата с бородавчатым центром и гладкой периферической зоной синюшно-красного цвета (рис. 8). Процесс заканчивается образованием нежного пигментированного рубца.
Милиарно - язвенный туберкулез кожи и слизистых оболочек (синоним вторичная туберкулезная язва). Вокруг естественных отверстий у больных туберкулёзом внутренних органов появляются мелкие узелки, превращающиеся в гнойнички, а при вскрытии их — в язвочки. В результате их слияния образуется болезненная язва с мелкофестончатыми подрытыми мягкими краями. На дне ее видны желтоватые мельчайшие абсцессы. В отделяемом язвы обнаруживают БК. Развивается регионарный лимфаденит.
Индуративный туберкулез кожи [синоним: уплотненная (индуративная) эритема, эритема Базена]. Как правило, страдают молодые женщины. В толще подкожной жировой клетчатки голеней, обычно на их заднебоковых поверхностях, появляются слегка болезненные узлы размером 3—4 см в диаметре, кожа над ними приобретает синюшно-красный цвет. В некоторых случаях узлы изъязвляются.
Лихеноидный туберкулез кожи (синоним лишай золотушных); Болеют дети и подростки. Обычно на коже туловища появляются сгруппированные бугорки размером 0,2—0,3 см в диаметре, покрытые чешуйками серого цвета. При плотном прилегании их друг к другу образуются округлые, кольцевидные, фигурные бляшки. Субъективные ощущения отсутствуют.
Просуществовав несколько недель или месяцев, сыпь исчезает, оставляя пигментацию, иногда точечные рубчики, однако в осеннее и весеннее время возможны рецидивы.
Лечение туберкулеза кожи лучше проводить в специализированных учреждениях санаторного типа — люпозориях. Из противотуберкулезных средств наиболее эффективным является фтивазид. При поражении слизистых оболочек следует одновременно с фтивазидом назначать стрептомицин, при скрофулодерме — ПАСК, при волчанке слизистых оболочек — витамин D2 (в течение 3—6 месяцев), в резистентных случаях папулонекротического туберкулёза кожи, диссеминированной милиарной волчанки лица — кортикостероидные препараты. Последующее, профилактическое, лечение (2—3 курса с интервалами 4— 9 мес.) проводят только фтивазидом. Больные нуждаются в хороших материально-бытовых условиях, полноценном питании, общеукрепляющем лечении (витамины, рыбий жир, железо).
Прогноз благоприятный. При обезображивающих рубцах показаны пластические операции (не ранее чем через 2 года после клинического выздоровления).
Волчанка представляет собой одно из наиболее тяжелых, деформирующих туберкулезных поражений кожи. Она начинается в большинстве случаев в детском возрасте и носит хронический характер; протекает медленно, незаметно, в течение долгого времени, иногда ряда лет, не давая о себе знать никакими субъективными ощущениями. Клиническим проявлением волчанки служит бугорок размером от просяного зерна до горошины, мягкой консистенции, образующий ввиду своей мягкости,_фе-номен проваливания зонда: при сравнительно незначительном надавливании зонд легко проваливается в бугорок, вызывая небольшое кровотечение. Больные при этом отмечают значительную (болезненность. Бугорки хронически воспалительного характера, желтовато-красного с буроватым оттенком цвета; границы бугорка резки, при боковом освещении он представляется блестящим, как бы зеркальным. При надавливании стеклышком на бугорки цвет их меняется, приобретая буровато-желтый оттенок, бугорки становятся полупрозрачными. Явление это носит название феномена яблочного желе.

Отличительным свойством бугорковых элементов является наклонность к распаду, изъязвлению, разрушению ткани с последующим обезображиванием, деформацией и нарушением функции ткани. Однако бугорки могут и рассосаться, оставив после себя атрофический участок кожи. Несмотря на общие характерные черты бугорковых элементов, клиническая картина волчанки различна. Разнообразие форм волчанки зависит от величины и количества бугорков, от различных стадий их развития, от особенности расположения, большей или меньшей склонности к распаду. Большую роль играет и локализация очага поражения: в зависимости от места расположения волчанки преобладают те или иные клинические формы.
Так, например, на слизистых оболочках и на участках кожи, граничащих со слизистыми, преобладают язвенные формы волчанки (lupus exulcerans, рис. 53).
В клинической картине волчанки различаются следующие формы.
1. Lupus vulgaris planus — бугорки представлены в виде плоских, слегка возвышающихся над уровнем кожи образований (рис. 54).
2. Lupus vulgaris exfoliativus — на бугорках наблюдается обильное листовидное шелушение, оставляющее после себя нежные, едва заметно выраженные рубцовые атрофии.
3. Lupus tuberosus — бугорковые элементы, имея в основном все присущие им черты, достигают размеров горошины и значительно выступают над поверхностью кожи. 
4. Lupus tumidus — мощные, образовавшиеся от слияния бугорковых элементов мягкие диффузные инфильтраты (рис. 55), которые, просуществовав определенный срок, могут изъязвляться, превращаясь в ту форму волчанки, которая носит название lupus exulcerans. Возникающие язвы обычно поверхностны, края их изъедены, течение торпидное, наклонность к заживлению слабая. Если в туберкулезном очаге преобладают застойные явления и картина поражения напоминает ознобление, такая форма волчанки носит название волчанки-ознобыш — lupus pernio. При этой форме чаще поражаются ушные раковины, нос, реже кисти рук. Отдельные бугорковые элементы не обнаруживаются, но выступают явления разлитого диффузного инфильтрата синюшно-багрового цвета.
Поверхность очагов поражения может быть покрыта бородавчатыми разрастаниями — lupus verrucosus или сосочковидными — lupus papillaris. Тяжелые увечащие формы, заканчивающиеся различными тяжелыми деформациями, носят название lupus mutilans.
В зависимости от расположения бугорков различают lupus dissemi-natus, когда бугорки рассеяны по всему кожному покрову; lupus dif-fusus, когда бугорки сливаются в сплошные люпозные инфильтраты, и lupus serpigrnosus, когда заболевайте, заживая в центре, продолжает распространяться по периферии.
Касаясь вопроса об излюбленной локализации волчанки, необходимо отметить, что чаще всего волчанкой поражаются лицо и особенно нос. Локализуясь на носу, волчанка часто приводит к значительному разрушению его тканей, нос принимает заостренную, сточенную с боков форму, напоминая клюв птицы. Волчанкой могут поражаться другие участки кожного покрова.
Следует упомянуть и о милиар-ной дисееминированяой волчанке кожи (lupus miliaris disseminatus s. follicularis). Первичным элементом является небольшой бугорок с буроватым оттенком с небольшой воспалительной реакцией вокруг. Бугорки располагаются изолированно, локализуются на лице, переходя иногда на шею. Подвергаясь обратному развитию, бугорки оставляют после себя рубцы. Эта форма волчанки чаще всего развивается гематогенным путем.
О. Н. Подвысоцкая описала так называемую раннюю инфильтративную форму волчанки, которая начинается со слизистой носа и сопровождается отеком и гиперемией всего носа, вследствие чего создается сходство с рожистым воспалением или фурункулом в носу. Эта форма имеет относительно острое начало и быстро ведет к разрушению.
Наряду с кожей, волчаночным процессом часто поражаются и слизистые оболочки верхних дыхательных путей. При поражении слизистой носа волчанка локализуется преимущественно в преддверии носа, т. е. в участках, ограниченных хрящевой частью перегородки и крыльями носа. В носу изъязвления покрываются корками, которые закрывают носовые ходы и затрудняют дыхание носом.
При проверке зондом иногда уже довольно рано можно обнаружить прободение перегородки носа в хрящевой ее части.
Волчанка слизистой полости рта особенно часто локализуется на деснах, затем на твердом и мягком небе, языке. Различают несколько форм ее: инфильтративную, при которой вследствие резкой гиперемии бугорки слабо выражены; разновидность язвенную и рубцовую с преобладанием бугорков. Язвы имеют рыхлое, как бы изъеденное или неравномерно зернистое, легко кровоточащее дно.
Течение. Волчанка, начинаясь большей частью в детском возрасте, может длиться годами и сопровождается распадом тканей, изъязвлениями с образованием рубцов и деформациями. Стадии улучшения сменяются рецидивами.
Характерная особенность в клинической картине волчанки — появление новых бугорковых элементов на образовавшихся рубцах. Новые бугорковые элементы могут возникать и вблизи имеющегося очага поражения или на границе с ним, а также на других участках совершенно отдаленных от основного очага поражения.
Осложнения. Наиболее частым осложнением, возникающим при длительном течении волчанки, является рожа, а также слоновость, появляющаяся в результате нарушения крово- или лимфообращения. Слоновость особенно часто наблюдается у 'больных с локализацией волчанки на нижних конечностях, где преобладают застойные, явления в лимфо- и кровообращении. Примерно в' 4% всех случаев к волчанке присоединяется эпителиома — lupus carcinoma. При развитии эпителио-мы меняется внешняя картина заболевания — появляется опухолевидное разрастание, быстро увеличивающееся в размерах :и принимающее типичную картину эпителиомы с плотными вывороченными краями.
Диференциальная диагностика. Из заболеваний, с которыми можно смешать волчанку, прежде всего надо назвать бугорковый сифилис.
В основу диференциальной диагностики берут следующие симптомы:

В отдельных, вызывающих сомнение случаях приходится прибегать к пробной противосифилитической терапии, которая оказывает прекрасный терапевтический эффект при бугорковом сифилисе.
Несомненно, труднее провести диференциальную диагностику между очагами вульгарной волчанки и бугоркового сифилиса в тех сравнительно редких случаях, когда оба вида поражения имеются одновременно — так называемая гибридная форма.
Трудно отдиференцировать вульгарную волчанку от люпоидной формы болезни Боровского (пендинской язвы). В клинической картине заболеваний много общего. Диагностике помогают некоторые 'различия в течение болезни. Так, при волчанке обнаруживаются рецидивы бугорков на рубце, чего почти никогда не бывает при болезни Боровского. Кроме того, для постановки диагноза волчанки пользуются положительными результатами туберкулиновых реакций и результатами биологической пробы — прививка патологического материала морской свинке. Ори люпоидной форме болезни Боровского удается, хотя и не всегда, обнаружить в соскобе язвы тельца Боровского.
Гистологическая картина волчанки тождественна той, которая описана в общей части этой главы.
Лечение. Наилучший терапевтический эффект дают массивные дозы витамина D2. Оптимальная суточная доза для взрослых 100 000 единиц, для детей до 15 лет — 25 000—50 000—75 000 единиц, для лиц старше 50 лет — 75 000 единиц. Рекомендуется начинать лечение с 25 000 единиц и затем постепенно в течение недели доводить суточную дозу до 100 000 единиц. Лечение витамином D2 в лучшем случае длится 4—5 месяцев или более. В течение дальнейших 2—3 лет ежегодно проводить дополнительный профилактический курс лечения длительностью 2—3 месяца. Витамин D2 применяется в виде концентрированного раствора в масле или в спирту. Лечение витамином D2 противопоказано при острых и хронических болезнях почек, печени, при болезнях сердца в стадии декомпенсации, при артериосклерозе, туберкулезе легких в фазе инфильтрации или распада, при выраженной гипертонии. Перед лечением следует провести клиническое и лабораторное обследование больного, в частности, состояния легких (клиническое и рентгенологическое).
К побочным явлениям, наблюдаемым при лечении витамином D2, относятся головные боли, плохой аппетит, общая слабость, боли в подложечной области, в животе, поносы или запоры, боли в суставах, усиленная жажда, лихорадочное состояние, падение веса и др. Иногда отмечаются явления раздражения почек: в моче появляются гиалиновые цилиндры, эритроциты, белок и пр. Возможно обострение туберкулезного процесса в коже, в регионарных лимфатических узлах, иногда в костях и, что особенно важно, в легких.
Отсюда понятна необходимость тщательного наблюдения за больными при терапии витамином D2. Необходимо не реже раза в неделю исследовать мочу, ежемесячно проверять состояние легких, следить за весом больных.
При обнаружении каких-либо побочных явлений лечение витамином D2 следует прервать; затем вновь лечение возобновляют, но уже в меньших дозах при восстановлении общего состояния больного.
Сложность наблюдения за больными при лечении витамином D2 вызывает необходимость госпитализировать их.
Следует подчеркнуть, что первая попытка лечить волчанку витамином D2 (облученным эргостеролом) принадлежит советским исследователям М. Я. Быховскому и М. К. Павлову (Киевский рентгено-радиоло-гический институт), опубликовавшим свою работу в 1936 г.
В последнее время для лечения применяется фтивазид — изоникоти-новая кислота. Назначается в течение первых шести дней по 0,5 два раза в сутки, следующие шесть дней — по 0,5 три раза в сутки. В дальнейшем дается по 0,5 четыре раза в сутки. Всего на курс больной получает 120,0—200,0 фтивазида. Побочные явления: головная боль, тошнота, боли в сердце.
Имеется ряд сообщений об эффективном применении стрептомицина в виде инъекций, а также парааминосалициловой кислоты (ПАСК) внутрь.
Местное лечение имеет своей целью разрушить люпозную ткань и дать стойкий рубец. Прежде всего остановимся на хирургическом методе, заключающемся в оперативном удалении всего очага поражения с прилежащей к нему сантиметра на два здоровой кожей. Конечно, удалить можно небольшие по величине очаги, расположенные на подходящих для операции местах. Метод выскабливания применяется широко и с особенным успехом при язвенных и бородавчатых формах волчанки. Операция производится под анестезией в пределах здоровой ткани; послеоперационное поле прижигают палочкой ляписа, а те участки, относительно которых нечего опасаться, что образовавшийся на них рубец даст нежелательные косметические нарушения или вызовет спайку с подлежащими сухожилиями, или разрушит мимические мышцы лица, прижигают едким кали или едким натром in substantia. Дальнейшее заживление происходит под стерильной повязкой с борным вазелином.
Для медикаментозного разрушения люпозной ткани пользуются мышьяком (pasta plantagina), который элективно уничтожает пораженную ткань. Ласту накладывают на 2—3 суток под повязкой; после разрушения люпом проводится лечение повязкой с борным вазелином. Аналогично действует пирогалловая кислота в виде 5—20% мази (Ung. Acidi pyrogallici 5—20%). Начинают применять слабые концентрации мазей, повышают в течение 3—4 дней концентрацию до максимальной и накладывают повязки до тех пор, пока больной не станет жаловаться на сильную боль в месте приложения мази. Тогда на очаг поражения наносят 25% хинную мазь и также применяют ее до тех пор, пока больной в состоянии выносить мазь (3—4 дня). После этого очаг заживает под повязкой с борным вазелином. Лечение пастой и пирогалловой кислотой проводится на участках размером не больше 1/4 ладони взрослого человека.
При этом необходим тщательный контроль мочи. Чтобы мазь и паста действовали скорее, можно разрушить эпидермис над бугорком, смазав его 40% раствором едкой щелочи.
Для разрушения единичных люпом их подвергают диатермокоагу-ляции или, всверливая в них заостренный карандаш ляписа, выжигают пораженную ткань.
С успехом применяют также лечение специально сконструированным Финзеном (Finsen) аппаратом, в котором мощная дуговая лампа с простыми угольными электродами посылает огромное количество лучистой энергии в приборы — концентраторы. Лечение длительное, облучение даже небольшого участка требует многих месяцев.
В качестве подсобного метода для непосредственного воздействия на очаги волчанки пользуются ртутно-кварцевыми лампами. Наибольшее распространение получили лампы Баха и Кромайера. С еще большим успехом, но при обязательном соблюдении общепринятых правил и, при отсутствии противопоказаний, проводится лечение солнцем. При этом необходимо следить за общим состоянием больного. Облучения проводятся ежедневно. Начинают с 4 минут, затем постепенно увеличивают длительность экспозиции лучами солнца и сеансы доводят до 2 часов. После каждого получаса делают перерыв минут на 10; проводить перерыв больные должны в тени. Противопоказанием к применению солнечных ванн является сильная слабость и истощение, резкие нарушения в сердечно-сосудистой системе, туберкулез легких, органические заболевания нервной системы.
При язвенных формах волчанки успешно применяется рентгенотерапия. Дают два сеанса с промежутком в 7 дней; кожно-фокусное расстояние 30 см, 120 kV, 3 mA, фильтр 3 мм А1; на сеанс 200—250 г.
При локализации процесса на слизистой оболочке рта требуется дополнительная обработка пораженных участков после их предварительного высушивания пиоцидом (СЭФ — смесь серной кислоты с эфиром в одинаковых весовых частях). Смоченный пиоцидом тампончик прикладывают на 1—2 минуты на волчаночный очаг.
Дающая хорошие результаты при волчанке бессолевая диэта требует применения в течение многих месяцев, дорога и крайне утомительна для больных. Широкого применения не получила.
Для каждого больного волчанкой необходима прежде всего надлежащая гигиеническая обстановка и рациональный режим: свежий воздух, хорошее жилище, правильное питание и т. п. Рекомендуется общеукрепляющее медикаментозное лечение; при соответствующих показаниях назначают рыбий жир, мышьяк, железо, фитин и т. п.
- Что такое Туберкулезная волчанка
- Симптомы Туберкулезной волчанки
- Лечение Туберкулезной волчанки
- К каким докторам следует обращаться если у Вас Туберкулезная волчанка
Что такое Туберкулезная волчанка
Туберкулезная волчанка, или люпоидный туберкулез кожи - это наиболее часто встречающаяся форма туберкулеза кожи. Заболевание имеет хроническое течение с медленным прогрессированием и склонностью к расплавлению ткани. Начинается в детстве и нередко продолжается всю жизнь.
Процесс чаще всего локализуется на лице, особенно на носу, щеках, верхней губе, шее, туловище и конечностях. Достаточно часто очаги располагаются на слизистых оболочках. Болезнь может начаться после различных травм вследствие активизации скрытой инфекции. Сначала появляются люпомы - маленькие бугорки коричнево-красноватого цвета, мягкой консистенции с гладкой блестящей поверхностью, которая в дальнейшем шелушится. Люпомы обычно располагаются группами, причем сначала они изолированы друг от друга, а затем сливаются между собой. Вокруг них всегда образуется застой и краснота. При надавливании на люпому происходит легкое погружение ее в глубину ткани (признак Поспелова). Это происходит из-за гибели эластичной и соединительной тканей. Также очень важным в диагностическом плане признаком волчаночной люпомы является так называемая диаскопия, которая заключается в том, что при надавливании предметным стеклом на группу люпом из капилляров выходит кровь, и обескровленные люпомы просвечивают в виде воско-видных пятен желто-бурого цвета. Этот цвет похож на яблочное желе, поэтому данный симптом имеет название феномена яблочного желе.
Бугорки имеют склонность к увеличению в размерах и слиянию, что приводит к образованию бляшек неправильной формы, а также опухолевидных очагов. При развитии заболевания происходит расплавление инфильтрата, и образуются большие язвы. В некоторых случаях (4%) люпоидный туберкулез кожи осложняется базально-клеточной карциномой (раком кожи). Если расплавления ткани не происходит, то на месте волчаночного инфильтрата образуется рубцовая атрофия. Рубцы чаще негрубые, плоские, белесоватые и по виду напоминают папиросную бумагу. Характерным признаком туберкулезной волчанки является способность люпом вновь появляться на уже сформированных рубцах. Различают несколько клинических форм люпоидной волчанки, которые отличаются друг от друга внешним видом бугорков, течением процесса и особенностями некоторых стадий развития. Основная форма называется плоской волчанкой.
Существует два вида плоской волчанки: пятнистая и бугорковая. При пятнистой бляшки, образованные слившимися люпомами, не возвышаются над кожей, а при бугорковой люпомы имеют вид бугристых ограниченных утолщений.
Туберкулезная волчанка может иметь вид опухоли. В этом случае опухолевидные образования имеют мягкую консистенцию и являются конгломератом мелких слившихся бугорков. Обычно располагаются на ушных раковинах и кончике носа, имеют наклонность к распаду с образованием язв. Следующим видом туберкулезной волчанки является простая (вульгарная) волчанка. Она имеет вид резко гиперемированных очагов с выраженным ороговением. Вид шелушащейся волчанки имеет разрыхленный роговой слой и сильное пластинчатое шелушение волчаночных очагов. Гипертрофированная туберкулезная волчанка представляет собой массивные па-пилломатозные разрастания на поверхности люпом в виде бородавчатых образований. Язвенная форма волчанки - это обширные очаги поверхностных язв, имеющих неровные очертания с мягкими краями. Дно язв кровоточит, оно покрыто бородавчатыми грануляциями грязно-серого цвета. В некоторых случаях в язвенный процесс вовлекаются глубоко подлежащие ткани (хрящи, кости, суставы). Язвенная деструкция приводит к формированию келоидных рубцов и обезображиванию носа, ушных раковин, век, конечностей. В случае разрушения носовой перегородки хрящей носа он начинает напоминать птичий клюв, вследствие укорочения и заострения кончика. Могут также наблюдаться сужение ротового отверстия, выворот век, изменение форм ушных раковин и мочек, т. е. внешний вид больного сильно обезображивается. Поражения туберкулезными люпомами слизистых оболочек носа и полости рта бывают изолированными. В полости рта люпомы обычно располагаются на деснах и твердом нёбе. Высыпания вначале имеют вид мелких бугорков синюшно-красного цвета, которые располагаются очень близко друг к другу и образуют характерную зернистость. Так как патологический процесс располагается во рту, то он постоянно травмируется и изъязвляется. Язвы кровоточат, имеют неровные границы, зернистое дно, покрыты желтоватым налетом. Вокруг язв располагаются отдельные бугорки.
Патология длится в течение многих лет, очень медленно прогрессирует и сопровождается воспалением региональных лимфатических узлов. Если одновременно имеются лю-помы на коже, то диагноз поставить нетрудно. При локализации люпом на слизистой оболочке носа образуется мягкий, бугристый инфильтрат синюшного цвета, который впоследствии распадается с образованием язвы. На месте разрушенного хряща образуется отверстие. Встречаются также питириазиформная волчанка с легким шелушением люпом, псориазиформная волчанка с серебристо-блестящими чешуйками, серпигинозная форма, при которой люпомы атрофируются с образованием рубцов, и т. д.
Туберкулезная волчанка достаточно часто осложняется рожистым воспалением и раком кожи. Необходимо проводить дифференциальную диагностику с туберкулоидной формой проказы (лепры), с бугорковым сифилисом, актиномикозом, дискоидной формой красной волчанки, туберкулоидной формой кожного лейшманиоза.
Лечение проводится специфическими лекарственными средствами, такими как ортивазид (тубазид) и т. д., с одновременным приемом больших доз витамина D2 - по 30 000- 50 000-100 000 ЕД в сутки (всего доза на весь курс составляет 100-200 г). Применяется стрептомицин в инъекциях по 0,5- 1 г в сутки. При опухолевидной, бородавчатой, язвенной волчанке проводят облучение рентгеновскими лучами. Достаточно эффективно действует светолечение, но оно может проводиться в случаях отсутствия активного туберкулезного процесса в легких. Местное лечение назначается с целью разрушения болезненно измененной ткани. Используются 10- 20-50%-ная пирогалловая мазь, 30%-ная резорциновая паста, жидкий азот. На слизистых оболочках люпомы можно прижигать 50%-ным раствором молочной кислоты. Иногда туберкулезные очаги удаляют оперативным путем с последующей рентгенотерапией. При трудно поддающихся лечению очагах туберкулезной волчанки применяются комбинированные лечебные методы.
Прогноз
Для заболевания типично длительное течение. Не у всех больных туберкулезная волчанка протекает одинаково. У одних патологический процесс годами не прогрессирует даже при отсутствии лечения, а у других происходит медленное развитие болезни, которая распространяется на все новые участки кожи. Такое различие зависит от защитных механизмов организма и его реактивности, сопутствующих заболеваний, неблагоприятных условий жизни и работы. Своевременно начатое лечение, хорошее питание и уход обеспечивают выздоровление и восстановление работоспособности большинства больных.
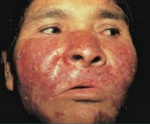
Туберкулёзная волчанка – это распространённая форма казеозно-некротического туберкулёзного поражения кожи, затрагивающая преимущественно лицо и верхнюю половину туловища. Проявляется образованием бугорков (люпом) с изъязвлениями, постепенно сливающихся воедино, частичным или полным обезображиванием лица. Диагностируется с помощью дерматологического осмотра, исследования отделяемого кожи (микроскопия, ПЦР), специфических тестов. Лечение проводят противотуберкулёзными антибиотиками, иммуностимуляторами и другими вспомогательными средствами.
МКБ-10
Общие сведения
Туберкулёзная волчанка (туберкулёз кожи люпоидный, вульгарная волчанка) – самая распространённая, хронически протекающая форма локального туберкулёза со склонностью к расплавлению тканей. По данным официальной статистики, средний показатель выявления вульгарной волчанки составляет 0,43 больных на 100 000 населения (4,1% от частоты всего внелёгочного туберкулёза). Заболеванию подвержены дети и подростки, люди зрелого возраста страдают реже. Заболевание чаще обнаруживается у женщин. Люпоидный туберкулёз имеет длительное рецидивирующее течение и без лечения может прогрессировать на протяжении всей жизни.

Причины
Возбудитель заболевания - грамположительный микроорганизм (палочка Коха), не склонный к образованию спор, но обладающий высокой устойчивостью к химическими агентам и факторам окружающей среды. В большинстве случаев волчанка вызывается M. tuberculosis, иногда – M. bovis. В кожу и слизистые бактерии проникают эндогенно с током крови или лимфатической жидкости из других очагов туберкулёзной инфекции (лёгочная ткань, кости, суставы, периферические лимфатические узлы), имеющихся в организме. Случаи экзогенного заражения от других лиц через повреждённую кожу встречаются гораздо реже при плотном контакте с бактериовыделителем.
Вероятность развития туберкулёзного поражения кожных покровов увеличивается при отсутствии воздействия солнечного света (инсоляции). Прямое влияние ультрафиолетового излучения убивает микобактерии туберкулёза в течение нескольких минут. Факторами риска также считаются травмы, переохлаждения, снижающие активность иммунитета человека и способствующие активации латентной инфекции. Предрасположенность к аллергическим реакциям (крапивница, отёк Квинке) повышает вероятность более тяжёлого течения болезни.
Патогенез
После попадания возбудителя в кожу из первичного очага гематогенным или лимфогенным путём формируется люпома размером с булавочную головку. Она представляет собой первичный морфологический элемент вульгарной волчанки и является скоплением мелких туберкулёзных бугорков. При массивном инфицировании повреждённой кожи контактным путём возникает инфильтрат, напоминающий очаг Гона, сопровождающийся лимфаденитом и лимфангоитом.
При гистологическом исследовании в дерме обнаруживаются люпомы из эпителиодных клеток и клеток Лангханса, на периферии располагается зона из лимфоцитов и плазмоцитов. Творожистый некроз в бугорках отсутствует или выражен незначительно. Выявляются изменённые, деформированные сосуды (вплоть до полного заращения). В эпидермисе происходит чрезмерное утолщение рогового слоя, гиперпигментация, формирование папиллом.
Классификация
В зависимости от клинической картины заболевания выделяют несколько форм волчанки, которые различаются по интенсивности проявлений и внешним признакам. Различают: плоскую, язвенную, псориазиформную, птириазиформную, бородавчатую, опухолевидную и другие менее распространённые разновидности. Нередко язвенная и плоская формы могут сочетаться друг с другом.
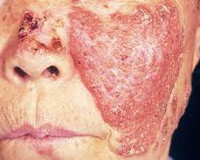
- Плоская. Отдельные люпомы сливаются между собой, формируя очаг поражения. Он увеличивается в результате возникновения в периферических отделах новых бугорков. Поверхность очага ровная, шелушения незначительные или отсутствуют.
- Язвенная. Возникает при массивном изъязвлении поверхности люпом. Язвы неглубокие, кровоточат при прикосновении. Нередко развиваются деформации хрящей носа, ушной раковины, что способствует обезображиванию лица.
- Псориазиформная. Люпома внешне напоминает бляшку псориаза. На поверхности находятся серо-белые чешуйки с шелушением, кожа по периферии гиперемирована.
- Птириазиформная. Характеризуется отрубевидным крупным шелушением в зоне поражения.
- Бородавчатая. Типично образование разрастаний белесоватого цвета, внешне напоминающих бородавки.
- Опухолевидная. Представляет собой несколько слившихся бугорков. Они образуют большую мягко-эластичную опухоль, склонную к распаду или формированию язв.
В клиническом течении волчаночного процесса выделяют четыре стадии. Каждая имеет особенности течения, определяющие тяжесть состояния больного:
- Инфильтративная. Наблюдается отёк, гиперемия тканей, люпомы не выражены.
- Бугорковая. Формируются мелкие бугорки, которые соединяются и напоминают бородавчатые вегетации.
- Язвенная (может отсутствовать). Сверху на люпомах появляются кровоточащие язвы, нередко возникают папилломы.
- Рубцовая. Если процесс не проходил стадию изъязвления, рубцы ровные и блестящие. После эпителизации язв формируются плотные деформирующие рубцы.
Симптомы туберкулёзной волчанки
Болезнь развивается постепенно: сначала в дерме формируются бугорки размером 1-8 мм, имеющие жёлтую, коричневую, бурую, серую окраску. Люпомы имеют тестоподобную консистенцию, ровную блестящую поверхность, где впоследствии возникают шелушения. Бугорки всегда безболезненны, высыпают в количестве нескольких штук на расстоянии друг от друга, постепенно сливаясь: по периферии возникает застойная область. Патологический процесс чаще всего локализуется в области ушных раковин, носа, скул, верхней губы, может переходить на переднюю поверхность шеи и плечи, затрагивать слизистые оболочки с образованием грубых рубцов.
Люпомы соединяются между собой, увеличиваются в размерах, формируя неровные бляшки либо опухолеподобные очаги. Из-за процессов некроза в центре возникают глубокие язвы. При особенно тяжёлом течении волчанки у пациентов с ослабленным иммунитетом в деструкцию вовлекается не только кожа, но и хрящевые ткани. При разрушении перегородки носа он напоминает заострённый укороченный клюв птицы. Нарушается обоняние, страдает дыхательная функция.
Из-за деструкции выворачиваются веки, уменьшается в размерах ротовое отверстие, истончаются и обламываются хрящи ушных раковин. Поражение слизистой оболочки ротовой полости приводит к нарушению жевательной и глотательной функции: больные часто попёрхиваются, тяжело усваивают твёрдую пищу. При вовлечении в патологический процесс голосовых связок может изменяться голос: он становится глухим, осиплым.
В течение 4-6 недель наступает заживление повреждённых тканей. После завершения активного язвенного процесса на поверхности кожных покровов формируются плоские нежные рубцы, напоминающие папирус.
Осложнения
Формирующиеся рубцы вызывают контрактуры, ограничивают движение мимических мышц: это становится причиной полной или частичной потери артикуляционных способностей (при поражении лица, ротовой полости, гортани). При отсутствии своевременного лечения к туберкулёзной волчанке может присоединиться вторичная инфекция – рожистое воспаление. Если воспалительный процесс переходит на лимфатические сосуды, развивается лимфангит. В 4% всех случаев на фоне туберкулёзной волчанки возникает базальноклеточная карцинома.
Диагностика
Диагностика туберкулёзной волчанки проводится на основании данных общего осмотра и физикальных исследований. При выявлении заболевания необходимо сотрудничество дерматолога и фтизиатра, так как необходимо обнаружение и лечение первичного очага туберкулёза. Для диагностического поиска наиболее информативны:
- Физикальное обследование. С его помощью устанавливается распространённость бугорков, их цвет, консистенция. В результате гибели эластиновых волокон при прощупывании бляшки пуговчатым зондом он без сопротивления погружается внутрь неё (симптом Поспелова). Если же на люпому надавливают предметным стеклом, кожа обескровливается, а сами бугорки приобретают вид жёлто-коричневых пятен (признак Гентчинсона или феномен яблочного желе).
- Лабораторная диагностика возбудителя. Проводится окраска биологического материала (кожного отделяемого) по Цилю-Нильсену и последующее микроскопическое исследование с иммерсионной системой. Микобактерии имеют вид красных палочек на синем фоне. Полимеразная цепная реакция за 5-7 часов позволяет определить небольшое количество ДНК микобактерий в исследуемом образце.
- Проведение туберкулиновых проб. Проба Манту и Диаскинтест оцениваются, исходя из увеличения размеров инфильтрата и папулы более 5 мм, свидетельствующих о заражении. Реже используют скарификационные пробы (Пирке, градуированную пробу): они показывают положительный результат на наличие микобактерий.
- Квантифероновый тест. Обнаруживает в крови гамма-интерферон, появляющийся в организме человека в ответ на внедрение микобактерий. Метод обладает высокой специфичностью (99,1%) и чувствительностью (89%). Его аналог - T-SPOT.TB тест, выявляющий сенсибилизированные Т-лимфоциты.
- Инструментальные методы. Проводится рентгенография грудной клетки в прямой и боковой проекции, выявляющая первичный очаг туберкулёза в лёгких. Поражение костей и других внутренних органов можно обнаружить с помощью КТ или МРТ.
В общем анализе крови при туберкулёзной волчанке наблюдается понижение уровня лейкоцитов, связанное с основным заболеванием. Значительное уменьшение лимфоцитов и повышение СОЭ являются неблагоприятными прогностическими признаками. С целью оценки реактивности организма выполняется иммунограмма. Дифференциальный диагноз проводится с красной волчанкой, бугорковым сифилисом, туберкулоподопной лепрой.
Лечение туберкулёзной волчанки
В современной дерматологии предусмотрено использование комплексных методов терапии. Пациенты с туберкулёзной волчанкой должны лечиться в специализированном диспансере с соблюдением палатного или общего режима. Назначается диета с ограничением соли, быстрых углеводов, рекомендуется к употреблению пища, богатая белками. Следует также полностью отказаться от вредных привычек (они способствуют снижению иммунитета). Консервативная терапия включает в себя:
- Противотуберкулёзные препараты (химиотерапию). Для этого используется первая линия средств (изониазид, рифампицин, рифабутин, пиразинамид, этамбутол, стрептомицин), дозировки подбираются фтизиатром индивидуально. Другие линии применяются при развитии лекарственной устойчивости.
- Вспомогательную терапию. Для уменьшения побочных эффектов от противотуберкулёзных антибиотиков назначают симптоматические препараты: антиоксиданты, иммуностимуляторы, глюкокортикоиды, витамины, анаболики, гепатопротекторы.
- Физиотерапевтические процедуры. Особенно эффективно ультрафиолетовое облучение наружных покровов, которое стимулирует процессы регенерации, вызывает гибель микобактерий, уменьшает вероятность развития осложнений. Среди других методик часто используют лекарственный электрофорез с антибактериальными препаратами, лазерную терапию, индуктотермию, лечебную гимнастику, УВЧ-терапию.
Хирургическое удаление изъязвлённых участков кожных покровов и хрящей проводится только при риске вторичного инфицирования. При выраженном обезображивании для восстановления внешнего вида впоследствии могут быть использованы пластические операции по пересадке кожных лоскутов и хрящевых тканей. С их помощью восстанавливают целостность носовой перегородки, формируют ушные раковины, иссекают деформирующие рубцы.
Прогноз и профилактика
Туберкулёзная волчанка – хроническое заболевание. При своевременном выявлении и лечении прогноз благоприятный. Повторное возникновение болезни наблюдается только в случае нарушения схемы лечения или развития у микобактерий устойчивости к лекарственным препаратам. Профилактика туберкулёзной волчанки сводится к лечению основного заболевания, соблюдению правил личной безопасности при контакте с заражёнными (использование перчаток, масок) и укреплению иммунитета.
Читайте также:


