Что такое послеоперационная инфекция
Рефераты и конспекты лекций по географии, физике, химии, истории, биологии. Универсальная подготовка к ЕГЭ, ГИА, ЗНО и ДПА!
Послеоперационные инфекции
Повышение температуры тела в послеоперационном периоде не обязательно является проявлением инфекции. Большинство
инфекций после акушерских и гинекологических операций вызываются эндогенной микрофлорой нижних отделов половых путей. Профилактика послеоперационных инфекций заключается в соблюдении прецизионной оперативной техники и проведении профилактической антибиотикотерапии.
Послеоперационная лихорадка - это повышение температуры до 38 ° С и выше при двух измерениях с интервалом не менее 6 ч более чем через 24 ч после операции.
Частота инфекций после абдоминальной гистерэктомии колеблется от 3,9 до 50% случаев; после вагинальной гистерэктомии - от 1,7 до 64%. Частота септического тазового тромбофлебита после гинекологических операций равна 0,1-0,5%.
Вагинальная флора. Количество микроорганизмов в содержимом влагалища составляет 108-109 бактерий на 1 мл, представленных как аэробной, так и анаэробной микрофлорой (38.1).
Антибиотикопрофилактика и обработка влагалища антисептиками перед операцией направлены именно на уменьшение количества этого вагинальной микрофлоры. Хирургическое вмешательство нарушает количественный и качественный состав микрофлоры половых путей. После вагинальной и абдоминальной гистерэктомии уменьшается количество лактобацилл, а содержание грамотрицательных палочек, В. fragilis и энтерококков увеличивается. Предоперационная госпитализация способствует повышению более вирулентных микроорганизмов в содержимом влагалища.
Факторы риска послеоперационной инфекции такие:
• Нарушение иммунного статуса
• Длительная дооперационная госпитализация
• Чрезмерная интраоперационная кровопотеря
• Несовершенная оперативная техника
• Низкий социально-экономический статус
• Чрезмерное количество девитализированных тканей
• Оперативное вмешательство в инфицированном операционном поле
Существенным фактором риска послеоперационной инфекции является нарушение иммунного статуса больного.
Этиология. Вирулентность бактерий и объем инокуляции зависит от иммунного статуса организма-хозяина; эти факторы могут быть уменьшены благодаря антибиотикопрофилактика.
Перикультит (целлюлит культи влагалища) - инфекция хрургичних краев верхней части влагалища после гистерэктомии. Симптомы могут проявляться еще в стационаре или после выписки больного. Послеоперационный период обычно не затруднен. Отмечаются уплотнения, эритема и отек культи влагалища. При инфицировании пациентка жалуется на боль в животе, тазу, стороне, лихорадку, патологические вагинальные выделения. Лиування заключается в назначении одногодвух антибиотиков широкого спектра действия.
Инфицированная гематома культи влагалища. Скопление крови в брюшной полости приводит к образованию гематомы. При инфицировании гематомы развивается абсцесс культи влагалища, проявляется болью, ощущением давления в тазу, на прямую кишку, повышением температуры, болезненностью культи влагалища при пальпации, и, возможно, гнойными выделениями. Гематома нередко сопровождается снижением уровня гемоглобина. Ультразвуковое исследование и компьютерная томография Подтвердить диагноз.
Послеоперационный овариальный (тубоовариальный) абсцесс супровожуеться абдоминальной или тазовой болью в позднем послеоперационном периоде, после выписки из стационара. Диагноз подтверждается при ультразвуковой. Резкое усиление боли может свидетельствовать о разрыве абсцесса, что требует ургентного хирургического вмешательства, эвакуации и дренирование очага. Не следует выполнять аспирацию кист и резекцию яичника при вагинальной гистерэктомии, так как это приводит к контаминации вагинальной флорой и инициации инфекции яичника, особенно у пациенток в пременопаузе, при экспульсии фолликула.
Остеомиелит лобка может быть редким осложнением залобковои уретральной суспензии, радикальной вульвэктомия или экзентерацию таза. Инфекция развивается через 6-8 нед после оперативного процедуры. Больные жалуются на боль в области лобкового симфиза, особенно при ходьбе, повышение температуры. В крови может отмечаться лейкоцитоз, увеличение ПИОЕ. Назначают антибиотики, действующие на Staphylococcus aureus и грамотрицательные флору.
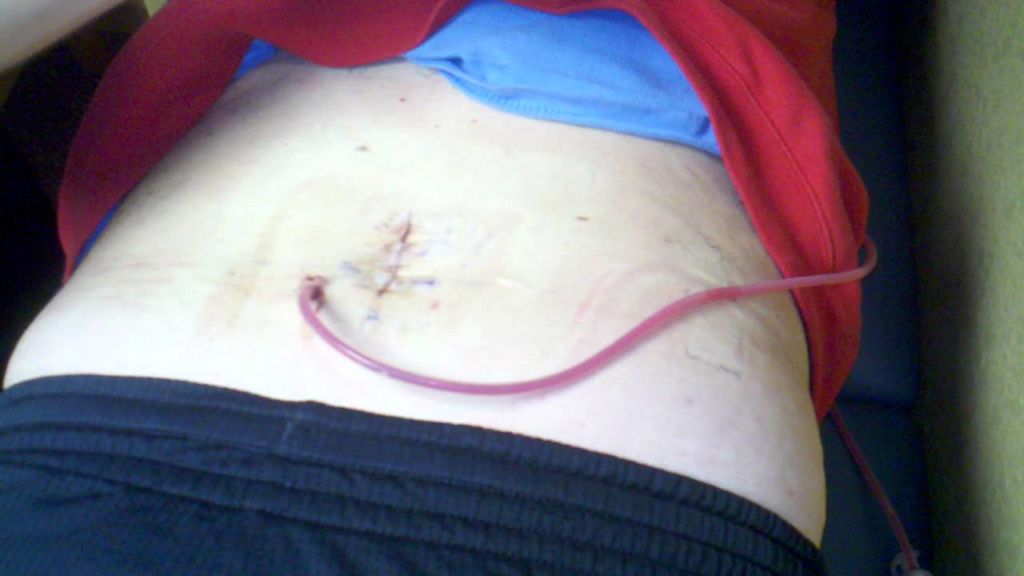
Раневая инфекция наблюдается при абдоминальных оперативных процедурах, особенно при контаминации раны передней брюшной стенки Классификация операционных ран разделяет их на чистые, умовноконтаминовани, контаминированные и загрязнены, или инфицированные (разд. 1).
Целлюлит раны - инфекция кожи и подкожной жировой основы к фасции. Характеризуется эритемой, отеком, болезненностью краев раны, повышением местной температуры. Возбудителями инфекции чаще всего является Staphylococcus aureus, коагулазоотрицательные стафилококки и стрептококки. При отсутствии гнойных выделений назначают антибиотикотерапию цефалоспоринами или Аугментином.
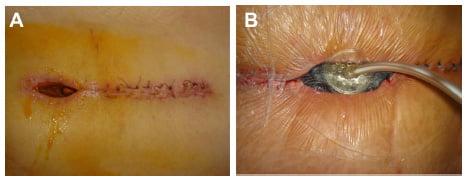
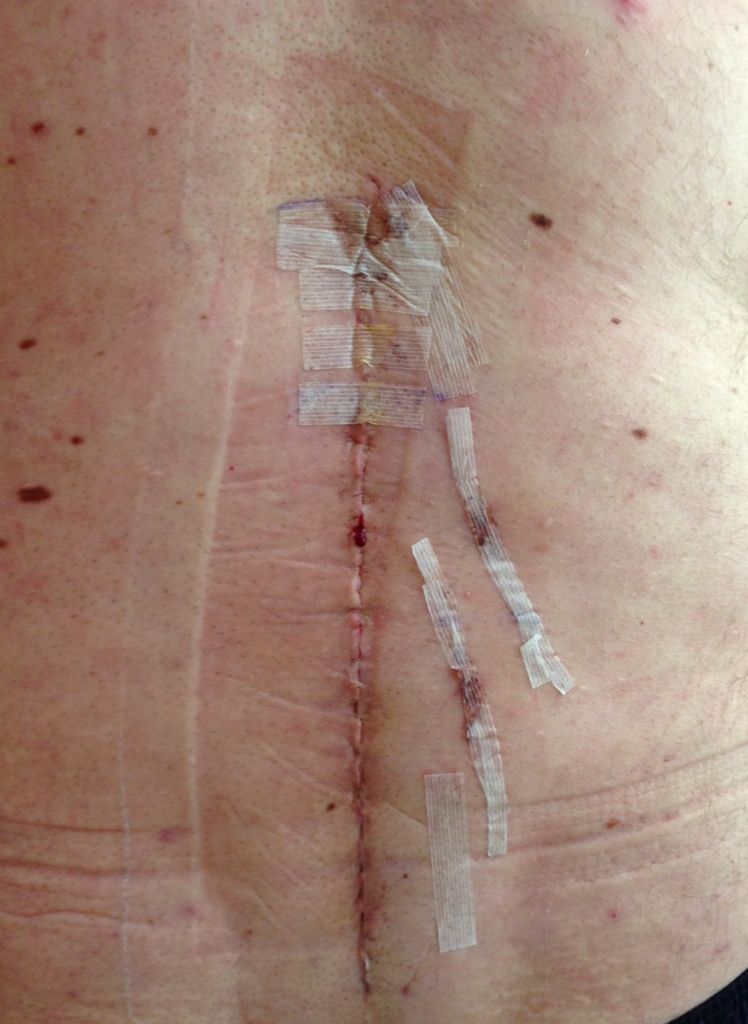
Серома образуется при накоплении в ране серозной жидкости и требует оперативного лечения - вскрытия, дренирования и очищения раны.
Глубокая инфекция раны. При наличии гнойных раневых выделений рану открывают для дренирования и удаления некротических тканей. Если фасция является интактной, выполняют механическую очистку раны, тампонаду ее марлевыми тампонами с перекисью водорода и физиологическим раствором натрия хлорида (1: 1). Повидон-йод не используют, поскольку он не способствует развитию грануляций. Назначают антианаэробными антибиотики. Если инфекция распространяется на фасцию, может возникнуть эвисцерация, которая требует срочного хирургического вмешательства (очистка раны, дренирование и зашивания дефекта).
Некротизирующий фасциит - тяжелое осложнение, вызванное синергическим бактериальной инфекцией фасции, подкожных тканей и кожи. Факторами риска являются сахарный диабет, иммуносупрессия. Пациентки жалуются на сильную боль в пораженном участке, мутные выделения с неприятным запахом. Лечение заключается в широкой резекции некротизированных тканей и применении антибактериальных препаратов, эффективных в отношении стрептококков и анаэробов.
Инфекции мочевых путей является довольно частым осложнением гинекологической хирургии. Больных беспокоят лихорадка, дизурия, частое вынужденное мочеиспускание, но во многих случаях инфекции являются бессимптомными. Диагностический критерий настоящей бактериурии - более 100 000 колоний микроорганизмов в 1 мл мочи. Профилактика инфекций мочевых путей заключается в рациональном применении мочевого катетера и его скорейшему удалении после операции, или, в случае суспензии мочевого пузыря, использовании самокатетеризации. Назначают антибактериальную терапию с широким спектром против уропатогенив.
Обследование пациенток. Следует выяснить причины гипертермии. Послеоперационная лихорадка отмечается у 39% больных, и только в 8% она связана с инфекцией. Другими симптомами послеоперационной инфекции является эритема, индурация, болезненность раны, наличие выделений, боли в конечностях, реберно-позвоночных углам, кашель, дизурия. Проводят общий и биохимические анализы крови, мочи, взятой с помощью катетера, бактериологические анализы крови, мочи и раневого выделительного. Дополнительные методы исследования - ультрасонография, рентгенография легких, компьютерная и магниторезонансная томография.
Лечение послеоперационной инфекции базируется на нескольких принципах:
1) учета их полимикробной этиологии
2) наиболее частыми патогенами являются стрептококки, стафилококки, грамотрицательные (эшерихии, клебсиеллы, энтеробактерии) и анаэробные (бактероиды, Prevotella sp, В. fragilis) микроорганизмы;
3) энтерококки могут вызвать сепсис
4) антибиотикотерапия назначается эмпирически до получения культуры микроорганизмов;
5) время развития инфекции может быть индикатором группы патогенов;
6) микроорганизмы приобретают резистентность к атибиотикив часто применяются;
7) антибиотикотерапия одним препаратом может быть не менее эффективной, чем несколькими агентами.
Полимикробной послеоперационные инфекции на 20% состоят из аэробных грамположительных кокков, на 20% - с грамотрицательных палочек и на 60% - с анаэробов. Инфекции, развивающиеся через 24 ч после операции, конечно вызываются грамположительными кокками или, иногда, грамотрицательными палочками. Если инфекция проявляется через 48 ч, чаще она анаэробной. При раннем начале инфекции оптимальным считают назначение цефалоспоринов или пенициллинов расширенного спектра (38.2).
Парентеральную антибактериальную терапию продолжают в течение 24 48 ч после нормализации температуры тела. При отсутствии эффекта от антибактериальной терапии в течение 72 ч пациенток тщательно дообстежують.
Профилактика. Основными факторами риска послеоперационных инфекций ожирение, бактериальный вагиноз, радикальная хирургия и чрезмерная кровопотеря (более 1 л). Для уменьшения частоты послеоперационной инфекции имеет значение адекватная предоперационная обработка рук хирурга и операционного поля, влагалища и промежности, избегание контактов с инфицированными больными перед операцией.
Для уменьшения частоты респираторных инфекций после эндотрахеальной анестезии рекомендуют прекратить курение и лечения хронических бронхолегочных заболеваний до операции, глубокое дыхание, покашливание в раннем послеоперационном периоде. Адекватное обезболивание является важным для нормального дыхания в послеоперационном периоде.
Профилактика инфекции мочевых путей заключается в рациональном применении мочевого катетера, предоперационном лечении хронических заболеваний.
Профилактика хирургической раневой инфекции. Во время гистерэктомии вагинальные и цервикальные бактерии инокулюються в месте хирургического вмешательства, что увеличивает риск послеоперационной инфекции. Современная антибиотикопрофилактика уменьшает частоту послеоперационной раневой инфекции с 30-50% до 15% (38.3).
Альтернативой цефалоспоринам могут быть фторхинолоны. Пациенткам с врожденными пороками сердца и риском бактериального эндокардита назначают ампициллин (2 г) и гентамицип (1,5 мг / м2). При аллергии к пенициллинам применяют ванкомицин.
Побочные реакции антибиотипрофилактикы цефалоспоринами составляют 1-10%; анафилактический шок развивается в 0,02% пациенток. Большинство побочных реакций - это кожные высыпания, которые самостоятельно регрессируют. Диарея как осложнение псевдомембранозного колита ассоциируется с длительным применением | 3-лактамных антибиотиков в 15% случаев.
Профилактика ВИЧ-инфекции и гепатита В становится все более актуальной в хирургической практике. К основным профилактических средств относятся:
• Использование перчаток при контакте с кровью и жидкостями тела, слизистыми оболочками, травмированной кожей
• Применение маски и очков при хирургических процедурах
• Использование халатами и пластиковыми фартуками
• Тщательное мытье рук при контаминации их с кровью или жидкостями тела
• Осторожное обращение с иглами и другими острыми инструментами
• Избежание хирургических процедур у пациенток с экссудативными дерматитами к их заживления
Анализ данных Национальной сети по безопасности в здравоохранении США (NHSN) показал, что на 26,6 млн хирургических операций, выполняемых ежегодно в США, приходится 250 000-1 000 000 раневая инфекция (РИ). При этом РИ добавляют 3,7 млн койко-дней и увеличивают затраты на 1,6 млрд долларов. Пациент, у которого во время госпитализации развивается раневая инфекция (РИ), имеет более 60% риск поступления в отделение реанимации и в 15 раз больший риск повторного поступления в стационар в течение 30 дней после выписки.
При этом пребывание больного в стационаре увеличивается в среднем на 6,5 дня, а стоимость лечения возрастает более чем на 3000 долларов.
Послеоперационная инфекция никогда не возникает случайно. Она зависит от присутствия различных, в большей или меньшей степени влияющих на риск РИ факторов.
В группу факторов риска, связанных с макроорганизмом, входит пожилой возраст (> 60 лет), нарушение питания (кахексия, ожирение), курение (вызывает вазоконстрикцию и замедляет заживление раны), алкоголизм, наличие сопутствующих заболеваний и др.
К важнейшим факторам риска относятся сахарный диабет/периоперационная гипергликемия, низкий сывороточный альбумин, антибиотикотерапия в дооперационном периоде, длительная предшествующая госпитализация, наличие отдаленного очага инфекции в момент операции и колонизация кожи и слизистых оболочек золотистым стафилококком.
Говоря о диабете, следует иметь в виду периоперационные колебания уровня глюкозы, а не просто диагноз сахарного диабета, при этом пороговым значением, способствующим более высокой частоте раневых инфекций (РИ), считается уровень глюкозы в крови более 200 мг/дл (или 10,1 ммоль/л) в течение 48-часового периода после операции, что было показано в проспективном исследовании у 1000 пациентов после кардиоторакальных хирургических вмешательств.
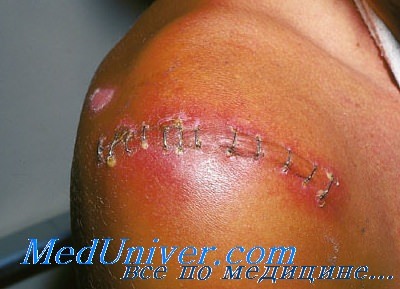
Важные факторы риска у онкологических больных — наличие злокачественной опухоли (независимый фактор раневых инфекций (РИ)), угнетение иммунитета из-за наличия новообразования и проводимого противоопухолевого лечения (химио- и лучевая терапия), осложнения противоопухолевого лечения (лейкопения, нейтропения, лучевые дерматиты и др.).
Колонизация золотистым стафилококком носовых ходов пациента — важнейший фактор риска раневых инфекций (РИ), вызванной данным микроорганизмом, особенно у больных сахарным диабетом или на фоне гемодиализа, у которых подобная колонизация превышает 50%. Исследование у больных, подвергнутых плановым операциям в кардиоторакальных, общехирургических, онкологических, гинекологических и неврологических отделениях, показало 4-кратное увеличение риска РИ, вызванной золотистым стафилококком у больных с колонизацией по сравнению с отсутствием таковой.
Под факторами, связанными с операцией, подразумевается нерациональная обработка кожи операционного поля (использование бритвы для удаления волос вызывает микроабразии), удаление волос вечером перед операцией (разумнее — утром в день операции), неправильная обработка кожи и многое другое.
Некоторые авторы к факторам риска раневых инфекций (РИ) относят отсутствие периоперационной АБП. Если последнее встречается нечасто, то нерациональное назначение профилактического антибиотика (несвоевременное введение, отсутствие дополнительной дозы, неадекватная доза, неправильно выбранный антибиотик) тоже может способствовать развитию РИ.
К факторам риска также относятся периоперационная гипотермия и гипоксия тканей, а также переливание крови во время операции. Периоперационная гипотермия в результате нарушения терморегуляции под действием анестетиков запускает вазоконстрикцию и приводит к низкому напряжению кислорода в тканях, что само по себе служит фактором риска, а также воздействует на нейтрофилы, уменьшая хемотаксис, снижая продукцию супероксида, и т. д.
Роль переливаний крови в развитии раневых инфекций (РИ), возможно, связана с тем, что лейкоциты донора индуцируют иммуносуирессию, однако эти исследования не раз критиковались, т. к. не были стандартизованными и проводился только однофакторный анализ.
Неадекватная вентиляция операционной, нарушение стерильности и асептики, неправильная стерилизация инструментов, пребывание большого количества людей в операционной в процессе операции также играют роль в развитии РИ. В частности, исследование, включавшее около 3000 операций, показало 4-кратное увеличение частоты РИ, если во время операции в операционной находилось более 17 человек (по сравнению с 0-8 человек).
Читайте также:
|