Что такое нейропаралитический кератит
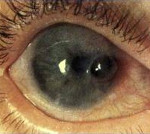
Нейрогенный кератит – воспалительно-дистрофические изменения роговицы, развивающиеся на фоне инфекционного или травматического поражения тройничного нерва. Нейрогенный кератит проявляется снижением или отсутствием чувствительности роговицы, невралгическими болями, помутнением и язвой роговицы. В диагностике нейрогенного кератита используется биомикроскопия глаза, флуоресцеиновая проба, определение чувствительности роговицы, исследование мазков с конъюнктивы культуральным и ПЦР-методом, ИФА. Лечение нейрогенного кератита преимущественно местное; назначаются инсталляции противовирусных препаратов, закладывание антибактериальных мазей, субконъюнктивальные инъекции, новокаиновые блокады, витамины; диатермия на шейные симпатические ганглии.
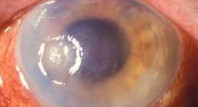
Общие сведения
К группе нейрогенных кератитов в офтальмологии относят нейропаралитический и нейротрофический кератиты. Патогенез нейрогенного кератита связан с поражением тройничного нерва, что приводит к резкому снижению или потере чувствительности роговицы, замедлению регенеративных процессов и рецидивирующим воспалениям роговой оболочки. В исходе нейрогенного кератита отмечается уменьшение прозрачности роговицы различной степени выраженности и снижение ее оптических свойств.

Причины нейрогенного кератита
В основе патогенеза нейрогенного кератита лежит поражение первой ветви тройничного нерва - глазного нерва, иннервирующего глазное яблоко. Поражение чаще происходит в области гассерова узла (ганглия тройничного нерва), реже - чувствительных ядер ствола головного мозга.
Непосредственными причинами нейрогенного кератита могут выступать инфекционные или травматические факторы. В частности, блокирование проводимости глазного нерва нередко вызывается аденовирусами, герпесвирусами (простого герпеса, опоясывающего герпеса) и др. Травматическое повреждение первой ветви тройничного нерва может быть обусловлено пересечением глазного нерва в ходе операции, инъекцией в область ганглия, экстирпацией гассерова узла, наличием сдавливающих нерв опухолей и инородных тел.
При таких поражениях первой ветви тройничного нерва отмечается урежение защитных движений век (моргания), снижение чувствительности, нарушение трофики и увлажненности роговицы. В утратившей чувствительность роговице со временем развиваются дистрофические процессы и вялотекущее воспаление – нейрогенный кератит.
Симптомы нейрогенного кератита
В отличие от кератитов другой этиологии, клиника нейрогенного кератита имеет свои характерные особенности. Течение нейрогенного кератита длительное время может быть бессимптомным. По причине резкого снижения или отсутствия чувствительности роговицы патогномоничный роговичный синдром не развивается: нет слезотечения, светобоязни, блефароспазма, субъективных ощущений инородного тела в глазу, перикорнеальной инъекции сосудов. Из неврологических симптомов при нейрогенном кератите может отмечаться типичный для невралгии тройничного нерва болевой синдром. При герпесвирусной этиологии поражения на коже века, лба и носа и по ходу I ветви тройничного нерва могут появляться герпетические пузырьки.
При нейрогенном кератите со временем поверхность роговицы приобретает шероховатость и помутнение. Нейротрофические изменения вначале развиваются в центральной зоне роговицы: появляется отечность и вздутие поверхностного эпителия, его слущивание с образованием эрозий и обширного сливного дефекта блюдцеобразной формы. Края и дно образующейся язвы длительное время могут оставаться чистыми. При своевременном лечении нейрогенного кератита язва заживает, оставляя после себя незначительное локальное помутнение роговицы.
В случае присоединения кокковой флоры появляется мутный налет серовато-белого или желтоватого цвета с последующим формированием гнойной язвы роговицы. При неблагоприятном течении нейрогенного кератита изъязвление роговицы может привести к ее перфорации и полному разрушению.
Нейротрофические изменения в роговице могут развиваться в различные сроки после поражения первой ветви тройничного нерва – от нескольких суток до многих месяцев. Обычно течение нейрогенного кератита длительное и вялое; заболевание длится годами: при этом язва может то заживать, то появляться вновь.
Диагностика нейрогенного кератита
При диагностике нейрогенного кератита офтальмологом учитывается связь заболевания с перенесенными аденовирусными или герпесвирусными инфекциями, механическим повреждением глаза и другими возможными факторами. План обследования пациента включает проведение офтальмологических исследований, лабораторных тестов, консультации невролога и отоларинголога.
Морфологические изменения роговицы при нейрогенном кератите оцениваются с помощью биомикроскопии глаза, эндотелиальной и конфокальной микроскопии роговицы. Для определения эрозий и язвы роговичной поверхности выполняется флюоресцеиновая инстилляционная проба. Корнеальный рефлекс при нейрогенном кератите оценивается путем проведения эстезиометрии или теста на чувствительность роговицы.
Для выявления инфекционных факторов нейрогенного кератита прибегают к цитологическому и бактериологическому исследованию мазка с конъюнктивы, проведению ИФА крови, ПЦР-исследованию эпителия соскоба.
При необходимости, для исключения опухолевой компрессии тройничного нерва, может назначаться рентгенография орбиты, рентгенография черепа, рентгенография околоносовых пазух.
Лечение нейрогенного кератита
При выявлении нейрогенного кератита проводится терапия, направленная на улучшение трофики роговицы, стимуляцию обменных процессов и скорейшую эпителизацию дефектов. С этой целью местно назначаются инстилляции глазных капель (растворов метилэтилпиридинола, таурина, витамина А), закладывание в конъюнктивальную полость глазных мазей и гелей на основе гемодиализата крови телят или декспантенола, субконъюнктивальные инъекции метилэтилпиридинола или пентагидроксиэтилнафтохинона. В терапию нейрогенных кератитов вирусной этиологии дополнительно включаются противовирусные препараты (ацикловир, интерфероны, калия полирибоаденилат). Для стимуляции репаративных процессов показаны лазерстимуляция и магнитотерапия с кератопластическими лекарственными средствами, электрофорез с йодистым калием.
Системное лечение нейрогенного кератита проводится с помощью перорального и внутримышечного введения НПВС (индометацина, диклофенака и др.), витаминов группы В, аскорбиновой кислоты. Из физиотерапевтических процедур показана диатермия на область шейных симпатических ганглиев. Для купирования невралгических болей проводятся новокаиновые блокады до ходу поверхностной височной артерии.
Профилактика вторичного инфицирования роговицы при нейрогенном кератите требует назначения антибактериальных капель, субконъюнктивального или парабульбарного введения противомикробных растворов.
Для обеспечения защиты роговицы от высыхания и инфицирования рекомендуется ношение полугерметических очков или защитной повязки. При угрозе перфорации роговицы прибегают к блефарорафии (сшиванию век), оставляя щель у внутреннего угла глаза для инстилляций лекарственных препаратов.
Прогноз и профилактика нейрогенного кератита
Течение нейрогенного кератита чаще хроническое, рецидивирующее. Исходом нейрогенного кератита служит помутнение роговицы различного размера и интенсивности (от легкого облачка до бельма), в той или иной степени снижающее остроту зрения.
Профилактика нейрогенного кератита диктует необходимость повышения общей реактивности организма, предупреждение развития инфекционных заболеваний, исключения травм глаза.
Заболевание развивается после пересечения первой ветви тройничного нерва, иногда после инъекций в область гассеро-ва узла или после его экстирпации. При некоторых инфекционных заболеваниях блокируется проводимость первой ветви тройничного нерва. Вместе с нарушением тактильной чувствительности происходит изменение трофических процессов. Заболевание роговицы может появляться не сразу, а спустя какое-то время.
Клиническая картина нейропаралитического кератита имеет особенности. Течение его часто обнаруживают случайно. Чувствительность роговицы отсутствует, поэтому нет характерного субъективного роговичного синдрома (светобоязни, ощущения инородного тела), несмотря на шероховатость поверхности роговицы. Парализованы все механизмы оповещения о начале патологического процесса. Отсутствует и пери-корнеальная инъекция сосудов. Вначале появляются изменения в центральном отделе роговицы: отечность поверхностных слоев, вздутость эпителия, который постепенно слущивается, образуются эрозии, которые быстро сливаются в обширный дефект. Дно и края такого дефекта в течение длительного времени остаются чистыми. Если присоединяется кокковая флора, возникает мутная серовато-белая или желтоватая инфильтрация, формируется гнойная язва роговицы. Язва неглубокая, плоская, с отвесными краями по всей роговице, кроме узкого пояска неизмененной ткани по лимбу. Течение нейротрофиче-ских кератитов вялое и длительное. Чувствительность понижена. Если присоединяется вторичная инфекция, то происходит быстрое расплавление роговицы.
Лечение симптоматическое. Прежде всего необходимо обеспечить защиту поврежденной роговицы от высыхания и попадания пыли с помощью полутермических очков. На-значают препараты, улучшающие трофику роговицы и процессы регенерации, а также защищающие ее от вторжения инфекции. Инстилляции лекарственных препаратов сочетают с закладыванием мазей и гелей за веко. Они дольше удерживают препарат на поверхности роговицы и в то же время прикрывают обнаженную поверхность, облегчают эпителизацию. При наличии показаний согласно рекомендациям невропатолога проводят физиопроцедуры, стимулирующие функцию симпатических шейных узлов.
В тех случаях, когда возникает угроза перфорации роговицы, прибегают к хирургической защите глаза – сшиванию век, при этом у внутреннего угла глаза оставляют щель для закапывания лекарственных препаратов.
Назорефлекторная офтальмия (синдром Чарлина) появляется при воспалении носоресничного нерва. Характеризуется приступом резкой боли в глазу, слезотечением, светобоязнью, обильными выделениями из соответствующей половины носа. Постепенно развиваются трофические изменения в роговице, отмечается понижение ее чувствительности, наступает нейропаралитический кератит. В носу – гиперемия кожи и слизистой, чувство жжения. В основе синдрома – поражение тройничного нерва, его ганглия на почве менингита, абсцесса мозга, опухоли.
Данный текст является ознакомительным фрагментом.
Читать книгу целиком
Похожие главы из других книг:
Инфекционно-воспалительные заболевания глаз (конъюнктивит, кератит, блефарит) Ацикловир, Бетадрин, Бонафтон, Визин, Витабакт, Гаразон, Гентамицин, Дексона, Колбиоцин, Левомицетин, Норфлоксацин, Офтальмо-сепонтекс, Пренацид, Софрадекс, Тетрациклин, Тизин, Тобрадекс,
Кератит Кератит – острое воспалительное заболевание роговицы. Причинами его развития могут быть как попадания инфекции извне, так и общие заболевания. Основными проявлениями заболевания являются единичные или множественные инфильтраты, которые могут располагаться в
Герпетический кератит Герпетический кератит вызывается вирусом герпеса. Он существует в виде 2 следующих форм: первичный герпес, при котором отсутствуют антитела к нему, и послепервичный герпес, когда заражение уже произошло и образовалось некоторое количество
Кератит Это инфекционный или посттравматический воспалительный процесс, локализованный в тканях роговицы. В зависимости от действующих на глазное яблоко предрасполагающих факторов различают экзогенную и эндогенную формы данного заболевания, а также специфические
Кератит авитаминозный Данное заболевание, в отличие от инфекционного кератита, развивается на фоне общего авитаминоза (при несбалансированном рационе и некоторых нарушениях обмена веществ).В медицинской литературе упоминаются 3 стадии авитаминозного кератита –
Кератит Это инфекционный или посттравматический воспалительный процесс, локализованный в тканях роговицы. В зависимости от действующих на глазное яблоко предрасполагающих факторов различают экзогенную и эндогенную формы данного заболевания, а также специфические
Кератит авитаминозный Данное заболевание, в отличие от инфекционного кератита, развивается на фоне общего авитаминоза (при несбалансированном рационе и некоторых нарушениях обмена веществ).В медицинской литературе упоминаются три стадии авитаминозного кератита —
Полное выключение интересующего нас здесь ramus ophtalmicus может быть вызвано периферическим перерывом (например, посредством применявшихся раньше при невралгиях тройничного нерва инъекциях спирта в нерв), перерывом в ganglion Gasseri или в корешке нерва. При этом наблюдаются анестезия в области кожного распространения нерва, некоторая вялость лицевой мускулатуры (выпадение проприорецептивных возбуждений из мышц; некоторые авторы, правда, полагают, что проприорецептивные возбуждения лицевой мускулатуры проводятся лицевым первом), иногда некоторые координационные расстройства мимической иннервации лицевого нерва при сохранности произвольной иннервации, отсутствие роговичного и чихательного рефлексов, а также и окулокардиального рефлекса (как изолированный симптом наряду с рефлекторной неподвижностью зрачка характерно для табеса), небольшое уменьшение физиологического слезоотделения, отсутствие рефлекторного слезотечения.
Наиболее тяжелым проявлением выпадения со стороны ramus ophtalmicus является невропаралитический кератит - keratitis neuroparalytica. Пока еще недостаточно ясно, почему, например, при оперативном разрушении ganglion Gasseri или чувствительного корешка (предпринятого по поводу невралгии тройничного нерва) этот кератит в одних случаях развивается сразу через 24— 48 часов, в других случаях — через латентный период, измеряемый неделями и месяцами и, наконец, в ряде случаев вообще не наблюдается.
Невропаралитический кератит развивается при поражениях периферического нерва значительно чаще, чем при поражениях области ядер (II афферентный неврон); но все же развитие невропаралитического кератита не полностью исключается и при поражениях ядер (латентный период до 2 лет).
Спонтанно невропаралитический кератит наблюдается при давлении опухолей на нерв или ganglion Gasseri при воспалительных процессах на основании мозга (в том числе при люэтических и туберкулезных менингитах). Не так редко он наблюдается также после удаления опухолей задней черепной ямки (в особенности после удаления опухолей мостомозжечкового угла). Иногда ему предшествует высыпание симптоматического Herpes zoster ophtalmicus.
В качестве послеоперационного осложнения при лечении невралгии тройничного нерва невропаралитический кератит приводит к развитию весьма существенного косметического недостатка. К счастью, он при практикуемой в настоящее время глубокой радико- или трактотомии наблюдается реже. Но и в этих более благоприятных случаях трофика роговицы все же не является вполне нормальной. Отмечается повышение чувствительности конъюнктивы и роговицы к раздражающим воздействиям, как например, к дыму, пыли, холоду; поверхностные повреждения эпителия развиваются иногда через несколько лет после операции.
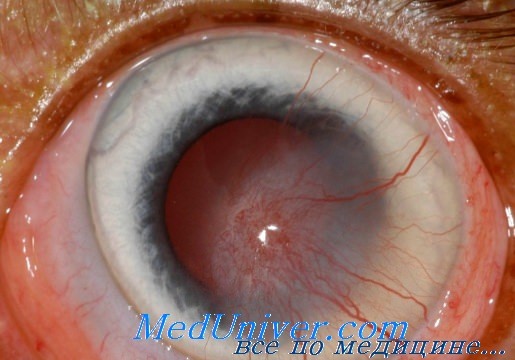
В неопытных руках при электрокоагуляции ganglion Gasseri иногда повреждаются соседние образования. Так, мы, кроме невропаралитиче-ского кератита, наблюдали после этого повреждения глазодвигательных нервов и в одном случае слепоту одного глаза на стороне оперативного вмешательства с последующим развитием атрофии зрительного нерва.
В рудиментарных случаях невропаралитического кератита наблюдаются нарушения в регенерации эпителия с неровной поверхностью роговицы и соответствующим понижением остроты зрения при понижении (но не полном отсутствии) чувствительности роговицы. В подобных случаях иногда быстрое улучшение наступает после вкапывания 1% раствора ацетилхолина (но не эзерина или пилокарпина!). В тяжелых случаях (полная анестезия, иногда предшествовавший ирит, инфильтраты в строме роговицы, которые при плохом уходе могут перейти в трофические язвы с последующей перфорацией) ацетилхолин не помогает. Здесь на сохранение зрения можно надеяться только при немедленном зашивании глазной щели (открытие глазной щели не раньше чем через 9 месяцев!).
Лечение невропаралитического кератита ацетилхолином находит подтверждение в экспериментальных наблюдениях Брюке (Briicke). Последний у кроликов после перерезки тройничного нерва наблюдал уменьшение ацетилхолина в роговице на стороне операции. По Дюк Элдеру (Duke Elder), одной из причин развития нейропаралитического кератита является освобождение гистамина.
Не подлежит сомнению, что причиной развития патологических симптомов является выпадение трофических (антидромных) импульсов, идущих по тройничному нерву к глазу. При неповрежденном тройничном нерве даже непрерывно действующие вредности (например, при лагофтальме в связи с параличом лицевого нерва) вызывают только у очень запущенных или находящихся в бессознательном состоянии больных развитие роговичных изменений, угрожающих зрению.
Но местные симптомы возникающего при этом кератита отличны от тех, которые наблюдаются при невропаралитическом кератите. Кератит при нормальной трофике протекает иначе, чем кератит при нарушенной трофике.
Нижеследующие заболевания роговицы также, вероятно, находятся в связи с аномалиями трофики роговицы: впервые возникающие на почве травмы, а затем спонтанно рецидивирующие эррозии роговицы (существуют семьи, многие члены которых страдали рецидивирующими эррозиями роговицы), некоторые формы Keratitis superficial punctata, а также и обычный Herpes simplex роговицы, который может переходить в глубокую дисковидную инфильтрацию роговицы. Эти заболевания также характеризуются понижением чувствительности и хроническим течением.
Отдельные случаи Keratitis superficialis punctata поразительно быстро вылечивались подкожными инъекциями гистамина. Это обстоятельство пока не имеет еще надлежащего объяснения.
Нейропаралитический кератит
Нейропаралитический кератит может быть врожденным неинфекционным у новорожденных и грудных детей на почве пороков развития центральной нервной системы, в частности при статус дистрофикус, на почве врожденной, иногда семейно-на-следственной, аплазии тройничного нерва из-за внутриутробных повреждений центральной нервной системы, включая гассеров узел и первую ветвь тройничного нерва. [1]
Нейропаралитический кератит имеет в своей основе нарушение трофики роговицы, по одним авторам, - вследствие выпадения функции тройничного нерва, по другим, - в результате его раздражения. [2]
Нейропаралитический кератит развивается при поражении тройничного нерва на любом его протяжении, чаще при поражении гассерова узла. Чувствительность роговицы полностью отсутствует, поэтому заболевание протекает без явлений светобоязни, слезотечения, но с резко выраженным болевым синдромом. Раздражение глаза незначительное, не соответствует тяжести роговичных проявлений. Процесс начинается с помутнения и отека поверхностных слоев, затем слущивается эпителий. Эрозия захватывает почти всю роговицу. Позднее в центре начинает развиваться инфильтрация с изъязвлением стромы. При наличии инфекции процесс приобретает гнойный характер. Язва нередко может закончиться перфорацией роговицы. Течение заболевания затяжное, длительное. [3]
Нейропаралитический кератит ( рис. 159) является наиболее серьезным страданием из всей этой группы болезней. В начале заболевания без признаков раздражения глаза и болей, при легкой перикорнеальной инъекции и полной анестезии роговицы в ней появляется отек и множество центральных мелких, серых, слегка приподнятых участков эпителия. Вскоре он отторгается, и образуется плоская язва без инфильтрации краев и дна. Очень медленно наступает заживление отдельных участков, сменяющихся новым увеличением язвы. В исходе остается помутнение роговицы разной интенсивности или возможно обширное, иногда полное ее разрушение вследствие частого присоединения вторичной инфекции. [5]
Нейропаралитический кератит инфекционно-микробного происхождения наблюдается в детском возрасте редко, в случаях поражения гассерова узла или первой ветви тройничного нерва сифилитической или туберкулезной инфекцией. [6]
С лечебной целью, помимо кератопластики ( например, при буллезных и нейропаралитических кератитах ), применяют мягкие контактные линзы. [7]
Следствием алкоголизации Гассерова узла или хирургического вмешательства в области его или I ветви тройничного нерва возможен нейропаралитический кератит , а в случаях травмы VII нерва развивается стойкий ла-гофтальм. [8]
Заболевания тройничного нерва, которые обычно проявляются в виде невралгий, приступов головных болей, наличием локальных болевых точек у внутреннего верхнего угла и нижнего края глазницы, часто сопровождаются нейропаралитическим кератитом . [9]
Рентгенологически обнаруживается диффузное затемнение глазницы без изменения костных стенок, как это бывает при осте-опериостите, а также изменения придаточных пазух носа. Через несколько дней веки становятся мягче и в каком-нибудь участке орбиты появляется сначала флюктуация, а затем фистула в мягких тканях век с выделением гноя. В тяжелых случаях, особенно при позднем или недостаточном лечении, развиваются тяжелые осложнения: язва роговицы, нейропаралитический кератит , стойкие параличи глазных мышц и косоглазие, птоз, редко па-нофтальмит. [10]
Сифилитический периостит края глазницы чаще возникает в ее верхнем отделе, одновременно с невралгией I ветви тройничного нерва. Нередко процесс распространяется на верхнюю стенку глазницы, где возникает тесно спаянное с костью образование, напоминающее опухоль. При этом бывает отек верхнего века, экзофтальм и смещение глаза книзу. Характерны спонтанные, особенно ночные боли для остеопериостита стенки, при котором в дополнение к вышеописанным симптомам наблюдаются болезненность краев глазницы, периостальные утолщения на костях лица, черепа и других, положительные серологические реакции. Возможно нарушение подвижности глаз вследствие поражения мышц или двигательных нервов. Нередко снижается чувствительность роговицы или возникает нейропаралитический кератит . В случаях локализации процесса в области верхней глазничной щели развивается полная или почти полная офтальмоплегия, экзофтальм и смещение глаза книзу, боли и анестезия по ходу первой ветви тройничного нерва, анестезия роговицы. Часто страдает зрительный нерв. [11]
При повреждении стенок орбиты возможно расхождение отломков кости и увеличение емкости полости. Глазное яблоко смещается в глубину орбиты, и возникает травматический энофтальм, который сочетается с сужением глазной щели и птозом. Нередко наступает ограничение подвижности глаза и диплопия. Напротив, иное смещение отломков может вызвать уменьшение полости орбиты с выпячиванием глазного яблока, травматическим экзофтальмом. Он же может развиться вследствие ретробульбарных кровоизлияний, травматического отека клетчатки в связи с синдром ом верхней глазничной щели. Этот синдром возникает из-за повреждения верхней стенки орбиты у ее вершины, с травмой двигательных нервов, первой ветви тройничного и орбитальной вены. В связи с этим глазное яблоко становится неподвижным, выпяченным кпереди ( из-за ретробульбарного кровоизлияния, потери тонуса мышцами) с потерей чувствительности, нарушением трофики роговицы. Вскоре развивается нейропаралитический кератит . [12]
Нейрогенный кератит – воспалительно-дистрофические изменения роговицы, развивающиеся на фоне инфекционного или травматического поражения тройничного нерва. Нейрогенный кератит проявляется снижением или отсутствием чувствительности роговицы, невралгическими болями, помутнением и язвой роговицы. В диагностике нейрогенного кератита используется биомикроскопия глаза, флуоресцеиновая проба, определение чувствительности роговицы, исследование мазков с конъюнктивы культуральным и ПЦР-методом, ИФА. Лечение нейрогенного кератита преимущественно местное; назначаются инсталляции противовирусных препаратов, закладывание антибактериальных мазей, субконъюнктивальные инъекции, новокаиновые блокады, витамины; диатермия на шейные симпатические ганглии.
- Причины нейрогенного кератита
- Симптомы нейрогенного кератита
- Диагностика нейрогенного кератита
- Лечение нейрогенного кератита
- Прогноз и профилактика нейрогенного кератита
Общие сведения
К группе нейрогенных кератитов в офтальмологии относят нейропаралитический и нейротрофический кератиты. Патогенез нейрогенного кератита связан с поражением тройничного нерва, что приводит к резкому снижению или потере чувствительности роговицы, замедлению регенеративных процессов и рецидивирующим воспалениям роговой оболочки. В исходе нейрогенного кератита отмечается уменьшение прозрачности роговицы различной степени выраженности и снижение ее оптических свойств.
Причины нейрогенного кератита
В основе патогенеза нейрогенного кератита лежит поражение первой ветви тройничного нерва — глазного нерва, иннервирующего глазное яблоко. Поражение чаще происходит в области гассерова узла (ганглия тройничного нерва), реже — чувствительных ядер ствола головного мозга.
Непосредственными причинами нейрогенного кератита могут выступать инфекционные или травматические факторы. В частности, блокирование проводимости глазного нерва нередко вызывается аденовирусами, герпесвирусами (простого герпеса, опоясывающего герпеса) и др. Травматическое повреждение первой ветви тройничного нерва может быть обусловлено пересечением глазного нерва в ходе операции, инъекцией в область ганглия, экстирпацией гассерова узла, наличием сдавливающих нерв опухолей и инородных тел.
При таких поражениях первой ветви тройничного нерва отмечается урежение защитных движений век (моргания), снижение чувствительности, нарушение трофики и увлажненности роговицы. В утратившей чувствительность роговице со временем развиваются дистрофические процессы и вялотекущее воспаление – нейрогенный кератит.
Симптомы нейрогенного кератита
В отличие от кератитов другой этиологии, клиника нейрогенного кератита имеет свои характерные особенности. Течение нейрогенного кератита длительное время может быть бессимптомным. По причине резкого снижения или отсутствия чувствительности роговицы патогномоничный роговичный синдром не развивается: нет слезотечения, светобоязни, блефароспазма, субъективных ощущений инородного тела в глазу, перикорнеальной инъекции сосудов. Из неврологических симптомов при нейрогенном кератите может отмечаться типичный для невралгии тройничного нерва болевой синдром. При герпесвирусной этиологии поражения на коже века, лба и носа и по ходу I ветви тройничного нерва могут появляться герпетические пузырьки.
При нейрогенном кератите со временем поверхность роговицы приобретает шероховатость и помутнение. Нейротрофические изменения вначале развиваются в центральной зоне роговицы: появляется отечность и вздутие поверхностного эпителия, его слущивание с образованием эрозий и обширного сливного дефекта блюдцеобразной формы. Края и дно образующейся язвы длительное время могут оставаться чистыми. При своевременном лечении нейрогенного кератита язва заживает, оставляя после себя незначительное локальное помутнение роговицы.
В случае присоединения кокковой флоры появляется мутный налет серовато-белого или желтоватого цвета с последующим формированием гнойной язвы роговицы. При неблагоприятном течении нейрогенного кератита изъязвление роговицы может привести к ее перфорации и полному разрушению.
Нейротрофические изменения в роговице могут развиваться в различные сроки после поражения первой ветви тройничного нерва – от нескольких суток до многих месяцев. Обычно течение нейрогенного кератита длительное и вялое; заболевание длится годами: при этом язва может то заживать, то появляться вновь.
Диагностика нейрогенного кератита
При диагностике нейрогенного кератита офтальмологом учитывается связь заболевания с перенесенными аденовирусными или герпесвирусными инфекциями, механическим повреждением глаза и другими возможными факторами. План обследования пациента включает проведение офтальмологических исследований, лабораторных тестов, консультации невролога и отоларинголога.
Морфологические изменения роговицы при нейрогенном кератите оцениваются с помощью биомикроскопии глаза, эндотелиальной и конфокальной микроскопии роговицы. Для определения эрозий и язвы роговичной поверхности выполняется флюоресцеиновая инстилляционная проба. Корнеальный рефлекс при нейрогенном кератите оценивается путем проведения эстезиометрии или теста на чувствительность роговицы.
Для выявления инфекционных факторов нейрогенного кератита прибегают к цитологическому и бактериологическому исследованию мазка с конъюнктивы, проведению ИФА крови, ПЦР-исследованию эпителия соскоба.
При необходимости, для исключения опухолевой компрессии тройничного нерва, может назначаться рентгенография орбиты, рентгенография черепа, рентгенография околоносовых пазух.
Лечение нейрогенного кератита
При выявлении нейрогенного кератита проводится терапия, направленная на улучшение трофики роговицы, стимуляцию обменных процессов и скорейшую эпителизацию дефектов. С этой целью местно назначаются инстилляции глазных капель (растворов метилэтилпиридинола, таурина, витамина А), закладывание в конъюнктивальную полость глазных мазей и гелей на основе гемодиализата крови телят или декспантенола, субконъюнктивальные инъекции метилэтилпиридинола или пентагидроксиэтилнафтохинона. В терапию нейрогенных кератитов вирусной этиологии дополнительно включаются противовирусные препараты (ацикловир, интерфероны, калия полирибоаденилат). Для стимуляции репаративных процессов показаны лазерстимуляция и магнитотерапия с кератопластическими лекарственными средствами, электрофорез с йодистым калием.
Системное лечение нейрогенного кератита проводится с помощью перорального и внутримышечного введения НПВС (индометацина, диклофенака и др.), витаминов группы В, аскорбиновой кислоты. Из физиотерапевтических процедур показана диатермия на область шейных симпатических ганглиев. Для купирования невралгических болей проводятся новокаиновые блокады до ходу поверхностной височной артерии.
Профилактика вторичного инфицирования роговицы при нейрогенном кератите требует назначения антибактериальных капель, субконъюнктивального или парабульбарного введения противомикробных растворов.
Для обеспечения защиты роговицы от высыхания и инфицирования рекомендуется ношение полугерметических очков или защитной повязки. При угрозе перфорации роговицы прибегают к блефарорафии (сшиванию век), оставляя щель у внутреннего угла глаза для инстилляций лекарственных препаратов.
Прогноз и профилактика нейрогенного кератита
Течение нейрогенного кератита чаще хроническое, рецидивирующее. Исходом нейрогенного кератита служит помутнение роговицы различного размера и интенсивности (от легкого облачка до бельма), в той или иной степени снижающее остроту зрения.
Профилактика нейрогенного кератита диктует необходимость повышения общей реактивности организма, предупреждение развития инфекционных заболеваний, исключения травм глаза.
Читайте также:


