Что такое интранатальный путь передачи инфекции
Большинство заболеваний не появляются просто так, а передаются от очага к здоровому человеку. Предлагаем вам ознакомиться с видами передачи инфекций, а также разобраться более подробно в трансмиссивных заболеваниях. Это особенно актуально в теплое время года.
Виды передачи инфекций
Инфекция может передаваться человеку следующими способами:
- Алиментарный. Путь передачи – система пищеварения. Инфекция попадает в организм с пищей и водой, содержащими возбудители (например, кишечные инфекции, дизентерия, сальмонеллез, холера).
- Воздушно-капельный. Путь передачи – вдыхаемый воздух или пыль, содержащие возбудитель.
- Контактный. Путь передачи – источник инфекции или болезни (например, больной человек). Заразится можно прямым контактным путем, половым путем, а также контактно-бытовым, то есть через использование общих с зараженным предметов домашнего обихода (например, полотенце или посуда).
- Кровяной:
- вертикальный, во время которого болезнь матери переходит через плаценту к ребенку;
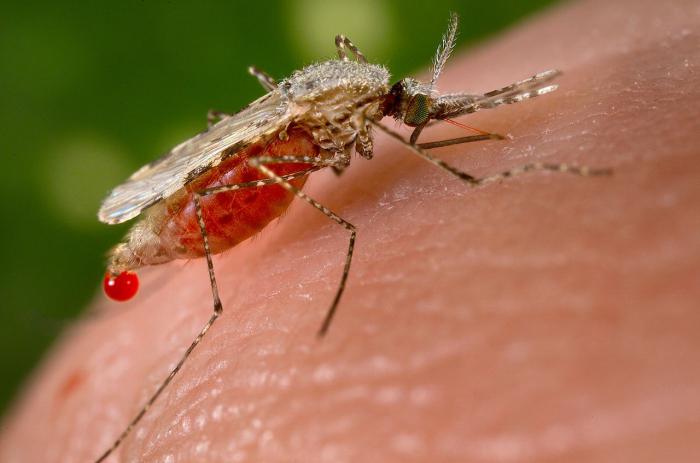
- трансмиссивный путь передачи болезни - заражение через кровь с помощью живых переносчиков (насекомых);
- гемотрансфузионный, когда заражение происходит через недостаточно обработанные инструменты в стоматологическом кабинете, разных медицинских учреждениях (больницах, лабораториях и так далее), салонах красоты и парикмахерских.
Трансмиссивный способ передачи
Трансмиссивный путь передачи инфекции – это попадание зараженной крови, содержащей возбудителей инфекции, в кровь здорового человека. Он осуществляется живыми переносчиками. Трансмиссивный путь предполагает передачу возбудителей болезни с помощью кровососущих насекомых:
- непосредственно при укусе насекомого;
- после растирания по коже с повреждениями (например, с царапинами) убитого насекомого-переносчика.
Без надлежащего лечения трансмиссивные заболевания могут привести к летальному исходу.

Способы передачи и классификация переносчиков трансмиссивных заболеваний
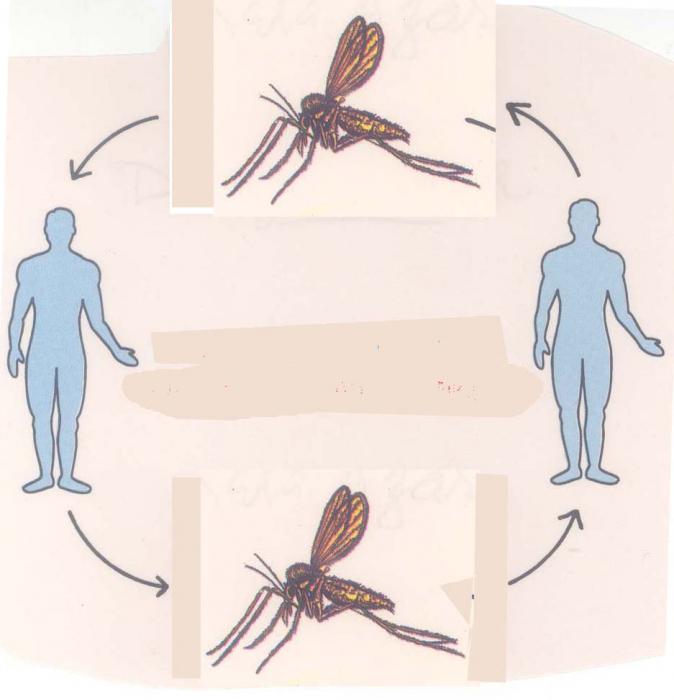
Трансмиссивный путь передачи заболевания происходит следующими способами:
- Инокуляция – здоровый человек заражается во время укуса насекомого через его ротовой аппарат. Такая передача будет происходить несколько раз, если переносчик не погибнет (например, так распространяется малярия).
- Контаминация – человек заражается через втирание фекалий насекомого в укушенное место. Заражение также может повторяться многократно, вплоть до смерти переносчика (пример болезни – сыпной тиф).
- Специфическая контаминация – заражение здорового человека происходит во время втирания насекомого в поврежденную кожу (например, когда на ней есть царапинки или ранки). Передача происходит единожды, так как переносчик умирает (пример болезни – возвратный тиф).
Переносчики, в свою очередь, делятся на следующие типы:
- Специфические, в организме которых возбудители заболеваний подвергаются развитию и имеют несколько стадий жизни.
- Механические, в чьем теле возбудители заболеваний не проходят развитие, а лишь накапливаются со временем.
Виды заболеваний, которые передаются трансмиссивным способом
Возможные инфекции и болезни, которыми заражаются с помощью насекомых:
- возвратный тиф;
- сибирская язва;
- туляремия;
- чума;
- энцефалит;
- вирус иммунодефицита человека;
- болезнь Шагаса, или трипаносомоз американский;
- желтая лихорадка (вирусная болезнь тропиков);
- различные виды лихорадок;
- конго-крымская геморрагическая лихорадка (высокий процент летального исхода – от десяти до сорока процентов);
- лихорадка денге (характерна для тропиков);
- филяриоз лимфатический (характерен для тропиков);
- речная слепота, или онхоцеркоз, и многие другие заболевания.
Всего существует около двухсот видов заболеваний, которые передаются трансмиссивным путем.
Специфические переносчики трансмиссивных заболеваний
Выше мы писали, что существует два вида переносчиков. Рассмотрим тех, в чьих организмах возбудители размножаются или проходят цикл развития.
Самки малярийных комаров (Anopheles)
Малярия, вухерериоз, бругиоз
Лихорадка желтая и денге, энцефалит японский, хорионменингит лимфоцитарный, вухерериоз, бругиоз
Бругиоз, вухерериоз, энцефалит японский
Лейшманиоз: кожный, кожно-слизистый, висцеральный. Лихорадка паппатачи
Сыпной и возвратный тиф, лихорадка волынская, американский трипаносомоз
Вопрос: Как передается хламидиоз?
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Каковы пути передачи хламидиоза?

Знание путей передачи хламидиоза и определение источника инфекции в каждом конкретном случае чрезвычайно важно для профилактики и лечения болезни. В каждом отдельном случае врач старается как можно подробнее выяснить, при каких обстоятельствах произошло заражение. Дело в том, что пути передачи хламидиоза во многом влияют на то, какую клиническую форму примет болезнь. В свою очередь, пути передачи хламидиоза предопределяются рядом внешних и внутренних факторов.
Факторами, определяющими пути передачи хламидиоза, являются:
- Устойчивость бактерии во внешней среде. Чем дольше выживает микроорганизм во внешней среде, тем чаще будет происходить заражение через предметы обихода. В частности, хламидии в нормальных условиях сохраняют потенциал к заражению в течение 2 – 4 суток.
- Состояние общего иммунитета. Наибольшая вероятность заразиться хламидиозом наблюдается во время незащищенного полового акта. Хламидии быстрее всего проникают в клетки эпителия мочеполового тракта, что ведет к образованию первичного очага инфекции. Однако в случае ослабленного иммунитета, инфекция может начать размножаться и на других слизистых оболочках, вызывая атипичные клинические формы.
- Виды и подвиды возбудителя. С точки зрения микробиологии существует целая группа микроорганизмов, схожая по строению и свойствам с основным возбудителем Chlamydia trachomatis. Эти бактерии также вызывают хламидиоз, но могут иметь другие пути передачи.
Заражение хламидиозом в подавляющем большинстве случаев происходит от больного человека здоровому. Кроме того, необходимо отметить, что некоторые подвиды хламидий могут передаваться человеку от больных животных (свиньи, птицы, грызуны). Однако такой путь заражения возможен лишь в случае сильно ослабленного иммунитета и в медицинской практике встречается крайне редко.
Основными путями передачи хламидиоза считаются:
1. незащищенный половой контакт;
2. контактно-бытовой путь;
3. воздушно-капельный путь;
4. антенатальный путь;
5. интранатальный путь.
Незащищенный половой контакт.
По сравнению с другими бактериальными венерическими заболеваниями (гонорея, сифилис) хламидиоз обладает достаточно низкой вирулентностью (потенциалом к заражению). По различным данным, риск заразиться во время незащищенного полового акта с больным партнером составляет от 25 до 65 процентов. Для женщин данная угроза будет более актуальной, так как в их мочеполовой системе площадь цилиндрического эпителия, который необходим хламидиям для размножения, больше.
Половой путь передачи хламидиоза является самым важным с точки зрения эпидемиологии. Именно благодаря ему число больных и носителей даже в развитых странах достигает 6 – 20%. Кроме того, именно урогенитальная форма хламидиоза склонна к хроническому бессимптомному течению. То есть человек, не подозревая о своей болезни, продолжает заражать всех своих партнеров. Единственным эффективным способом борьбы с таким распространением хламидиоза в обществе является информирование населения. Это должно дать толчок к регулярным профилактическим осмотрам, ранней диагностике и лечению болезни. Кроме того, элементарное использование презервативов при случайных половых связях предоставляет надежную защиту.
Контактно-бытовой путь.
Хламидиозом можно заразиться и через прямой контакт с предметами обихода. Этот способ передачи болезни не имеет эпидемиологического значения, так как его процент в общей структуре заболеваемости очень мал. Через контактно-бытовой путь чаще всего заражаются члены семьи, дети в детских садах или посетители саун и бассейнов (в случае несоблюдения правил личной гигиены, через использование общих полотенец).
Предметами, которые могут быть обсеменены хламидиями и представлять угрозу заражения, обычно являются:
- полотенца;
- салфетки;
- мочалки;
- постельное белье;
- предметы туалета;
- нижнее белье.
Контактно-бытовой путь возможен из-за устойчивости бактерий в окружающей среде. Обычно она составляет около 2 суток. Однако во влажных полотенцах или мочалках хламидии могут сохраняться до 4 – 5 дней. Известны также эпизоды передачи инфекции с водой, если вода повторно использовалась для умывания или медицинских процедур. Чаще всего при этом возникает хламидийный конъюнктивит (воспаление слизистой оболочки глаз). При этом он может не сопровождаться урогенитальной формой, и бактериологический анализ мазков из уретры будет отрицательным. Для заражения через воду нужна довольно высокая концентрация хламидий, поэтому в бассейнах или на пляжах заразиться практически невозможно.
Воздушно-капельный путь.
Воздушно-капельный путь передачи хламидиоза возможен, однако на практике он встречается чрезвычайно редко. Пациент, больной хламидийной пневмонией, выделяет небольшое количество бактерий возбудителя при кашле и чихании. Однако для заражения этого количества обычно недостаточно. Кроме того, сама хламидийная пневмония встречается редко.
Антенатальный путь.
Антенатальным путем заражения называется внутриутробное инфицирование плода, которое происходит еще до родов. Доказано, что хламидиоз может передаваться трансплацентарно (через плаценту и околоплодные воды). Это происходит, если у матери во время беременности инфекция поднимается в полость матки. В плод инфекция попадает при заглатывании околоплодных вод или во время прямого контакта со слизистыми оболочками. Антенатальный путь заражения особенно опасен, так как может привести к преждевременным родам, тяжелым порокам развития и даже внутриутробной смерти плода.
Интранатальный путь.
Интранатальный путь заражения является классическим для большинства венерических заболеваний. Дело в том, что во время родов ребенок проходит по родовым путям и плотно контактирует с инфицированными слизистыми оболочками. В результате этого происходит передача хламидиоза от матери к новорожденному. По некоторым данным, риск такого заражения при отсутствии должной профилактики может достигать 70%.
Интранатальный путь заражения приводит к следующим клиническим формам хламидиоза у новорожденных:
- хламидийный конъюнктивит;
- хламидийные пневмонии;
- урогенитальный хламидиоз;
- хламидийный проктит (инфицирование слизистой оболочки прямой кишки).

Внутриутробные инфекции – группа заболеваний плода и новорожденного, развивающихся вследствие заражения в дородовом периоде или в родах. Внутриутробные инфекции могут приводить к гибели плода, самопроизвольному аборту, задержке внутриутробного развития, преждевременным родам, формированию врожденных пороков, поражению внутренних органов и ЦНС. Методы диагностики внутриутробных инфекций включают микроскопические, культуральные, иммуноферментные, молекулярно-биологические исследования. Лечение внутриутробных инфекций проводится с использованием иммуноглобулинов, иммуномодуляторов, противовирусных, антибактериальных препаратов.
Общие сведения
Внутриутробные инфекции – патологические процессы и заболевания, обусловленные антенатальным и интранатальным инфицированием плода. Истинная распространенность внутриутробных инфекций не установлена, однако, согласно обобщенным данным, с врожденными инфекциями рождается не менее 10% новорожденных. Актуальность проблемы внутриутробных инфекций в педиатрии обусловлена высокими репродуктивными потерями, ранней неонатальной заболеваемостью, приводящей к инвалидизации и постнатальной гибели детей. Вопросы профилактики внутриутробных инфекций лежат в плоскости рассмотрения акушерства и гинекологии, неонатологии, педиатрии.

Причины внутриутробных инфекций
Внутриутробные инфекции развиваются в результате инфицирования плода в дородовом периоде или непосредственно во время родов. Обычно источником внутриутробной инфекции для ребенка выступает мать, т. е. имеет место вертикальный механизм передачи, который в антенатальном периоде реализуется трансплацентарным или восходящим (через инфицированные околоплодные воды) путями, а в интранатальном - аспирационным или контактным путями.
Реже происходит ятрогенное инфицирование плода в период беременности при проведении женщине инвазивной пренатальной диагностики (амниоцентеза, кордоцентеза, биопсии ворсин хориона), введении плоду препаратов крови через сосуды пуповины (плазмы, эритроцитарной массы, иммуноглобулинов) и т. д.
В антенатальном периоде инфицирование плода обычно связано с вирусными агентами (вирусами краснухи, герпеса, цитомегалии, гепатита В и С, Коксаки, ВИЧ) и внутриклеточными возбудителями (токсоплазмоза, микоплазмоза).
В интранатальном периоде чаще происходит микробная контаминация, характер и степень которой зависит от микробного пейзажа родовых путей матери. Среди бактериальных агентов наиболее распространены энтеробактерии, стрептококки группы В, гонококки, синегнойная палочки, протей, клебсиелла и др. Плацентарный барьер непроницаем для большинства бактерий и простейших, однако при повреждении плаценты и развитии фетоплацентарной недостаточности, может произойти антенатальное микробное инфицирование (например, возбудителем сифилиса). Кроме этого, не исключается и интранатальное вирусное заражение.
Факторами возникновения внутриутробных инфекций служат отягощенный акушерско-гинекологический анамнез матери (неспецифические кольпиты, эндоцервициты, ЗППП, сальпингофориты), неблагополучное течение беременности (угроза прерывания, гестозы, преждевременная отслойка плаценты) и инфекционная заболеваемость беременной. Риск развития манифестной формы внутриутробной инфекции существенно выше у недоношенных детей и в том случае, когда женщина инфицируется первично во время беременности.
На тяжесть клинических проявлений внутриутробной инфекции влияют сроки инфицирования и вид возбудителя. Так, если инфицирование происходит в первые 8-10 недель эмбриогенеза, беременность обычно заканчивается самопроизвольным выкидышем. Внутриутробные инфекции, возникшие в раннем фетальном периоде (до 12 недели гестации), могут приводить к мертворождению или формированию грубых пороков развития. Внутриутробное инфицирование плода во II и III триместре беременности проявляется поражением отдельных органов (миокардитом, гепатитом, менингитом, менингоэнцефалитом) либо генерализованной инфекцией.
Известно, что тяжесть проявлений инфекционного процесса у беременной и у плода может не совпадать. Бессимптомное или малосимптомное течение инфекции и у матери может вызвать тяжелые поражения плода, вплоть до его гибели. Это связано с повышенным тропизмом вирусных и микробных возбудителей к эмбриональным тканям, преимущественно ЦНС, сердца, органа зрения.
Классификация
Этиологическая структура внутриутробных инфекций предполагает их деление на:
- вирусные (вирусный гепатит, герпес, краснуха, ОРВИ, цитомегалия, эпидемический паротит, энтеровирусная инфекция)
- бактериальные (туберкулез, сифилис, листериоз, сепсис)
- паразитарные и грибковые (микоплазмоз, токсоплазмоз, хламидиоз, кандидоз и др.)
Для обозначения группы наиболее распространенных внутриутробных инфекций используется аббревиатура TORCH-синдром, объединяющий токсоплазмоз (toxoplasmosis), краснуху (rubella), цитомегалию (cytomegalovirus), герпес (herpes simplex). Буквой О (other) обозначаются другие инфекции, в числе которых - вирусные гепатиты, ВИЧ-инфекция, ветряная оспа, листериоз, микоплазмоз, сифилис, хламидиоз и др.).
Симптомы внутриутробных инфекций
Наличие внутриутробной инфекции у новорожденного может быть заподозрено уже во время родов. В пользу внутриутробного инфицирования может свидетельствовать излитие мутных околоплодных вод, загрязненных меконием и имеющих неприятный запах, состояние плаценты (полнокровие, микротробозы, микронекрозы). Дети с внутриутробной инфекцией часто рождаются в состоянии асфиксии, с пренатальной гипотрофией, увеличенной печенью, пороками развития или стигмами дисэмбриогенеза, микроцефалией, гидроцефалией. С первых дней жизни у них отмечается желтуха, элементы пиодермии, розеолезных или везикулезных высыпаний на коже, лихорадка, судорожный синдром, респиратрные и кардиоваскулярные расстройства.
Ранний неонатальный период при внутриутробных инфекциях нередко отягощается интерстициальной пневмонией, омфалитом, миокардитом или кардитом, анемией, кератоконъюнктивитом, хориоретинитом, геморрагическим синдромом и др. При инструментальном обследовании у новорожденных могут обнаруживаться врожденная катаракта, глаукома, врожденные пороки сердца, кисты и кальцификаты мозга.
В перинатальном периоде у ребенка отмечаются частые и обильные срыгивания, мышечная гипотония, синдром угнетения ЦНС, серый цвет кожных покровов. В поздние сроки при длительном инкубационном периоде внутриутробной инфекции возможно развитие поздних менингитов, энцефалитов, остеомиелита.
Рассмотрим проявления основных внутриутробных инфекций, составляющих TORCH-синдром.
Внутриутробное инфицирование одноклеточным протозойным паразитом Toxoplasma Gondii приводит к тяжелым поражениям плода – задержке развития, врожденным порокам развития мозга, глаз, сердца, скелета.
После рождения в остром периоде внутриутробная инфекция проявляется лихорадкой, желтухой, отечным синдромом, экзантемой, геморрагиями, диареей, судорогами, гепатоспленомегалией, миокардитом, нефритом, пневмонией. При подостром течении доминирую признаки менингита или энцефалита. При хронической персистенции развивается гидроцефалия с микроцефалией, иридоциклит, косоглазие, атрофия зрительных нервов. Иногда встречаются моносимптомные и латентные формы внутриутробной инфекции.
К числу поздних осложнений врожденного токсоплазмоза относятся олигофрения, эпилепсия, слепота.
Внутриутробная инфекция возникает из-за заболевания краснухой при беременности. Вероятность и последствия инфицирования плода зависят от гестационного срока: в первые 8 недель риск достигает 80%; последствиями внутриутробной инфекции могут служить самопроизвольное прерывание беременности, эмбрио- и фетопатии. Во II триместре риск внутриутробного инфицирования составляет 10-20%, в III – 3-8%.
Дети с внутриутробной инфекцией обычно рождаются недоношенными или с низкой массой тела. Для периода новорожденности характерна геморрагическая сыпь, длительная желтуха.
Классические проявления врожденной краснухи представлены триадой Грега: поражением глаз (микрофтальмией, катарактой, глаукомой, хориоретинитом), ВПС (открытым артериальным протоком, ДМПП, ДМЖП, стенозом легочной артерии), поражением слухового нерва (сенсоневральной глухотой). В случае развития внутриутробной инфекции во второй половине беременности у ребенка обычно имеется ретинопатия и глухота.
Кроме основных проявлений врожденной краснухи, у ребенка могут выявляться и другие аномалии: микроцефалия, гидроцефалия, расщелины нёба, гепатит, гепатоспленомегалия, пороки развития мочеполовой системы и скелета. В дальнейшем внутриутробная инфекция напоминает о себе отставанием ребенка в физическом развитии, ЗПР или умственной отсталостью.
Внутриутробное заражение цитомегаловирусной инфекцией может приводить к локальному или генерализованному поражению многих органов, иммунодефициту, гнойно-септическим осложнениям. Врожденные дефекты развития обычно включают микроцефалию, микрогирию, микрофтальмию, ретинопатию, катаракту, ВПС и др. Неонатальный период врожденной цитомегалии осложняется желтухой, геморрагическим синдромом, двусторонней пневмонией, интерстициальным нефритом, анемией.
К отдаленным последствиям внутриутробной инфекции относятся слепота, нейросенсорная глухота, энцефалопатия, цирроз печени, пневмосклероз.
Внутриутробная герпес-инфекция может протекать в генерализованной (50%), неврологической (20%), слизисто-кожной форме (20%).
Генерализованная внутриутробная врожденная герпетическая инфекция протекает с выраженным токсикозом, респираторным дистресс-синдромом, гепатомегалией, желтухой, пневмонией, тромбоцитопенией, геморрагическим синдромом. Неврологическая форма врожденного герпеса клинически проявляется энцефалитом и менингоэнцефалитом. Внутриутробная герпес-инфекция с развитием кожного синдрома сопровождается появлением везикулярной сыпи на кожных покровах и слизистых оболочках, в т. ч. внутренних органов. При наслоении бактериальной инфекции развивается сепсис новорожденных.
Внутриутробная герпес-инфекция у ребенка может приводить к формированию пороков развития - микроцефалии, ретинопатии, гипоплазии конечностей (кортикальной карликовости). В числе поздних осложнений врожденного герпеса - энцефалопатия, глухота, слепота, задержка психомоторного развития.
Диагностика
В настоящее время актуальной задачей является пренатальная диагностика внутриутробных инфекций. С этой целью на ранних сроках беременности проводится микроскопия мазка, бактериологический посев из влагалища на флору, ПЦР-исследование соскоба, обследование на TORCH-комплекс. Беременным из группы высокого риска по развитию внутриутробной инфекции показана инвазивная пренатальная диагностика (аспирация ворсин хориона, амниоцентез с исследованием амниотической жидкости, кордоцентез с исследованием пуповинной крови).
Возможно выявление эхографических маркеров внутриутробных инфекций с помощью акушерского УЗИ. К косвенным эхографическим признакам внутриутробного инфицирования относятся маловодие или многоводие; наличие гиперэхогенной взвеси в околоплодных водах или амниотических тяжей; гипоплазия ворсин хориона, плацентит; преждевременное старение плаценты; отечный синдром плода (асцит, перикардит, плеврит), гепатоспленомегалия, кальцификаты и пороки развития внутренних органов и др. В процессе допплерографического исследования кровотока выявляются нарушения плодово-плацентарного кровотока. Кардиотокография обнаруживает признаки гипоксии плода.
После рождения ребенка с целью достоверной верификации этиологии внутриутробной инфекции используются микробиологические (вирусологические, бактериологические), молекулярно-биологические (ДНК-гибридизация, ПЦР), серологические (ИФА) методики обследования. Важное диагностическое значение имеет гистологическое исследование плаценты.
По показаниям новорожденные с внутриутробными инфекциями в первые сутки жизни должны быть осмотрены детским неврологом, детским кардиологом, детским офтальмологом и др. специалистами. Целесообразно провести ЭхоКГ, нейросонографию, офтальмоскопию, исследование слуха методом вызванной отоакустической эмиссии.
Лечение внутриутробных инфекций
Общие принципы лечения внутриутробных инфекций предполагают проведение иммунотерапии, противовирусной, антибактериальной и посиндромной терапии.
Иммунотерапия включает применение поливалентных и специфических иммуноглобулинов, иммуномодуляторов (интерферонов). Противовирусная терапия направленного действия осуществляется, главным образом, ацикловиром. Для противомикробной терапии бактериальных внутриутробных инфекций используются антибиотики широкого спектра действия (цефалоспорины, аминогликозиды, карбапенемы), при микоплазменной и хламидийной инфекциях – макролиды.
Посиндромная терапия внутриутробных инфекций направлена на купирование отдельных проявлений перинатального поражения ЦНС, геморрагического синдрома, гепатита, миокардита, пневмонии и т. д.
Прогноз и профилактика
При генерализованных формах внутриутробных инфекций летальность в неонатальном периоде достигает 80%. При локальных формах возникают серьезные поражения внутренних органов (кардиомиопатии, ХОБЛ, интерстициальный нефрит, хронический гепатит, цирроз и т. д.). Практически во всех случаях внутриутробные инфекции приводят к поражению ЦНС.
Профилактика внутриутробных инфекций заключается в проведении предгравидарной подготовки, лечении ЗППП до наступления беременности, исключении контактов беременной с инфекционными больными, коррекции программы ведения беременности у женщин групп риска. Женщины, ранее не болевшие краснухой и не получавшие прививки против краснухи, должны быть вакцинированы не позднее, чем за 3 месяца до предполагаемой беременности. В ряде случаев внутриутробные инфекции могут являться основанием для искусственного прерывания беременности.
Хламидиоз — распространенная половая инфекция, которая диагностирована примерно у трети всего населения Земли.
Что такое хламидиоз и чем он опасен
Возбудителем хламидиоза у человека является микроорганизм Chlamydia Trachomatis . От обычных бактерий он отличается размерами, а также циклом развития — на определенном этапе хламидия ведет себя, как вирус. Для предотвращения заражения необходимо знать, как передается хламидиоз. Пути передачи у этой инфекции очень неожиданны и в то же время просты. По сути, они мало чем отличаются от имеющих место при других половых заболеваниях вирусного и бактериального происхождения.
Несмотря на то, что инфекция отнесена к группе передающихся половым путем заболеваний, при заражении хламидиозом могут поражаться не только мочеполовые органы, но и другие системы человеческого организма. Такое поведение зависит в большей степени не от того, как передается хламидиоз, а от того, какой тип микроорганизма проник в тело человека:
- типы D и K провоцируют инфекционные заболевания мочеполовой сферы;
- тип I-3 вызывает возникновение венерической формы лимфогранулематоза;
- типы A, B, Ba и другие вызывают заболевания глаз (в том числе трахому) и пневмонию.
Примечательно, что заразиться микроорганизмом могут даже те, кто ведет вполне добропорядочный, моногамный образ жизни, так как передаются хламидии не только при половом контакте, но и бытовым путем.

Нередко хламидиоз обнаруживается случайно у людей, не входящих в группу риска по распространению ИППП.
Особенно опасен микроорганизм для еще не рожденных детей, так как передаются хламидии в том числе внутриутробно. Нередко женщина не понимает, отчего у нее раз за разом случаются выкидыши или появляются мертворожденные дети. Ученые установили, что в более чем 80% случаев это связано с носительством матери хламидий.
Не менее опасна инфекция и для мужчин. У них на фоне носительства инфекции развиваются хронические формы простатита и других воспалительных недугов. Нередко это заканчивается устойчивой или стремительно прогрессирующей эректильной дисфункцией и бесплодием.
Признаки хламидиоза у женщин и мужчин
При первом инфицировании хламидийной инфекцией возникают следующие симптомы:
- выделения из полового члена и влагалища — чаще бесцветные, стекловидные, иногда желтые, с неприятным запахом;
- потемнение мочи, появление в ней светлых нитей из гноя или слизи;
- дискомфорт в уретре при мочеиспускании ;
- боли в паху, пояснице, в нижней части живота;
- небольшое повышение температуры.
По мере прогрессирования болезни происходит сначала полное исчезновение указанных симптомов. Им на смену приходят признаки разнообразных мочеполовых заболеваний: уретрита, сальпингита, простатита, эндоцервицита и других болезней.
Как передается инфекционное заболевание
Если бы все без исключения знали, как можно заразиться хламидиозом, в 90% случаев людям удавалось бы избежать знакомства со столь серьезной инфекцией — к такому выводу пришли ученые, изучающие пути передачи хламидиоза.
Самыми распространенными способами передачи инфекции считаются:
- половые контакты;
- контактный способ , более известный как бытовой;
- воздушно-капельная передача;
- антенатальная передача;
- интранатальная передача.
Все они в полной мере объясняют, как передается хламидиоз от человека к человеку.
Распространение инфекции этим способом считается самым распространенным. Хламидии передаются при незащищенном сексе с вероятностью до 65%. Тем не менее, это не значит, что этот способ передачи хламидий можно считать относительно редким — более 70% больных получили инфекцию при половом контакте.
Особенно актуален половой путь передачи хламидиоза для женщин. Это обусловлено специфическим строением их половой системы, а также тем, что у них более обширная площадь слизистых оболочек, выстланных цилиндрическими эпителиальными клетками. Именно в них происходит размножение хламидий.
Особенность хламидиоза, полученного в ходе полового акта, состоит в том, что протекает болезнь почти всегда бессимптомно. Именно это при таком низком проценте эпидемиологической опасности позволило хламидийной инфекции сравняться с такими заболеваниями, как сифилис и гонорея.
Сомнения относительно того, передается ли хламидиоз бытовым путем, небезосновательны. Возбудитель инфекции выживает во внешней среде в течение 2 и более суток. Это позволяет рассматривать контактно-бытовой способ заражения, как второй после полового по распространенности.
При таком способе передача болезни происходит преимущественно среди членов семьи, в более редких случаях в местах общего пользования — бассейнах, саунах и даже в детских садах.

Обычное полотенце может стать источников заражения хламидиями
Основные средства передачи хламидий:
- полотенца;
- зубные щетки;
- мочалки;
- нижнее белье;
- салфетки;
- постельное белье.
Во влажной и теплой среде микроорганизмы сохраняются живыми намного дольше.
На полотенце или простыне в общественных банях инфекция сохраняется до 5 суток.
При контактно-бытовом способе передачи хламидиоза заболевание редко протекает в урогенитальной сфере. В большинстве случаев у больных наблюдаются признаки конъюнктивита.
Этот способ встречается крайне редко, так как передается хламидиоз по воздуху только при наличии хламидийной пневмонии, когда в мокроте наблюдаются крайне высокие концентрации инфекционных агентов, что случается не так часто.

Воздушно-капельным путем хламидиоз передается очень редко
При воздушно-капельной передаче вновь зараженными становятся лица со сниженным иммунитетом.
Этот способ заражения представляет собой передачу инфекции от матери к ребенку , находящемуся в ее матке. Способ, как передаются хламидии, чрезвычайно прост — микроорганизмы настолько малы, что с легкостью преодолевают плацентарный барьер и размножаются в околоплодных водах. Ребенок может заглатывать часть жидкости. Таким путем хламидийная инфекция проникает в его организм.
Особенно опасен антенатальный путь передачи хламидиоза в плане развития пороков у еще не рожденного малыша. Чем раньше произошло инфицирование, тем выше риск рождения ребенка с серьезными патологиями.
При попадании инфекции в плод на последнем триместре беременности шансы на его выживание выше.

Находясь в утробе матери, ребенок не защищен от хламидий
Вместе с тем, риск преждевременных родов остается крайне высоким. Кроме того, малыш в 80% случаев рождается с такими неприятными диагнозами, как хламидийный конъюнктивит, перигепатит, пиелонефрит. Пораженными могут оказаться и другие внутренние органы.
У заболевания хламидиоз способы заражения не заканчиваются описанными ранее. Распространенный путь передачи от матери к ребенку — интранатальный. Состоит он в инфицировании малыша в момент его прохождения через родовые пути, то есть происходит во время родового процесса.
Риск инфицирования в случае интранатального способа передачи наиболее высокий. Он достигает 70%.
При заражении у ребенка не наблюдается поражения внутренних органов, однако возникают не менее серьезные проблемы со здоровьем в виде хламидийного конъюнктивита, пневмонии, проктита, поражения урогенитального тракта.

Новорожденные рискуют заразиться хламидиозом при прохождении родовых путей
При любом раскладе хламидиоз остается очень опасным заболеванием, которое может поразить не только мочеполовую систему, но и отразиться на иммунитете в целом. Нередко заболевание завершается серьезными патологиями, например, неизлечимой формой бесплодия или привычным выкидышем.
Читайте также:


