Что такое инфекционный мононуклеоз и лимфолейкоз
ЛЕЙКЕМОИДНЫЕ РЕАКЦИИ ЛИМФОИДНОГО ТИПА
Симптоматические лимфоцитозы чаще всего наблюдаются у детей при вирусных и бактериальных инфекциях и по картине крови могут напомитнать хронический лимфолейкоз. Проводить дифференциальную диагностику нет необходимости, так как дети не болеют хроническим лимфолейкозом.
У взрослых вторичные лимфоцитозы наблюдаются при хронических инфекциях (туберкулезе, сифилисе и др.) и требуют проведения дифдиагностики с хроническим лимфолейкозом. Основными отличиями лейкемоидной реакции от лейкоза являются: наличие основного заболевания, лимфоцитоз в периферической крови менее 10,0 *109/л, лимфоцитоз в костном мозге менее 30%, нормализация картины крови после лечения основного заболевания.
Инфекционный мононуклеоз — самостоятельное заболевание, однако из-за своеобразной картины крови обычно описывается в разделе лейкемоидных реакций лимфоидного типа.
Возбудитель инфекционного мононуклеоза — вирус Эпштейна — Барра.
26. Острые лейкозы. Этиология и патогенез. Классификация лейкозов. Особенности клеточного состава, периферической крови и костного мозга при различных формах лейкозов.
Гемобластозы — опухолевые заболевания системы крови. Опухоли возникают из кроветворных клеток. Их морфологическим субстратом являются трансформированные, малигнизированные клетки крови. Согласно международной классификации опухолевых болезней кроветворной ткани выделяются две группы заболеваний:
1) лейкозы (лейкемии),
2) локализованные (изолированные) опухоли: неходжскинскис лимфомы, лимфогранулематоз.
Лейкоз — своеобразная генерализованная опухоль, при которой первично и обязательно поражается костный мозг и в большинстве случаев опухолевые клетки обнаруживаются в периферической крови (лейкемия). При злокачественных лимфомах наблюдается внекостномозговой рост опухолевых клеток, костный мозг может быть не поражен в течение жизни больного, и опухолевые клетки не обнаруживаются в крови. Однако лейкозы и лимфомы — родственные заболевания, объединенные едиными клетками-предшественницами, и поэтому одно может осложнять течение другого. К лейкемии может присоединиться лимфосаркома, при прогрессировании лимфомы наблюдается лейкемизация — заселение костного мозга опухолевыми клетками и появление их в крови.
Лсйкозогенные (они же и онкогенные) факторы, способствующие возникновению лейкоза:
1.это химические факторы экзо- и эндогенного происхождения;
2.физические факторы (ионизирующая радиация, рентгеновское облучение, вибрация и др.);
4.наличие иммунодефицитного состояния;
5.неполноценность наследственных структур (наследственная предрасположенность).
Толчок лейкозному процессу может дать сочетанное воздействие повреждающих факторов, т. е. лейкозы — полиэгиологические заболевания.
Хронические лейкозы — заболевания, при которых опухолевые клетки сохраняют способность к дифференциации и созреванию. Морфологический субстрат хронических лейкозов — созревающие и зрелые клетки. Принято разделение хронических лейкозов на две группы: опухоли, состоящие из клеток костномозгового происхождения (миелопролиферативные заболевания) и из клеток лимфоидной системы (лимфопролиферативные за болевания).
Острые лейкозы — опухоли, при которых лейкозные клетки утратили способность к дифференцировке и созреванию. Морфологический субстрат острых лейкозов — лейкемические бластные клетки.
Острые лейкозы (ОЛ) — злокачественные опухоли системы крови, развивающиеся из малигнизированных стволовых клеток гемопоэза или близких к ним клеток-предшественниц. Клетки опухолевого клона утрачивают способность дифференцироваться до зрелых форм, приобретают способность к неограниченному числу делений. Морфологическим субстратом ОЛ являются бластные клетки, дифференцировка которых блокирована, на стадии миелобластов, лимфобластов, монобластов и др.
При цитогенетическом исследовании лейкозных клеток при ОЛ выявляются специфичные для разных вариантов хромосомные нарушения: транслокации (обмен участками хромосом разных пар), изменение числа хромосом и др. Цитогенетический анализ в современной гематологической практике стал необходим для диагностики ряда вариантов острых лейкозов.
Картина крови. У большинства больных выявляется анемия различной степени выраженности нормоцитарного или макроцитарного характера.
У 50—60% больных наблюдается лейкоцитоз от умеренного до чрезвычайно высокого (500,0—1000,0 х 10 9 /л). В лейкоцитарной формуле — бластные клетки, встречающиеся параллельно со зрелыми лейкоцитами, отсутствуют переходные формы гранулоцитов (миелоциты, юные). Такое явление, издавна описанное при OJI, называют лейкемическим провалом, лейкемическим зиянием. Однако при остром миелобластном лейкозе этот признак может отсутствовать.
Опухолевые бластные клетки при OЛ у части больных существенно не отличаются по морфологии от бластных клеток органов кроветворения здорового человека. Но в ряде случаев они характеризуются выраженным полиморфизмом и атипией: уродливая форма ядер, отсутствие ядрышек или, наоборот, большое число их, обильная зернистость в цитоплазме, дегенеративные изменения клеток. Следует помнить, что при OJI мы имеем дело с клетками злокачественной опухоли и только условно называем их бластами.
У 40—50% больных ОЛ количество лейкоцитов снижено или находится в пределах нормы. Это так называемый алейкемический период ОЛ, когда опухолевые клетки еще не выходят в большом количестве за пределы костного мозга. В крови бласты отсутствуют или встречаются единичные. СОЭ ускорена соответственно случаю. Тромбоцитопении — от умеренной до глубокой.
У большинства больных ОЛ анемия носит гипо- или арегенераторный характер, что проявляется низким количеством ретикулоцитов.
Для установления диагноза необходима костно-мозговая пункция. У подавляющей части больных ОЛ в пунктате выявляют десятки процентов остролейкозных бластных клеток — тотальную бластную гиперплазию. 30% и более бластных клеток в миелограмме — основной критерий диагностики острого лейкоза. При меньшем количестве бластов в костном мозге ставят диагноз МДС. При малейшем сомнении в диагнозе необходимы повторные пункции и (или) трепанобиопсия.
Первый этап диагностики острого лейкоза — обнаружение в периферической крови и (или) в костном мозге больного остролейкозных бластных клеток — доступен любой клинико-диагностической лаборатории. Второй этап — установление формы OЛ — проводится в специализированных лабораториях при гематологических отделениях.
27. Лабораторная диагностика хронических миелопролиферативных заболеваний. Миелопролиферативные заболевания. Хронические миелолейкоз. Клинико-лабораторная характеристика стадий хронического миелолейкоза. Эритремия.
Это семейство лейкозов, объединенных тем, что исходной клеткой для опухолевого роста является стволовая клетка костного мозга или близкие к ней клетки-предшественницы. Хронические лейкозы миелоидного происхождения включают: хронический миелолейкоз; эритремию (истинную полицитемию); сублейкемический миелоз; эссенциальную тромбоцитемию (идиопатическая тромбоцитемия); хронический моноцитарный лейкоз; трудноклассифицируемые миелопролиферативныс заболевания.
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
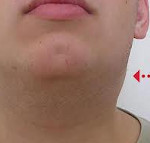
Инфекционный мононуклеоз (иначе называемый доброкачественным лимфобластозом, болезнью Филатова) представляет собой острую вирусную инфекцию, характеризующуюся преимущественным поражением ротоглотки и лимфоузлов, селезенки и печени. Специфическим признаком заболевания является появление в крови характерных клеток – атипичных мононуклеаров. Возбудителем инфекционного мононуклеоза является вирус Эпштейна-Барр, относящийся к семейству герпесвирусов. Его передача от больного осуществляется аэрозольным путем. Типичными симптомами инфекционного мононуклеоза выступают общеинфекционные явления, ангина, полиаденопатия, гепатоспленомегалия; возможны пятнисто-папулезные высыпания на различных участках кожи.
МКБ-10
Общие сведения
Инфекционный мононуклеоз (иначе называемый доброкачественным лимфобластозом, болезнью Филатова) представляет собой острую вирусную инфекцию, характеризующуюся преимущественным поражением ротоглотки и лимфоузлов, селезенки и печени. Специфическим признаком заболевания является появление в крови характерных клеток – атипичных мононуклеаров. Распространение инфекции – повсеместное, сезонность не выявлена, отмечается повышенная заболеваемость в пубертатный период (девушки 14-16 лет и юноши 16-18 лет). Заболеваемость после 40 лет крайне редка, исключение составляют ВИЧ-инфицированные лица, у которых может развиться манифестация латентно существующей инфекции в любом возрасте. В случае заражения вирусом в раннем детском возрасте заболевание протекает по типу острой респираторной инфекции, в более старшем возрасте – без выраженной симптоматики. У взрослых клиническое течение заболевания практически не отмечается, поскольку у большинства к 30-35 годам сформирован специфический иммунитет.
Причины
Инфекционный мононуклеоз вызывается вирусом Эпштейна-Барр (ДНК-содержащий вирус рода Lymphocryptovirus). Вирус относится к семейству герпесвирусов, но в отличие от них не вызывает гибели клетки-хозяина (вирус преимущественно размножается в В-лимфоцитах), а стимулирует ее рост. Помимо инфекционного мононуклеоза вирус Эпштейна-Барр вызывает лимфому Беркитта и карциному носоглотки.
Резервуаром и источником инфекции является больной человек или носитель инфекции. Выделение вируса больными людьми происходит, начиная с последних дней инкубационного периода, и продолжается 6-18 месяцев. Вирус выделяется со слюной. У 15-25 % здоровых людей с положительным тестом на специфические антитела возбудитель обнаруживается в смывах из ротоглотки.
Механизм передачи вируса Эпштейна-Барр – аэрозольный, преимущественный путь передачи – воздушно-капельный, возможна реализация контактным путем (поцелуи, половые контакты, грязные руки, посуда, предметы быта). Кроме того, вирус может быть передан при переливании крови и интранатально от матери к ребенку. Люди обладают высокой естественной восприимчивостью к инфекции, но при заражении преимущественно развиваются легкие и стертые клинические формы. Незначительная заболеваемость среди детей до года говорит об имеющем место врожденном пассивном иммунитете. Тяжелому течению и генерализации инфекции способствует иммунодефицит.
Патогенез
Вирус Эпштейна-Барр вдыхается человеком и поражает клетки эпителия верхних дыхательных путей, ротоглотки (способствуя развитию умеренного воспаления в слизистой оболочке), оттуда возбудитель с током лимфы попадает в регионарные лимфоузлы, вызывая лимфаденит. При попадании в кровь вирус внедряется в В-лимфоциты, где начинает активную репликацию. Поражение В-лимфоцитов приводит к формированию специфических иммунных реакций, патологической деформации клеток. С током крови возбудитель распространяется по организму. В связи с тем, что внедрение вируса происходит в иммунные клетки и значимую роль в патогенезе играют иммунные процессы, заболевание относят в СПИД-ассоциированным. Вирус Эпштейна-Барр сохраняется в организме человека на всю жизнь, периодически активируясь на фоне общего снижения иммунитета.
Симптомы инфекционного мононуклеоза
Инкубационный период колеблется в широких пределах: от 5 дней до полутора месяцев. Иногда могут отмечаться неспецифические продромальные явления (слабость, недомогание, катаральные симптомы). В таких случаях идет постепенное нарастание симптоматики, недомогание усиливается, температура поднимается до субфебрильных значений, отмечается заложенность носа, першение в горле. При осмотре выявляется гиперемия слизистой ротоглотки, миндалины могут быть увеличены.
В случае острого начала заболевания развивается лихорадка, озноб, повышение потоотделения, отмечается симптоматика интоксикации (ломота в мышцах, головная боль), больные жалуются на боль в горле при глотании. Лихорадка может сохраняться от нескольких дней до месяца, течение (тип лихорадки) может приобретать различное.
Спустя неделю заболевание обычно переходит в фазу разгара: проявляется вся основная клиническая симптоматика (общая интоксикация, ангина, лимфоаденопатия, гепатоспленомегалия). Состояние больного обычно ухудшается (усугубляются симптомы общей интоксикации), в горле характерная картина катаральной, язвенно-некротической, пленчатой или фолликулярной ангины: интенсивная гиперемия слизистой оболочки миндалин, желтоватые, рыхлые налеты (иногда по типу дифтерийных). Гиперемия и зернистость задней стенки глотки, фолликулярная гиперплазия, возможны кровоизлияния слизистой.
В первые же дни заболевания возникает полиаденопатия. Увеличение лимфоузлов возможно обнаружить практически в любой доступной для пальпаторного исследования группе, чаще всего поражаются затылочные, заднешейные и подчелюстные узлы. На ощупь лимфоузлы плотные, подвижные, безболезненные (либо болезненность выражена слабо). Иногда может отмечаться умеренный отек окружающей клетчатки.
В разгар заболевания у большинства больных развивается гепатолиенальный синдром – печень и селезенка увеличены, может проявляться желтушность склер, кожных покровов, диспепсия, потемнение мочи. В некоторых случаях отмечаются пятнисто-папулезные высыпания разнообразной локализации. Сыпь кратковременная, не сопровождается субъективными ощущениями (зуд, жжение) и не оставляет после себя каких-либо остаточных явлений.
Разгар заболевания занимает обычно около 2-3 недель, после чего происходит постепенное стихание клинической симптоматики и наступает период реконвалесценции. Температура тела нормализуется, признаки ангины исчезают, печень и селезенка возвращаются к своему нормальному размеру. В некоторых случаях в течение нескольких недель могут сохраняться признаки аденопатии и субфебрилитет.
Инфекционный мононуклеоз может приобретать хроническое рецидивирующее течение, в результате чего продолжительность заболевания увеличивается до полутора и более лет. Течение мононуклеоза у взрослых обычно постепенное, с продромальным периодом и меньшей выраженностью клинической симптоматики. Лихорадка редко продолжается более 2 недель, лимфоаденопатия и гиперплазия миндалин выражена слабо, однако чаще отмечаются симптомы, связанные с функциональным расстройством работы печени (желтуха, диспепсия).
Осложнения
Осложнения инфекционного мононуклеоза преимущественно связаны с развитием присоединившейся вторичной инфекции (стафилококковые и стрептококковые поражения). Может возникнуть менингоэнцефалит, обструкция верхних дыхательных путей гипертрофированными миндалинами. У детей может отмечаться тяжелый гепатит, иногда (редко) формируется интерстициальная двусторонняя инфильтрация легких. Также к редким осложнениям относят тромбоцитопению, перерастяжка лиенальной капсулы может спровоцировать разрыв селезенки.
Диагностика
Неспецифическая лабораторная диагностика включает тщательное исследование клеточного состава крови. Общий анализ крови показывает умеренный лейкоцитоз с преобладанием лимфоцитов и моноцитов и относительной нейтропенией, сдвиг лейкоцитарной формулы влево. В крови появляются крупные клетки разнообразной формы с широкой базофильной цитоплазмой – атипичные мононуклеары. Для диагностики мононуклеоза значимо увеличение содержания этих клеток в крови до 10-12%, нередко их количество превышает 80% всех элементов белой крови. При исследовании крови в первые дни мононуклеары могут отсутствовать, что, однако, не исключает диагноз. Иногда формирование этих клеток может занимать 2-3 недели. Картина крови обычно постепенно приходит в норму в периоде реконвалесценции, при этом атипичные мононуклеары нередко сохраняются.
Специфическая вирусологическая диагностика не применяется в силу трудоемкости и нерациональности, хотя возможно выделить вирус в смыве из ротоглотки и идентифицировать его ДНК с помощью ПЦР. Существуют серологические методы диагностики: выявляются антитела к VCA- антигенам вируса Эпштейна-Барр. Сывороточные иммуноглобулины типа М нередко определяются еще в период инкубации, а в разгар заболевания отмечаются у всех больных и исчезают не ранее 2-3 дней после выздоровления. Выявление этих антител служит достаточным диагностическим критерием инфекционного мононуклеоза. После перенесения инфекции в крови присутствуют специфические иммуноглобулины G, сохраняющиеся пожизненно.
Больные инфекционным мононуклеозом (или лица с подозрением на эту инфекцию) подвергаются трехкратному (в первый раз - в период острой инфекции, и с интервалом в три месяца – еще дважды) серологическому исследованию на предмет выявления ВИЧ-инфекции, поскольку при ней также может отмечаться наличие мононуклеаров в крови. Для дифференциальной диагностики ангины при инфекционном мононуклеозе от ангин другой этиологии необходима консультация отоларинголога и проведение фарингоскопии.
Лечение инфекционного мононуклеоза
Инфекционный мононуклеоз легкого и среднетяжелого течения лечится амбулаторно, постельный режим рекомендован в случае выраженной интоксикации, тяжелой лихорадки. При имеющих место признаках нарушения функции печени, назначается диета №5 по Певзнеру.
Этиотропное лечение в настоящее время отсутствует, комплекс показанных мероприятий включает дезинтоксикационную, десенсибилизационную, общеукрепляющую терапию и симптоматические средства в зависимости от имеющейся клиники. Тяжелое гипертоксическое течение, угроза асфиксии при пережатии гортани гиперплазированными миндалинами являются показанием к кратковременному назначению преднизолона.
Антибиотикотерапия назначается при некротизирующих процессах в зеве с целью подавления местной бактериальной флоры и профилактики вторичных бактериальных инфекций, а также в случае имеющихся осложнений (вторичные пневмонии и др.). В качестве препаратов выбора назначают пенициллины, ампициллин и оксациллин, антибиотики тетрациклинового ряда. Сульфаниламидные препараты и хлорамфеникол противопоказаны ввиду побочного угнетающего действия на кроветворную систему. Разрыв селезенки является показанием к экстренной спленэктомии.
Прогноз и профилактика
Неосложненный инфекционный мононуклеоз имеет благоприятный прогноз, опасные осложнения, способные его значительно усугубить, при этом заболевании возникают достаточно редко. Имеющие место остаточные явления в крови являются поводом к диспансерному наблюдению в течение 6-12 месяцев.
Профилактические мероприятия, направленные на снижение заболеваемости инфекционным мононуклеозом, сходны с таковыми при острых респираторных инфекционных заболеваниях, индивидуальные меры неспецифической профилактики заключаются в повышении иммунитета, как с помощью общих оздоровительных мероприятий, так и с применением мягких иммунорегуляторов и адаптогенов при отсутствии противопоказаний. Специфическая профилактика (вакцинация) для мононуклеоза не разработана. Меры экстренной профилактики применяются по отношению к детям, общавшимся с больным, заключаются в назначении специфического иммуноглобулина. В очаге заболевания производится тщательная влажная уборка, личные вещи подвергаются дезинфекции.
Инфекционный мононуклеоз (ИМ) (синонимы: болезнь Филатова, железистая лихорадка, моноцитарная ангина, болезнь Пфейфера) — болезнь, обусловленная вирусом Эпштейна-Барр, характеризуется лихорадкой, генерализованной лимфаденопатией, тонзиллитом, увеличением печени и селезенки, характерными изменениями гемограммы, в ряде случаев может принимать хроническое течение.
Источник инфекции — больной человек, в том числе и больные стертыми формами болезни.
Передача инфекции и симптомы
Передача инфекции происходит воздушно-капельным путем, но чаще со слюной, возможна передача инфекции при переливаниях крови. Вирус выделяется во внешнюю среду в течение 18 мес. после первичной инфекции. Если взять смывы из ротоглотки у серопозитивных здоровых лиц, то у 15-25% также обнаруживается вирус (Воробьев А.И., 2003).
При отсутствии клинических проявлений вирусы выделяются во внешнюю среду периодически. Максимальная частота инфекционного мононуклеоза у девочек отмечается в возрасте 14-16 лет, у мальчиков — в 16-18 лет. Очень редко болеют лица старше 40 лет.
При попадании вируса Эпштейна-Барр со слюной воротами инфекции и местом его репликации служит ротоглотка. Продуктивную инфекцию поддерживают В-лимфоциты, которые являются единственными клетками, имеющими поверхностные рецепторы для вируса.
Во время острой фазы болезни специфические вирусные антигены обнаруживают в ядрах более 20% циркулирующих В-лимфоцитов (Воробьев А.И., 2003). После стихания инфекционного процесса вирусы можно обнаружить лишь в единичных В-лимфоцитах и эпителиальных клетках носоглотки (Воробьев А.И., 2003). Часть пораженных клеток погибает, высвобождающийся вирус инфицирует новые клетки. Нарушается как клеточный, так и гуморальный иммунитет. Это может способствовать суперинфекции и наслоению вторичной инфекции.
Вирус Эпштейна-Барр обладает способностью избирательно поражать лимфоидную и ретикулярную ткань, что выражается в генерализованной лимфаденопатии, увеличении печени и селезенки. Усиление митотической активности лимфоидной и ретикулярной ткани приводит к появлению в периферической крови атипичных мононуклеаров. Инфильтрация одноядерными элементами может наблюдаться в печени, селезенке и других органах. С гиперплазией ретикулярной ткани связаны гипергаммаглобулинемия, а также повышение титра гетерофильных антител, которые синтезируются атипичными мононуклеарами.
Иммунитет при инфекционном мононуклеозе стойкий, реинфекция приводит лишь к повышению титра антител. Клинически выраженных случаев повторных заболеваний не наблюдается. Невосприимчивость связана с антителами к вирусу Эпштейна-Барр. Инфекция имеет широкое распространение в виде бессимптомных и стертых форм, так как антитела к вирусу обнаруживаются у 50-80% взрослого населения.
Длительное персистирование вируса в организме обусловливает возможность формирования хронического мононуклеоза и реактивации инфекции при ослаблении иммунитета. В патогенезе инфекционного мононуклеоза играет роль наслоение вторичной инфекции (стафилококк, стрептококк), особенно у больных с некротическими изменениями в зеве.
Инкубационный период от 4 до 15 дней (чаще около недели). Заболевание, как правило, начинается остро. Ко 2-4-му дню болезни лихорадка и симптомы общей интоксикации достигают наивысшей выраженности. С первых дней появляются слабость, головная боль, миалгия и артралгия, несколько позже — боли в горле при глотании. Температура тела 38-40°С. Температурная кривая неправильного типа, иногда с тенденцией к волнообразности, длительность лихорадки 1-3 нед, реже дольше.
Тонзиллит появляется с первых дней болезни или появляется позднее на фоне лихорадки и других признаков болезни (с 5-7-го дня). Он может быть катаральным, лакунарным или язвенно-некротическим с образованием фибринозных пленок (напоминающих иногда дифтерийные). Некротические изменения в зеве выражены особенно сильно у больных с агранулоцитозом. Лимфаденопатия наблюдается почти у всех больных. Чаще поражаются углочелюстные и заднешейные лимфатические узлы, реже — подмышечные, паховые, кубитальные.
Поражаются не только периферические лимфатические узлы. У некоторых больных может наблюдаться довольно выраженная картина острого мезаденита. У 25% больных отмечается экзантема. Сроки появления и характер сыпи изменяются в широких пределах. Чаще она появляется на 3-5-й день болезни, может иметь макулопапулезный (кореподобный) характер, мелкопятнистый, розеолезный, папулезный, петехиальный.
Элементы сыпи держатся 1-3 дня и бесследно исчезают. Новых высыпаний обычно не бывает. Печень и селезенка увеличены у большинства больных. Гепатоспленомегалия появляется с 3-5-го дня болезни и держится до 3-4 нед и более. Особенно выражены изменения печени при желтушных формах инфекционного мононуклеоза. В этих случаях увеличивается содержание сывороточного билирубина и повышается активность аминотрансфераз, особенно АсАТ (Воробьев А.И., 2003). Очень часто даже при нормальном содержании билирубина повышается активность щелочной фосфатазы (Воробьев А.И., 2003).
В периферической крови отмечается лейкоцитоз (до 20x10 9 /л, иногда больше). В первые дни болезни может наблюдаться нейтрофилез с палочкоядерным сдвигом. В дальнейшем в крови преобладают мононуклеары, имеющие широкую цитоплазму с несколько фиолетовым оттенком, с перинуклеарным просветлением. Форма клеток различная, от круглой до неправильной, свойственной моноцитам.
Однако это название не точное, т.к. эти клетки не гибрид лимфоцита и моноцита, а лимфоциты. При инфекционном мононуклеозе в периферической крови увеличивается количество моноцитов, эозинофилов, иногда удается обнаружить плазматические клетки. СОЭ всегда увеличивается. Мононуклеарная реакция может сохраняться 3-6 мес и даже несколько лет. У реконвалесцентов после инфекционного мононуклеоза другое заболевание, например, острая дизентерия, грипп и др., может сопровождаться значительным увеличением числа одноядерных элементов.
В редких случаях ИМ, чаще у детей, могут принять за острый лейкоз. Это возможно лишь при анализе плохо приготовленных мазков крови: у детей нередко мононуклеары инфекционного мононуклеоза содержат нуклеолы. Но в правильно приготовленном мазке при мононуклеозе никогда нет обязательных для острого лейкоза бластных клеток. Картина костного мозга при инфекционном мононуклеозе не имеет диагностического значения: можно найти увеличение тех же клеток, что и в крови.
Биопсия лимфатического узла не желательна, т.к. в гистологической картине будут изменения, свойственные иммунобластным лимфаденитам. В цитологическом и гистологическом препаратах лимфоузла наряду с иммунобластами, позволяющими заподозрить саркому или острый лейкоз, обязательно будут присутствовать зрелые лимфоциты и пролимфоциты. В сомнительных случаях всякая попытка лечить подозреваемый лейкоз преднизолоном или цитостатическими препаратами недопустима!
Правильный диагноз устанавливают при повторных исследованиях крови, в которой при инфекционном мононуклеозе происходит закономерная морфологическая эволюция: широкоплазменные клетки становятся узкоплазменными, хроматин ядер приобретает менее гомогенную структуру. При остром лейкозе бластоз в крови быстро нарастает. Во всех подобных случаях обязательно сохранение мазков до окончательного установления диагноза.
При инфекционном мононуклеозе осложнения возникают не очень часто, но могут быть очень тяжелыми. К гематологическим осложнениям относится аутоиммунная гемолитическая анемия, тромбоцитопения и гранулоцитопения. Многообразны неврологические осложнения: энцефалит, параличи черепных нервов, в том числе паралич Белла или паралич мимической мускулатуры, обусловленный поражением лицевого нерва, менингоэнцефалит, синдром Гийена-Барре, полиневрит, поперечный миелит, психоз. Может развиться гепатит, а также кардиологические осложнения (перикардит, миокардит). Со стороны органов дыхания иногда наблюдается интерстициальная пневмония и обструкция дыхательных путей.
Диагностика
Диагностика ИМ основывается на ведущих клинических симптомах (лихорадка, лимфаденопатия, увеличение печени и селезенки, изменения периферической крови). Большое значение имеет гематологическое исследование. Характерны увеличение числа лимфоцитов (свыше 15% по сравнению с возрастной нормой) и появление атипичных мононуклеаров (свыше 10% всех лейкоцитов).
Титр антител может сохранятся повышенным более года, что имеет большое значение в ретроспективной диагностике инфекционного мононуклеоза, когда морфологические изменения в крови потеряли характерные черты, а увеличение лимфатических узлов или селезенки остается. Высокий титр гетерофильных антител является следствием неспецифической стимуляции вирусом Эпштейна-Барр различных клонов антителпродуцирующих клеток. Дополнительным информативным тестом является идентификация в сыворотке крови вируса Эпштейна-Барр с помощью полимеразной цепной реакции (ПЦР).
Специальной терапии инфекционного мононуклеоза не требуется. Необходимы домашний (лучше постельный) режим в первые дни болезни. При тяжелой ангине, осложнившейся кокковой инфекцией, применяют антибиотики и бактерицидные растворы для полоскания. Назначать преднизолон необходимо лишь при развитии иммунных осложнений, при длительной гипертермии и тяжелой крапивнице.
В.В. Войцеховский, Т.В. Заболотских, С.С. Целуйко, Ю.С. Ландышев, А.А. Григоренко

Инфекционный мононуклеоз: этиология и патогенез
Инфекционный мононуклеоз в большинстве случаев ассоциирован с вирусом Эпштейна-Барр (вирус герпеса человека 4 типа), однако доказана роль некоторых других представителей семейства герпесвирусов, тропных к лимфоидной системе, в этиологии данного заболевания.
Вирус Эпштейна-Барр является одним из самых распространенных вирусов человека. Помимо инфекционного мононуклеоза он вызывает лимфому Беркита, носоглоточную карциному, а также участвует в формировании опухолевых клеток различного генеза. В организм человека вирус попадает через органы дыхания. Возможна передача инфекции контактным путем (при поцелуях, рукопожатиях, через игрушки), а также во время родов и при переливаниях крови.
Вирус поражает клетки эпителия ротоглотки и верхних дыхательных путей, откуда гемато- и лимфогенно разносится по организму, попадая в лимфоузлы, селезенку, печень. Возбудитель обладает тропностью к лимфоидной ткани (преимущественно к В-лимфоцитам), где происходит его размножение. В отличие от других представителей своего семейства, этот вирус не вызывает гибели пораженных клеток, а стимулирует их пролиферацию и патологическую деформацию. На фоне активного размножения В-лимфоцитов происходит угнетение Т-клеточного звена, что обеспечивает пожизненную персистенцию вируса в организме с реактивацией при ослаблении иммунитета.
Признаки и симптомы инфекционного мононуклеоза
Продолжительность инкубационного периода при инфекционном мононуклеозе может варьироваться от 5 дней до 1,5 – 2 месяцев. Заболевание, в большинстве случаев, начинается остро: лихорадка с повышенным потоотделением и ознобом, головная боль, ломота в теле, боль в горле при глотании, заложенность носа без обильных выделений слизи. В некоторых случаях возможно проявление неспецифических продромальных симптомов (слабость, общее недомогание, субфебрильная температура тела). Постепенно симптоматика нарастает, возникают катаральные явления в верхних дыхательных путях, наблюдается увеличение миндалин. В период разгара болезни, который может длиться до 3 недель, отмечается развитие ангины, увеличение лимфоузлов, усугубление симптомов общей интоксикации. Часто отмечается увеличение печени и селезенки, провоцирующее возникновение болевых ощущений в области живота.
Инфекционный мононуклеоз у детей в большинстве случаев начинается остро и сопровождается ангиной и лимфаденопатией. Увеличенные лимфоузлы в области шеи, паха и подмышек видны даже невооруженным глазом. Воспаление миндалин и отек аденоидной ткани затрудняют носовое дыхание и приводят к храпящему дыханию во время сна. Налет, возникший на миндалинах, не сходит, несмотря на прием антибиотиков. В случае вялотекущего патологического процесса симптомы у детей в начальной стадии заболевания могут быть менее выраженными и ограничиваться слабостью, отсутствием аппетита, повышением температуры.
Инфекционный мононуклеоз у взрослых обычно начинается с продромального периода, а в разгар болезни чаще наблюдается поражение селезенки и печени с развитием желтушного синдрома. Степень поражения миндалин и лимфатических узлов при инфекционном мононуклеозе у взрослых не такая сильная, как у детей.
В период выздоровления, который может длиться от нескольких дней до нескольких недель, происходит постепенное улучшение самочувствия больного, нормализация температуры тела и размеров лимфоузлов, исчезновение симптоматики ангины и поражения печени и селезенки.
Особенности диагностики инфекционного мононуклеоза

Дифференциальная диагностика инфекционного мононуклеоза проводится на основании анализа клинической картины и лабораторных исследований. Диагноз подтверждает анализ крови, в котором наблюдается изменение клеточного состава: умеренный лейкоцитоз с преобладанием моноцитов и лимфоцитов, наличие не менее 10% атипичных клеток – мононуклеаров (в период разгара заболевания их содержание в мазке может достигать 90%), представляющих собой пораженные вирусом лейкоциты. Стоит отметить, что при наличии характерных для инфекционного мононуклеоза клинических проявлений атипичные мононуклеары в крови на начальных этапах заболевания могут отсутствовать.
Помимо анализа крови лабораторная диагностика инфекционного мононуклеоза предполагает проведение серологических исследований для выявления антител к антигенам возбудителя, а также ПЦР-реакций для идентификации ДНК вируса в биологическом материале. Появление мононуклеаров в крови наблюдается и при ВИЧ-инфекции, поэтому больным с инфекционным мононуклеозом или с подозрением на данное заболевание проводится серологическое исследование на наличие антител к антигенам ВИЧ (один раз – в период острой инфекции и еще два раза с интервалами в 3 месяца).
Лечение инфекционного мононуклеоза и меры профилактики
Специфической терапии инфекционного мононуклеоза в настоящее время не существует. Комплекс лечебных мероприятий включает проведение симптоматической, дезинтоксикационной десенсибилизирующей и общеукрепляющей терапии. При присоединении бактериальной инфекции больному назначают антибиотики (пенициллин, макролиды). При лихорадке показан прием жаропонижающих средств (парацетамол, ибуфен). При осложненном течении заболевания с угрозой асфиксии из-за увеличения миндалин назначают кратковременный курс лечения преднизолоном. Целесообразность противовирусного лечения при инфекционном мононуклеозе носит противоречивый характер.
Прогноз при данном заболевании в большинстве случаев благоприятный. Возможен переход болезни в хроническую форму с редкими рецидивами и обострениями. В некоторых случаях могут развиться осложнения в виде присоединения стафилококковой или стрептококковой инфекции, менингоэнцефалита, обструкции верхних дыхательных путей увеличенными миндалинами. В редких случаях могут развиться серьезные последствия заболевания: тяжелый гепатит, миокардит, тромбоцитопения, разрыв селезенки. Меры специфической профилактики данного заболевания пока не разработаны. Общая профилактика включает соблюдение правил личной гигиены, укрепление иммунитета, ограничение контактов с больными людьми и носителями инфекции.
Читайте также:


