Что такое гиперкератоз и акантоз
Паракератоз шейки матки: что это такое?
Для начала стоит разобраться со значением термина. Паракератозом называют неполное ороговение эпителиальных тканей. Механизм развития недуга изучен не до конца, но, согласно исследованиям, патологические изменения клеток напрямую связаны с нарушением синтеза кератогиалина (это вещество является предшественником белка кератина).
Пораженный участок шейки матки выглядит более грубым и сморщенным. Ткани в данном случае теряют свою эластичность и способность растягиваться, поэтому часто травмируются (например, во время полового акта).
При отсутствии лечения пораженные участки покрываются белесыми бляшками и пятнами — это участки ороговения тканей. В данном случае речь идет уже о гиперкератозе. Патологический процесс может распространяться на соседние участки, в результате чего очаги поражения увеличиваются.
Общая характеристика
Паракератоз можно описать как неполное ороговение. Развивается он как следствие нарушения (снижения) выработки кератогиалина (предшественника кератина). Характеризуется нарушением морфологии слизистой оболочки:
- Утолщением рогового слоя.
- Отсутствием зернистого слоя.
- Присутствием в клетках рогового слоя палочковидных ядер.
При этом пораженный участок цервикса выглядит сморщенным из-за нарушения эластичности ткани. Такие островки более грубые. И так как способность их растягиваться минимальна, часто повреждаются. Например, в процессе полового акта.
Гиперкератоз шейки матки — это усиленное ороговение верхнего слоя ее слизистой оболочки, состоящего из плоского эпителия. Иногда ороговевшие участки слизистой состоят из нескольких десятков неслущившихся слов. В его возникновении могут быть задействованы 2 механизма:
- Чрезмерный синтез кератина с утолщением зернистого и шиповатого слоя эпителия.
- Истончение зернистого и шиповатого слоев с недостаточным их отшелушиванием.
В процессе ороговения слизистая выстилка органа, в норме гладкая и розовая, покрывается белесоватыми плотными, слегка выступающими над поверхностью здоровой ткани структурами.
Паракератоз встречается реже, чем гиперкератические изменения. Оба нарушения редко диагностируют как самостоятельные проявления. Обычно их вместе с акантозом относят к признакам лейкоплакии. Акантоз — это нарушение (утолщение) слизистой оболочки цервикса, сопровождающееся удлинением межсосочковых отростков.
Визуально лейкоплакия выгладит как образование бляшек белесого цвета на слизистой влагалищной зоны шейки матки (экзоцервиксе), реже в эндоцервиксе (в глубине цервикального канала). Заболевание чаще встречается у женщин, по возрасту способных к деторожднению. Его коварство заключается в том, что грубые (пролиферативные) формы лейкоплакии охотно трансформируются в злокачественные опухоли. В этом случае нарушается дифференцировка тканей, обнаруживается появление измененных элементов в тканях не только верхнего слоя слизистой, но и парабазального, и базального слоев. Диагноз формулируют как дисплазию тканей шейки матки и предлагают лечение.
Ради справедливости следует заметить, что нежная, или простая лейкоплакия, выражающаяся лишь гипер-, паракератозом не склонна к озлакачествлению. При диагностировании такого развития патологии пациентке рекомендуется лишь постоянное наблюдение у гинеколога.
Основные причины развития патологии
Паракератоз — это патология, которую ни в коем случае не стоит игнорировать. И для того чтобы предотвратить развитие осложнений и нормализовать работу организма, стоит выявить и устранить причину развития недуга.
- В первую очередь стоит упомянуть об изменениях гормонального фона, которые сказываются на работе тканей и метаболизме клеток. К факторам риска относят неправильный прием гормональных препаратов, заболевания желез внутренней секреции, постоянные стрессы.
- Иногда паракератоз развивается на фоне вирусной инфекции. В роли возбудителя может выступать, например, вирус папилломы.
- Бактериальные поражения (хламидиоз, гонорея) также могут стать причиной патологического изменения тканей.
- К факторам риска относят частую смену половых партнеров, грубые половые акты.
- Ороговение клеток возможно при наличии травм шейки матки (родовые травмы, повреждения во время абортов и некоторых других гинекологических процедур, неправильная установка внутриматочной спирали).
- Причиной может быть воспалительное заболевание органов малого таза.
- Неблагоприятно на функционировании половой системы сказывается несоблюдение правил личной гигиены.
- К перечню причин стоит отнести и снижение иммунной активности.
- Доказано, что дефицит цинка в организме также может спровоцировать болезнь.
На сегодняшний день точный механизм развития патологии остается неизученным. Тем не менее наличие одного или нескольких факторов риска является веской причиной записаться на гинекологический осмотр.
Почему возникает?
Причины заболевания могут быть внешними (эндогенными) или внутренними (экзогенными). К внешним относят:
- Частое хирургическое прерывание беременности.
- Неправильная установка механических средств контрацепции (спиралей).
- Диагностические выскабливания (чистка).
- Разрушающие методы лечения эрозии (прижигание, диатермокоагуляция).
- Неразборчивый и грубый секс.
- Вирусные и бактериальные инфекции, передающиеся половым путем. Чаще всего это фоновые болезни: уреа-, микоплазмоз, герпес- и папилломовирусные инфекции, хламидиоз, протекающие в хронической форме.
- Неспецифические экзо- и эндоцервициты и вагиниты.
- Эктопии склонные к рецидивам и т. д.
Дополнительными факторами, усугубляющими влияние основных, являются: снижение общей резистентности организма, длительные заболевания, истощающие организм, голодовки, переутомление физическое и эмоциональное, экология.
К внутренним факторам относят нарушение работы гипофизарно-гипоталамарной системы и яичников. В результате ановолуции, абсолютной или относительной гиперэстрогении, недостатка прогестерона появляется склонность к гиперпластическим изменениям в женских половых органах.
Все описанные факторы даже по отдельности могут запустить механизмы кератинизации (гиперкератоз) и нарушение кератинизации (паракератоз) эпителия цервикса. В норме многослойный эпителий в области шейки матки вообще ороговевать не должен. Но в результате целого ряда нарушений образуются роговые, не содержащие гликоген, чешуйки (гиперкератоз). И участки малоэластичной ткани (паракератоз). Очаги могут быть мелкими и единичными или множественными, сливаясь в большие измененные области.
Признаки паракератоза и особенности клинической картины
Чаще всего недуг протекает без каких-либо видимых симптомов, поэтому обнаруживается случайно во время планового осмотра.
Иногда наблюдается появление влагалищных выделений с характерным неприятным запахом. В белях могут присутствовать примеси крови. Некоторые пациентки жалуются на болезненность, возникающую во время или после полового акта.
Симптомы кератоза
Паракератоз и гиперкератоз зачастую протекают бессимптомно, в результате женщина может и не знать о существовании проблемы. Поэтому так важны регулярные профилактические осмотры, которые помогают выявлять патологии, протекающие без симптомов или с малым их количеством.
В ряде ситуаций симптоматика может быть стерта из-за наличия активных симптомов провоцирующей патологии, чаще всего – инфекционно-воспалительного характера.
Заподозрить проблему позволяют такие проявления:
- дискомфортные ощущения во время полового контакта;
- кровянистые выделения в небольшом объеме после секса;
- избыточное образование вагинального секрета, который может иметь неприятный запах.
Причины возникновения уреаплазмоза: диагностика и лечение
Наличие таких симптомов должно стать поводом для обязательного обращения к гинекологу. Врач проведет осмотр, назначит дополнительные диагностические меры, поставит диагноз и определит направление курса терапевтической коррекции.
Диагностические мероприятия при паракератозе
Паракератоз — это патология со смазанной клинической картиной. Для того чтобы точно определить болезнь, необходимо провести тщательную диагностику.
- Для начала проводится опрос пациентки, врач собирает анамнез.
- Далее необходим гинекологический осмотр. Во время процедуры специалисту, как правило, удается обнаружить участки с измененными тканями — они выглядят как округлые бляшки с уплотнениями или ороговевшими чешуйками.
- У женщин также берется соскоб для дальнейшего цитологического исследования тканей. Под микроскопом специалист может заметить патологические изменения эпителия.
- К сожалению, обычный соскоб не позволяет проверить состояние клеток из более глубоких слоев слизистой оболочки. Именно поэтому врачи рекомендуют биопсию — только так можно обнаружить злокачественное перерождение тканей (если оно имеет место).
- Информативной является и кольпоскопия. Во время процедуры врач может точно определить объем поражения тканей, выяснить локализацию очагов паракератоза.
- Во время кольпоскопии проводится также йодная проба, при которой врач наносит на ткани раствор йода. Здоровые эпителиальные ткани при этом окрашиваются.
- Дополнительно пациентка сдает кровь на анализ — это помогает выявить наличие воспалительного процесса в организме.
- Кроме того, необходимы анализы на наличие бактериальной или вирусной инфекции. Определяют и уровень гормонов в крови. Эти тесты проводят для того, чтобы выяснить причину начала паракератоза.
Диагностика
Для идентификации паракератоза в первую очередь необходим осмотр врача на гинекологическом кресле. Совместно с этим доктор выясняет анамнез жизни женщины, наличие у нее сопутствующих гинекологических заболеваний, особенности половой жизни, были ли роды и аборты.
Если врач заподозрил развитие патологии шейки матки, то обязательно назначается полное обследование, включающее в себя следующие манипуляции:
Основной метод диагностики фоновых заболеваний шейки матки. С его помощью можно выявить изменения на органе, размеры поражения и количество патологических очагов.
Исследование, позволяющее выявить наличие раковых клеток на поверхности шейки матки.
Метод, сочетающий в себе окрашивание мазка с шейки матки различными веществами и осмотр полученных материалов под микроскопом.
Является результатом проведенной биопсии шейки матки. Также как и два предыдущих метода позволяют выявить изменения на клеточном уровне и выявить наличие раковых перерождений.
Так как паракератоз очень схож с другими проявлениями лейкоплакии (гиперкератоз, акантоз), для проведения дифференциальной диагностики необходимо использовать все вышеперечисленные методы исследований.
Медикаментозное лечение
Медикаментозная терапия направлена в первую очередь на устранение причины патологического изменения тканей. Если речь идет о вирусном заболевании, то пациентам назначают противовирусные препараты, интерферон. При бактериальных инфекциях необходим прием антибиотиков. Для того чтобы снять воспалительный процесс, используются нестероидные противовоспалительные средства.
Кроме того, важно следить за состоянием иммунной системы. Пациенткам необходима витаминотерапия. Часто врачи рекомендуют витамины с цинком — для женщин этот минерал очень важен, ведь нередко именно его дефицит запускает механизм ороговения тканей.
Как лечить
Лечение паракератоза шейки матки подбирается врачом индивидуально после подтверждения диагноза. Учитывается не только степень патологии, но и состояние репродуктивной функции, возраст и общее состояние здоровья организма. Вылечиться от паракератоза самостоятельно в домашних условиях невозможно.
Консервативное лечение включает в себя устранение основной причины, приведшей к ороговению эпителия: пролечить необходимо вирусные или бактериальные инфекции, дисбактериоз влагалища. Важной частью являются мероприятия, направленные на укрепление иммунитета.
Для устранения основных заболеваний причин паракератоза используются противовирусные, антибактериальные и противовоспалительные препараты. А также необходимо удаление патологических очагов. Метод хирургического лечения подбирается исходя из данных о размере и локализации проблемных участков.
Рекомендованы могут быть:
- криодеструкция,
- диатермокоагуляция,
- аргоноплазменная коагуляция,
- конизация,
- лазерная вапоризация.
Если нет неоплазии, а площадь поражения паракератозом ограничена, ориентироваться можно только на лечение основного заболевания, которое вызвало изменения в тканях шейки матки. При более серьезных нарушениях показаны инвазивные методы терапии.
Устранение очагов паракератоза
Медикаментозная терапия позволяет устранить инфекцию и снять воспаление. Тем не менее поврежденные ткани остаются, и иногда врач может принять решение об их удалении. Выбор метода в данном случае напрямую зависит от степени поражения тканей.
Довольно часто с целью удаления измененного эпителия используются методы лазерной терапии (вапоризация), а также криодеструкция (вымораживание жидким азотом), коагуляция. Если имеет место предраковое состояние или уже развивающееся раковое заболевание, то необходимо хирургическое вмешательство, во время которого специалист удаляет патологически измененные ткани. В наиболее тяжелых случаях может потребоваться полная резекция матки.
Прогнозы и возможные осложнения
При своевременном обнаружении паракератоз плоского эпителия шейки матки поддается лечению. Тем не менее в некоторых случаях возможно появление осложнений, в частности неоплазии, которая считается предраковым состоянием. Такое заболевание, как паракератоз, повышает риск развития онкологии. Кроме того, к перечню осложнений относят рубцовые деформации шейки матки, что сказывается на дальнейшей работе репродуктивной системы и нередко требует хирургического лечения.
Профилактика дискератоза
В качестве профилактики нужно избегать заражения папилломавирусом и другими половыми инфекциями, предохраняясь с помощью барьерных методов. От папилломавируса защищает вакцинация в подростковом возрасте.
Нужно своевременно лечить патологии половой системы. Следует избегать применения устаревших методов и не заниматься самолечением.
Поскольку заболевание практически не даёт симптомов, для его обнаружения нужно периодически посещать гинеколога. Специалисты Университетской клиники выявят дискератоз и проведут его лечение самыми современными методами.
Профилактические меры
Паракератоз — это опасный недуг, который может привести к массе опасных последствий. Именно поэтому лучше соблюдать меры предосторожности. Пациенткам, особенно если они находятся в группе риска (имело место оперативное вмешательство и заболевания эндокринной системы), следует более внимательно относится к своему здоровью.
Стоит избегать беспорядочных половых связей, так как они могут привести к инфицированию или нежелательной беременности. Все заболевания репродуктивной системы (венерические в том числе) должны своевременно поддаваться терапии. Помните, что принимать гормональные лекарства можно только с разрешения врача, точно следуя дозировке. Соблюдайте правила интимной гигиены, правильно питайтесь, укрепляйте иммунитет, принимайте специальные витамины с цинком для женщин, а при малейших ухудшениях состояния здоровья обращайтесь к врачу.
Гиперкератоз – это утолщение наружного слоя кожного покрова. Он формируется в ответ на травмирование кожи как защитная реакция или при нарушении процесса деления клеток эпидермиса на фоне некоторых кожных болезней. Огрубевший слой состоит из белка кератина, обладающего жёсткостью и высокой прочностью.
Этот белок защищает расположенные под ним клетки от повреждений. При воспалении, раздражении или механическом давлении на определенные участки выработка кератина в них повышается.
Проявления гиперкератоза образуются на ногах, руках, туловище, волосистой части головы, ладонях, стопах. Их расположение и внешний вид зависят от причин появления.
Посмотреть, как выглядят разные виды гиперкератоза, можно на фото в интернете. К его проявлениям также относятся изменения кожи при некоторых кожных болезнях – экзема, псориаз, красный плоский лишай, себорея.
Почему возникает?
Гиперкератоз провоцируют хронические воспалительные процессы на коже, инфекции, ультрафиолетовое излучение, воздействие агрессивных химических веществ. Если утолщение сформировалось без предварительного раздражения или травмирования, то, вероятно, оно вызвано наследственными заболеваниями.
Под воздействием внешних факторов, а не внутренних болезней чаще всего гиперкератоз поражает стопы.
Этому способствует:
- неправильно подобранная обувь (тесная, натирающая, неподходящая по размеру, на каблуках, из искусственных материалов);
- избыточная масса тела или высокий рост, создающие большое давление на стопу;
- деформации стопы (плоскостопие, косолапость), нарушения походки;
- сахарный диабет с потерей болевой, тактильной чувствительности нижних конечностей, нарушением питания тканей стопы;
- грибковая инфекция;
- дефицит витаминов, минералов;
- сухость кожи;
- травмы;
- длительное пребывание в стоячем положении в течение дня.
Довольно неприятным, болезненным состоянием является гиперкератоз на пятках. Он приводит к нарушению целостности кожного покрова, образованию трещин, ограничивает физическую активность, трудоспособность.
На коже рук причиной гиперкератоза нередко становятся спортивные тренировки (занятия на турнике, брусьях, подъем штанги, игры в теннис, бадминтон), игры на музыкальных инструментах (гитара). А также работа без защитных перчаток в огороде, особенности профессии (плотник, маляр, слесарь).
К какому врачу обратиться?
Диагностикой и лечением гиперкератоза кожи занимается дерматолог и подолог, если утолщения кожи присутствуют на стопе. Врач проводит осмотр изменений, выслушивает жалобы, узнает особенности образа жизни. Эта информация помогает ему узнать причину появления огрубевших участков. Иногда для определения вида гиперкератоза делают цитологию, микроскопическое исследование кусочка гиперкератоза.
Как лечить гиперкератоз?
Симптомы гиперкератоза, как правило, не вызывают боли, и рассматриваются как косметический дефект. Исключением являются мозоли, натоптыши на стопах, которые доставляют неудобства при ходьбе.
На ладонях и стопах для лечения гиперкератоза применяют:
- мази, кремы со смягчающим действием;
- медицинский аппаратный маникюр;
- кремы с мочевиной;
- пилинг;
- крио деструкцию (замораживание жидким азотом);
- лазерное удаление;
- срезание хирургическим путем.
Метода лечения гиперкератоза выбирает врач с учетом тяжести и формы утолщений. При этом в домашних условиях важно соблюдать гигиену, обеспечить правильный уход за кожей. Как вспомогательное средство рекомендуют содовые ванночки, обладающие размягчающим, отшелушивающим действием.
Самостоятельно удалять мозоли, натоптыши или бородавки нельзя, так как есть риск занесения инфекции и других осложнений.
При появлении гиперкератоза ногтей и кожи необходимо проконсультироваться с врачом, чтобы выяснить его причину и природу. Обязательно нужно обратиться за помощью, если признаки гиперкератоза вызывают боль, дискомфорт, присутствуют симптомы инфицирования (покраснение, отек, скопление гноя) или если вы болеете сахарным диабетом.
Если вам знакома эта проблема, приходите на обследование и лечение гиперкератоза ног и ладоней в наш центр подологии Евы Корнеевой.
Для записи звоните по телефону +7 985 489-45-86.
Кератоз (фото можно увидеть ниже) – это процесс ороговения клеток эпителия и эпидермиса. В норме этот процесс происходит только в клетках кожи, а слизистые организма не ороговевают. Появление на них роговых чешуек называется кератозом, а избыточное ороговение эпидермиса – гиперкератозом. Эти заболевания имеют схожую природу, но их причины и симптомы могут очень сильно различаться.

Гиперкератоз – это избыточное ороговение кожи
Причины возникновения
Процесс ороговения характерен для эпидермиса (многослойного ороговевающего эпителия). В норме клетки кожи постепенно перемещаются из нижнего слоя в верхний, в процессе накапливая кератин – вещество, которое делает их более прочными и устойчивыми к внешним воздействиям. Верхний слой кожи представляет собой полностью ороговевшие клетки – они теряют жизнеспособность, но защищают находящиеся под ними живые клетки от перепадов температур, механических повреждений, ультрафиолета и других неблагоприятных факторов.
Нарушение этого процесса называется гиперкератозом. У здоровых людей может развиться гиперкератоз стоп, реже – локтей или коленей. Причина в том, что неудобная обувь, длительная ходьба и другие виды давления вызывают защитную реакцию – кожа утолщается в тех местах, где механические воздействия на неё наиболее сильные. Ещё один пример подобного процесса – образование уплотнений на пальцах у гитаристов. Это считается вариантом нормы, если уплотнения не болезненны и не нарушают функцию конечности.
Патологические причины гиперкератоза:
- Нарушение обменных процессов в коже (сахарный диабет, патологии щитовидной железы и надпочечников);
- Наследственные кожные болезни (ихтиоз, кератодермия);
- Воспалительные заболевания (различные виды лишаев);
- Псориаз;
- Нарушение процесса регенерации на месте травм;
- Новообразования (доброкачественные и злокачественные).
Сам по себе гиперкератоз никогда не является самостоятельным заболеванием – он признак другой, более серьёзной патологии.
Классификация
По особенностям течения болезни выделяют фолликулярный гиперкератоз, лентикулярную и диссеминированную форму патологии.
Группы риска
Гиперкератоз стоп чаще возникает у людей с избыточным весом, плоскостопием, нарушением осанки и хромотой. Это связано с усилением или неравномерным распределением нагрузки на эпидермис. Патологический гиперкератоз чаще возникает у людей с серьёзными патологиями органов эндокринной системы, страдающих кожными болезнями. Прямой связи с особенностями личной гигиены нет – чистоплотные люди страдают гиперкератозом примерно с той же частотой, что и пренебрегающие регулярным мытьём. Лентикулярный гиперкератоз имеет определённую связь с избыточным пребыванием на солнце.
Симптомы
Основной симптом патологии – утолщение кожи в тех областях, где возникает сильное давление. Поражённые участки выглядят как уплотнения, чувствительность в них снижена, цвет кожи может быть изменён на более светлый или более тёмный. На ранней стадии кожа просто кажется более грубой, чем соседние ткани, затем появляется утолщение. Тяжёлая форма гиперкератоза стоп может нарушать походку.
Симптомы у детей
У детей эта патология обычно сопровождает другие детские проблемы с кожей, чаще всего атопический дерматит. Механизм развития достаточно прост – воспалённая кожа гораздо чувствительнее к внешним воздействиям, особенно если ребёнок постоянно чешет её. Именно поэтому поражения кожи характерны для мест расчёсов. После полового созревания и гормональной перестройки организма такая патология может пройти самостоятельно.
Лечение
Существует несколько способов избавиться от кератоза – косметический, медикаментозный и хирургический. Косметическое лечение подходит для ранних стадий, когда кожа только начинает огрубевать. Оно включает в себя использование питательных, увлажняющих и смягчающих кремов, ножных ванночек, распаривания ног и пемзы. Обязательно требуется подбор удобной обуви, которая не будет натирать. Хорошо зарекомендовали себя народные средства – ванночки с ромашкой, календулой, сосновой корой и хвоей. Они не только размягчают кожу, но и устраняют бактерии, которые поддерживают воспалительный процесс.
![]()
Гиперкератоз
Медикаментозное лечение требует комплексного подхода. Первое, что нужно сделать, это выяснить причины ороговения кожи и вылечить основное заболевание или добиться ремиссии. Из универсальных рекомендаций обычно советуют подобрать сбалансированную диету, нормализовать вес, принимать витаминные комплексы. Для облегчения самочувствия рекомендуется использовать эфирные масла лаванды, сосны или мелиссы.
Для борьбы непосредственно с кератозом используются кератолитические мази. Эти средства содержат компоненты, расщепляющие роговой слой и обладающие антисептическим действием. Дополнительно может быть добавлен противогрибковый или противовоспалительный компонент. В составе мазей присутствуют ферменты, едкие вещества (сера, мочевина, фенол), слабые кислоты или щёлочи.
Применение кератолитической мази происходит в несколько приёмов:
- Нужно вымыть поражённую часть тела, можно предварительно распарить кожу;
- Нанести мазь на чистую сухую или слегка влажную кожу;
- Подождать около 10 минут (точнее указано в инструкции к каждой мази);
- Мазь смыть, удалить ороговевшие участки кожи с помощью режущих инструментов.
Себорейный кератоз лечат с помощью нескольких типов мазей – используются кератолитики (мозолин, акридерм), средства с подсушивающим эффектом (салициловая кислота), антисептические препараты и средства, нормализующие жирность кожи. Обязательно подобрать правильный уход и соблюдать правила личной гигиены – только так кожа вернёт себе первозданный вид.
Тяжёлый гиперкератоз лечат хирургически. Показания – это крупные участки ороговения, которые причиняют боль, мешают ходить или нарушают внешний вид кожи, при этом не поддаются медикаментозному лечению. Для удаления поражённых участков используется жидкий азот, лазер либо радиохирургия. Особенно крупные участки удаляются скальпелем.
Чтобы вылечить фолликулярный кератоз на различных частях тела, используются пилинги – срединный или глубокий. В данном случае это не косметическая, а медицинская процедура, которая удаляет полностью верхний слой эпидермиса, после чего он восстанавливается заново. За кожей после пилинга требуется особый уход.
Осложнения и прогнозы
Наиболее частое осложнение гиперкератоза – мозоли. Это образование из ороговевшего слоя, который отторгается от кожи с воспалительной реакцией и образованием пузырька с жидкостью. С мозолями сталкивался каждый, и лечение таких процессов достаточно простое – необходимо проколоть пузырёк, выпустить из него жидкость и заклеить бактерицидным или кератолитическим пластырем. Опасности для жизни и здоровья мозоли не представляют.
![]()
Фолликулярный кератоз
Фолликулярный кератоз, который поражает определённый участок тела, может создать проблемы с внешним видом, особенно если он на лице. Это поправимо с помощью пилингов, так что прогноз для жизни и трудоспособности можно назвать благоприятным. Тем не менее, если болезнь постоянно рецидивирует, это снижает качество жизни пациента.
Себорейный кератоз, который чаще всего является признаком более серьёзной патологии, не оценивается как самостоятельное заболевание. Он может расширять зону поражения и ухудшать качество жизни из-за ухудшения внешнего вида. Тем не менее, прогноз собственно по кератозу благоприятен.
Единственный вид кератоза, которого стоит опасаться – бородавчатый. Особенно, если новообразование на коже покрывается трещинами, постоянно подвергается травмирующим воздействиям или внезапно изменило свой внешний вид. Бородавчатые кератозы склонны к перерождению в доброкачественные и злокачественные опухоли.
Профилактика
Чтобы профилактировать себорейный кератоз, следует уделить внимание уходу за кожей в целом, а также состоянию иммунной и эндокринной системы. Избежать такой патологии поможет регулярный душ, использование кремов и гелей для тела, нормализующих выработку кожного сала, а также здоровое питание с достаточным поступлением витаминов. Если же появилось шелушение кожи, следует обратиться к врачу, чтобы пройти обследование – возможно, причина в серьёзном заболевании.
Если появился бородавчатый гиперкератоз, следует немедленно начинать лечение, поскольку этот вид избыточного ороговения представляет опасность для здоровья. Избежать появления
Той патологии сложно, поскольку её причины неизвестны до конца.
Другие виды гиперкератоза – фолликулярный, старческий, лентикулярный – профилактировать сложно из-за отсутствия точных данных об их причинах.
Гиперкератозы — группа заболеваний, связанная с утолщением рогового слоя эпидермиса из-за большого содержания кератина или фибриллярного белка, делающего нашу кожу прочной (по прочности он уступает только хитину).
Из этого белка состоит цитоскелет клеток эпителия (верхнего слоя кожи и слизистых оболочек) и придатки кожи (волосы, ногти). Поэтому часто говорят о гиперкератозе кожи, гиперкератозе плоского эпителия шейки матки, гиперкератозе ногтей. Утолщение рогового слоя кожи и придатков лечит дерматолог, с гиперкератозом шейки матки нужно идти к гинекологу.
Причины появления
Общепринятой классификации гиперкератозов нет, потому что причины заболевания (этиология) и механизм его развития (патогенез) на сегодня до конца не изучены и во многих случаях остаются загадкой.
По причине болезни гиперкератозы обычно делят на:
Гиперкератоз — слово латинского происхождения и переводится как hyper – много, keratosis — кератинизация (много кератина или рогового вещества).
Рисунок 1. Строение кожи

Единственная причина болезни — утолщение рогового слоя эпидермиса или избыток кератина.
Факторы, способствующие развитию гиперкератоза, делят на эндогенные (внешние) и экзогенные (внутренние).
Это давление на ткани извне. Защитной реакцией клеток при повреждении и усиленном давление, является ускоренное деление. Так и образуется утолщение кожи. Всем людям знаком гиперкератоз стоп (смотрите фото).
Рисунок 2. Обычный гиперкератоз стоп

Его появление связано с большой нагрузкой на стопы (длительным давлением) при ходьбе и возрастным ослаблением микроциркуляции в этой зоне.
Рисунок 3. Выраженный гиперкератоз стоп (натоптыши)

К факторам, способствующим развитию гиперкератоза стоп, относят:
Выраженный гиперкератоз стоп часто называют натоптышами. Условно систематизировать причины проблем с роговым слоем на стопах можно систематизировать еще и способом, указанным в таблице.

Рисунок 5. Стопа Мортона

Гиперкератоз ладоней развивается при работе с инструментами, вызывающими давление или трение тканей (нож, топор, молоток). Именно так формируется утолщения рогового слоя на ладонной поверхности кисти.
Рисунок 6. Ладонный гиперкератоз (мозоли)

К ним относят системные заболевания с хроническим течением:
- псориаз;
- обменные патологии (сахарный диабет);
- неврологические болезни;
- ихтиоз;
- витаминная недостаточность (вит. А и вит. С).
Любые причины, влияющие на тактильную чувствительность кожи (полиневропатия), способствующие нарушению питания тканей эпидермиса (венозная недостаточность, капилляропатии) могут привести к развитию кератоза.
И отдельно выделяют гинекологическую патологию — гиперкератоз плоского эпителия, выстилающего шейку матки (цервикс).
Рисунок 7. Гиперкератоз плоского эпителия шейки матки

- ЗППП (хламидии, гонококки);
- вирусная инфекция (ВПЧ — папилломавирус);
- воспалительные процессы влагалища;
- травмы слизистой выстилки цервикса (при искусственном аборте, насилии, вследствие установки спирали, родов, крайне редко в результате инструментального осмотра шейки матки).
Утолщение слизистой выстилки цервикса один из признаков рака шейки матки. Провоцируют недуг стрессы и переохлаждения.
Симптомы
Симптомы гиперкиратозов зависят от клинической картины болезни. По клинике эту патологию принято дифференцировать (разделять) на кератозы:
- диффузный;
- фолликулярный;
- бородавчатый;
- многоформный;
- диссеминированный;
- лентикулярный (например, лентикулярный кератоз Флегеля);
- себорейный (старческие бородавки);
- кератодермии.
Первая группа заболеваний протекает с обширным поражением участков кожи по всему телу.
Рисунок 8. Диффузный гиперкератоз

Фолликулярные же, наоборот, характеризуются поражением очень участка кожи, как раз вокруг волосяного фолликула (отсюда и название болезни).
Рисунок 9. Фолликулярный гиперкератоз
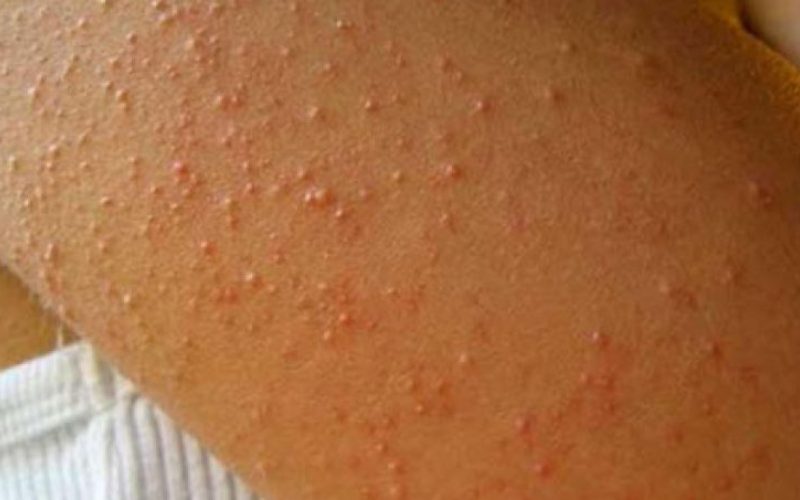
Бородавчатые кератозы — тоже имеют типичный внешний вид. Они очень похожи на бородавки.
Многоморфные кератозы развиваются на фоне поражений разных органов и системы и сочетаются с изменениями на слизистых и придатках кожи (волосах, зубах, ногтях).
Себорейный гиперкератоз выглядит как возвышающаяся над поверхностью кожи бородавка, темного цвета с шелушащейся поверхностью. Причины его развития неизвестны. Эти изменения кожи считают возрастными.
Рисунок 10. Себорейный гиперкератоз

Рисунок 11. Себорейный гиперкератоз (общая картина)

Диссеминированная форма болезни имеет хроническое течение. Причины болезни неизвестны, но обострения случаются при длительной инсоляции (солнечном облучении). На коже появляются элементы разной формы, напоминающие волоски (короткие и толстые).
Рисунок 12. Диссеминированная форма болезни

Многоморфный и лентикулярный кератозы обычно это врожденные или наследственные заболевания. Некоторые проявляются с первых дней жизни ребенка (врожденная пахионихия), другие в подростковом и юношеском возрасте и сохраняются на протяжении жизни. И могут сопровождаться изменением ногтевых пластин, нарушением зубов и костей. К этой же категории относят и наследственные кератодермии, чаще всего это заболевание является наследственным и характеризуется очень сильным ороговением тканей.
Рисунок 13. Кератодермия

Рисунок 14. Кератодермия у ребенка

Лентикулярный кератоз чаще возникает чаще у мужчин, которым за 30, у женщин гиперкератоз больше возрастной нормы развивается реже. Болезнь протекает с поражением тыльной стороны стопы, груди, спины, рук, реже роговые папулки обнаруживают на ушных раковинах и слизистой выстилки ротовой полости. Это желтовато-оранжевые грубые участки кожи диаметром 1-5 мм.
Встречается и врожденный ихтиоз.
Рисунок 15. Врожденный ихтиоз

Но это тема для отдельной статьи. Эти патологии имеют разные формы и, соответственно, разные симптомы.
В эту классификацию не включают актинический кератоз. Заболевание хроническое, развивается медленно. Считается, что по причине гиперинсоляции. Кожа как будто накапливает негативное влияние солнечной радиации, а затем трансформируется (изменяется).
Рисунок 16. Актинический кератоз

Вариантов этой болезни много. И симптомы могут отличаться, сохраняется лишь один важный признак — огрубение участка кожи.
По способу, которым медики дифференцируют гиперкератозы, пациенты обычно не ищут болезнь. А что вы спрашиваете? Это гиперкератоз:
- стоп (подошвенный или плантарный) и ногтей;
- кистей;
- красной каймы губ;
- лица;
- кожи головы;
- шеи, груди, спины, локтей, коленей;
- плоского эпителия цервикса.
Утолщение рогового слоя стоп — распространенная патология, которой редко придают должное значение на раннем этапе болезни. Первые признаки появляются в возрасте 20-30 лет и обычно считаются косметическим дефектом. Причины болезни как традиционные, так и специфические.
Рисунок 17. Выраженный гиперкератоз стоп на фоне сахарного диабета

Рисунок 18. Выраженный гиперкератоз при неправильном ухоже за пятками

На внутренней поверхности стопы огрубление кожи встречается при неправильном положении пятки (слабые мышцы или связки голеностопа). Если у вас каблук быстро снашивается с внутренней стороны, замените обувь, и вы избежите гиперкератоза.
Рисунок 19. Ногтевой гиперкератоз на фоне грибкового поражения ногтей

Развивается эта форма чаще на фоне наследственных и грибковых патологий, реже сопровождает обменные нарушения и травмы. Самостоятельно этот вид кератоза не встречается.
Подологи классифицируют плантарный (подошвенный) кератоз, включая в него и ногтевую форму:
- мозоли (мягкая, васкулярная, стержневая, сухая);
- подногтевая форма.
В международной практике мозоли классифицируют на 9 подвидов мозолей: твердая и мягкая сосудистая (васкулярная) и нейрососудтистая, папиллярная и нейрофиброзная, с ядром (шипом) и с белым угрем, и, наконец, подногтевая форма кератоза.
Сухая мозоль или по-латыни callus — это небольшой участок утолщения с ровными и четкими границами, желтого оттенка. Возникает в участках постоянного давления. Распространенный вариант.
Рисунок 20. Сухая мозоль

Папиллярная мозоль мало отличается от твердого варианта патологии. Но специалисты понимают, что сосочки дермы в этом случае увеличены. Ее контуры белые, и она болезненна.
Рисунок 21. Стержневая мозоль

Рисунок 22. Стержневая мозоль (схема)

Рисунок 23. Стержневая мозоль на фоне грибкового поражения стопы

Мягкая мозоль в народе часто называется водянкой и бывает она с серозным или кровянистым содержимым, часто локализуется между пальцами и в области ахиллесова сухожилия.
Рисунок 24. Мягкая мозоль

Рисунок 25. Мягкая мозоль

Такая мозоль образуется только на нежной коже без загрубления. То есть там, где верхний слой эпидермиса не пересыхает.
Нейрососудистый вариант мозоли появляется исключительно в области пальцев нижних конечностей, на самых их кончиках. Такая мозоль крайне болезненна, и ее трудно лечить. По виду это кто кератиновый клин, сосочки увеличены.
Нейрофиброзная мозоль имеет всего 2 отличия от нейрососудистой:
- она тверже;
- образуется на подошве (на плюсне).
Ее особенность — круглая форма с плоско вдавленными сосочками 2 слоя кожи (дермы).
Рисунок 26. Вид и характеристика мозоли

Это заболевание поражает и внешнюю и тыльную сторону кистей. Может развиваться после контакта с агрессивными химическими соединениями, вследствие гиповитаминозов и аллергий.
Рисунок 27. Гиперкератоз кистей

Диагностируется обычно совместно с другими видами кератозов.
Рисунок 28. Гиперкератоз кожи волосистой части головы

Рисунок 28. Гиперкератоз кожи лица

Неприятное явление, характеризуется появлением бугорков утолщенной кожи на лице и коже головы, которые часто инфицируются и доставляют массу неприятностей пациентам, в том числе психологический дискомфорт.
Рисунок 29. Гиперкератоз шеи

Рисунок 30. Гиперкератоз кожи в области груди

Это чаще возрастные изменения кожи или старческий гиперкератоз.
Может быть следствием профессиональной деятельности, связанной с давлением на эти области, авитаминозом и обменными нарушениями.
Рисунок 33. Гиперкератоз кожи локтей

Зона ороговения обычно не превышает 20 мм и располагается в области нижней губы. Область ороговения не выступает над поверхностью кожи и даже слегка западает. Может быть предраковым признаком (ограниченный предраковый гиперкератоз).
Лечение
Лечение гиперкератоза зависит от причин недуга и формы, которую она приняла. Например, фолликулярную форму болезни сегодня лечить нечем. Если причина болезни в поражении внутренних органов, лечение основного заболевания приводит к исчезновению симптомов гиперкератоза. Симптоматической терапией является мазь от гиперкератоза с содержанием фруктовых кислот либо на основе молочнокислых продуктов.
Ни скрабы, ни пилинги использовать нельзя! Это вызывает ухудшение состояния и присоединению бактериальной инфекции (развитию пиодермии).
За рубежом лечение гиперкератоза стоп принято проводит в кабинете врача-специалиста (подолога либо подиатора). Кроме лечения, врач рекомендует коррекцию причин, которые привели к патологии:
- подбирает обувь;
- рекомендует лечение грибковых поражений;
- и специальные индивидуальные ортопедические стельки.
В нашей стране мало подобных центров. Участки избыточного ороговения удаляют с помощью специальных медицинских инструментов и аппаратов (фрез, скальпелей). Пациентам рекомендуют специальные корректоры и даже протезы, помогающие иначе распределить нагрузку на стопы.
Дома рекомендуется регулярно удалять ороговение с помощью:
- пемзы;
- специальных щеточек;
- жестких мочалок;
- лезвия;
- пилингов и скрабов;
- солевых ванночек;
- местных средств на основе мочевины (Фореталь Плюс).
Существуют и специальные наружные средства для устранения гиперкератозов — крема-кератолитики, и бальзамы-увлажнители, пасты и гели, содержащие мочевину, салициловую или уксусную кислоту.
В кабинете врача-подолога могут использовать агрессивные средства — щелочи, лазерную и криокоагуляцию, кюретаж.
Лечение гиперкератозов длительное, если причину выяснить или устранить невозможно, терапия будет пожизненной.
В тяжелых случаях назначают гормональные мази, облегчающие отшелушивание рогового слоя и ускоряющие заживление, клобетазоловую или флуацинолоновую мази.
Гиперкератоз шейки матки лечится в основном с помощью аппаратных и хирургических методов:
- воздействие ультразвуком;
- холодовая терапия (криолечение);
- лазерная коррекция;
- конизация (электро- и с помощью скальпеля) — устранение измененной ткани;
- ампутация матки и шейки.
Внутрь и вагинально назначают пробиотики для поддержания нормального баланса микрофлоры влагалища. Витаминотерапия (А, В 9 и С).
Осложнения
Воспаление, боль, проникновение в ткани бактерий и их размножение — основные осложнения гиперкератозов. Некоторые формы могут перерождаться в злокачественные образования.
Профилактика
Профилактики врожденных и наследственных патологий нет. Для лечения приобретенных кератозов специалисты рекомендуют:
- избегать ношения тесной одежды и обуви;
- избегать контакта с агрессивными веществами и аллергенами;
- своевременно лечить повреждения, травмы и деформации стопы;
- использовать специальные вкладыши и ортопедические стельки при наличии врожденных деформаций стопы, вальгусной деформации голени или дисплазии тазобедренного сустава;
- своевременно лечить грибковые поражения кожи и ногтей.
Ортопеды рекомендуют менять обувь, не носить постоянно одну и ту же модель, чтобы избежать давления на одни и те же суставы и участки кожи.
Читайте также:


