Что такое бокс в инфекционном отделении
Боксы (англ. box коробка, ящик) — помещения, сконструированные по особому плану, или отгороженные части общих помещений, предназначенные для изоляции больных или лиц, подозрительных на инфекционные заболевания, а также помещения (камеры) для исследований, требующих специальных условий, или работы с опасными для окружающих материалами.
Боксы лечебных учреждений
Основное назначение Боксов лечебных учреждений — изоляция больных с целью профилактики внутрибольничной инфекции. В детских поликлиниках и в приемных отделениях больниц (особенно инфекционных и детских) Боксы используются для того, чтобы не допустить контакта между больными в общих ожидальнях. В инфекционных больницах в Б. изолируют больных с невыясненными диагнозами или с такими формами инфекционных болезней, для которых в больнице нет соответствующего отделения, а также больных микстинфекцией и детей, имевших контакт с больными другими инфекционными заболеваниями. В яслях или детских садах Б. нередко используются как изоляторы для заболевших детей до отправки их домой или в лечебное учреждение.

Для уменьшения внутрибольничных заражений Транше (J. Grancher) предложил в 1888 г. изолировать больных в общих палатах путем устройства между кроватями перегородок из полотнищ, прикрепленных к железным прутьям. В дальнейшем эти полотнища были заменены передвижными или прикрепленными к полу деревянными или металлическими перегородками высотой в 2—2,2 м. От пола до высоты 0,8—1 м эти перегородки сплошные, выше — застекленные; они несколько длиннее кровати. Части палаты, изолированные такими перегородками, называют открытыми Боксами (рис. 1). Открытые Б. иногда устраивают в ожидальнях детских поликлиник.
Изоляция в открытых Б. несовершенна и не предохраняет от распространения капельных инфекций.

Закрытые Боксы, или полубоксы (рис. 2),— части палаты, отделенные застекленными перегородками, достигающими потолка, с дверью (обычно застекленной). Каждый такой Б. должен иметь естественное освещение, водопроводный кран с раковиной или умывальник для мытья рук, халаты и колпаки (косынки), которые персонал надевает поверх обычных халатов и колпаков (косынок) при работе в Б. Выходя из Б., персонал оставляет эти халаты и головные уборы в Б., обрабатывает руки дезинфицирующим раствором и тщательно моет их водой с мылом. Для каждого закрытого Б. выделяют отдельные предметы, необходимые для мед. и бытового обслуживания больного. Больные поступают в закрытые Б. и выводятся из них через общий коридор отделения.
По типу закрытых Б. конструируют и так наз. шлюзованные палаты. Это изолированные палаты, выходящие в общий коридор отделения. В палатах перегородками выделено небольшое помещение в виде передней (шлюз); в шлюзе находятся водопроводный кран с раковиной, вторые халаты и головные уборы для персонала. Изоляция в закрытых Б. и шлюзованных палатах более совершенна, чем в открытых Б., однако при открывании дверей в закрытые Б. или в шлюзованные палаты возбудители болезни могут попадать в отделение с током воздуха, что особенно опасно при кори, ветряной и натуральной оспе и других инфекциях, распространяющихся через воздух. Существенным дефектом этого метода изоляции является также поступление больных через коридор отделения.

Наиболее совершенной является изоляция больных в индивидуальных, или мельцеровских, Боксах План конструкции Б., обеспечивающих полную и индивидуальную изоляцию больных, был предложен в 1906 г. петербургским инженером Э. Ф. Мельцером. Основной принцип конструкции мельцеровского Б.: у больных полностью устраняются все возможности контакта с другими больными при поступлении в Б., во время нахождения в нем и при выходе из него. Каждый больной поступает в предназначенный для него Б. непосредственно со двора и выходит из него туда же. В каждом таком Б. должен находиться только один больной (допускается также изоляция нескольких больных с точно установленным однородным заболеванием из одного очага, напр, семейная вспышка). Новые больные поступают в Б. только после тщательной влажной дезинфекции последнего. Б., предназначенные для осмотра поступающих больных или для изоляции больных, находящихся на лечении, обычно группируются по нескольку вместе, образуя боксированные приемные или изоляционные отделения. В состав таких отделений (рис. 3) входят также необходимые служебные и подсобные помещения (ординаторская или комната для дежурного врача, бельевая, буфетная, пропускник и санузел для персонала). Количество изоляционных Б. должно составлять 25% общего числа коек, имеющихся в детских инфекционных больницах, и 10%—в детских неинфекционных больницах. Предусматриваются и приемно-смотровые Б. по 16 м 2 каждый. В инфекционных отделениях для приема больных следует предусматривать приемно-смотровые Б. из расчета: в отделении до 30 коек — 1 Б., от 30 до 60 коек — 2, от 60 до 100 — 3, более 100— 3% от общего количества.


Каждый индивидуальный Боксы (рис. 4) обычно состоит из следующих помещений: 1) тамбур с передней (предбоксник); 2) палата, или смотровой кабинет; здесь больной остается на все время изоляции или только осматривается врачом; 3) санузел с водопроводным краном, раковиной, ванной и унитазом; 4) шлюз для персонала. Санобработка поступающих больных производится или в отделениях, в которые они направляются, или в самих смотровых Б. В последнем случае смотровые Б. целесообразно устраивать по типу санпропускников (рис.5) с одевальней и дополнительным выходом наружу.
Медперсонал, обслуживающий больных в Б., находится во внутреннем коридоре. Коридор разделен перегородками с дверями на несколько частей. Ширина коридора должна составлять не менее 2 м. Выход больных из Б. во внутренний коридор отделения запрещается. Персонал, обслуживающий Б., входит в шлюз из внутреннего коридора, плотно закрывает наружную дверь, моет руки, надевает второй халат, колпак или косынку, при необходимости марлевую маску, перчатки и лишь после этого проходит в помещение, в к-ром находится больной. При выходе из Б. в шлюзе персонал сначала плотно закрывает внутреннюю дверь, снимает халат и головной убор (после осмотра каждого поступающего больного использованные халат и колпак желательно сдавать в дезинфекцию), моет и дезинфицирует руки и только затем открывает наружную дверь предбоксника. В целях предупреждения распространения инфекции через воздух необходимо следить за тем, чтобы в момент открывания двери из шлюза во внутренний коридор отделения дверь, ведущая в помещение, в к-ром находится больной, была бы плотно закрыта. Для более надежной изоляции Б., в которых помещены больные с инфекциями, распространяющимися воздушным путем, двери шлюзов, выходящие во внутренний коридор отделения, наглухо закрывают, а стекла дверей иногда заклеивают бумагой и персонал входит в Б. со двора.
Обстановка Бокса ограничивается только наиболее необходимыми предметами. В смотровых Б. обычно имеются только стол, табурет или стул, окрашенные масляной краской, для врача и топчан, накрытый простыней, для больного. В Б., в которых больных изолируют для лечения, находятся кровать, прикроватный столик, легкая переносная ширма, табурет или стул и бак или ящик с хорошо пригнанной крышкой, обитый внутри оцинкованным железом, для хранения грязного белья. За каждым Б. закрепляют предметы, необходимые для мед. и бытового обслуживания больного, а также уборочный инвентарь (щетки, тряпки и т. д.). Грязное белье, постельные принадлежности и другие предметы, подлежащие стирке или камерной дезинфекции, а также выделения больных (моча, фекалии, мокрота), направляемые для исследования в лабораторию, выносят из Б. во двор.
При постройке индивидуальных (мельцеровских) Б. технические условия определяются Строительными Нормами и Правилами, утвержденными Государственным комитетом Совета Министров по делам строительства 31 декабря 1970 года. Б. должен быть в достаточной степени обеспечен естественным светом (световой коэффициент должен составлять 1:4). Вентиляционная система устраивается таким образом, чтобы свежий воздух, очищенный в фильтрах, поступал непосредственно снаружи, вентиляционные каналы выводятся из каждого Б. на крышу.
Отопление центральное (как правило, водяное). В каждый Б. проводится холодная и горячая вода. Полы и стены подвергаются ежедневной влажной уборке, а после вывода больного из Б.—тщательной обработке дезинфицирующими растворами; поэтому полы должны быть водонепроницаемыми, гладкими и не иметь щелей, допускающих скопление пыли и грязи. Они также должны быть теплыми и нескользкими. Стены Б. оштукатуривают, облицовывают до высоты 1,6—2 м глазурованными керамическими плитками или (при отсутствии их) метлахскими плитками; выше этого уровня белят известью на клею или окрашивают масляной краской. Для удобства наблюдения за больными стену, выходящую во внутренний коридор отделения, делают застекленной.
Иногда конструируются групповые Боксы, предназначенные для одновременного помещения нескольких (2—4) больных. В групповых Б. соответственно увеличиваются только размеры палаты для больных; величина всех прочих помещений Б. остается такой же, как в индивидуальных. Групповые Б. используют для госпитализации больных с такими инфекционными болезнями, для которых вследствие их малочисленности нецелесообразно развертывание целого отделения.
Примерные размеры площади индивидуальных Б. следующие: предбоксник 3,5—5 м 2 , палата для больного 10 м 2 , санузел 8—9 м 2 (при установке маленькой ванны для детей площадь санузла может быть уменьшена), шлюз для персонала 1,5—2 м 2 . Т. о., общая площадь Б., предназначенного для изоляции одного больного, составляет ок. 25 м 2 . В групповом Б. на каждого больного полагается по 5,5 м 2 . В Б., построенных по типу санпропускника и используемых только для осмотра и санобработки поступающих больных, площадь смотрового кабинета может быть уменьшена, но зато построена одевальня.
Эффективность боксовой системы в профилактике внутрибольничных заражений определяется не только конструктивными особенностями самих Б., но зависит также и от степени квалификации персонала, обслуживающего Б.
Необходимость большой площади для индивидуальной изоляции больных и дополнительного штата среднего медперсонала для их обслуживания (1 врач на 15 коек, 1 палатная медсестра на 8 детей днем и на 12 ночью) вполне оправдана.
Боксы микробиологические
Боксы микробиологические — изолированные, застекленные помещения со входом через тамбур. Предназначаются для проведения работ, требующих особой чистоты и стерильности (пересевы бактериальных культур, работа с высокопатогенными микроорганизмами, приготовление тканевых культур, розлив стерильных питательных сред и т. п.). Обычно площадь микробиологических Боксов составляет 5 — 10 м 2 . Б. должны быть хорошо освещены (освещенность поверхности рабочего стола — 300 лк). В Б. устанавливают столы с подводкой газа, табуреты, небольшие шкафы для стерильной посуды, сред и т. п. Мебель, устанавливаемая в Б., должна быть проста по конструкции (лучше металлическая), что упрощает ее обеззараживание.
В тамбуре (предбокснике) должен быть водопроводный кран и раковина для мытья рук. Стены Б. либо облицовывают кафельными плитками, либо покрывают масляной краской светлых тонов, пол устилают гладкими кафельными плитками или линолеумом. Б. оборудуют системой подачи стерильного воздуха (приточная вентиляция, снабженная специальными фильтрами).
Перед началом работы стены, полы и все имеющееся оборудование протирают дезинфицирующими растворами (карболовой к-ты, хлорамина). Воздух стерилизуют бактерицидными (ультрафиолетовыми) лампами стационарного или переносного типа или специальными фильтрующими устройствами. Режим стерилизации определяется мощностью используемых бактерицидных ламп. Бактериологический контроль воздуха осуществляют 2 раза в неделю, оставляя в Б. на 15 мин. открытыми чашки Петри со средами. На 1 чашке допускается рост не более 10 колоний сапрофитных микроорганизмов.
Перед началом работы весь необходимый материал одновременно вносят в Б.; работа должна проводиться при строгом соблюдении стерильности. По окончании работы производят уборку Б. влажным способом.
В микробиологических лабораториях, помимо стационарных Боксов, можно использовать переносные настольные Б., представляющие собой небольшие стеклянные камеры размером 100 X 70x70 см, в которых имеются два отверстия для рук, снабженных нарукавниками. Настольные Б. также должны быть снабжены бактерицидными лампами и иметь подводку газа.
Боксы радиационные — специальные камеры для работы с радиоактивными веществами (см. Радиологические лаборатории).
Боксы микробиологические — Гивенталь Н. И. Устройство диагностических микробиологических лабораторий, Многотомн. руководство по мик. клин. и эпид, инфекц. бол., под ред. H. Н. Жукова-Вережникова, т. 4, с. 229, М., 1964; Шубладзе А. К. и Гайдамович С. Я. Краткий курс практической вирусологии, М., 1954.
Всех больных, заразившихся инфекционными заболеваниями, обязательно госпитализируют в специализированные отделения. Исключение составляют такие болезни, как грипп или корь, при которых допускается лечение на дому. Целью госпитализации в инфекционное отделение является не только лечение, но и полная изоляция пациента, препятствующая дальнейшему распространению инфекции.
Как происходит прием больных?
Прием и размещение пациентов осуществляются в соответствии с поточно-пропускной системой, согласно которой больные с момента поступления до самой выписки не контактируют с остальными людьми, страдающими прочими заразными заболеваниями. Каждый пациент, доставленный в инфекционное отделение на специальном транспортном средстве, принимается в изолированном боксе. В некоторых крупных стационарах предусмотрены отдельные помещения для больных различными инфекциями. Так, в одном из боксов происходит прием пациентов с брюшным тифом, в другом – с менингитом, а в третьем - с дизентерией. Несовершеннолетних госпитализируют в детское инфекционное отделение.
Врач приемного отделения должен проверить диагноз, который указан в сопроводительной карте, и только после этого он отправляет поступившего в стационар. Медсестра инфекционного отделения размещает пациентов, руководствуясь нозологическим признаком и с учетом механизмов передачи заболевания.
Требования к палатам и боксам, в которых принимаются пациенты
Любое инфекционное отделение разделено на отдельные боксы, исключающие возможные контакты между больными. В них обязательно должны быть халаты для сотрудников, пробирки с консервирующей смесью для взятия анализов на кишечные возбудители, стерильные тампоны для взятия мазков на дифтерию и набор инструментов для оказания экстренной помощи. Медицинские работники попадают в боксы через внутренний вход.
Инфекционные палаты, в которых содержатся пациенты, должны соответствовать определенным санитарно-гигиеническим нормативам. Так, расстояние между соседними кроватями не должно быть меньше 1 м, а кубатура помещения должна составлять не менее 18 кубометров на одного пациента. Все палаты обязательно должны быть оборудованы системой приточно-вытяжной вентиляции.
Санитарно-гигиенический режим инфекционного отделения
Персонал обязан регулярно проводить влажную уборку палат и прочих помещений. Каждого пациента должны еженедельно мыть под душем или в ванной. Тяжелобольных регулярно обтирают и проводят профилактические меры, направленные против появления пролежней. Обязательная смена нательного и постельного белья должна происходить не реже одного раза в неделю.
Кроме того, в отделении обязательно должен иметься запас дезинфицирующих средств и инсектицидных препаратов. Персонал обязан не реже двух раз в день протирать полы не только в палатах, в которых находятся больные, но и в коридорах. Вся грязная посуда сначала обрабатывается раствором хлорамина или хлорной извести, а потом кипятится и тщательно просушивается. Недоеденная пища засыпается хлоркой и выкидывается в выгребную яму или в канализацию.
Как происходит дезинфекция?
Работа инфекционного отделения построена на определенных правилах. Обязательно проводится регулярная дезинфекция. Грязное белье пациентов сначала замачивается в растворе хлорамина, а потом кипятится и стирается. Детское инфекционное отделение в обязательном порядке проводит обработку белья, предметов ухода за маленькими пациентами и их игрушек. В уборных размещаются емкости, заполненные 10%-м раствором хлорной извести, предназначенной для дезинфекции полок, горшков и суден. Матрасы с кроватей выздоровевших пациентов обязательно отправляются в дезинфекционную камеру.
Как контролируются продуктовые передачи?
Телефон инфекционного отделения, по которому можно узнать список разрешенных продуктов, легко узнается в городской справке. Медперсонал обязан помнить, что скорейшее выздоровление больного напрямую зависит от его питания. Поэтому в инфекционные отделения нельзя передавать некоторые продукты. Например, пациентам, у которых диагностирован брюшной тиф, категорически запрещено употреблять молочные продукты и копчености.
Что входит в обязанности медицинских сестер?
Инфекционное отделение подразумевает четкое распределение служебных и функциональных обязанностей персонала. В отделении обязательно должна быть процедурная медсестра, занимающаяся подготовкой систем для струйных и капельных инфузий. Кроме того, в круг ее обязанностей входит выполнение внутривенных и внутримышечных инъекций. Медсестры должны следить за состоянием пациентов и моментально докладывать доктору обо всех происходящих изменениях. Они обязаны неукоснительно исполнять все врачебные назначения и своевременно подклеивать в истории болезни полученные результаты лабораторных исследований. Медицинская сестра должна регулярно инструктировать поступающих пациентов об установленном в отделении режиме.
Как проводится выписка выздоровевших пациентов?
Больные не имеют права покидать инфекционное отделение до истечения обязательного срока изоляции. Выписка выздоровевших пациентов становится возможной только после полного исчезновения клинических симптомов заболевания и после получения негативных результатов бактериологического исследования. Пациент уходит из инфекционного отделения в собственной одежде, прошедшей предварительную обработку в больничной дезинфекционной камере.
Для предотвращения внутрибольничных заражений наиболее надежен бокс (рис. 9.1), т.е. комплекс помещений (входной тамбур, санитарный узел с ванной, палата, шлюз) с отдельным наружным входом. Больной поступает в бокс через входной тамбур непосредственно с улицы. Шлюз связывает бокс с центральным коридором, через него персонал проходит к больному. В шлюзе размещаются умывальник, вешалка для халатов и шкаф для передачи пищи в бокс.
Полубокс состоит из тех же помещений, что и бокс, но не имеет входа с улицы. Больные поступают в полубоксы из коридора отделения. В секции, состоящей из полубоксов, могут н Инфекционная больница должна иметь приемное отделение, стационар, лечебно-диагностические кабинеты (рентгеновский кабинет, операционная, реанимация, кабинет функциональной диагностики, физиотерапии, кабинет ректороманоскопии, родовой бокс), лаборатории, стерилизационную, аптеку, пищеблок, патологоанатомическое отделение, административно-хозяйственную службу, дезинфекционное отделение, очистные сооружения для обеззараживания сточных вод, службу санитарной обработки транспорта. Состав подразделений определяется коечной мощностью и назначением больницы.
Каждое отделение может состоять из 1 или 2 секций, полностью изолированных друг от друга.
Инфекционное отделение должно состоять из боксов, полубоксов и палат. В каждом инфекционном отделении следует выделять нейтральную зону, где размещаются кабинеты врачей и сестры-хозяйки.
Боксы могут быть предназначены для индивидуальной госпитализации инфекционных больных. После выписки пациент уходит из бокса через наружную дверь, а в боксе проводят заключительную дезинфекцию.
Боксированное отделение позволяет исключить приемное отделение как функциональное подразделение больницы. Наиболее рациональна павильонная система застройки инфекционной больницы, когда каждое инфекционное отделение располагается в самостоятельном корпусе и обслуживает больных с однотипными заболеваниями. В многоэтажных корпусах отделения для однородных инфекций рекомендуется размещать поэтажно. Больных с воздушно-капельной инфекцией следует размещать на верхних этажах во избежание распространения инфекционного аэрозоля из палат в помещения, расположенные над этим отделением.
Одним из важных условий предупреждения заноса инфекции в больницу является строго индивидуальная транспортировка больного. После доставки больного санитарная машина подвергается дезинфекции на территории инфекционной больницы, где для этого предусмотрена специальная служба.
Участок инфекционной больницы должен быть изолирован от других корпусов, доступ людей на территорию ограничен. Для различных инфекционных отделений предусматриваются отдельные садовопарковые зоны. Площадь садово-парковой зоны следует определять из расчета не менее 25 м2 на 1 койку.
В многоэтажных инфекционных больницах каждый этаж предназначен только для одной инфекции, он имеет отдельный лифт, лестничную клетку, лабораторию срочных анализов, кухню-доготовочную, стерилизационную, операционную, кладовые, шлюзы для персонала.
Общими для всех инфекционных отделений являются центральное стерилизационное и дезинфекционное отделения, пищеблок, лаборатория, аптека, рентгеновский кабинет и отделение функциональной диагностики.
Наилучшим вариантом планировки является полностью боксированное отделение. Больных острыми кишечными инфекциями и инфекционным гепатитом можно размещать в палатах без соблюдения, т.е. без шлюзов для каждой палаты. Для больных воздушнокапельными инфекциями необходимо иметь одно- и двухместные палаты со шлюзами и отдельными санузлами.
Устройство палат более чем на 3 койки считается нецелесообразным. Палаты для больных, находящихся на карантине, должны быть однокоечными. При инфекционном отделении более чем на 10 коек устраивается операционная, которая используется не только для операций, но и для других манипуляций (эндоскопия, переливание крови и т.д.).
В инфекционном отделении площадь на 1 койку для взрослых должна быть не менее 7,5 м2, для детей - 6,5 м2. В палатах предусматривается туалет и шлюз.
В детских отделениях число мест для матерей составляет 20% числа коек в детском отделении.
Площадь помещений в инфекционном отделении должна составлять:
• приемно-смотровой бокс - 16 м2;
• помещение для выписки больных - 8 м2 (обязательно наличие душевой кабины);
• бокс на 1 койку - 22 м2, на 2 койки - 27 м2 (наружный тамбур, санузел с ванной, палата, шлюз между палатой и коридором);
• полубокс на 1 койку - 22 м2, на 2 койки - 27 м2 (санузел с ванной, палата, шлюз между палатой и коридором);
• санитарный пропускник для больных - 25 м2;
• раздевальная - 6 м2;
• ванная с душем - 10 м2;
• одевальная - 6 м2;
• уборная - 3 м2.аходиться больные только с одинаковыми заболеваниями
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
| Суммарное количество инфекционных коек в ЛПО | Количество боксов (не менее) | Количество боксированных палат (не менее) | |
| На 1 койку (в %) | На 2 койки (в %) | На 1 койку (в %) | На 2 койки (в %) |
| До 60 | |||
| 61-100 | |||
| Более 100 для взрослых | |||
| Более 100 для детей |
Бокс наиболее надежен для предотвращения внутрибольничного инфицирования, так как при его использовании возможна полная изоляция больного. Он состоит из палаты на 1 или 2 койки, санитарного узла с ванной, отдельного наружного входа/выхода с тамбуром (с улицы) и внутреннего входа со шлюзом из коридора отделения (рис. 9).
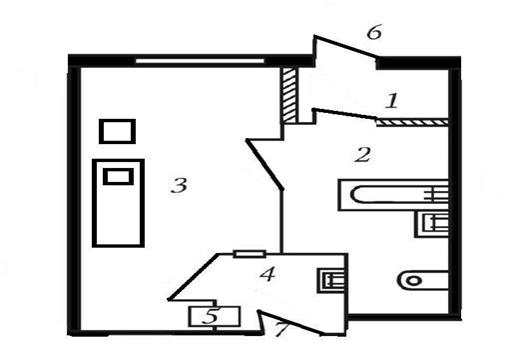
Рис. 9. Схема бокса
1- тамбур на входе; 2- санитарная комната; 3- палата; 4- шлюз на выходе из отделения; 5- окно передачи; 6- вход с улицы; 7- вход из коридора
Через наружный вход/выход больной поступает в бокс непосредственно с улицы, а в последующем его используют для перевозки пациента на исследования и лечение в специализированные кабинеты. Больной не выходит из бокса до выписки, которая также осуществляется через наружный выход.
Внутренний вход предназначен для персонала, который входит в бокс через шлюз, где производится смена спецодежды, мытье и дезинфекция рук. Также перед выходом из бокса в коридор медицинский работник снимает халат, моет руки и обрабатывает их дезинфицирующим раствором. Для этого в шлюзе размещаются умывальник, имеются дезинфицирующий раствор, вешалка для халатов. Для передачи пищи и лекарств из коридора в шлюз оборудуется специальное передаточное окно. В стенах между палатой и коридором отделения устраиваются остекленные перегородки для наблюдения за больными. Площадь бокса на 1 койку – 22 м 2 , на 2 койки - 27 м 2 .
Санитарная обработка больных, поступающих в боксы, проводится непосредственно в боксе или боксах приемно-смотрового отделения.
Полубокс состоит из тех же помещений, что и бокс, но не имеет наружного входа/выхода с тамбуром. Больные и медперсонал входят в полубокс через шлюз из больничного коридора (рис. 10).
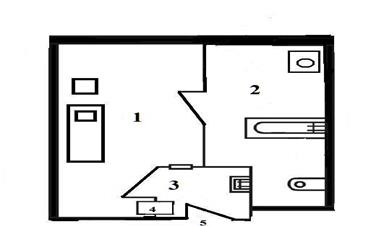
Рис. 10. Схема полубокса
1- палата; 2- санитарная комната; 3- шлюз на выходе из отделения; 4- окно передачи; 5- вход из коридора
В секции, состоящей только из полубоксов, могут находиться больные только с одинаковыми инфекционными заболеваниями. В полубокс помещают больных с воздушно-капельной инфекцией относительно невысокой контагиозности (эпидемическим паротитом), кишечными заболеваниями. Санитарная обработка больных, поступающих в полубоксы, производится в санпропускнике. Палата полубокса может быть предусмотрена на 1 и 2 койки, площадь соответственно составляет 22 м 2 и 27 м 2 .
В отделении, состоящем из боксов и полубоксов, общие помещения для больных (столовые, комнаты для игр, дневного пребывания, ванные) не устраивают.
Строительство инфекционных больниц с боксами является экономически дорогим вариантом застройки, но это позволяет предупредить возникновение ИСМП.
В инфекционном отделении, состоящем из палат, койки должны располагаться в боксированных палатах. Боксированная палатаотличается от полубокса отсутствием ванной и входом в санузел из шлюза. Предусматриваются палаты на одну и две койки, площадь палаты из расчета на одну койку составляет 7,5 м 2 . Также устраиваются передаточные окна из коридора в палату. В каждой секции должен быть полный набор обслуживающих помещений (процедурную, буфетную, столовую и т.д.).
В каждом отделении должно быть два входа, а в отделении, расположенном на втором этаже – две лестницы и два лифта. Один вход – для больных и инфицированных вещей, а другой – для персонала, доставки пищи, неинфицированных вещей, выписки больных. Такая планировка отделения обеспечивает изоляцию больных и сводит к минимуму возможность распространения ИСМП.
5.2.4 АКУШЕРСКОЕ ОТДЕЛЕНИЕ
Для оказания акушерской помощи создаются организации следующих типов:
1. родильные дома;
2. перинатальные центры;
3. родильные отделения.
Размещение
Родильное отделение (дом), входящее в состав многопрофильного лечебного учреждения, располагается в отдельном здании, но при соответствующей планировочной изоляции и наличии автономных систем вентиляции допускается его размещение в одном здании с другими отделениями. Предусматривается своя садово-парковая зона с площадкой для прогулок и отдельный въезд, территория изолируется с помощью полосы зеленых насаждений.
Планировка, набор помещений
В состав родильного дома входят следующие отделения:
- вспомогательные службы (пищеблок, прачечная, дезинфекционное отделение);
Приемное отделение должно располагаться на первом этаже и иметь удобные транспортные связи с остальными отделениями.
Целью планировки отделения является тщательная изоляция потоков инфицированных и неинфицированных женщин, поэтому в акушерских стационарах и отделениях, при наличии обсервационных коек, прием рожениц с подозрением на инфекционное заболевание осуществляется через блок помещений обсервационного приема. В приемном отделении устраивается фильтр, через который роженица проходит из вестибюля-ожидальни. В фильтре проводят осмотр, термометрию, сбор анамнеза и уточнение эпидемиологических данных, выявляют гнойничковые заболевания кожи, грипп, ангину и другие заболевания. После осмотра роженица направляется в смотровую. Смотровых должно быть две: одна для поступающих в родовое физиологическое отделение и отделение патологии беременности, другая – в обсервационное отделение. При каждой смотровой устраивается комната санитарной обработки с душевой. После обработки роженица госпитализируется в отделение.
В обсервационное отделение поступают роженицы с гнойничковыми заболеваниями кожи, гриппом, ангиной, повышением температуры, с подозрением на инфекционные заболевания.
В приемном отделении предусматривается лабораторно-диагностическое отделение.
Во вновь строящихся и реконструируемых зданиях в составе приемных отделений необходимо располагать индивидуальные родовые боксы, при наличии которых обсервационное отделение в структуре учреждения не выделяется. В этом случае следует предусматривать возможность планировочной изоляции части палат.
Помещение для выписки родильниц из физиологического послеродового и обсервационного отделений должны быть раздельными. В состав отделения входят помещения для выписки и комната ожидания, которые должны располагаться смежно с вестибюлем для посетителей. Интерьер помещения ожидания выписывающихся родильниц с новорожденными должен отражать торжественность.
В состав акушерского отделения входят:
- родовое физиологическое отделение;
- послеродовое физиологическое отделение;
- отделение патологии беременности.
Родовое физиологическое отделение
Данное отделение должно быть непроходным и располагаться изолированно, на входе предусматривается шлюз с санитарным пропускником для медперсонала.
Отделение состоит из помещений для приема родов, операционного блока и вспомогательных помещений.
Помещения для приема родов включают смотровые, предродовые палаты на 1, 2, 4 койки, родовые палаты на 1 или 2 койки с манипуляционно-туалетными комнатами для новорожденных.
Операционный блок включает предоперационную, операционную, наркозную, стерилизационную, инструментальную, комнату для хранения крови, протокольную, помещение для операционной сестры, послеоперационные палаты.
Вспомогательные помещения включают пост акушерки, подготовительное помещение для персонала. Помещение для обработки рук и переодевания персонала (подготовительная) следует размещать перед родовыми палатами или между ними.
В отделении также предусматриваются кабинет заведующего отделением, ординаторская, комната старшей акушерки, сестры-хозяйки, буфетная, кладовая для чистого белья.
Послеродовое физиологическое отделение
Послеродовое физиологическое отделениесостоит из послеродовых палат для родильниц, палат для новорожденных и вспомогательных помещений.
Данное отделение может быть спланировано по централизованному (раздельное пребывание родильниц и новорожденных), децентрализованному (новорожденный с матерью размещается в отдельной палате) и приближенному (палата для новорожденных на 2-4 койки находится между палатами для матерей) типу.
При раздельном пребывании матерей и детей, новорожденных размещают в изолированном отсеке на более чем на 20 кроваток. В отсеке перед входом в палаты предусматривается шлюз с постом дежурной медсестры.
Кроме того, в отделении предусматриваются следующие помещения: малые операционные, процедурные, помещения для сцеживания грудного молока, помещение для дежурной медицинской сестры, кабинет врача, комната для хранения медикаментов, столовая, буфетная, отделение физиотерапии, помещения для персонала, комната личной гигиены, душевая, туалетные комнаты, санитарно-бытовые помещения.
Обсервационное отделение располагается так, чтобы над ним не находилось родовое и послеродовое физиологические отделения, поэтому его размещают на первом этаже в пристройке к основному зданию стационара, на верхнем этаже или в отдельно стоящем здании. Должно быть изолировано от других отделений и планируется непроходным.
Обсервационное отделение состоит из следующих помещений:
- родовой бокс для полной изоляции беременных, рожениц, родильниц с новорожденными. Он должен иметь наружный вход с улицы через тамбур и вход из коридора обсервационного отделения через шлюз (с умывальником в шлюзе);
- не менее 3 индивидуальных родовых палат на одну койку с комнатой для туалета новорожденных и операционные с подсобными помещениями;
- послеродовые палаты на одну или две койки. Предусмотрены резервные койки, которые необходимы для цикличности заполнения палат. В данные палаты переводят матерей, задержанных в стационаре более чем на 5-6 дней;
- палаты для новорожденных на одну или две койки. Данные палаты должны быть боксированными, допускается только раздельное пребывание детей и матерей;
- вспомогательные помещения (процедурные, кабинеты медицинского персонала, буфетные, туалеты, санитарные комнаты, клизменные).
Отделение патологии беременности
Должно быть непроходным и располагаться на верхних этажах. Для организации прогулок предусматривается вестибюль с гардеробной, имеющий самостоятельный выход на улицу.
Планировка должна обеспечивать возможность транспортировки беременных в родовое физиологическое или обсервационное отделение через приемное отделение. Отделение представлено палатными секциями и состоит из палат, лечебно-диагностических и хозяйственно-бытовых помещений.
В отделении осуществляется оперативное и консервативное лечение. Оно должно быть полностью изолировано от акушерского отделения и расположено в отдельном блоке или отсеке здания. Предусматривается отдельное приемное отделение.
Гинекологическое отделение проектируется по типу хирургического отделения и имеет в своем составе палатную секцию и операционный блок (малая операционная с предоперационной, палаты интенсивной терапии, послеоперационные палаты). Все помещения устраиваются в соответствии с требованиями к внутренней планировке палатной секции и оперблока.
Отделение должно иметь удобную связь с общим физиотерапевтическим отделением, так как при консервативном лечении широко используются методы физического лечения (электролечение, диатермия, массаж, гимнастика и т.д.).
ДЕТСКОЕ ОТДЕЛЕНИЕ
К проектированию детских неинфекционных отделений предъявляется ряд специфических требований:
1. предотвращение внутрибольничного инфицирования детей, что достигается устройством боксов для размещения больных с подозрением на инфекционное заболевание и строгой изоляцией каждой палатной секции;
2. наличие специальных помещений для занятий и игр детей школьного и дошкольного возраста;
3. выделение дополнительных коек для матерей.
Размещение
Детское отделение вместимостью более 60 коек размещают в отдельном корпусе. При меньшей коечной нагрузке оно может располагаться в здании больницы общего типа для взрослых. В этом случае отделение должно быть полностью изолированным, находиться на первом этаже и иметь свое приемно-выписное и лечебно-диагностическое отделения. Предусматриваются своя садово-парковая зона с площадкой для прогулок и игр детей, изолированная от остальной территории больничного участка и самостоятельные подъездные пути.
Планировка, набор помещений
Помещения для приема и выписки детей следует предусматривать в каждом корпусе, где размещены педиатрические отделения. В состав приемного отделения входят боксы для детей с невыясненным диагнозом, приемно-смотровые боксы, санитарный пропускник для персонала. Количество боксов должно быть равно 5%, а количество приемно-смотровых боксов - 2% от числа коек терапевтического профиля и 4% от числа коек хирургического профиля. Состав помещений для выписки и их площадь такие же, как в общем приемном отделении
Детское отделение состоит из палатных секций. Палатные секции должны быть непроходными и тщательно изолированными. Каждая палатная секция должна иметь полный набор помещений, то есть не допускается наличие общих помещений для секций, что необходимо для проведения карантинных мероприятий.
В секции устраиваются боксы (в количестве 5% от числа коек в отделении) для изоляции детей с подозрением на инфекционное заболевание (по два бокса или полубокса на одну койку или две палаты на одну койку со шлюзом или без него).
В отделении для детей до 3 лет должно быть 100% боксированных палат, от 3 до 7 лет – не менее 40-50% боксированных палат и 10-20% в отделениях для детей старше 7 лет.
Отделение для детей до года (отделения недоношенных детей, новорожденных до 1 месяца, грудных детей до 1 года) рассчитывается на 24 койки, в нем проектируются изолированные отсеки на 6-8 коек. Каждый отсек оснащается прозрачными перегородками и оборудуется постом дежурной медицинской сестры, который пространственно объединяется с группой обслуживаемых палат. Данные палаты оборудуют пеленальным столиком, столом для детских весов, ванной, умывальником, столом для кормления детей. В каждый отсек должен быть подведен кислород.
Вместимость палат для детей до 1 года (кроме новорожденных) должна быть не более чем на 2 койки. Палаты объединяются в отсеки, не более чем по 8 коек.
Палатная секция для детей старше 1 года рассчитывается на 30 коек. Палаты проектируются не более чем на 4 койки, площадь на одну койку составляет 6 м².
В стенах и перегородках, отделяющих детские палаты (без матерей) от коридоров, а также в стенах и перегородках между палатами для детей в возрасте до 7 лет следует предусматривать остекленные проемы. Это необходимо для удобного наблюдения за детьми.
В палатной секции предусматриваются специальные помещения для детей от 1 года до 6 лет – комната для игр, для детей от 7 лет и старше – помещение для обучения. В секции для детей старше 3 лет предусматривается столовая, в свободное от приема пищи время может использоваться для игр выздоравливающих детей.
В отделении устраивается открытая веранда со съемным остекленением, где располагаются койки в количестве 50% коек в палатной секции. Также предусматриваются помещения для ультрафиолетового облучения детей (фотарии) и хранения физиотерапевтической аппаратуры.
В отделениях второго этапа выхаживания и отделений для детей до 3 лет предусматриваются палаты для совместного круглосуточного пребывания матерей и детей, фильтр для их профилактического осмотра и переодевания. Предусматриваются помещения для отдыха и приема пищи приходящих родителей (столовая, комната отдыха, санузел), которые должны иметь изолированный вход и располагаться вне секции. Количество мест в этих помещениях составляет 50% от числа коек для детей в возрасте до 3 лет.
Дата добавления: 2016-02-13 ; просмотров: 7128 ; ЗАКАЗАТЬ НАПИСАНИЕ РАБОТЫ
Читайте также: