Что такое банальная инфекция
Что такое инфекция? Какие виды ее известны? На эти и другие волнующие вопросы вы узнаете ответы, прочитав нашу статью.
Что такое инфекция?
Это заражение живых организмов, людей или животных болезнетворными организмами, такими как: простейшие, грибы, бактерии. Инфекционный агент проникает в тело, начинает развиваться и взаимодействовать с клетками носителя. Период с момента попадания болезнетворного организма в тело и до начала проявления симптомов заболевания называется инкубационным. Длительность его зависит от того, насколько агрессивна инфекция, какова иммунная система и среда, в которой находится человек.
В зависимости от вида заболевания, инкубационный период может длится от нескольких дней до нескольких месяцев. В случае наличия ВИЧ-инфекции, данный период может достигать нескольких лет. Иногда человек не заболевает, а лишь является носителем. Наличие инфекции протекает бессимптомно. При этом человек, сам того не подозревая, становится переносчиком заболевания.
Виды инфекции
Что такое инфекция и какие виды ее бывают? Каждый патоген (болезнетворный организм) имеет свойственное только для него проявление, так как поражает выделяемыми токсинами определенные органы и ткани. Инфекции классифицируют на:
- те, которые вызывают болезни дыхательных путей;
- кишечные;
- инфекции наружных покровов;
- передающиеся через кровь.
Способы передачи
Зная, что такое инфекция и как она попадает в организм, можно обезопасить себя от заражения. Различают следующие способы передачи:
1. Воздушно-капельный. Больной человек чихает или кашляет, в воздух попадают мельчайшие капли слизи, содержащие возбудителя инфекции. При близком контакте происходит заражение. Таким путем передается большинство детских инфекционных заболеваний, грипп, ангина. В некоторых случаях возбудители болезни могут находиться в частичках пыли. Вдыхание приводит к заболеванию. Так возбудители туберкулеза (микобактерии) долгое время без воздействия прямых солнечных лучей могут находиться в частицах пыли.
2. Контактный. Этот механизм передачи разделяется на:
- Прямой путь - непосредственно через контакт с кожей. Таким способом передаются кожные инфекции, такие как: стрептодермия, герпес, некоторые грибковые заболевания.
- Контактно-бытовой - через общие предметы обихода.
- Половой путь - через половой контакт, контакт слизистых. Так передаются венерические болезни, гепатит В и С, ВИЧ-инфекция, СПИД.
3. Гомогенный. Происходит при попадании зараженной крови в кровь здорового человека. Существует три способа гомогенной передачи инфекций:
- От матери к ребенку, через плаценту во время вынашивания (трансплацентарный/вертикальный).
- При переливании крови, при проведении каких-либо манипуляций, связанных с повреждением кожи, слизистых оболочек. Заражение происходит при использовании некачественно простерилизованного инструмента.
- Трансмиссивный. Заражение происходит посредством укусов кровососущих насекомых.
Инкубационный период
Что такое инфекция и как проявляются признаки инфицирования организма? С момента попадания в организм до того момента, когда начнут проявляться первичные симптомы заражения, проходит некоторое время. Инкубационный период, в зависимости от вида возбудителя болезни, условно делят на:
- Очень короткий период (от нескольких часов до одних суток, характерен при пищевых отравлениях, простуде, гриппе).
- Короткий период, от 1 суток до 2-3 недель (свойствен для острых кишечных инфекций, ветряной оспы, холеры, чумы).
- Средний инкубационный период может протекать до нескольких месяцев (вирусный гепатит В).
- Длительный инкубационный период, когда болезнь не дает о себе знать в течение нескольких лет. Так человек может не знать, что болен гепатитом С, ВИЧ, СПИД. Прионовые инфекции также имеют очень длительный инкубационный период.
Общие симптомы
После того как патоген размножился, его количество становится критическим, выделяемые им токсины отравляют организм, начинают проявляться первичные симптомы инфекционного заболевания. Для большинства инфекций первые признаки заражения схожи между собой:
- общая слабость;
- повышение температуры, ломота в теле;
- головные, суставные и мышечные боли;
- нарушение сна;
- расстройство кишечника, рвота;
- кашель, насморк;
- боли в горле;
- кожные высыпания.
При любом инфекционном заболевании всегда повышается температура и появляется головная боль. По прошествии еще некоторого времени начинают проявляться специфические симптомы инфекции, характеризующие поражение того или иного органа.
Диагностика
Для диагностирования инфекционного заболевания проводятся:
- анализ мочи и кала;
- анализ крови;
- бактериологический посев слизи миндалин и слизи из носа;
- микроскопия кала.
Лечение инфекций. Особенности
При лечении инфекции очень важно то, насколько быстро было диагностировано заболевание. Комплексное воздействие лекарственных препаратов на организм пациента приносит положительный результат. Назначение медикаментов делается врачом, ни в коем случае нельзя заниматься самолечением. Принимая препараты, не прописанные доктором, можно ухудшить состояние. Например, вирусные респираторные инфекции не поддаются лечению антибиотиками, к таким заболеваниям относятся грипп, насморк (ринит), острый бронхит, фарингит, небактериальная ангина. В этом случае вышеназванные препараты могут привести к снижению иммунитета.
На время инфекционного заболевания пациент должен быть изолирован, чтобы предупредить дальнейшее заражение здоровых людей. В случае тяжелого протекания болезни лечение проводят в стационаре, в легких случаях больной может находиться дома.
Вирусная инфекция. Особенности лечения
При вирусных инфекциях назначаются:
Вирусные и грибковые инфекции. Особенности лечения
При бактериальных инфекциях назначается курс антибиотиков и симптоматические препараты, жаропонижающие, болеутоляющие, средства с антибиотиками местного действия. Принимаются лекарства в виде таблеток, инъекций.
При грибковых инфекциях назначаются противогрибковые препараты системного и местного воздействия. Эти инфекции наиболее устойчивые к лекарственным средствам. Поэтому терапия может длиться от нескольких недель до двух-трех месяцев и более. Кроме этого, назначаются иммуномодуляторы, так как часто повторяющиеся грибковые заболевания возникают на фоне сниженных резистентных функций организма.
Детские инфекции. Виды
Инфекционные заболевания, которым подвержены дети, начинаются с рождения и длятся до определенного возраста. К детским инфекционным заболеваниям относятся:
Этим болезням подвержены дети в возрасте от года до 10-12 лет. После перенесенного заболевания формируется стойкий иммунитет, и повторно ребенок не болеет. В настоящее время проводится обязательная вакцинация от этих недугов. Против ветряной оспы прививка необязательна, может быть сделана по желанию родителей.
В редких случаях случаются детские инфекции у взрослых. Детская болезнь у взрослого протекает намного тяжелее. Она сопровождается серьезными осложнениями, может привести к летальному исходу.
Общие симптомы инфекции у детей:
- повышение температуры;
- вялость, сонливость ребенка или, наоборот, чрезмерная возбудимость;
- высыпания на коже;
- головные боли, тошнота, рвота.
При появлении этих симптомов следует незамедлительно обратиться к врачу.

Лечение инфекций у детей
Выздоровление ребенка достигается при помощи комплексной терапии, направленной на уничтожение возбудителя болезни, выведения токсинов из организма, восстановление нормальной работы пострадавших от недуга органов.
По необходимости маленький пациент может быть госпитализирован. Показан постельный режим, полноценное питание, обильное питье.
Назначается терапия, направленная на облегчение состояния ребенка, купирующая первичные синдромы – жаропонижающие, болеутоляющие препараты. При ОРВИ, гриппе, остром бронхите показано применение противокашлевых, сосудосуживающих, отхаркивающих средств.
Применяются лекарства, нормализующие работу органов и повышение резистентных функций организма ребенка.
В зависимости от вида инфекции у детей, назначаются противовирусные или антибактериальные препараты.
Профилактика недугов у детей и взрослых
Болезнь легче предупредить, чем лечить. Поэтому необходимо проводить профилактику инфекционных заболеваний.
В детском возрасте с целью предупреждения инфекционных заболеваний проводится обязательная вакцинация. Если ребенок все же заболевает, болезнь протекает в легкой форме.
Профилактика инфекций включают в себя:
- закаливание, прогулки не свежем воздухе;
- занятия спортом;
- соблюдение правил личной гигиены;
- барьерную защиту при половых контактах;
- отказ от вредных привычек;
- витаминотерапию;
- правильное сбалансированное питание.
Небольшое заключение
Мы выяснили, что такое инфекция и как с ней бороться. Также в статье были названы общие симптомы подобных недугов и методы диагностирования. Кроме этого, были названы препараты, которые применяются при таких заболеваниях.
ПРОСТОЙ ГЕРПЕС
(фебрильный герпес, лабиальный герпес, генитальный герпес)
Простой герпес – рецидивирующее вирусное заболевание с кратковременным первичным инфицированием и эндогенной реинфекцией. Оно проявляется лихорадочными высыпаниями размером от булавочной головки до чечевицы, которые затем высыхают и отпадают без рубцевания. Локализуются высыпания чаще в области губ, носа и рта на местах перехода кожи в слизистые оболочки (мы не рассматриваем здесь энцефалит как следствие простого герпеса – всегда серьёзное поражение центральной нервной системы). Герпес (лабиальный или генитальный) принадлежит к наиболее частым, обычно неопасным заболеваниям. В то же время при достаточно тяжело протекающем генитальном герпесе больные наряду с соматической симптоматикой переживают довольно серьёзное психическое отягощение (см. ниже); врач должен помнить о нём и целенаправленно воздействовать на него.
Иммунология, эпидемиология и психофизиология. Вирус простого герпеса относится к группе вирусов, к которым принадлежат также другие патогенные вирусы, в том числе вирус Эпстайна–Барр, вирус цитоме-галии и вирус опоясывающего лишая и ветряной оспы. Вирус простого герпеса обладает до сих пор не объяснённой способностью переходить в латентное состояние и длительное время сохраняться в организме своего хозяина в неактивной форме. Серологически выделяют 2 подгруппы: ГВП-1 – обычно возбудитель лабиального герпеса, персисти-рующий особенно часто в ганглиях ядер тройничного нерва, и ГВП-2 – наиболее частый возбудитель генитального герпеса, находящийся преимущественно в крестцовых ганглиях. В США генитальный герпес занимает второе место среди заболеваний, передающихся половым путём; его нередко обнаруживают у практически здоровых людей. Насколько этот вирус способен создавать готовность к злокачественной трансформации клеток, до сих пор неясно. Во всяком случае, у женщин с генитальным герпесом в 3 раза выше риск заболевания раком шейки матки, а женщины с раком шейки матки имеют повышенный Уровень антител к генитальному герпесу. Впрочем, уровень антител не зависит от клинического течения заболевания.
Если защитные силы организма снижаются под влиянием соматических или психологических факторов, то вирусы могут распространяться путём трансфера из клетки в клетку. В нормальных условиях этот промесс контролируется и подавляется Т-лимфоцитами, что происходит вследствие цитотоксического действия или активации макрофагов. Однако современные иммунологические исследования показали, что внутренние и внешние нагрузки (стрессы) легко нарушают это равновесие и Тем самым могут быть ответственны за возникновение нового приступа болезни. Но является ли действие внешних или внутренних факторов разрешающим моментом или, наоборот, возникновение болезни следует рассматривать как стресс? На примере простого герпеса можно особенно чётко продемонстрировать, как переплетены между собой эти факторы, и на поставленный вопрос можно ответить утвердительно в обоих направлениях. В наше время находят очевидные связи между психопатологическими факторами (депрессия, страх, общий психосоматический синдром) и частотой и тяжестью жалоб (боли, зуд) – факторами риска, которые предсказывают возможность рецидива болезни недёжнее, чем другие показатели. Однако остаётся спорным вопрос, насколько ответственны за возникновение болезни непосредственно предшествующие ей вредности или же бульшую роль играют изначальные глубинные невротические черты личности, или влияют оба эти фактора [Schmidt и соавт., 1985; D. Goldmeier и соавт., 1986; J. Levenson и соавт., 1987; М. Kemeny и соавт., 1989; К. Rand и соавт., 1990|.
Комплексность, дифференцированность и сложность современных психонейроиммунологических исследований можно продемонстрировать на примере работы М. Kemeny и соавт. (1989). Авторы на протяжении нескольких месяцев изучали у 36 пациентов с генитачьным герпесом имевшийся (или ожидаемый) у них стресс, настроение, состояние здоровья, а также, в качестве иммунологического параметра, Т4- (хелперы) и Т8- (супрессоры) клетки. Результаты: 1) у пациентов с высокими показателями стресса обнаружено меньшее количество Т4- и Т8-клеток; 2) у пациентов с высокими показателями тревожной депрессии или агрессивности выявлено уменьшение количества Т8-клеток; 3) у пациентов с высокими показателями депрессии отмечена повышенная склонность к рецидивам генитального герпеса. Последний фактор установлен также при тщательном изучении ВИЧ-инфицированных людей, у которых выраженность депрессивное™ определяет течение заболевания [М. Kemeny и соавт., 1989; Н. Weiner, 1989].
Провоцирующие факторы многообразны и могут быть как экзогенными (солнечное или ультрафиолетовое облучение, сопутствующие инфекционные заболевания, экзаменационные нагрузки, одиночество), так и эндогенными (внутренние конфликты).
Пациентка, физически крепкая жизнерадостная женщина 33 лет, много лет лечится по поводу множества соматических жалоб (затруднённое дыхание, тяжесть в животе, тахикардия, боль в разных частях тела) у врачей общей практики и специалистов. При обследовании в психосоматической клинике установлено, что её жалобы находятся в прямой зависимости и внутренней связи с не удовлетворяющей её семейной ситуацией. Она родилась в маленьком городе первым ребёнком в семье торговца, была привязана к отцу, выросла в атмосфере торговой жизни и в 18 лет должна была выйти замуж за рабочего примерно её возраста, поскольку забеременела. Пациентка все ещё находится под влиянием своих властных родителей, работает в свободное время по дому, не получая за это никакой платы. Своего мужа она считает слабым и скучным.
В типичной конфликтной ситуации часто отмечаются чувство вины, которое возникает из-за конфликта в сексуальной сфере, и страх загрязнения, но могут быть и конфликты иного рода. Люди, склонные к рецидивам простого герпеса, часто имеют и другие психосоматические или невротические синдромы.
ТОНЗИЛЛЯРНАЯ АНГИНА
Тонзиллярная ангина[2] – общее название острых инфекций, при которых вопросы этиологии и патогенеза оказываются более спорными, чем представлялось вначале. Поскольку большинство возбудителей инфекций, включая гемолитический стрептококк, обнаруживаются в глотке и у здоровых людей, считают, что только воздействие дополнительных вредных факторов вызывает ангину. Следует также учитывать изменения иммунитета, например, вследствие вирусных заболеваний, Физических и психических стрессовых ситуаций и конфликтов. При стрептококковой ангине не вырабатывается иммунитет и даже отмечается повышенная восприимчивость и нарастающая поливалентность в отношении провоцирующих факторов (вирусные заболевания, банальные ин-Фекции, психические конфликты). Остается также неясным, почему Ревматическая лихорадка при стрептококковой ангине возникает лишь в 3-5% случаев. Учитывая частоту ангин, можно было бы считать их совпадение с жизненными кризами случайным. Однако опытные инфекционисты называют среди провоцирующих факторов также и психогенные. Предпосылкой для того чтобы правильно воспринимать такую взаимосвязь, является то, что семейный врач достаточно близок к своему пациенту и хорошо знает его историю жизни, социальные отношения и внутренние проблемы.
Миндалины как часть лимфатического глоточного кольца относятся к иммунной системе организма; иммунологические особенности при простом герпесе сходны во многом с таковыми при тонзиллярной ангине. В отношении миндалин особенно важно, что они как часть лимфатической системы, особенно развитой в детстве, в пубертатном периоде подвергаются обратному развитию. Таким образом, перемены и более или менее благополучный переход от детства и юности к зрелости происходят в соматической сфере.
Клинические наблюдения подтверждают склонность к учащению ангин в подростковом и юношеском возрасте, когда наступают кризы в перегруженной конфликтами сексуальной сфере.
О том, что болезнь как внезапный критический прорыв может быть не только поражением, но и проявлением изменения, новой ситуации, свидетельствует именно ангина.
ТУБЕРКУЛЁЗ
Туберкулёз – инфекционное заболевание, возникающее вследствие попадания в организм и активизации возбудителя туберкулёза (микобаК' терии туберкулёза). В 85% случаев заболевание поражает лёгкие.
При этом наряду с возбудителем в патогенезе заболевания играет роль ряд биологических факторов, в том числе общая резистентность, возраст, наследственность, психические факторы, так что либо вскоре происходит подавление первичной инфекции, либо инфицирование микобактериями туберкулёза приводит к развитию болезни.
Старые очаги первичного заболевания через много лет латентного состояния могут активизироваться, и после стадии раннего инфильтрата развивается хронический туберкулёз. В развитии болезни играют роль гормональные (пубертат, беременность), психосоматические констелляции и возрастное снижение толерантности.
По мнению многих фтизиатров и психосоматиков, личность, социальные факторы и жизненная ситуация имеют значение как для развития первичного заболевания, так и для дальнейшего течения туберкулёза.
Ситуация развития заболевания.Воспринимаемая со страхом близость с половым партнёром, амбивалентные связи, которые могут вызвать криз, встречаются в преморбидном периоде у многих молодых людей и обнаруживаются в анамнезе при первичном заболевании. Это по существу повседневные нагрузки, которые, однако, субъективно могут восприниматься как душевные катастрофы. А вопрос о том, в чём тот или иной человек наиболее раним, что приводит к нарушению равновесия, в чём его ахиллесова пята, может быть решён только исходя из анализа его переживаний. Однако такая или похожая ситуация может, почти как в эксперименте, приводить к рецидивам.
Следующая область перегрузок и конфликтов, предшествующих лёгочному туберкулёзу, относится к сфере профессиональных отношений. Собственно говоря, речь идёт о банальных профессиональных перегрузках, (например, аттестация, попытка добиться самостоятельности или повышения по службе, переход на другую работу). Точно так же для восприимчивых людей встреча со смертью, особенно при утрате близкого человека, может оказаться патогенной.
Клинический опыт свидетельствует о том, что имеются трудные ситуации, характерные для разных возрастных групп, которые предшествуют туберкулёзу лёгких. Изучение жизни пациентов показывает связь сложных психосоциальных ситуаций с манифестацией туберкулёза [R. Rahe и соавт., 1964].
Ещё до начала эры антибиотиков была описана личность больного с повышенной чувствительностью в сфере межличностных отношений, лабильностью самооценки. Эти особенности описаны как шизоидная невротическая структура или как преэдипово нарциссическое расстройство.
Подобную шизоидную потребность в близости и в привязанностях и одновременно страх перед связанностью во внутреннем мире описал Франц Кафка.

Папиллярные узоры пальцев рук - маркер спортивных способностей: дерматоглифические признаки формируются на 3-5 месяце беременности, не изменяются в течение жизни.
Женщина 32 года; месяц как кашляет. Повышения температутры тела не отмечала. Изначально выполнили рентгенографию. Что делать дальше?
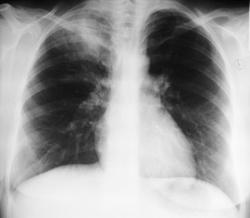
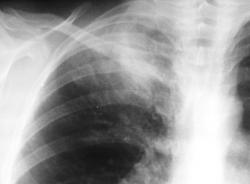
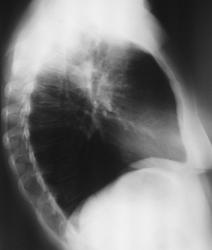
![]()
Локализация типичная верхушечная (облаковидный инфильтрат). по нашему стандарту - томограммы верхушек в "типичных среза" в прямой проекции. Сам довольно часто предпочитаю томографию в боковой проекции, в ряде случаев больше информации.
![]()
Что делать дальше? В Ваших условиях - компьютерную томографию. А обычную, т.е. линейную, у вас делают?
![]()
И как КТ поможет дифференцировать туберкулёз от банальной инфекции?
![]()
К тому же исходный вопрос звучал не: "Как отдиференцировать?", а: "Что делать дальше?"
![]()
если ко мне прийдет такой пациент, то делаем линейные томограммы и направляем на конс. к фтизиатру.
Если бы она болела 1-2 недели: тогда поставила бы пневмонию.обозначила тубнастороженность и назначила контроль после
лечения. А дальше или излечение ,или ,опять же, на конс. к фтизиатрам.
![]()
На мой взгляд, даже несколько мелких распадов имеют место быть.
![]()
Женщина 32 года; месяц как кашляет. Повышения температутры тела не отмечала.
по нашему стандарту - томограммы верхушек в "типичных среза" в прямой проекции.
![]()
В.Б. Серов: "В цивилизованных условиях, КТ при подозрении на туберкулез - золотой стандарт".
Уважаемый Владимир Борисович! с Вашим утверждением невозможно не согласиться.
Но у нас, в наших условиях стандартом (обычным, серебряным или золотым) должно быть признано то, что может быть применено в любом ЛПУ, где имеется рентгенодиагностический кабинет. По всей видимости, этим стандартом, в наших условиях еще долгое время будет оставаться для диагностики туберкулёза именно рентгенография + линейная томография. Конечно, ХОРОШО БЫЛО-БЫ, ЧТОБЫ В КАЖДОМ ЛПУ БЫЛ КТ, если "это будет признано стандартом". Но мы прекрасно понимаем, что этого не будет в ближайшие 3-5 лет, и не только с учетом финансовых проблем, но и с более значимой проблемой - отсутствием специалистов, эксплуатирующих данную аппаратуру.
Мне весьма горько сознавать ломку именно этого стандарта (для диагностики туберкулёза легких), с учётом роста заболеваемости туберкулёзом в Российской Федерации, когда предлагается произвести рентгенографию ОГК в стандартных проекциях, не производя линейной томографии, а направить пациента "туда-то и туда-то" для производства КТ.
А может быть стоит тоже обратить внимание на классическую рентгенологию, подумать об расширении её возможностей благодаря внедрению цифрового формата. Мы прекрасно знаем, что в свое время, прекрасно решались вопросы диагностики туберкулёза, и заболеваемость была снижена до весьма "хорошего уровня", я уже не говорю об аппаратуре, которая использовалась в 70 - 80 годах, но стандарт работал весьма хорошо. Возможно сейчас не работает другой стандарт - организационный, или еще какой-то другой?

В настоящее время точно установлено, что многие группы кишечных инфекций могут передаваться половым путем. Данная группа возбудителей крайне многообразна, а источником такой флоры становятся больные с проктитом, энтеритом, проктоколитом и диареей различного генеза. Слизистая половых органов для кишечной инфекции также является возможной средой обитания и активного размножения, поэтому воспалительный процесс незначительно отличается от патологии слизистой желудочно-кишечного тракта. Если не хочется читать статью — вы просто можете задать вопрос гастроэнтерологу ниже: онлайн консультация врача бесплатная.
Группа кишечных инфекций достаточно широка. Возбудителями проктита являются n. gonorrhoeae, HSV, с. trachomatis, t. pallidum, в некоторых случаях причиной проктита становятся инородные тела. Проктоколит и колит вызывают entamoeba histolityca, Campylobacter, shigella, токсин-продуцирующие Clostridium difficile, Escherichia coli, включая штаммы 0-157:Н7, а также инородные тела.
Энтерит может быть вызван giardia (или Lamblia intestinalis), e. Coli, включая штаммы 0-157:Н7, mycobacterium avium, Cryptosporidium, salmonella, lsospora, microsporidia, ВИЧ-инфекцией, цитомегаловирусом. Нередко причиной заболевания становятся ассоциации различных микроорганизмов.
Самая частая причина диареи как самостоятельного заболевания — кишечные инфекции, передаваемые фекально-оральными путями (с водой, пищей, загрязненными продуктами и т. д.). Диарея зачастую бывает не единственным симптомом присутствия кишечной палочки в организме, нередко отмечается присоединение тошноты и рвоты.
Осложнения
Передаваемые половым путем кишечные инфекции могут вызывать воспалительные процессы как в половой сфере, так и слизистой кишечника. На первый план при передаче кишечной флоры выступает несоблюдение гигиены половой жизни, анальные и оральные половые контакты. Особого внимания заслуживают анальные половые контакты, так как в процессе их возможна травматизация слизистых половых органов и прямой кишки, что также способствует распространению кишечных инфекций.
Наиболее часто встречающимися заболеваниями слизистой оболочки кишечника являются проктит и колит.
Проктит — воспаление слизистой оболочки прямой кишки на расстоянии не выше 15 см от анального отверстия, проявляющееся характерной симптоматикой.
Для колита свойственно возникновение воспалительной реакции в ответ на внедрение кишечной инфекции в слизистую оболочку толстой кишки. Воспалительный процесс захватывает сразу несколько отделов толстого кишечника: ампулу прямой кишки и выше расположенные отделы. При вовлечении в воспалительный процесс отделов тонкого кишечника, двенадцатиперстной и подвздошной кишки соответственно, развивается энтерит.
Наиболее часто возбудителем острой формы колита являются шигеллы, несколько реже — сальмонеллы. Помимо инфекции вызвать воспаление слизистой кишечника могут пищевые продукты, отравление или аллергическая реакция, поэтому при постановке правильного диагноза нужно определить наличие или отсутствие возбудителя. Причиной воспалительного процесса в слизистой кишечника могут стать и возбудители других заболеваний — туберкулеза, микоза, что также нужно дифференцировать с кишечной инфекцией.
Патогенетически при всех описанных выше заболеваниях слизистой оболочки кишечника происходят сходные изменения: отек, гиперемия, изъязвление тканей с активной экссудацией воспалительного секрета. Выраженность воспалительных изменений слизистой различна и зависит от формы заболевания. При остро возникающих энтерите, колите или проктите отмечаются наиболее выраженные изменения, тогда как при хронизации процесса воспаления реактивность слизистой становится меньше. В связи с тем, что воспалительный экссудат вытекает через анус на кожу промежности, отмечается ее гиперемия, мацерация, а у некоторых пациентов с проктитом обнаруживаются аногенитальные бородавки.
Симптомы кишечных инфекций

Клиническая картина кишечной инфекции характеризуется симптомами поражения слизистой желудочно-кишечного тракта. Наиболее часто поражается слизистая тонкого и толстого кишечника, реже — желудка и вышележащих отделов.
Для воспалительного процесса в тонком кишечнике свойственно появление выраженного болевого синдрома, отсутствие аппетита, учащение актов дефекации, слабость и повышение температуры тела. Кишечное содержимое приобретает пенистый характер из-за скопления токсинов, продуцируемых микроорганизмом. Из-за токсинов быстро эрозируется слизистая оболочка кишечника, повышается ее кровоточивость.
Так как организм старается освободиться от инфекционного агента и токсинов, учащается количество актов дефекации, стул приобретает водянистый и зловонный характер. Часть токсинов при этом всасывается в кровяное русло, в результате чего возникает общая воспалительная реакция организма.
Изолированное поражение только толстого кишечника характеризуется менее выраженной клинической картиной. Отмечается учащение стула с содержанием обильного количества слизи, гноя и крови. Период обострения длится несколько дней, после чего состояние нормализуется.
Для воспалительного процесса толстого кишечника характерен метеоризм — скопление газов, однако данный симптом не постоянный. Хроническое течение колита — наиболее часто встречающаяся форма патологии желудочно-кишечного тракта.
Симптомы кишечной инфекции:
- тошнота и рвота;
- повышенное газообразование и боли в животе (метеоризм);
- диарея, возможно с примесями крови;
- общая интоксикация (повышенная температура, озноб, головная боль, потеря аппетита, слабость, пониженное артериальное давление);
- возможны высыпания на теле.
Симптоматика хронического колита напоминает менее выраженную клинику острого колита и характеризуется нарушениями со стороны стула (хронический понос или запоры). Факт заболевания длительное время является для больного неизвестным. Характерен при этом и симптом неполного опорожнения кишечника, т.е. позывы к акту дефекации возникают, а кишечное содержимое отсутствует, в результате может появиться небольшое количество слизисто-гнойных выделений с примесью крови. Особенно выраженный болевой синдром появляется при поражениях ампулы прямой кишки, здесь возможны изъязвления и трещины, что доставляет массу беспокойства и неприятных эмоций.
Подобная патология крайне тяжело поддается лечению, поэтому протекает длительно с периодами ложного затягивания участков поражения слизистой, а затем вновь возникающей клинической картиной. При этом также беспокоят слабость, общее недомогание, снижение трудоспособности, похудание, вплоть до анемии в более тяжелых случаях. Хроническому колиту свойственно рецидивирующее течение с периодами обострений.
Отдельно выделяется такое заболевание, как диарея (понос). Данное состояние может быть самостоятельным или являться важнейшим симптомом не только наличия патологии системы пищеварения, но и патологии других органов и систем организма человека. Диарея характеризуется частыми позывами к дефекации и испражнением каловых масс, а в дальнейшем (при их отсутствии) — слизи из кишечника.
Такое патологическое состояние связано с возникающей недостаточностью важных веществ (микроэлементов, биологически активных веществ), необходимых для полноценной работы организма.
При этом нужно помнить, что во врачебной практике выделяют острую и хроническую диарею.
Отдельное место в клинической практике отводится пищевым токсикоинфекциям, симптоматика которых характеризуется наличием тошноты, рвоты (выражена по-разному: от однократной до изнуряющей в течение всего дня), умеренной лихорадки и абдоминальных болей, обусловленных кишечной гипоперистальтикой и метеоризмом. Развитие синдрома диареи предусматривает специфический подход в лечении и профилактике возможных обострений. Более быстрое опорожнение желудка и кишечного тракта переваренной и непереваренной пищи, нарушение всасывания нужных для организма нутриентов (аминокислот, жирных и желчных кислот, моносахаридов, минералов, витаминов и др.), потери при диарее форменных элементов крови — все это требует серьезного отношения к заболеванию и активного лечения.
Для того чтобы установить истинную причину поноса, важно пройти полноценное обследование.
Осложнениями токсического диарейного синдрома и диареи в целом следует считать развитие хронического колита, проктоколита или энтерита. Осложнениями колита и проктоколита можно также назвать переход в язвенный колит, пиелит, перитонит или сепсис (распространение инфекции в кровь).
В очень тяжелых случаях возможны разрывы язв (при тяжелом язвенном колите), сопровождающиеся кишечными кровотечениями, сужение просвета кишки (в тех случаях, когда происходит рубцевание язв), выраженный спаечный процесс.
Как отличить кишечную инфекцию от отравления

И при отравлениях, и при кишечных инфекциях человек чувствует боли в животе, тошноту, у него поднимается температура, появляется диарея, потому бывает так сложно отличить два этих заболевания, особенно в весенне-летний период.
Основные причины кишечных инфекций – бактерии и вирусы, попадающие в организм через рот. Механизм распространения инфекции – фекально-оральный контактным или пищевым путем. Вирусы обычно проникают с посторонними предметами и немытыми руками, а бактерии – с едой и водой. Заражению способствуют антисанитария и недостаточность или отсутствие личной гигиены, неправильное хранение продуктов питания.
К кишечным инфекциям относят дизентерию, сальмонеллез, брюшной тиф, ротавирусная инфекция.
В случаях, когда нарушаются правила приготовления или хранения пищи, и кроме бактерий в ней накапливаются токсины, говорят о пищевой токсикоинфекции (ПТИ).
Кишечные инфекции и ПТИ подлежат эпидемиологическому контролю.
Причина отравления – токсины, попадающие в организм, например, с испорченными продуктами или через укусы насекомых. Чаще всего отравление провоцируют:
- мясные и молочные продукты;
- рыба;
- овощи и фрукты;
- грибы;
- консервы;
- просроченные продукты.
Симптомы отравления преимущественно те же, что и при кишечных инфекциях – тошнота, диарея, высокая температура тела, слабость, боли в животе.
Время – самый простой и почти единственный способ самому определить, что именно с вами произошло. Симптомы отравления появятся через 3-6 часов после того, как вы съели что-то сомнительное. Симптомы же инфекции появляются на 1-3 день после попадания в организм возбудителя.
Кроме того, можно обратить внимание на тех, кто употреблял ту же пищу, что и вы. Если плохо всем – скорее всего, это отравление, а если страдаете только вы – вероятнее, вы подхватили инфекцию.
Подтвердить кишечную инфекцию может врач после сдачи необходимых анализов.
Лечение кишечных инфекций

Оба заболевания проходят без специфической терапии в течение нескольких дней. Обязательно пить много жидкости: воды, морсов, лучше минеральной воды без газов, так как диарея и рвота приводит к обезвоживанию и потере минеральных веществ, от чего страдают почки.
Можно воспользоваться активированным углем и лекарствами, облегчающими симптомы (например, жаропонижающими). Однако применение препаратов для остановки диареи может быть опасно. Это помешает организму выводить яды и бактерии естественным путем, приведет к их задержке и размножению в кишечнике.
При инфекции особенно важно соблюдать личную гигиену и избегать бытовых контактов с окружающими, чтобы предотвратить распространение болезни.
Обратиться к врачу следует, если у вас держится высокая температура и вам не становится лучше спустя 2-3 дня, или если вы обнаружили в кале гной, слизь или кровь.
Также лучше показаться медикам, если у вас наблюдаются признаки сильного обезвоживания, такие как темная моча и сокращение ее количества, судороги, головокружение. В таком случае может понадобиться капельница, чтобы восстановить водно-солевой баланс.
Не стоит заниматься самолечением:
- беременным и кормящим женщинам;
- людям со сниженным иммунитетом;
- страдающим болезнями желудка.
Запоры — симптомы, профилактика и лечение

Кишечник – одна из наиболее восприимчивых частей человеческого организма: он реагирует на любые изменения в питании и образе жизни. Запор – это одна из реакций, которая свидетельствует о неполадках в пищеварительной системе.
Если вы внезапно обнаружили симптомы запора, не стоит отчаиваться. Его причиной может стать банальный стресс или неправильное питание. Для облегчения симптомов можно попробовать следующие методы:
- Физические упражнения стимулируют работу кишечника. Выпейте стакан холодной воды. Лягте на спину и медленными движениями втягивайте живот на протяжении 10 минут. В воду можно добавить немного меда, он обладает легким слабительным действием и очищает организм.
- Легкие поглаживающие движения в качестве массажа помогут уменьшить дискомфорт и улучшат работу пищеварительной системы.
- Применение народных средств: употребите продукты, которые обладают слабительными свойствами. Например, отвар чернослива, кефир или же около 30 мл касторового масла.
- Примите лекарственные средства: капли или порошки от запора.
Для профилактики запоров достаточно выполнять несколько простых правил: организовать режим дня, выполнять физические упражнения, правильно питаться и пить достаточно воды.
Если же единичный случай запора перерастает в хроническое заболевание, обратитесь к врачу, который выяснит причины возникновения симптомов и поможет качественно решить проблему.
Клизма в домашних условиях

Это процесс, требующий наличия определенного опыта. Если же его нет, то, перед тем как начинать что-то делать самостоятельно, нужно предварительно проконсультироваться у человека с медицинским образованием или почитать соответствующую литературу.
Прежде чем проводить процедуру, необходимо ознакомиться с противопоказаниями, при которых ставить клизму не рекомендуется. К ним относятся:
- геморрой;
- болевые ощущения;
- кровотечение из прямой кишки;
- желудочное кровотечение;
- опухоли прямой кишки в стадии распада;
- наличие воспалительного процесса в заднем проходе.
Если вы не имеете опыта в том, как делать клизму в домашних условиях, то поначалу лучше воспользоваться кружкой Эсмарха.
Это приспособление можно подвешивать, что значительно облегчает проведение процедуры и не требует посторонней помощи. В комплекте к кружке Эсмарха должны продаваться наконечник и зажим. Они позволят облегчить введение трубки в кишку и регулировать подачу жидкости.

Для того чтобы сделать клизму, нужно использовать охлажденную кипяченую или сырую отстоянную воду комнатной температуры. Слишком холодная вода тяжело вводится, чрезмерно теплая очень интенсивно всасывается кишечником. Допускается добавление в воду свекольного сока или лимонного сока в соотношении 1 столовая ложка на литр воды.
Самое оптимальное время для проведения процедуры – с пяти до семи часов утра или с восьми до девяти вечера. Физиологические часы организма настроены так, что клизма, проведенная именно в это время, будет иметь наиболее благотворное влияние на организм. На выбор времени также может повлиять домашняя обстановка – само собой разумеется, что данную процедуру лучше проводить в одиночестве.
Нужно подготовить себе место – лучше всего подойдет пол ванной, на который нужно постелить клеенку. Если не хотите ложиться на пол, то можно лечь на стулья – главное, чтобы вам было удобно лежать на боку, и была возможность повесить кружку Эсмарха на высоту 1,5 метра. Перед проведением процедуры нужно обязательно посетить туалет.
- Сначала перекройте зажимом шланг и лягте на левый бок, подтянув колени к животу.
- Намажьте наконечник жирным кремом или вазелином и введите его в анальное отверстие.
- Сжимая и разжимая шланг, регулируйте напор жидкости.
- После того как жидкость попадет в кишечник, зажмите шланг и вытащите наконечник.
- Следует спокойно полежать в течение пяти-десяти минут, стараясь удержать в себе жидкость, затем нужно посетить в туалет.
Для того чтобы облегчить вывод лекарства из организма, делают ромашковые клизмы. После обычной очистительной производят еще одну процедуру, добавив в воду настой ромашки. Этот настой приготавливается следующим образом: несколько ложек ромашки заливается стаканом кипятка. Настаивать двадцать минут, после чего процедить через сложенную вдвое марлю.
Следует отметить, что проведение клизмы без предварительной консультации с врачом крайне нежелательно.
Такая безобидная, на первый взгляд, процедура, как и любое самолечение, может привести к непредсказуемо тяжелым последствиям. Только врач может порекомендовать клизму, предварительно назначив все необходимые анализы и проведя обследование организма.
Автор статьи: Леонова Марина — врач-гастроэнтеролог с высшим образованием, высшая категория, стаж 22 года.
Читайте также:


