Что делать если попала инфекция в лицо
Вариант 1: Экстренная профилактика парентеральных вирусных гепатитов и ВИЧ-инфекции (Приложение 12 к СанПиН 2.1.3.2630-10)
Во избежание заражения парентеральными вирусными гепатитами, ВИЧ-инфекцией следует соблюдать правила работы с колющим и режущим инструментарием.
В случае порезов и уколов немедленно обработать и снять перчатки, выдавить кровь из ранки, вымыть руки с мылом под проточной водой, обработать руки 70%-м спиртом, смазать ранку 5%-м раствором йода.
При попадании крови или других биологических жидкостей на кожные покровы это место обрабатывают 70%-м спиртом, обмывают водой с мылом и повторно обрабатывают 70%-м спиртом.
Если кровь попала на слизистые оболочки глаз, их сразу же промывают водой или 1%-м раствором борной кислоты; при попадании на слизистую оболочку носа - обрабатывают 1%-м раствором протаргола; на слизистую оболочку рта - полоскать 70%-м раствором спирта или 0,05%-м раствором марганцевокислого калия или 1%-м раствором борной кислоты.
Слизистые оболочки носа, губ, конъюнктивы обрабатывают также раствором марганцевокислого калия в разведении 1:10000 (раствор готовится ex tempore).
С целью экстренной профилактики ВИЧ-инфекции назначаются азидотимидин в течение 1 месяца. Сочетание азидотимидина (ретровир) и ламивудина (эливир) усиливает антиретровирусную активность и преодолевает формирование резистентных штаммов.
При высоком риске заражения ВИЧ-инфекцией (глубокий порез, попадание видимой крови на поврежденную кожу и слизистые от пациентов, инфицированных ВИЧ) для назначения химиопрофилактики следует обращаться в территориальные Центры по борьбе и профилактике СПИД.
Лица, подвергшиеся угрозе заражения ВИЧ-инфекцией, находятся под наблюдением врача-инфекциониста в течение 1 года с обязательным обследованием на наличие маркера ВИЧ-инфекции.
Персоналу, у которого произошел контакт с материалом, инфицированным вирусом гепатита B, вводится одновременно специфический иммуноглобулин (не позднее 48 ч.) и вакцина против гепатита B в разные участки тела по схеме 0 - 1 - 2 - 6 мес. с последующим контролем за маркерами гепатита (не ранее 3 - 4 мес. после введения иммуноглобулина).
Если контакт произошел у ранее вакцинированного медработника, целесообразно определить уровень анти-HBs в сыворотке крови. При наличии концентрации антител в титре 10 МЕ/л и выше вакцинопрофилактика не проводится, при отсутствии антител - целесообразно одновременное введение 1 дозы иммуноглобулина и бустерной дозы вакцины.
- в случае порезов и уколов немедленно снять перчатки, вымыть руки с мылом под проточной водой, обработать руки 70%-м спиртом, смазать ранку 5%-м спиртовым раствором йода;
- при попадании крови или других биологических жидкостей на кожные покровы это место обрабатывают 70%-м спиртом, обмывают водой с мылом и повторно обрабатывают 70%-м спиртом;
- при попадании крови и других биологических жидкостей пациента на слизистую глаз, носа и рта: ротовую полость промыть большим количеством воды и прополоскать 70% раствором этилового спирта, слизистую оболочку носа и глаза обильно промывают водой (не тереть);
- при попадании крови и других биологических жидкостей пациента на халат, одежду: снять рабочую одежду и погрузить в дезинфицирующий раствор или в бикс (бак) для автоклавирования;
- как можно быстрее начать прием антиретровирусных препаратов в целях постконтактной профилактики заражения ВИЧ.
Необходимо в возможно короткие сроки после контакта обследовать на ВИЧ и вирусные гепатиты B и C лицо, которое может являться потенциальным источником заражения, и контактировавшее с ним лицо. Обследование на ВИЧ потенциального источника ВИЧ-инфекции и контактировавшего лица проводят методом экспресс-тестирования на антитела к ВИЧ после аварийной ситуации с обязательным направлением образца из той же порции крови для стандартного тестирования на ВИЧ в ИФА. Образцы плазмы (или сыворотки) крови человека, являющегося потенциальным источником заражения, и контактного лица передают для хранения в течение 12 месяцев в центр СПИД субъекта Российской Федерации.
Пострадавшего и лицо, которое может являться потенциальным источником заражения, необходимо опросить о носительстве вирусных гепатитов, ИППП, воспалительных заболеваний мочеполовой сферы, других заболеваний, провести консультирование относительно менее рискованного поведения. Если источник инфицирован ВИЧ, выясняют, получал ли он антиретровирусную терапию. Если пострадавшая - женщина, необходимо провести тест на беременность и выяснить, не кормит ли она грудью ребенка. При отсутствии уточняющих данных постконтактную профилактику начинают немедленно, при появлении дополнительной информации схема корректируется.
Проведение постконтактной профилактики заражения ВИЧ антиретровирусными препаратами:
Прием антиретровирусных препаратов должен быть начат в течение первых двух часов после аварии, но не позднее 72 часов.
Стандартная схема постконтактной профилактики заражения ВИЧ - лопинавир/ритонавир + зидовудин/ламивудин. При отсутствии данных препаратов для начала химиопрофилактики могут использоваться любые другие антиретровирусные препараты; если невозможно сразу назначить полноценную схему ВААРТ, начинается прием одного или двух имеющихся в наличии препаратов.
Использование невирапина и абакавира возможно только при отсутствии других препаратов. Если единственным из имеющихся препаратов является невирапин, должна быть назначена только одна доза препарата - 0,2 г (повторный его прием недопустим), затем при поступлении других препаратов назначается полноценная химиопрофилактика. Если химиопрофилактика начата с использованием абакавира, следует как можно быстрее провести исследование на реакцию гиперчувствительности к нему или провести замену абакавира на другой НИОТ.
Оформление аварийной ситуации проводится в соответствии с установленными требованиями:
- сотрудники ЛПО должны незамедлительно сообщать о каждом аварийном случае руководителю подразделения, его заместителю или вышестоящему руководителю;
- травмы, полученные медработниками, должны учитываться в каждом ЛПО и актироваться как несчастный случай на производстве с составлением Акта о несчастном случае на производстве;
- следует заполнить Журнал регистрации несчастных случаев на производстве;
- необходимо провести эпидрасследование причины травмы и установить связь причины травмы с исполнением медработником служебных обязанностей.
Все ЛПО должны быть обеспечены или иметь при необходимости доступ к экспресс-тестам на ВИЧ и антиретровирусным препаратам. Запас антиретровирусных препаратов должен храниться в любом ЛПО по выбору органов управления здравоохранением субъектов Российской Федерации, но с таким расчетом, чтобы обследование и лечение могло быть организовано в течение 2 часов после аварийной ситуации.
В уполномоченном ЛПО должен быть определен специалист, ответственный за хранение антиретровирусных препаратов, место их хранения с доступом в том числе в ночное время и выходные дни.
Последовательность обработки стоматологических инструментов Использованные стоматологические инструменты и материалы подвергаются обеззараживанию после приема каждого пациента. Если инструменты и материалы являются одноразовыми, необходимо обеспечить безопасность их утилизации. Прежде чем ватные тампоны, пластмассовые слюноотсосы и т. п. будут отправлены на городскую свалку мусора, их следует дезинфицировать, погрузив на один час в 1% раствор хлорамина, или в 6% раствор перекиси водорода, или в 3% раствор хлорной извести, или на 30 мин в раствор инкрасепта. Наконечники бормашин, пустырей, воздушных и водных пистолетов, ультразвуковых приборов для снятия зубных отложений после каждого пациента двукратно обрабатываются 70° спиртом и в конце смены подвергаются обработке 3% хлорамином в течение 60 мин или раствором инкрасепта в течение 30 мин. Инструментарий, соприкасавшийся со слизистой оболочкой пациента и загрязненный биологическими жидкостями (стоматологические ручные инструменты, стекла, зеркала, боры) и перчатки сразу после использования подвергаются дезинфекции, затем проходят предстерилизационную обработку и стерилизацию. Дезинфекция осуществляется путем полного погружения использованных инструментов на 30 мин в емкость с раствором инкрасепта (также может быть использован 3% хлорамин в течение 60 мин или 6% раствор перекиси водорода в течение 60 мин, или 2% раствор вирконса в течение 10 мин, или раствор сайдекса в течение 15 мин, или 0,1% раствор хлорсепта в течение 60 мин). Дезинфицирующий раствор используется шестикратно, после чего меняется. Далее инструменты проходят предстерилизационную обработку: инструменты погружают в другую емкость с раствором инкрасепта при t=20—45°, где моют каждый инструмент ершом в течение 15 с; промывают инструменты проточной водой; ополаскивают дистиллированной водой; проверяют качество очистки: от крови — азапирановой пробой (при положительной пробе повторяют всю предстерилизационную обработку); от щелочи — фенолфталеиновой пробой (при положительной пробе повторяют пп. 2 и 3); инструменты протирают сухими полотенцами или высушивают горячим воздухом до исчезновения влаги. Изделия из стекла, металлов, силиконовой резины стерилизуют без упаковки (в открытых емкостях) или в упаковке из бумаги сухожаровым способом (сухим горячим воздухом). Режим стерилизации: 60 мин при t=180°. Полиры, рабочие части приборов для удаления зубных отложений и боры обрабатывают так же, как инструменты. Стоматологические зеркала подвергают дезинфекции, затем — предстерилизационной обработке (пп. 2, 3 и 4), после чего стерилизуют стеклянными шариками при высокой температуре: хранят в чашках Петри. Резиновые перчатки, ватные тампоны, изделия из полимеров, текстиля, латекса стерилизуют в биксах методом автоклавирования в двух режимах: при t=120°, давлении 1 атм. в течение 45 мин или при t= 132°, давлении 2 атм. в течение 30 мин. Срок сохранности стерильности инструментов в герметичной упаковке (в биксе, в пакете из крафт-бумаги) составляет трое суток, после вскрытия бикса материал в нем считается стерильным в течение рабочего дня. Особенности организации приема пациентов с повышенным риском инфекции.
Не нашли то, что искали? Воспользуйтесь поиском:
Строение кожи человека особенное, на него влияют различные факторы, как внешние, так и внутренние. Именно они отвечают за заболевания кожи. Многие из болезней являются результатом влияния таких факторов как паразиты, вирусы и микроскопические грибки. Чаще всего инфекция попадает на кожу и в глубокие мягкие ткани из-за повреждений - это не обязательно должна быть большая рана, достаточно лишь микроповреждения, чтобы бактерии и микробы проникли внутрь клеток и запустили процесс изменения организма, заражая его.
Инфекции кожи и мягких тканей находятся везде, и им подвержены люди разных возрастных групп, подобные заболевания могут проявиться не только у взрослых людей, но и у детей. Только компетентный специалист может найти отличия между неинфекционным и инфекционным заболеванием. Именно поэтому не стоит пытаться самостоятельно вылечиться, ведь чаще всего это не приносит никакого результата. Прежде чем начинать медикаментозное лечение или терапию, необходимо выяснить причину, повлекшую за собой заболевание. При этом любое кожные заболевание подразумевает под собой срочный визит к врачу при первых изменениях кожного покрова для того чтобы снизить негативные последствия заболевания. Более подробно о лечении инфекций кожи (фото прилагается) читайте дальше.
Классификация кожных заболеваний
Для того чтобы классифицировать любое кожное заболевание, необходимо установить его локализацию, а именно то место, в котором и протекает процесс болезни.
Уже исходя из этого можно разделить заболевания кожи на кожные инфекции, инфекции подкожной клетчатки и более глубоких тканей. При этом важно определить, системная инфекция или же локальная. Последняя характеризуется отсутствием интоксикации и ее признаков, а также неизменностью состояния организма. Если же признаки токсичного состояния организма присутствуют, то речь идет о системном заболевании. Как правило, данная характеристика влияет на дальнейшее лечение больного.
Любая инфекция может иметь различное местоположение на теле больного, однако симптоматика остается одной и той же. По этой причине специалисты классифицируют инфекции кожных покровов согласно специфике их возбудителей. Сюда можно отнести грибки, вирусы и паразитов.
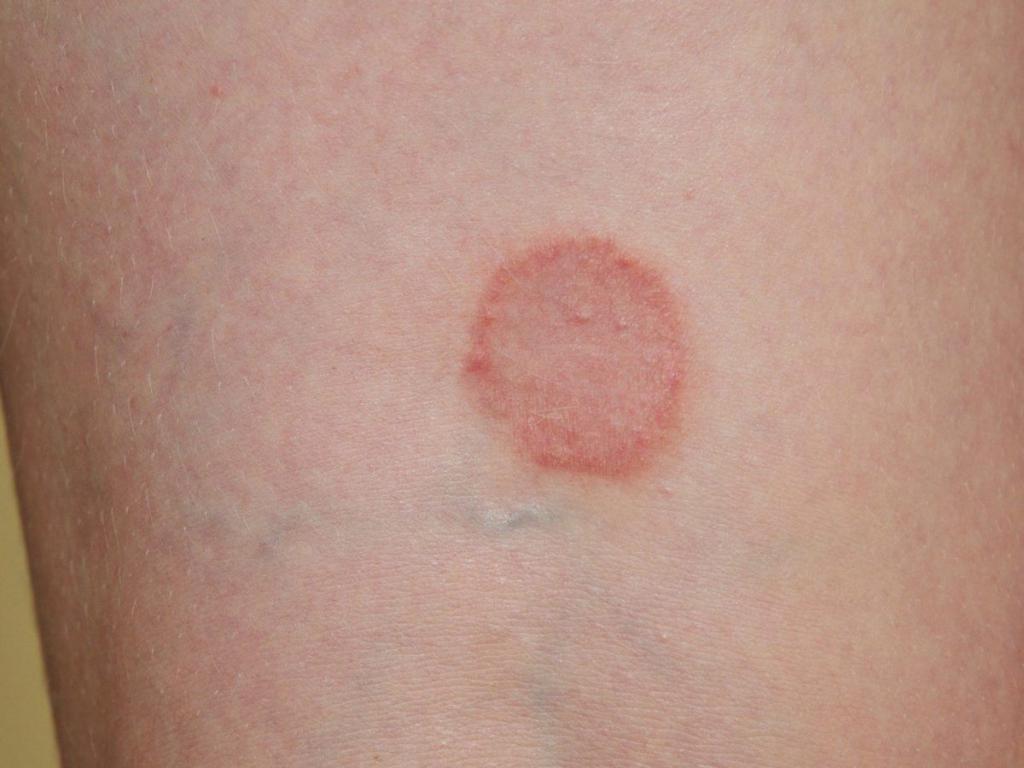
Бактериальная инфекция: общая характеристика
Самым значимыми и наиболее распространенным бактериям, которые могут вызвать кожные заболевания, можно отнести:
- Боррелию.
- Чумную бактерию.
- Палочку Сибирской язвы.
- Стрептококк (к нему относится рожистое воспаление).
- Стафилококк.
- Риккетсию.
Каждая болезнь обладает своими клиническими симптомами. Однако в любом случае общее состояние пациента меняется, симптомы же чаще появляются на кожных покровах и реже - на внутренних тканях.
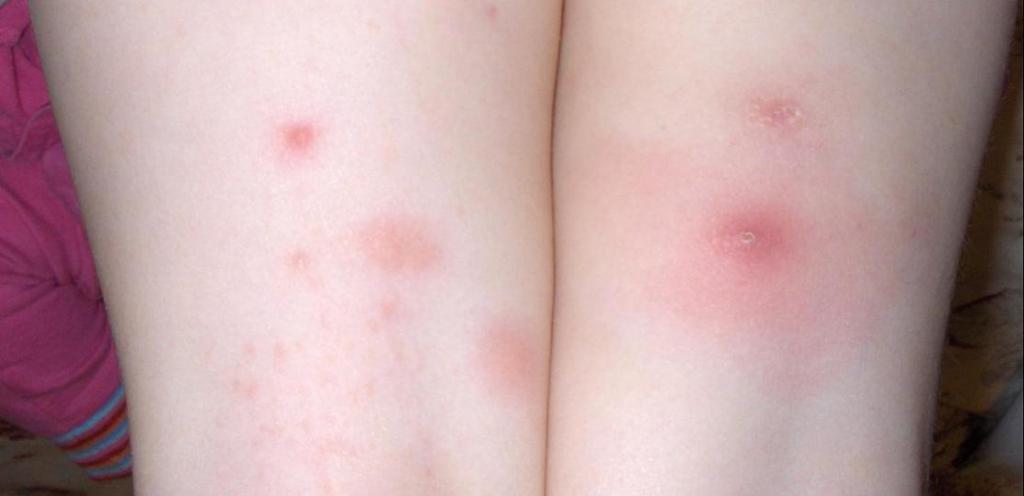
Стрептококк и стафилококк
Стрептококковой и стафилококковой инфекциям чаще подвержены младенцы, если за ними проводится ненадлежащий уход. Также в группе риска - дети, которые часто болеют и даже имеют ослабленный иммунитет, к последней группе можно отнести и взрослых людей.
Как правило, симптомы данных инфекций являются вариабельными, то есть заболевание может поразить любой участок кожного покрова или глубоких тканей. Чаще всего при диагностике выявляют такие состояния:
- Поражается сальная железа и волосяной фолликул, при этом возникает фурункул, он может быть как один, так и множество.
- Возникает флегмона - состояние, при котором ткани начинают плавиться.
- Появление абсцесса - полости с гнойным содержимым.
Опасными являются не только заболевания, несущие в себе инфекцию, но также существует риск того, что возбудитель распространится, попадая в кровь и во внутренние органы, начав воспаление в них. Это наиболее критично для новорожденных детей, что может привести к летальному исходу.
Во время лечения же уничтожаются возбудители, восстанавливаются биохимические процессы, нарушенные во время болезни.
В качестве медикаментозного лечения применяются антибиотики широкого спектра действия, солевую и коллоидную терапию, также инфузионную. Мази, в состав которых также входят антибиотики, не помогают. Они не смогут избавить больного от стафилококка или стрептококка полностью. Поэтому применять их отдельно не стоит. Если же инфекция распространилась довольно широко и доходит до костей, то чаще всего лучшим решением этой проблемы считается хирургическое вмешательство: во время проведения операции необходимо вскрыть гнойник и дренировать его.
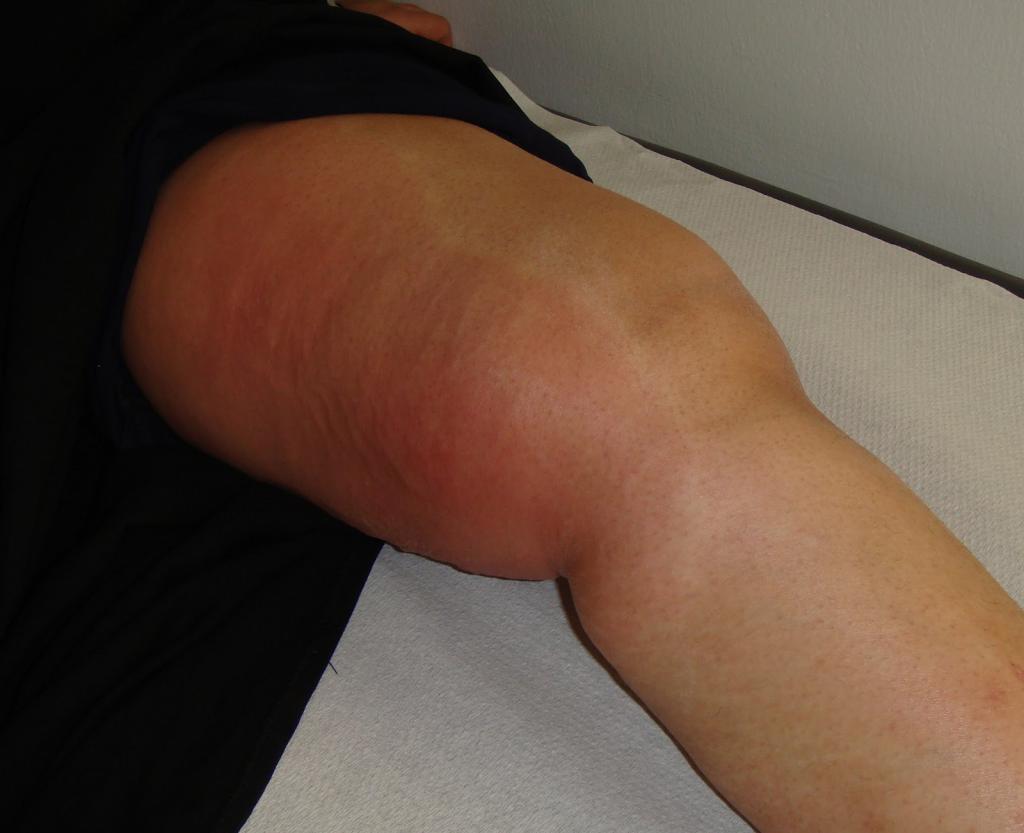
Рожистое воспаление
Это воспаление относится к стрептококковому, так как вызвано одной из его разновидностей. Дети редко подвержены этому заболеванию, в группе риска находятся пожилые и люди среднего возраста, страдающие заболеваниями сердечно-сосудистой системы или имеющие неустойчивый гормональный фон. Как правило, симптомами рожистого воспаления являются:
- Внезапное появление клинических симптомов.
- Повышение температуры и ухудшение состояния организма.
- Образование отечных, "горячих", "красных" пятен на коже, имеющих четкий контур.
- Появление пузырей с серозной жидкостью или кровью.
Данная инфекция кожи, как правило, ассоциируется с иной микрофлорой микроорганизмов, что может поразить глубокие ткани кожи.
Чтобы вылечить больного, назначаются различные антибиотики, и проводится инфузионная терапия широкого спектра. Однако даже это не может гарантировать полного исцеления организма. Чаще всего болезнь проявляется снова и снова десятки раз. Профилактики от данного недуга все еще нет.
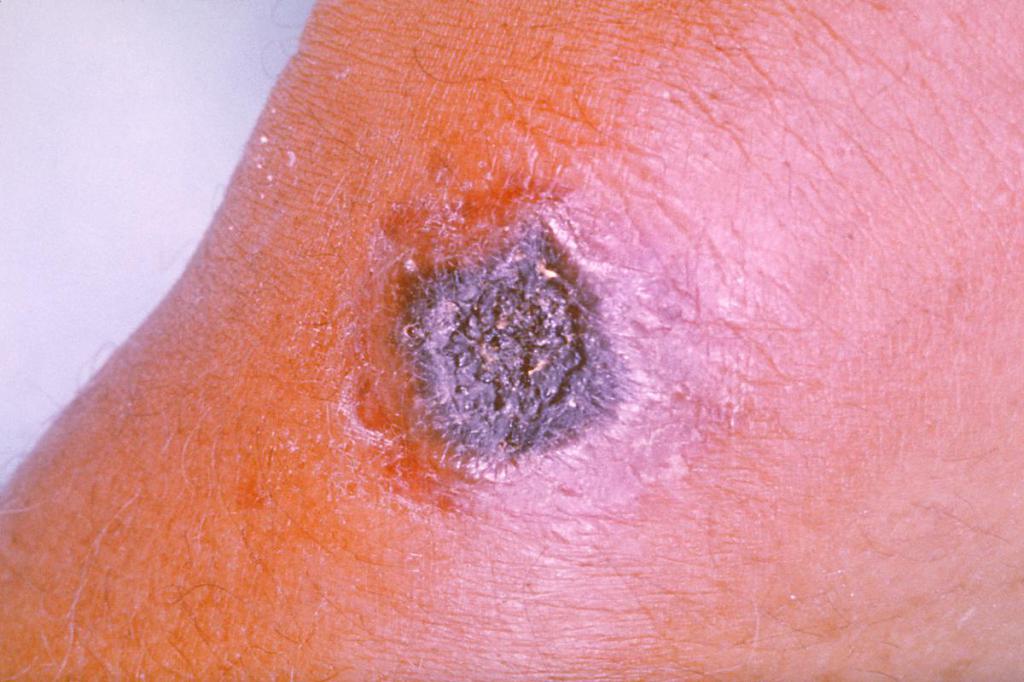
Сибирская язва
Споры Bacillus anthracis характеризуются устойчивостью к окружающей среде. Именно они являются причиной инфицирования кожи больного. Данные споры, как правило, остаются активными в течение десятков лет.
Заразиться человек может от инфицированных сельскохозяйственных животных непосредственно через кожу. Также инфекция может содержаться в молоке, мясе или шерсти скота. Данному заболеванию чаще подвержены взрослые люди, чем дети, из-за более частого контакта с зараженным животным. Чаще всего от сибирской язвы страдает именно кожа, но известны случаи, когда проявлялось заражение крови, кишечника или легких.
Как правило, сибирская язва характеризуется следующими симптомами на коже:
- Сыпь и дальнейшее ее изменение от пятна до язвы.
- Со временем пятна приобретают черный цвет, они не причиняют боли.
- Из-за пузырьков, которые образуются в язве, она может расти.
Данная инфекция кожи ног и рук удачно диагностируется при помощи специфических исследований. Во время диагностирования важно отличить такое заболевание как сибирская язва от трофической язвы и пролежней. Сибирская язва не поддается хирургическому лечению. Также не помогают мази, примочки или любое прогревание. Главной терапией считаются антибиотики при инфекции кожи у детей (фото можно увидеть в статье) и взрослых на основе пенициллина.
Чума (кожаная или кожно-бубонная)
Любая форма чумы является достаточно опасной инфекцией, она с легкостью может передаться от больного человека к здоровому, как правило, протекает болезнь тяжело. Если же игнорировать симптомы и не обращаться за медицинской помощью, можно умереть. Yersinia pestis является возбудителем чумы. Источниками же часто служат различные грызуны, например, портовые крысы. В группу риска падают взрослые, дети же страдают от нее редко.
Кожная чума, как правило, приводит к некрозу кожных покровов и лимфоузлов, плюс организм человека истощается. Пораженные участки кожи болезненные, подвержены покраснению и отечности, невозможно управлять пораженный конечностью.
Если же специализированное лечение отсутствует, а к нему относятся различные противомикробные препараты, такие как стрептомицин, то человека ждет смерть. Больной, какая бы форма чумы у него ни наблюдалась, является опасным для общества, так как микробами может заразиться кто-то еще.
Вирусные инфекции: общая характеристика
Среди огромного спектра вирусов относительно их распространения и значимости выделяют такие как герпесвирус, папиломавирус, краснуха и корь (детские капельные инфекции). Отмечается также то, что корь, краснуха и другие детские капельные инфекции являются вторичными для заболеваний кожи. Основному же заражению подвергаются внутренние органы и глубокие ткани. Данные инфекции на коже лица могут проявляться не только у детей, но и у взрослых.
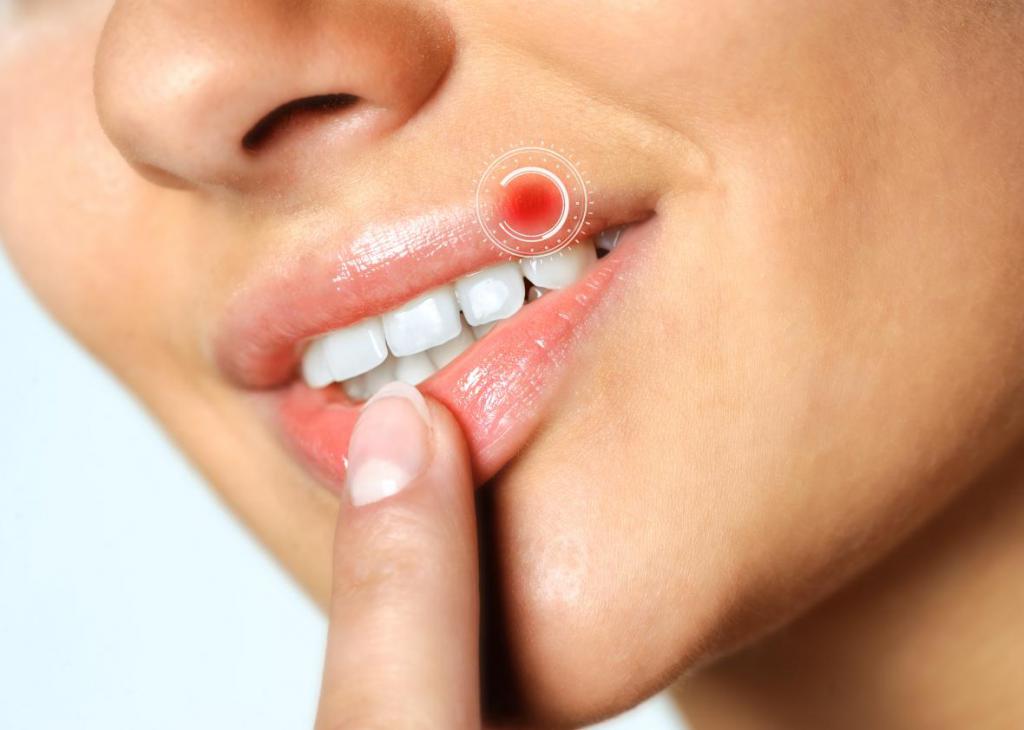
Инфекция герпеса
Чаще всего вирусная инфекция кожных покровов ассоциируется с вирусом герпеса. На данный момент их существует 8. Как правило, для каждого типа характерны свои симптомы. Однако существуют и схожие моменты, такие как поражение кожи и иногда мягких тканей. Инфекция герпеса характеризуется следующими проявлениями: если мягкие ткани также были инфицированы, что случается редко, тогда количество пузырей может расти; зона поражения, как правило, становится шире, что несет за собой неприятные ощущения.
От таких признаков инфекции герпеса в острой форме как пузыри и покраснения сложно избавиться полностью - это сделать практически не представляется возможным. Препараты, которые борются с вирусами, такие как "Ацикловир" отличаются быстрым и эффективным действием, однако они не могут прекратить распространение болезни полностью. Как правило, инфекция герпеса сопровождает человека всю его жизнь, заражаются же люди еще в детском возрасте.
Инфекция папилломавируса
Ей больше подвержены взрослые, дети же сталкиваются с ней нечасто. Сегодня данный вирус имеет десятки видов. Клинические симптомы различны. Это могут быть кожные проявления, такие как папиллома или бородавка, может даже дойти до злокачественного образования в органах репродукции. Именно локализация определяет будущее лечение вируса, это может быть как медикаментозное лечение, так и хирургическое вмешательство.
Грибок кожи: общая характеристика
Грибки распространяются широко, их можно найти в любой стране. Не обязательно грибковой инфекции может быть подвержен человек, ведущий асоциальный образ жизни, часто в группу риска попадают дети из-за контакта с различными предметами, окружающими их. Как правило, даже мелкого повреждения хватает для того, чтобы заразиться грибком.
Признаки грибковой инфекции кожи рук и ног:
- Измененный цвет кожи.
- Изменение толщины кожи, образование шелушения.
- Отсутствие болевого синдрома, при этом наблюдается сильный кожный зуд.
Грибок не может исчезнуть без медикаментозного лечения, необходимы препараты, борющиеся с ним, как местного действия, так и системного. Также важным моментом остается соблюдение гигиены.
Так что можно сказать, что кожные инфекции, а также инфекции мягких тканей наблюдаются у взрослого человека и ребенка. Они не должны лечиться самостоятельно, так как это только может усугубить ситуацию и привести к плачевному результату, который не сможет исправить ни один врач. Именно поэтому лечение может происходить только под наблюдением специалистов в медицинском учреждении, которые полностью ознакомлены с заболеванием и всей его симптоматикой, знают возможные осложнения, с применением различных препаратов, таких как антибиотики и противовирусные, антибактериальные средства.
Общая терапия
Вещества, назначенные для внешнего использования при дерматологических болезнях, можно поделить на гормональные и негормональные. Главным компонентом мазей и кремов на базе гормонов считаются глюкокортикостероиды, какие имеют свойство моментально ликвидировать воспаление и замедлять иммунную реакцию. Это гарантирует сдерживание признаков многих дерматологических болезней, но непрерывное применение гормональных медикаментов — даже при условии их местного нанесения — рискованно.
Во-первых, они подавляют локальный иммунитет кожи, что делает ее чувствительной для присоединения вторичной инфекции, что просто проникает через поврежденные кожные покровы.
Во-вторых, ведут к истончению и потере предохранительных качеств эпидермиса.
А в-третьих, продолжительное использование глюкокортикостероидов порождает адаптацию кожи, и их отмена способна вызвать новое усугубление болезни.
Из числа средств, которые по эффективности не уступают гормонам, особое место занимают препараты с цинком (пиритионом цинка). В отличие от обыкновенного оксида цинка, который имеет только подсушивающее воздействие, активный цинк (пиритион цинка) включает целый комплекс значимых качеств:
- убирает воспаление;
- уменьшает раздражение;
- оберегает кожу от присоединения инфекции;
- возобновляет испорченную структуру и барьерную функцию кожи.
Болезни лица могут быть спровоцированы внешними и внутренними причинами. Важно понимать, что факторов, провоцирующих появление кожных заболеваний, может быть несколько. Точные причины проблемы может установить только дерматолог, который должен знать полную картину вашего здоровья. В частности, обострение болезней ЖКТ зачастую сопровождается высыпаниями на коже и изменением цвета лица.
Причины кожных заболеваний

Основные причины, вызывающие или усугубляющие кожные заболевания:
- генетическая предрасположенность;
- наличие хронических заболеваний;
- стресс и наличие навязчивых состояний (прикосновение к лицу, расчесывание ранок, постоянное использование антибактериального мыла);
- инфекция или заражение вирусом;
- гормональные нарушения;
- различные аллергические реакции;
- заражение кожными паразитами;
- постоянное воздействие негативных факторов (некачественная вода, сильная запыленность, повышенная влажность окружающей среды, загрязненный воздух и прочее);
- наличие вредных привычек, нарушение режима гигиены, питания и сна;
- использование неподходящей, некачественной или испорченной косметики.
Важно!Заболевания кожи лица, не связанные с инфекциями и вирусами, могут быть спровоцированы хроническими болезнями, генетическими особенностями или внешними факторами.
Купероз
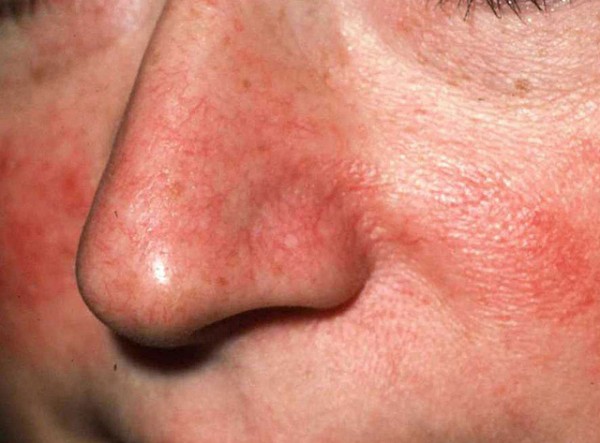
Частые причины появления:
- травмы;
- воздействие УФ-лучей;
- наследственность;
- употребление алкоголя и курение;
- длительное воздействие низких температур;
- пилинг и другие косметические процедуры;
- наличие хронических заболеваний.
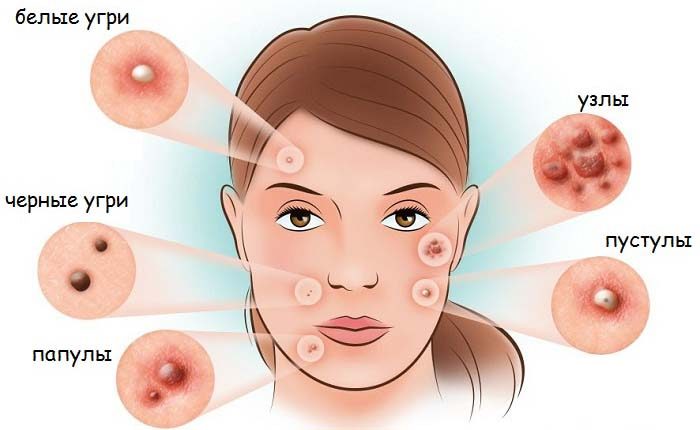
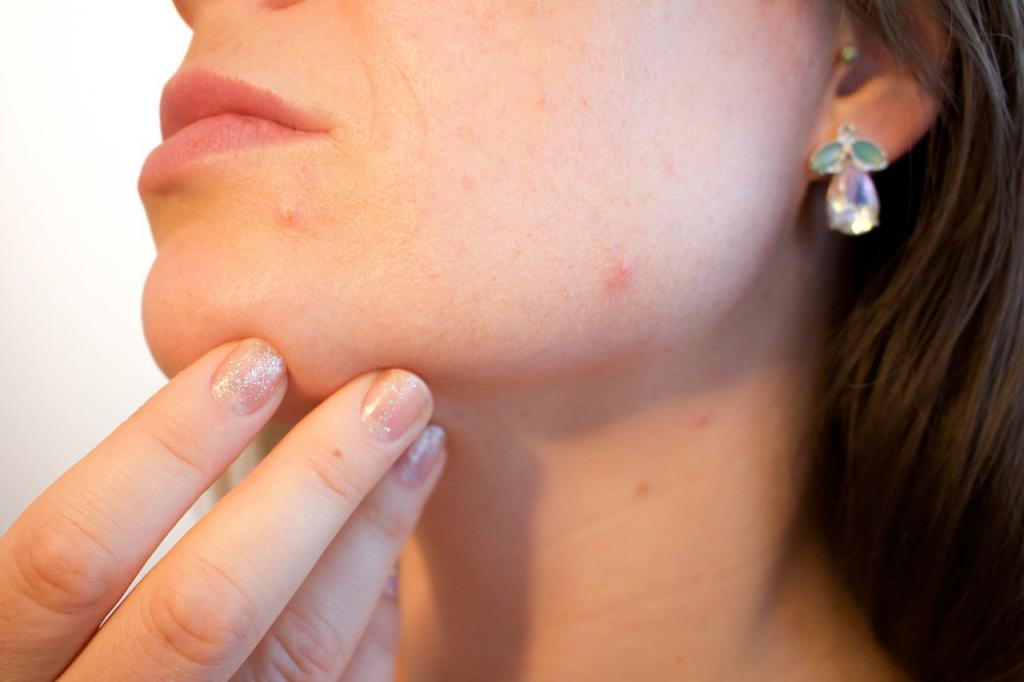
Симптомы: наличие угревой сыпи, гнойников, внутренних прыщей. Причина проявления: воспаление сальных желез. Существует три степени тяжести акне: высокая – более 40 высыпаний, средняя от 10 до 40, легкая – до 20 образований.
- гормональные изменения (возрастные, менструальные и другие);
- наследственность;
- побочный эффект гормонотерапии.
Обычно акне наблюдается у подростков, но может проявиться и у взрослого. В группе риска – люди с жирной кожей или гормональными отклонениями.
Аллергия
Аллергическая реакция может появляться в виде зуда, шелушения, отеков, покраснений и высыпаний. Реакция может наблюдаться при воздействии внешних и внутренних факторах: приеме пищи, использовании косметики, наличии пыльцы, контакте с тканями. Высыпания могут наблюдаться и по всему телу, и поражать только лицо.
Меланома
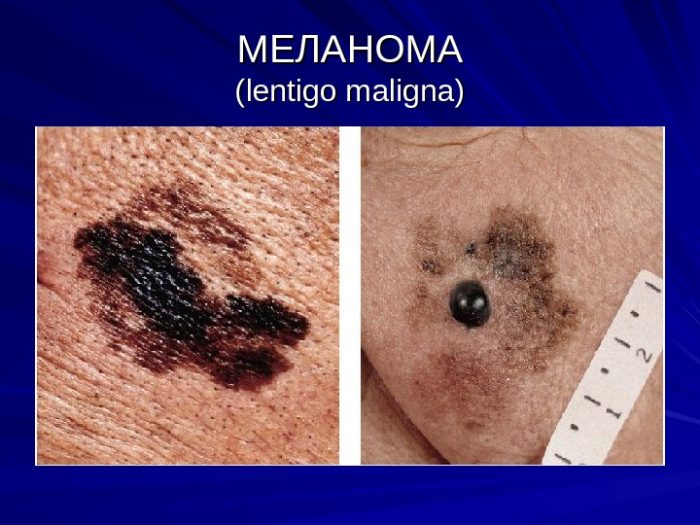
Это злокачественная опухоль, которая может развиться из невуса. Основные признаки: болезненность, изменение контура или цвета, уплотнение, увеличение невуса. Чаще от меланомы страдают взрослые пациенты.
Кератоз
Проявление: ороговение, уплотнение, шелушение участка кожи. Процесс протекает без воспаления, но приносит болевые ощущения при развитии, так как кожа может трескаться, появления зуд, изъявления.
Витилиго
Отсутствие пигментации на участках кожи, из-за чего на теле и лице появляются белые или розовые пятна. Пятна могут увеличиваться, образуя крупные очаги поражения, стремящиеся к круглой форме. Причины возникновения не установлены.
Хлоазма
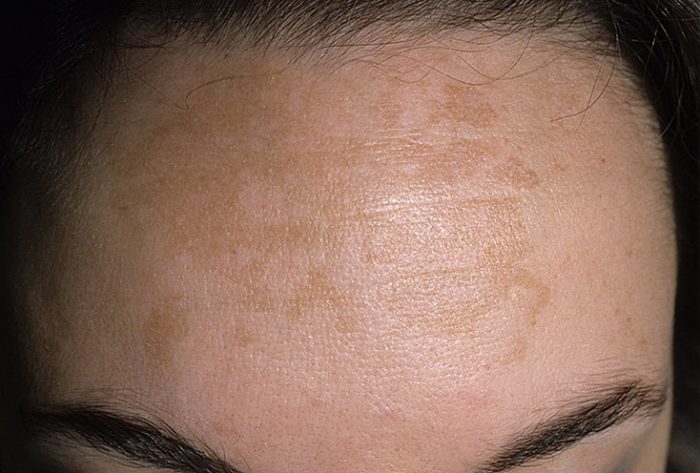
Противоположности витилиго: чрезмерная пигментация. Участок темного, обычно коричневого цвета, постепенно увеличивается. пятна могут сливаться в один округлый очаг поражения. Может быть вызвана беременностью или заболеваниями: нарушения работы яичников, печени или гипофиза.
Важно! Дерматозы – группа заболеваний, протекающих с воспалительными процессами. Могут быть врожденными и приобретенными, в том числе из-за неврологических отклонениях, нарушений функционирования эндокринной системы, реакции на паразитов, снижении иммунитета.
Периоральный дерматит
Болезнь чаще поражает женщин. Папуло-пустулы и мелкие папулы, размером не более 2 мм, локализуются в периорбитально или/и периорально. Нередко проявляется после приема кортикостероидных препаратов, назначенных при других кожных болезнях. Важно: при этом заболевании наблюдаются узкий непораженный кожный участок вокруг контура губ.
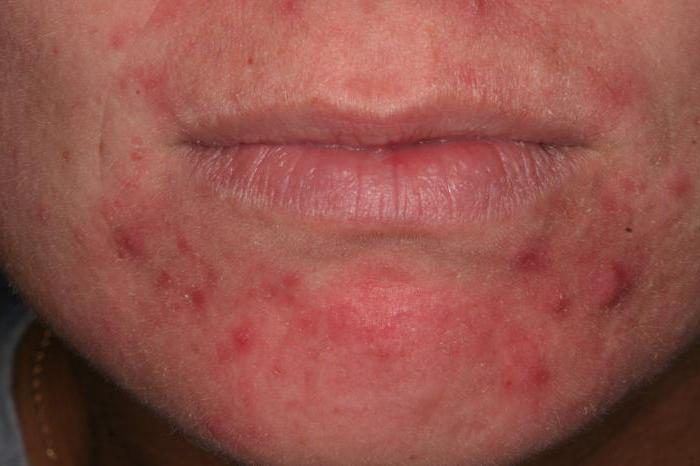
Розацеа
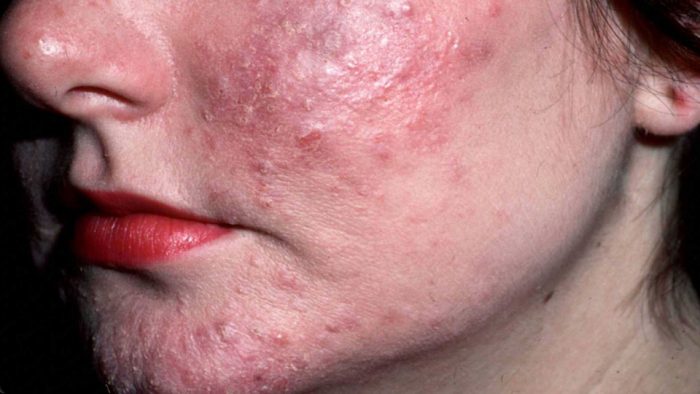
Как правило, поражения затрагивает только кожу лица, в группе риска взрослый пациент с генетической предрасположенностью. Имеет полиэтиологическую природу и стадийное течение. Проявление: гиперемия лица, пустулы, отечные папулы, телеангиэктазия. Важно: свойственна гиперплазия соединительной ткани и сальных желез, а не повышенное выделение секрета сальных желез (в отличие от акне). Как правило, кожное заболевание проявляется у пациентов 35-40 лет, достигает пика в 40-50 лет. Болезнь провоцируется изменениями тонуса поверхностных сосудов кожи, вызванных эндогенными и экзогенными факторами.
Демодекоз
Специфические высыпания, вызванные деятельностью клеща Demodex folliculorum, наблюдаются на подбородке, щеках, носе, лбу. Степень воспалительного процесса зависит от реакции оргазма на присуствие паразита в сально-волосяных фолликулах. Диагноз ставится только после анализов.
Мелкоузелковый саркоидоз
Важно! Грибковые и инфекционные заболевания кожи лица провоцируются патогенные организмами. Инфекции на лице могут заразить глубокие ткани или попасть в кровоток, став причиной сепсиса.
Себорейный дерматит
В этом случае высыпания поражают в основном носогубные складки, волосистую часть головы, подбородок и заушные складки. Чаще проявляется у пациентов с себореей – другого кожного недуга. Иногда поражение затрагивает тело: кожу вдоль позвоночника, между лопатками или на груди. Наблюдаемые очаги эритемы имеют четкие границы, желтоватые чешуйки и мелкие фолликулярные узелки. Пациент с заболеванием может ощущать небольшой зуд.
Стрептококковое поражение
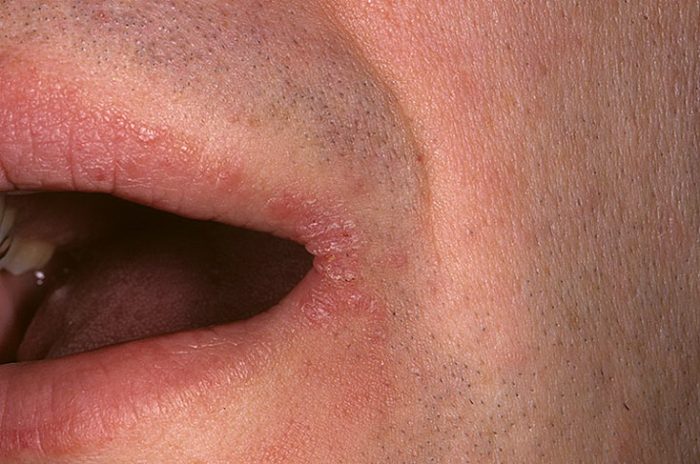
В основном встречается у женщин и детей, поражение затрагивает гладкую кожу и не имеет связи с фолликулярным аппаратом. Проявление: флектены или импетиго, быстро вскрывающегося и образующего серозно-гнойные корки. Чаще наблюдается в уголках рта и глаз.
Важно!Гнойничковые болезни кожи лица чаще всего возникают из-за влияния стрептококков, грибковых инфекций, стафилококков и других инфекций. Факторы, способствующие развитию болезни: повышенный сахар крови, микротравмы, гиповитаминозы. Выделяют поверхностные и глубокие формы. Фурункулы с одним гнойно-некротическим стержнем и карбункулы является проявлением глубокой формы.
Фолликулит
Чаще обнаруживается у взрослых мужчин. При удалении волос в области поражения отчетливо видна гнойная муфточка вокруг волосяного корня. Чаще гнойничковые поражения поверхностные. При фолликулите пустула располагается в устье волосяного фолликула. Схожее отклонение – сикоз – локализуется в области бровей, бороды, и других щетинистых волос, при нем образуется достаточно крупная пустула.
Вульгарные угри
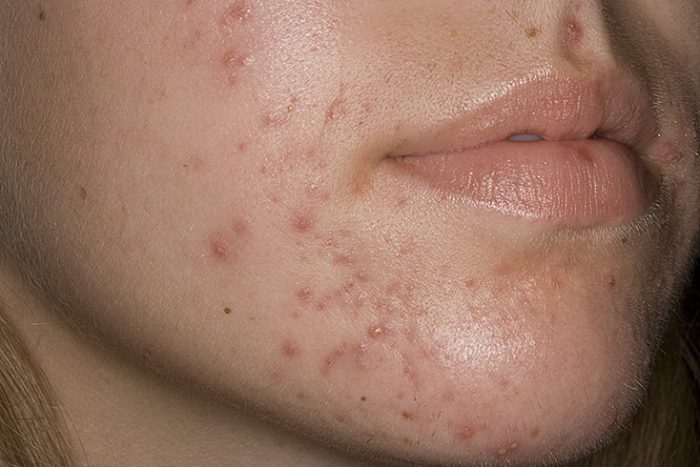
Гнойное воспаление волосяного фолликула и непосредственно сальной железы. Зачастую вызвано со стафилококковой инфекцией. Обычно высыпания наблюдаются на лице, груди, спине. Течение болезни лица: появление черных точек – комедонов, затем появление болезненного красного узелка, после – формирование гнойной пустулы.
При инфекциях возможно некротическое акне, при котором в глубине элемента прогрессирует некроз. В этом случае после заживления образуется рубец. Распространение процесса повышает риски абсцессов и конглобатные угри.
Важно!Вирусные кожные болезни встречаются у 3-4% взрослых пациентов и у до 10% детей.
Простой герпес
По оценкам ученых, эта форма герпеса наблюдается у 90% населения. Вирус попадает в организм через травмированную кожу, слизистые оболочки, возможно – половым путем. Герпес может не проявлять себя годами, но активизироваться при стрессах, других заболеваниях, переохлаждении. При этом происходит пузырьковая реакция на небольшом кожном участке, как правило, на лице.
Опоясывающий лишай
По сути, это тяжелая форма герпеса. Чаще диагностируется у пожилых людей с низким иммунитетом или перенесших болезнь или значительный стресс. Высыпания не болезненны, но отсутствие лечение может вызвать поражение ЦНС.
ВПЧ — Вирус папилломы человека
Вызывает появление кондилом и бородавок на слизистых оболочках и коже. Известно более 200 разновидностей вируса, из них 50% является главной причиной возникновения бородавок. Причина поражения вирусом: низкий иммунитет и кожные микротравмы. При заражении вирус может долгое время не проявляться, но активизироваться, когда организм ослабнет. Имеется определенная связь между заражением ВПЧ и некоторыми формами онкологических болезней, в том числе раком шейки матки.
Важно!Обычно у каждой болезни есть ярко выраженная симптоматика, но не редко изменения кожи могут группироваться, что усложняют процесс диагностики. Для выяснения причин появления отклонений необходимо пройти обследование и быть предельно откровенным с дерматологом, не скрывая привычек или заболеваний. Самолечение или использование препаратов без точной постановки диагноза может усугубить ситуацию.
Читайте также:


