Чем волчанка отличается от аллергии
Аллергия и псориаз – два распространённых, но совершенно разных заболевания, которые могут сочетаться друг с другом. На развитие этих патологий оказывают влияние сторонние причины, поэтому искать тесную взаимосвязь между ними не нужно – её нет.
Как отличить аллергию от псориаза или волчанки?
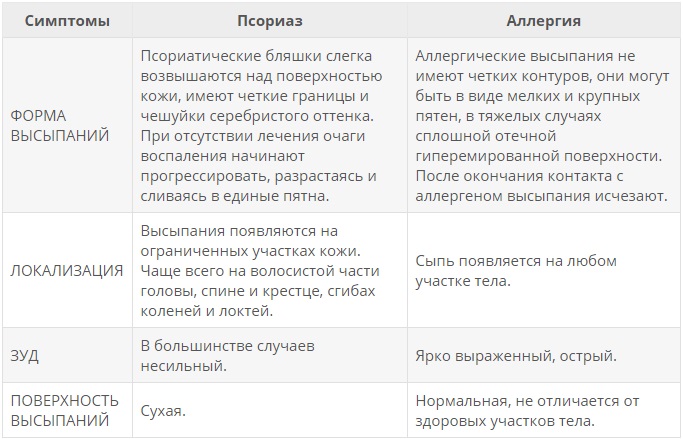
Все три заболевания имеют кожные высыпания и непосредственную связь с иммунной системой, но причиной их развития отличаются друг от друга
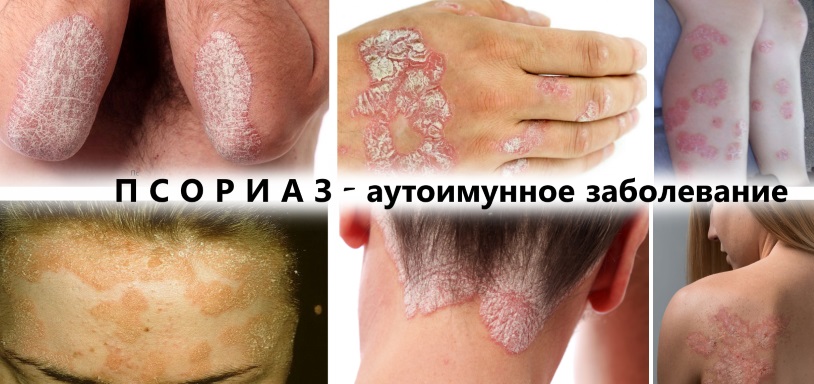
Псориаз — это аутоиммунное заболевание, на фоне которого организм по ошибке начинает борьбу с собственными здоровыми клетками.
Аллергия — это иммунный ответ на внешний раздражитель. Например, организм может остро реагировать на шерсть домашних животных, различные таблетки или продукты питания.
Системная красная волчанка — одно из сложнейших аутоиммунных заболеваний, при котором в организме появляются антитела к собственной ДНК.
Обострения и аллергии и псориаза начинается с нервного расстройства, избыточного ультрафиолетового излучения и ухудшения состояния иммунной защиты организма в результате наличия в нём хронических патологий.
Некоторые пациенты ошибочно принимают появление псориаза за аллергическое заболевание. Человек, малознакомый с медициной, легко может перепутать симптомы этих патологий между собой, так как в обоих случаях появляется зуд и высыпания на кожных покровах.
Чаще всего человек воспринимает симптомы псориаза за аллергию, т.к. последний недуг более распространён.
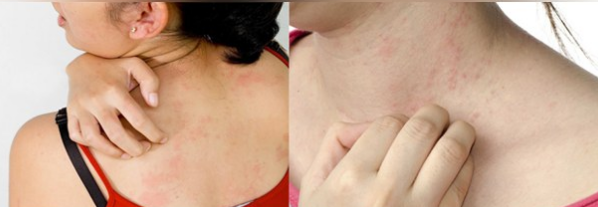
Прекрасно, если на этом этапе человек обратиться к специалисту для уточнения диагноза, ведь методы терапевтического воздействия например аллергии и псориаза, а тем более волчанки, совершенно разные.
Псориаз это аутоиммунное заболевание, которое развивается у людей, имеющих сбои в иммунной системе. Когда организм теряет защитные свойства, он перестает различать чужеродные и собственные клетки. В результате иммунитет начинает атаковать здоровые клетки в качестве чужеродных агентов и атакует их, провоцируя возникновение внешних проявлений на кожных покровах.
Несмотря на то, что плохая генетика является главной причиной возникновения псориаза (определяется у 70% больных), его развитие могут спровоцировать и другие внешние и внутренние факторы, список которых следует пополнить:
- продолжительным применением лекарственных препаратов, которые человек начал задействовать без врачебного назначения;
- чрезмерным употреблением алкоголесодержащих напитков;
- никотиновой зависимостью;
- побочным эффектом от некоторых медикаментов;
- любой стадией ожирения; резкой переменой климатических условий;
- систематическим травмированием эпидермиса;
- сбоями в эндокринной системе;
- снижением иммунитета;
- нарушениями в работе ЦНС;
- чрезмерным увлечением солнечными ваннами; перенесенными стрессами и т. д.
Степень развития и течение заболевания может быть как в относительно доброкачественной хронической, так и в тяжёлой острой формах. Наряду с кожей, различными органами и тканями в процесс могут вовлекаться слизистая оболочка полости рта и красная кайма губ. СКВ является довольно распространенным заболеванием. Начинается заболевание в возрасте 20-40 лет. Женщины болеют значительно чаще. Причины заболевания окончательно не выяснены и пока полностью не поддавались лечению. Возможно не все нестандартные подходы были испробованы.
КРАСНАЯ ВОЛЧАНКА (lupus erythematodes; син. эритематоз) — заболевание из группы диффузных болезней соединительной ткани (коллагенозов). Различают две основные формы болезни: кожную (интегументную) и системную. При интегументной форме поражение ограничивается преимущественно или исключительно очагами на коже, в то время как при системной форме в патологический процесс вовлекаются многие органы и ткани в разнообразных сочетаниях, а на коже и слизистых оболочках имеются весьма полиморфные изменения. Кожная форма обычно проявляется в виде дискоидной красной волчанки, реже встречаются центробежная эритема Биетта и глубокая красная волчанка Капоши-Ирганга.
Дискоидная красная волчанка наиболее часто встречается в странах с влажным и холодным климатом и является редкостью в тропиках. Среди больных преобладают женщины молодого и среднего возраста. Этиологию дискоидной красной волчанки нельзя признать окончательно установленной. Наиболее вероятно вирусное происхождение заболевания: при электронной микроскопии в пораженной коже обнаруживают тубулоретикулярные вирусоподобные включения. В патогенезе определенную роль играют хроническая очаговая (чаще стрептококковая) инфекция, переохлаждение, инсоляция, лекарственная непереносимость, аутоаллергия. Особенности локализации кожных поражений связаны с солнечным облучением и местной механической травмой. Для кожного поражения характерны три кардинальных симптома: эритема, гиперкератоз и атрофия. Меньшее значение имеют инфильтрация, телеангиэктазии и пигментация. Первая (эритематозная) стадия процесса характеризуется появлением небольшого розового, слегка отечного, четко отграниченного пятна, постепенно увеличивающегося в размерах. Во второй (гиперкератозно-инфильтративной) стадии на поверхности пятна появляются мелкие, плотные серовато-белые чешуйки, удаляемые с большим трудом и болью (симптом Бенье-Мещерского), сам очаг превращается в плотноватую дисковидную бляшку. При переходе в третью (атрофическую) стадию в центре очага формируется гладкая нежная алебастровобелая рубцовая атрофия, постепенно распространяющаяся на всю площадь очага, в зоне которой могут быть телеангиэктазии и краевая пигментация. Типична локализация на открытых участках кожи: лицо (особенно на носу и щеках, где очаг может напоминать по форме бабочку), ушные раковины, шея, открытая часть груди. Нередко поражаются волосистая часть головы и красная кайма губ. Возможно поражение слизистой оболочки рта, где очаги имеют вид синюшно-красных или белесоватых, четко отграниченных плотноватых бляшек с запавшим, иногда эрозированным центром. Эрозивные очаги на слизистой оболочке рта болезненны во время еды. Для дискоидной красной волчанки характерно длительное непрерывное течение с периодическими ухудшениями в весенне-летний период, что связано с выраженной фотосенсибилизацией. Четких признаков системности процесса обычно обнаружить не удается, в связи с чем, ее рассматривают как антипод системной красной волчанки. В то же время при тщательном динамическом наблюдении и обследовании у части больных в отдельные периоды можно выявить клиническую и лабораторную микро-симптоматику, что свидетельствует о едином существе всех форм красной волчанки. В клинически здоровой коже у больных дискоидной красной волчанкой гистохимическими методами обнаруживают начальные изменения, подобные таковым в очагах поражения. При воздействии неблагоприятных факторов дискоидная красная волчанка иногда может переходить в системную. Патогистологические признаки дискоидной красной волчанки не являются строго специфичными. Начальные изменения состоят в расширении сосудов поверхностной кровеносной сети с отеком сосочков и подсосочкового слоя, где в дальнейшем образуется гнездный околососудистый инфильтрат из лимфоидных клеток с примесью плазматических, тучных клеток и гистиоцитов. Инфильтрат формируется также в окружности волосяных фолликулов, сальных и потовых желез. На местах инфильтрации отмечаются фибриноидные изменения соединительной ткани дермы с последующей гибелью всех волокнистых структур и атрофией сально-волосяных фолликулов. В эпидермисе — очаговая вакуольная дистрофия базального слоя, атрофия росткового слоя и выраженный гиперкератоз с роговыми пробками в волосяных фолликулах и потовых порах. Диагноз в типичных случаях не пред-ставляет затруднений. В начальной стадии дискоидную красную волчанку необходимо дифференцировать от красных угрей, себорейного дерматита, псориаза.
Центробежная эритема Биётта является поверхностным вариантом кожной формы красной волчанки. Из трех кардинальных симптомов, свойственных дискоидной форме, отчетливо выражена только гиперемия, в то время как плотные чешуйки и рубцовая атрофия почти или полностью отсутствуют. Очаги обычно располагаются в средней зоне лица и часто по очертаниям напоминают бабочку. Множественные, рассеянные по различным участкам кожи очаги ди-скоидного типа или центробежной эритемы Биётта часто обозначают как хроническую дисеминированную красную волчанку. При глубокой красной волчанке Капоши-Ирганганаряду с описанными ранее изменениями кожи в подкожной клетчатке имеется один или несколько резко отграниченных плотных, подвижных уз-ловатых уплотнений — люпуспанникулит.
Лечение волчанки
Лечение кожной формы должно был комплексным. Основным методом общей те рапии является длительное применение хино линовых производных (делагил-по 1-2 таб летки в день или плаквенил-по 2-3 таблетю в день в течение нескольких месяцев). Эффек тивность и переносимость хинолиновых пре паратов повышается при одновременном на значении витаминов (В^ и Bi2 внутримышечно пантотенат кальция внутрь). Местно применя ют фторсодержащие кортикостероидные маз1 (флюцинар, лоринден А, фторокорт, синафлан бетноват, целестодерм, элоком, дипросалик) — смазывают очаги 2-3 раза в день (на ночь лучше под окклюзионную повязку). При не большой площади очагов применяют интра дермальные (по типу лимонной корочки) инъ екции 10% раствора хингамина или 5% pa створа делагила 1-2 раза в неделю (не более Услуги

Научный руководитель, главный консультант и главный врач НККЦ аллергологии и иммунологии, доктор медицинских наук, профессор кафедры аллергологии и клинической иммунологии ГОУ ИПК ФМБА России. Вице-президент Ассоциации детских аллергологов и иммунологов России.
Огромная благодарность! Раньше до обращения в центр сын по 4 раза в год по скорой в больницы госпитализировался (он сильный аллергик), Юрий Соломонович нам грамотно подсказал какие анализы сдать, подобрал правильную диету и какие меры предпринимать при цветении растений и т. д. и т. п.
Очень нравится профессиональная помощь мне и обоим моим сыновьям. Процедурные сестры все делают грамотно и безболезненно. На ресепшне все очень вежливые и отзывчивые.
117513, Москва, улица Островитянова, 6
+7 (495) 225-71-04
+7 (495) 225-71-07
+7 (495) 518-31-09
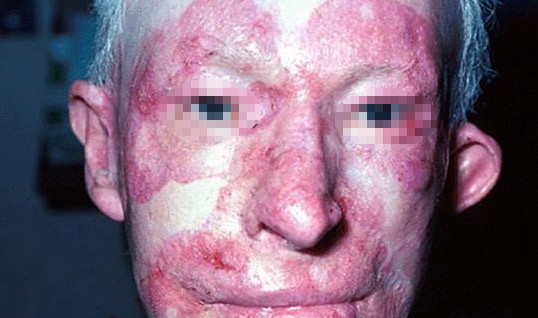
Красная волчанка — болезнь, разрушающая соединительные ткани и поражающая кожу, слизистые оболочки и внутренние органы. Она может проявляться в двух формах: дискоидной и системной, при этом дискоидная форма может переходить в системную.
Заболевание это поражает преимущественно женщин (в 10 раз чаще, чем мужчин) в возрасте от 20 до 40 лет. Но заболевание может проявиться и у детей, даже у младенцев.
Чаще всего встречается дискоидная форма.
Причины развития этой болезни до конца не изучены, но известны факторы, предрасполагающие к развитию болезни. Это воздействие на кожу солнечных лучей (ультрафиолета), инфекции, травмы, чрезмерное охлаждение или перегревание, аллергия. Считается также, что к красной волчанке существует наследственная предрасположенность. Причины могут быть вызваны сбоями в работе эндокринной системы, так, ученые заметили, что у многих женщин, страдающих красной волчанкой, в крови содержится повышенное количество прогестерона и пролактина. Кроме того, у больных нередко выявляют вирус Эпштейна–Барр, что говорит об инфекционной природе волчанки.
Красная волчанка – аутоиммунное заболевание. Это означает, что причиной его возникновения становятся сбои в иммунной системе. Под действием какого-либо фактора иммунная система начинает идентифицировать некоторые клетки собственного организма как чужеродные и начинает выработку специфических антител для борьбы с ними. Эти антитела вместе с кровью разносятся по организму и атакуют собственные клетки, что вызывает развитие воспалительного процесса.
Выделяют острую, подострую и хроническую форму болезни. Острая форма начинается с повышения температуры, болей в суставах, ломоты во всем теле и сильной слабости. Через 1–2 месяца у человека уже могут быть поражены внутренние органы. При подострой форме красной волчанки симптомы менее яркие, и до поражения внутренних органов обычно проходит год и более. Хроническая форма длится годами, периоды обострения сменяются ремиссией. Как правило, при хроническом течении поражается кожа и слизистые оболочки.
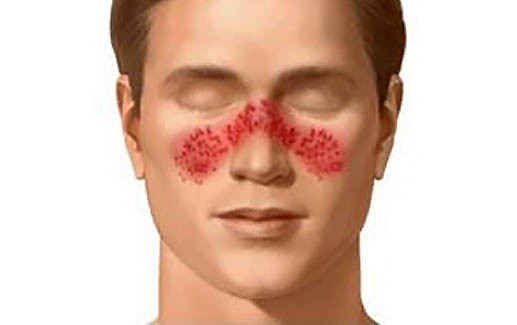
Красная волчанка с поражением кожи обычно начинается с появления на лице сыпи розового цвета, затем пятнышки растут, сливаются и в результате распространяются на щеки и нос, образуя розово-красную пораженную область (эритему), очертаниями напоминающую бабочку (крылья – щеки, спинка – нос). При этом в месте высыпаний иногда ощущается жжение и покалывание.
Эритема различных форм и размеров может развиваться также на груди, плечах, руках, волосистой части головы. Пораженные участки кожи воспаляются, отекают, на поверхности образуются чешуйки. Затем по краям пораженной области кожа роговеет, а в центре утончается, становясь беловатого оттенка и принимая форму блюдца. Могут также появляться сосудистые звездочки.
Часто поражается слизистая оболочка полости рта и красная кайма губ. На них появляются белесые или сине-красные бляшки с четкими границами и запавшим центром. При этом ощущается жжение и боль.
При системной красной волчанке чаще всего страдают суставы – развивается артрит, как правило, болезнь затрагивает мелкие суставы. При поражении соединительной ткани дыхательной системы возникают такие заболевания, как плеврит, пневмонит, возможны легочные кровотечения.
Если воспалительный процесс переходит на соединительные ткани сердца, могут развиться эндокардит, перикардит, поражение митрального клапана миокардит.
При поражении волчанкой сосудистой системы под угрозой находятся артерии мозга и коронарные артерии, питающие сердечную мышцу. А это опасно инфарктом и инсультом.
Еще одно опасное осложнение красной волчанки – нефрит, который часто переходит в почечную недостаточность.
Поражение центральной нервной системы проявляется эпилепсией, мигренью, возможна потеря зрения.
Понятно, что красная волчанка — заболевание очень опасное. Поэтому при подозрении на нее нужно как можно скорее обратиться к специалисту, обследоваться и начать лечение.
Точный диагноз может поставить только врач, проведя комплекс различных исследований: анализы крови, мочи, серологическую и иммунологическую диагностику. Имеются ли лекарства, полностью избавляющие от красной волчанки? К сожалению, таких средств пока не создано, но существуют схемы лечения, позволяющие во многом уменьшить проявления болезни и предотвратить развитие осложнений.
Схему лечения подбирают индивидуально. Как правило, она включает прием стероидных и нестероидных противовоспалительных препаратов, местно – использование гормональных кремов и мазей, иногда — иммуномодуляторов. При развитии осложнений, естественно, необходимо лечение их проявлений. Например, при поражении дыхательной системы требуется консультация пульмонолога, который и назначит нужное лечение.
При развитии опасных для жизни осложнений и плохих результатов анализов может потребоваться лечение в больнице.
Но многое зависит и от самого больного. Выполняя некоторые несложные правила, можно замедлить развитие болезни или предотвратить ее обострение. Так, красная волчанка (кожная форма) может обостриться после длительного нахождения на жарком солнце или просто после перегревания. Именно поэтому людям, страдающим красной волчанкой, не следует посещать солярий или увлекаться солнечными ваннами. Наоборот, при солнечной погоде надо защищать кожу – носить одежду с длинными рукавами, широкополые шляпы, прятаться под зонтиком. Не стоит также ходить в баню или сауну.

Так как в основе красной волчанки лежат сбои в иммунной системе, надо избегать развития аллергических реакций: исключить из меню аллергенные продукты, очень осторожно применять новые косметические средства (в том числе декоративную косметику), лекарства. И, конечно, ни в коем случае не отказываться от лечения, которое назначит врач, – с красной волчанкой лучше не шутить.

Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Диагностика красной волчанки
Диагноз системной красной волчанки выставляется на основании особых разработанных диагностических критериев, предложенных Американской ассоциацией ревматологов или отечественной ученой Насоновой. Далее, после выставления диагноза на основании диагностических критериев, производят дополнительные обследования – лабораторные и инструментальные, которые подтверждают правильность диагноза и позволяют оценить степень активности патологического процесса и выявить пораженные органы.
В настоящее время наиболее часто используют диагностические критерии Американской ассоциации ревматологов, а не Насоновой. Но мы приведем обе схемы диагностических критериев, поскольку в ряде случаев отечественные врачи для диагностики волчанки используют именно критерии Насоновой.

Диагностические критерии Американской ассоциации ревматологов следующие:
- Высыпания в области скул на лице (имеются плоские или слегка приподнимающиеся над поверхностью кожи красные элементы сыпи, распространяющиеся на носогубные складки);
- Дискоидные высыпания (приподнятые над поверхностью кожи бляшки с "черными точками" в порах, шелушением и атрофическими рубцами);
- Фотосенсибилизация (появление высыпаний на коже после пребывания на солнце);
- Язвы на слизистой оболочке ротовой полости (безболезненные язвенный дефекты, локализованные на слизистой рта или носоглотки);
- Артрит (поражение двух или более мелких суставов, характеризующееся болью, припухлостью и отеком);
- Полисерозит (плеврит, перикардит или неинфекционный перитонит в настоящем или прошлом);
- Поражение почек (постоянное присутствие в моче белка в количестве более 0,5 г в сутки, а также постоянное наличие в моче эритроцитов и цилиндров (эритроцитарных, гемоглобиновых, зернистых, смешанных));
- Неврологические расстройства: судороги или психоз (бред, галлюцинации), не обусловленные приемом лекарственных средств, уремией, кетоацидозом или дисбалансом электролитов;
- Гематологические нарушения (гемолитическая анемия, лейкопения с количеством лейкоцитов в крови менее 1*10 9 , лимфопения с количеством лимфоцитов в крови менее 1,5*10 9 , тромбоцитопения с количеством тромбоцитов менее 100*10 9 );
- Иммунологические нарушения (антитела к двуспиральной ДНК в повышенном титре, наличие антител к Sm-антигену, положительный LE-тест, ложноположительная реакция Вассермана на сифилис в течение полугода, наличие антиволчаночного коагулянта);
- Повышение титра АНА (антинуклеарных антител) в крови.
Критерии красной волчанки Насоновой включают в себя большие и малые диагностические критерии, которые приведены в таблице ниже:
| Большие диагностические критерии | Малые диагностические критерии |
| "Бабочка на лице" | Температура тела выше 37,5 o С, держащаяся дольше 7 дней |
| Артрит | Беспричинное похудение на 5 и более кг за короткий срок и нарушение питания тканей |
| Люпус-пневмонит | Капилляриты на пальцах |
| LE-клетки в крови (менее 5 на 1000 лейкоцитов – единичные, 5 – 10 на 1000 лейкоцитов – умеренное количество, и больше 10 на 1000 лейкоцитов – большое количество) | Высыпания на кожном покрове по типу крапивницы или сыпи |
| АНФ в высоких титрах | Полисерозиты (плеврит и кардит) |
| Синдром Верльгофа | Лимфаденопатия (увеличение лимфатических протоков и узлов) |
| Кумбс-положительная гемолитическая анемия | Гепатоспленомегалия (увеличение размеров печени и селезенки) |
| Люпус-нефрит | Миокардит |
| Гематоксилиновые тельца в кусочках тканей различных органов, взятых в ходе биопсии | Поражение ЦНС |
| Характерная патоморфологическая картина в удаленной селезенке ("луковичный склероз"), в образцах кожи (васкулит, иммунофлуоресцентное свечение иммуноглобулинов на базальной мембране) и почек (фибриноид капилляров клубочков, гиалиновые тромбы, "проволочные петли") | Полиневриты |
| Полимиозит и полимиалгии (воспаление и боли в мышцах) | |
| Полиартралгии (боли в суставах) | |
| Синдром Рейно | |
| Ускорение СОЭ более 200 мм/час | |
| Уменьшение количества лейкоцитов в крови менее 4*10 9 /л | |
| Анемия (уровень гемоглобина ниже 100 мг/мл) | |
| Уменьшение количества тромбоцитов ниже 100*10 9 /л | |
| Увеличение количества глобулиновых белков более 22% | |
| АНФ в низких титрах | |
| Свободные LE-тельца | |
| Положительная реакция Вассермана при подтвержденном отсутствии сифилиса |
Диагноз красной волчанки считается точным и подтвержденным при сочетании каких-либо трех больших диагностических критериев, причем один из них обязательно должен быть или "бабочка", или LE-клетки в большом количестве, а два других – любые из вышеуказанных. Если у человека имеются только малые диагностические признаки или они сочетаются с артритом, то диагноз красной волчанки считается только вероятным. В этом случае для его подтверждения необходимы данные лабораторных анализов и дополнительных инструментальных обследований.
Вышеприведенные критерии Насоновой и Американской ассоциации ревматологов являются основными в диагностике красной волчанки. Это означает, что диагноз красной волчанки выставляется только на их основании. А любые лабораторные анализы и инструментальные методы обследования являются только дополнительными, позволяющими оценить степень активности процесса, количество пораженных органов и общее состояние организма человека. На основании только лабораторных анализов и инструментальных методов обследования диагноз красной волчанки не выставляется.
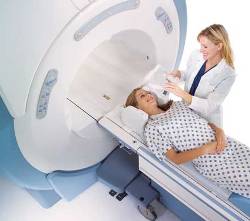
В настоящее время в качестве инструментальных методов диагностики при красной волчанке могут использоваться ЭКГ, ЭхоКГ, МРТ, рентген органов грудной клетки, УЗИ и т.д. Все эти методы позволяют оценить степень и характер повреждений в различных органах.
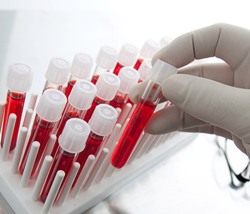
Среди лабораторных анализов для оценки степени интенсивности процесса при красной волчанке используются следующие:
- Антинуклеарные факторы (АНФ) – при красной волчанке обнаруживаются в крови в высоких титрах не выше 1 : 1000;
- Антитела к двуспиральной ДНК (анти-dsДНК-АТ) – при красной волчанке обнаруживаются в крови у 90 – 98% больных, а в норме отсутствуют;
- Антитела к гистоновым белкам – при красной волчанке обнаруживаются в крови, в норме отсутствуют;
- Антитела к Sm-антигену – при красной волчанке обнаруживаются в крови, а в норме отсутствуют;
- Антитела к Ro/SS-A – при красной волчанке обнаруживаются в крови, если имеется лимфопения, тромбоцитопения, фоточувствительность, фиброзлегких или синдром Шегрена;
- Антитела к La/SS-B – при красной волчанке обнаруживаются в крови при тех же условиях, что и антитела к Ro/SS-A;
- Уровень комплемента – при красной волчанке уровень белков комплемента в крови снижен;
- Наличие LE-клеток – при красной волчанке обнаруживаются в крови у 80 – 90% больных, а в норме отсутствуют;
- Антитела к фосфолипидам (волчаночный антикоагулянт, антитела к кардиолипину, положительная реакция Вассермана при подтвержденном отсутствии сифилиса);
- Антитела к факторам свертывания VIII, IX и XII (в норме отсутствуют);
- Повышение СОЭ более 20 мм/час;
- Анемия;
- Лейкопения (снижение уровня лейкоцитов в крови менее 4*10 9 /л);
- Тромбоцитопения (снижение уровня тромбоцитов в крови менее 100*10 9 /л);
- Лимфопения (снижение уровня лимфоцитов в крови менее 1,5*10 9 /л);
- Повышенные концентрации в крови серомукоида, сиаловых кислот, фибрина, гаптоглобина, С-реактивного белка циркулирующих иммунных комплексов и иммуноглобулинов.
Диагностика красной волчанки, анализы. Как отличить красную волчанку от псориаза, экземы, склеродермии, лишая и крапивницы (рекомендации врача-дерматолога) – видео
Лечение системной красной волчанки
Основными препаратами в терапии красной волчанки являются глюкокортикостероидные гормоны (Преднизолон, Дексаметазон и др.), которые применяются постоянно, но в зависимости от активности патологического процесса и тяжести общего состояния человека изменяют их дозировку. Основным глюкокортикоидом в лечении волчанки является Преднизолон. Именно этот препарат является средством выбора, и именно для него рассчитаны точные дозировки для различных клинических вариантов и активности патологического процесса заболевания. Дозировки для всех остальных глюкокортикоидов вычисляются на основании дозировок Преднизолона. Ниже в списке приведены дозировки других глюкокортикоидов, эквивалентные 5 мг Преднизолона:
- Бетаметазон – 0,60 мг;
- Гидрокортизон – 20 мг;
- Дексаметазон – 0,75 мг;
- Дефлазакорт – 6 мг;
- Кортизон – 25 мг;
- Метилпреднизолон – 4 мг;
- Параметазон – 2 мг;
- Преднизон – 5 мг;
- Триамцинолон – 4 мг;
- Флурпреднизолон – 1,5 мг.
Так, при первой степени активности патологического процесса Преднизолон применяют в лечебных дозировках 0,3 – 0,5 мг на 1 кг массы тела в сутки, при второй степени активности – по 0,7 – 1,0 мг на 1 кг веса в сутки, а при третьей степени – по 1 – 1,5 мг на 1 кг массы тела в сутки. В указанных дозах Преднизолон применяют в течение 4 – 8 недель, а далее снижают дозировку препарата, но полностью его прием никогда не отменяют. Дозировку сначала снижают по 5 мг в неделю, затем по 2,5 мг в неделю, еще через некоторое время по 2,5 мг в 2 – 4 недели. В общей сложности дозировку снижают таким образом, чтобы через 6 – 9 месяцев после начала приема Преднизолона его доза стала поддерживающей, равной 12,5 – 15 мг в сутки.
При волчаночном кризе, захватывающем несколько органов, глюкокортикоиды вводят внутривенно в течение 3 – 5 дней, после чего переходят на прием препаратов в таблетках.
Поскольку глюкокортикоиды являются основными средствами терапии волчанки, то их назначают и применяют в обязательном порядке, а все остальные лекарственные препараты используют дополнительно, подбирая их в зависимости от выраженности клинической симптоматики и от пораженного органа.

Так, при высокой степени активности красной волчанки, при волчаночных кризах, при тяжелом люпус-нефрите, при выраженном поражении ЦНС, при частых рецидивах и нестойкости ремиссии, помимо глюкокортикоидов, применяют цитостатические иммунодепрессанты (Циклофосфамид, Азатиоприн, Циклоспорин, Метотрексат и др.).
При тяжелом и распространенном поражении кожного покрова применяют Азатиоприн в дозировке 2 мг на 1 кг массы тела в сутки в течение 2 месяцев, после чего дозу снижают до поддерживающей: 0,5 – 1 мг на 1 кг веса в сутки. Азатиоприн в поддерживающей дозировке принимают в течение нескольких лет.
При тяжелом люпус-нефрите и панцитопении (уменьшении общего количества тромбоцитов, эритроцитов и лейкоцитов в крови) применяют Циклоспорин в дозировке 3 – 5 мг на 1 кг массы тела.
При пролиферативном и мембранозном волчаночном нефрите, при тяжелом поражении ЦНС применяют Циклофосфамид, который вводят внутривенно в дозировке по 0,5 – 1 г на м 2 поверхности тела по одному разу в месяц в течение полугода. Затем в течение двух лет препарат продолжают вводить в той же дозировке, но по одному разу в три месяца. Циклофосфамид обеспечивает выживаемость больных, страдающих люпус-нефритом, и помогает контролировать клинические симптомы, на которые не действуют глюкокортикоиды (поражение ЦНС, легочные кровотечения, легочной фиброз, системный васкулит).
Если красная волчанка не поддается терапии глюкокортикоидами, то вместо них применяют Метотрексат, Азатиоприн или Циклоспорин.
При низкой активности патологического процесса с поражением кожи и суставов в терапии красной волчанки применяют аминохинолиновые препараты (Хлорохин, Гидроксихлорохин, Плаквенил, Делагил). В первые 3 – 4 месяца препараты применяют по 400 мг в сутки, а затем по 200 мг в сутки.

При волчаночном нефрите и наличии антифосфолипидных тел в крови (антитела к кардиолипину, волчаночный антикоагулянт) применяют препараты группы антикоагулянтов и антиагрегантов (Аспирин, Курантил и др.). В основном используют ацетилсалициловую кислоту в маленьких дозах – 75 мг в сутки в течение длительного времени.
Лекарства группы нестероидных противовоспалительных средств (НПВС), такие, как Ибупрофен, Нимесулид, Диклофенак и др., применяются в качестве препаратов для облегчения боли и купирования воспаления при артритах, бурситах, миалгиях, миозитах, умеренной выраженности серозита и лихорадке.
Помимо лекарственных препаратов, для лечения красной волчанки применяют методы плазмафереза, гемосорбции и криоплазмосорбции, которые позволяют удалить из крови антитела и продукты воспаления, что существенно улучшает состояние больных, снижает степень активности патологического процесса и уменьшает скорость прогрессии патологии. Однако данные методы являются только вспомогательными, и потому могут применяться исключительно в сочетании с приемом лекарственных средств, а не вместо них.
Для лечения кожных проявлений волчанки необходимо наружно использовать солнцезащитные крема с UVA и UVB-фильтрами и мази с топическими стероидами (Фторцинолон, Бетаметазон, Преднизолон, Мометазон, Клобетазол и др.).
В настоящее время, помимо указанных способов, в лечении волчанки применяют препараты группы блокаторов фактора некроза опухоли (Инфликсимаб, Адалимумаб, Этанерцепт). Однако данные препараты применяют исключительно в качестве пробного, экспериментального лечения, поскольку на сегодняшний день они не рекомендованы Минздравом. Но полученные результаты позволяют считать блокаторы фактора некроза опухоли перспективными препаратами, так как эффективность их применения выше, чем глюкокортикоидов и иммунодепрессантов.
Помимо описанных препаратов, применяемых непосредственно для лечения красной волчанки, при данном заболевании показан прием витаминов, соединений калия, мочегонных и гипотензивных препаратов, транквилизаторов, противоязвенных и других средств, уменьшающих выраженность клинической симптоматики со стороны различных органов, а также восстанавливающих нормальный обмен веществ. При красной волчанке можно и нужно применять дополнительно любые препараты, которые улучшают общее самочувствие человека.
При красной волчанке рекомендуется избегать курортного и физиотерапевтического лечения, поскольку они могут провоцировать обострение заболевания.
Лечение системной красной волчанки. Обострение и ремиссия болезни. Препараты при красной волчанке (рекомендации врача) – видео
Прогноз при системной красной волчанке
Прогноз при системной форме красной волчанке с подострым и хроническим течением – благоприятный. В течение 10 лет после постановки диагноза выживают 80% пациентов, а в течение 20 лет – 60%. Прогноз при системной форме волчанки с острым течением – неблагоприятный, поскольку выживаемость в течение 5 лет составляет 60%.
Прогноз при кожных формах волчанки – благоприятный, поскольку в течение 20 лет выживают примерно 80% пациентов.
Однако следует помнить, что смертность среди людей, страдающих красной волчанкой, в среднем в три раза выше, чем в популяции. Причем в первые годы после выявления заболевания смерть, как правило, наступает вследствие тяжелого поражения внутренних органов или инфекций, а при длительном течении – от атеросклероза и закупорки сосудов.
В целом при своевременном распознавании волчанки и адекватной терапии прогноз для жизни – благоприятный.
Красная волчанка – продолжительность жизни
В среднем люди живут после постановки диагноза "красная волчанка" по 10 – 15 лет, однако имеются случаи выживаемости и по 25 – 30 лет.
Красная волчанка: пути заражения, опасность болезни, прогноз, последствия, продолжительность жизни, профилактика (мнение врача) – видео
Читайте также:


