Больницы по лечению альвеококкоза
Альвеококкоз - паразитарное заболевание, вызываемое личинками ленточного гельминта альвеококка и протекающее с формированием первичного очага в печени. В неосложненной стадии проявления альвеококкоза включают крапивницу, кожный зуд, гепатомегалию, тяжесть и боль в правом подреберье, горечь во рту, отрыжку, тошноту. Осложнениями альвеококкоза могут выступать нагноение паразитарной опухоли, прорыв образования в брюшную или плевральную полости, механическая желтуха, портальная гипертензия, метастазирование альвеококка в головной мозг и легкие. Для диагностики альвеококкоза используется УЗИ и сцинтиграфия печени, ангиография, рентгенография/КТ брюшной полости и грудной клетки. Хирургическое лечение альвеококкоза дополняется противопаразитарной терапией.
Общие сведения
Альвеококкоз (альвеолярный или многокамерный эхинококкоз) – цестодоз, возбудителем которого выступает личиночная стадия гельминта Alveococcus multilocularis, вызывающего опухолевидное поражение печени с последующим инфильтративным ростом или метастазированием в легкие, головной мозг и другие органы. Альвеококкоз человека относится к числу редко встречающихся природно-очаговых гельминтозов, заболеваемость которым в эндемичных районах составляет 0,01-0,08%. Случаи альвеококкоза встречаются в Канаде, США, Европе (Германии, Австрии, Франции, Швейцарии), Азии, России (Якутии, Камчатке, Чукотке, Западной Сибири, Поволжье). Альвеококкозом чаще заражаются лица молодого и среднего возраста, главным образом, занимающиеся охотой.

Причины альвеококкоза
Для человека опасность представляет личиночная стадия гельминта Alveococcus multilocularis, относящегося к плоским червям подсемейства Echinococcine. Половозрелые формы альвеококка по строению близки к эхинококку, однако отличаются количеством крючьев на сколексе (обычно 28–32 шт.), отсутствием боковых ответвлений в матке, расположением полового отверстия в передней части членика. Основное отличие паразитов заключается в строении финны, которая у альвеококка имеет форму гроздьевидных пузырьков, заполненных студенистой массой. Дочерние пузырьки образуются путем почкования и растут наружу, а не внутрь, как у эхинококка.
Взрослый альвеококк имеет размеры 1,6-4 мм, состоит из головки с 4 присосками и крючьями, 2-3-х члеников. В последнем членике располагается шаровидная матка, содержащая около 400 яиц. Ленточный гельминт паразитирует в кишечнике песца, волка, лисицы, собаки, кошки, которые являются основными хозяевами альвеококка. Зрелые яйца с фекалиями животных выделяются в окружающую среду, откуда попадают в организм промежуточных хозяев (мышей, ондатр, речных бобов, нутрий и человека), где протекает личиночное развитие паразита. Заражение человека альвеококкозом может происходить при занесении в рот онкосфер гельминта во время охоты, разделки туш диких животных, снятия и обработки шкур, контакта с домашними питомцами, употребления в пищу лесных ягод и трав, загрязненных яйцами гельминта.
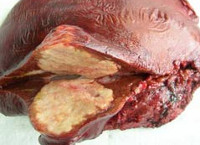
В организме человека личинка альвеококка выходит из яйца и с кровотоком заносится в печень, где почти всегда задерживается. Первичный альвеококкоз других органов встречается крайне редко. В печени личинка трансформируется в пузырек диаметром 2-4 мм, который начинает размножаться путем экзогенного почкования. Постепенно в соединительнотканной строме печени формируется плотная, мелкобугристая паразитарная опухоль диаметром от 0,5 до 30 см и более. На разрезе узел альвеококка имеет вид ноздреватого сыра (или пористого свежего хлеба), состоящего из большого количества хитиновых пузырьков. Аналогично злокачественной опухоли, паразитарный узел способен прорастать в окружающие ткани и органы (сальники, диафрагму, поджелудочную железу, правую почку, надпочечник, легкое и др.), лимфатические пути и кровеносные сосуды, распространяясь с током крови по организму и образуя отдаленные метастазы, чаще всего в головном мозге.
Симптомы альвеококкоза
В развитии альвеококкоза выделяют бессимптомную, неосложненную и осложненную стадии. Характер течения альвеолярного эхинококкоза может быть медленно прогрессирующим, активно прогрессирующим и злокачественным. Доклиническая стадия альвеококкоза может длиться долгие годы (5-10 лет и более). В это время больных беспокоит крапивница и кожный зуд. Выявление альвеококкоза в этот период обычно происходит с помощью УЗИ, выполняемого по поводу другого заболевания. В раннюю манифестную стадию симптомы альвеококкоза малоспецифичны, включают гепатомегалию, тяжесть и тупые боли в правом подреберье, давление в эпигастрии, горечь во рту, тошноту. При осмотре нередко обнаруживается увеличение и асимметрия живота; при пальпации печени определяется плотный узел с неровной бугристой поверхностью. Больные ощущают слабость, ухудшение аппетита, похудание. При альвеококкозе возможны периодические приступы печеночной колики, диспепсические явления.
Наиболее частым осложнением альвеококкоза служит механическая желтуха, обусловленная компрессией желчных путей. В случае присоединения бактериальной инфекции может развиваться абсцесс печени, что сопровождается усилением болей в правом подреберье, появлением гектической лихорадки, ознобов, проливных потов. При прорыве паразитарной полости может развиваться гнойный холангит, перитонит, эмпиема плевры, перикардит, плевропеченочные и бронхопеченочные свищи, аспирационная пневмония. В случае сдавления опухолевым конгломератом ворот печени возникает портальная гипертензия, сопровождающаяся варикозным расширением вен пищевода, пищеводными и желудочными кровотечениями, спленомегалией, асцитом. При заинтересованности почек развивается протеинурия, гематурия, пиурия, присоединяется инфекция мочевыводящих путей. Следствием иммунопатологических процессов служит формирование хронического гломерулонефрита, амилоидоза и хронической почечной недостаточности.
Метастазирование альвеококка чаще всего происходит в головной мозг; в этом случае возникают очаговые и общемозговые симптомы (джексоновские приступы, моно- и гемипарезы, головокружения, головные боли, рвота). Тяжелое и скоротечное течение альвеококкоза наблюдается у пациентов с иммунодефицитом, беременных, лиц, страдающих тяжелыми сопутствующими заболеваниями. Нередко альвеолярный эхинококкоз заканчивается летально.
Диагностика и лечение альвеококкоза
При обследовании больных с подозрением на альвеококкоз выясняется эпидемиологический анамнез (проживание в эндемичных зонах, занятие охотой, сбором дикорастущих ягод, обработка шкурок и тушек диких животных, профессиональные риски и пр.). Для ранних стадий характерны положительные аллергические тесты (эозинофилия, реакция Казони с эхинококковым антигеном). Специфические методы лабораторной диагностики альвеококкоза включают иммунологические реакции (РИГА, РЛА, ИФА), ПЦР. Для выявления альвеолярного эхинококкоза печени, величины и расположения паразитарного узла используется обзорная рентгенография брюшной полости, УЗИ и допплерография печени. Неинвазивной альтернативой артериографии и спленопортографии является компьютерная томография. В сложных ситуациях используется сцинтиграфия печени, диагностическая лапароскопия.
При подозрении на альвеококкоз исключаются другие очаговые поражения печени: опухоли, гемангиомы, поликистоз, цирроз, эхинококкоз. Для выявления метастазов проводится рентгенография грудной клетки, МРТ головного мозга, УЗИ почек и надпочечников и т. д.
При альвеококкозе печени показано хирургическое лечение, дополненное противопаразитарной терапией. Чаще всего операцией выбора служит резекция печени в пределах здоровых тканей (сегментэктомия, лобэктомия), однако радикальное удаление паразитарной опухоли возможно лишь в 15-25% случаев. При невозможности радикального иссечения узла производится его частичная резекция или вылущивание с последующей инфильтрацией химиотерапевтическими препаратами (раствором трипафлавина, формалина) или разрушением паразитарной ткани с помощью криовоздействия. В отдельных случаях используется операция марсупиализации паразитарной каверны, стентирование желчевыводящих протоков. Системная противопаразитарная терапия альвеококкоза осуществляется левамизолом, мебендазолом.
Прогноз и профилактика альвеококкоза
Медленное и бессимптомное развитие паразитарной опухоли приводит к тому, что в большинстве случаев альвеококкоз диагностируется поздно, что часто не позволяет провести радикальное лечение. Прогноз при альвеолярном эхинококкозе достаточно серьезный: без лечения 10-летняя выживаемость не превышает 10-20%. Гибель больных наступает вследствие гнойных осложнений, печеночной недостаточности, профузного кровотечения, прорастания опухоли в близлежащие органы с нарушением их функций, отдаленного метастазирования в головной мозг и др.
Профилактика альвеококкоза сводится к проведению дегельминтизации домашних животных, ветеринарному надзору, соблюдению мер предосторожности при взаимодействии с дикими животными, санитарно-просветительной работе с населением эндемичных районов. Лица, подвергающиеся повышенному профессиональному риску заражения альвеококкозом (пастухи, охотники, работники звероферм и др.), подлежат регулярному скрининговому обследованию.
Эхинококкоз – хронический гельминтоз, характеризующийся поражением печени, реже легких и других органов.
Эхинококкоз – частое заболевание животных и человека, вызываемое ленточным гельминтом – эхинококком ( Echinococcusgranulosus ). У части животных – овец, коз, коров, свиней – он паразитирует в виде пузырчатой формы, а собаки, волки, шакалы и лисы, поедая внутренности зараженных животных, заражаются сами и становятся источником заражения людей. Эхинококкоз распространен в зонах интенсивного животноводства
Яйца гельминтов, попав в кишечник человека, освобождаются от оболочки, из нее выходит зародыш, проникающий в стенку кишки и попадающий в кровеносные и лимфатические сосуды. По системе воротной вене зародыши попадают в печень. Здесь задерживается и начинает развиваться до 60-70% паразитов, но часть из них проходит печеночный барьер и попадает в малый круг кровообращения, а затем в капилляры легких (до 10-15% зародышей). Реже паразит проходит легочный барьер и попадает по легочным венам в левое предсердие, затем в желудочек и далее – в большой круг кровообращения. Прошедшие этот путь зародыши могут быть занесены в любой орган – почки, селезенку, мышцы, щитовидную железу, половые органы и др. Чаще происходит поражение печени (около 70%) и легких (около 15%), реже – других органов.
В месте фиксации зародыш теряет крючья и начинает развиваться в новую форму – гидатидозную, или пузырчатую. Эхинококковый пузырь представляет собой кистозное полостное образование – кисту с хитиновой оболочкой, наполненную прозрачной белой или опалесцирующую жидкостью. Пузырь начинает медленно расти, за месяц его диаметр увеличивается на 1мм. Эхинококковая киста может достигать громадных размеров - до 15-20 см в диаметре. При своем росте киста вызывает сдавление и атрофию окружающих тканей, например печени, легкого. Давление на ткани вызывает вокруг кисты асептическое продуктивное воспаление и образование фиброзной капсулы.
На внутренней поверхности хитиновой оболочки, в так называемом зародышевом слое, образуются новые (дочерние) пузыри и сколексы, в дочерних пузырях – новое скопление сколексов. Образование дочерних пузырей может происходить и на наружной поверхности хитиновой оболочки с отпочковыванием их и образованием новых кист. Каждый из огромного количества пузырьков (до 1000) и изолированных сколексов потенциально опасен в плане заражения, если во время операции не соблюдают меры предостороженности или при спонтанном разрыве кисты сколексы попадают на окружающие ткани, в брюшную или плевральную полость с обсеменением плевры, брюшины, органов брюшной полости. Редко происходит самопроизвольная гибель эхинококка, нагноение кисты, обызвествление ее капсулы.
Патогномоничных клинических признаков эхинококк не имеет. Расти и размножаться эхинококк может годами и даже десятилетиями, порой до 30-40 лет. Довольно часто кисты достигают больших размеров, ничем себя не проявляя.
В клиническом течении эхинококковой болезни выделяют три стадии:
· I стадия – бессимптомная, начинается с момента внедрения в ткань органа личинки и до появления клинических признаков. Продолжительность этой стадии различна и зависит от локализации кисты: при эхинококкозе глаза, мозга период короткий, при поражении печени, легких – длительный.
· II стадия – стадия клинических проявлений, обусловлена большим размером кисты. Появляются боли различной интенсивности- в зависимости от локализации кисты, растяжения и давления опухоли на фиброзную оболочку печени (глиссонову капсулу), капсулу селезенки, плевру, надкостницу; при этом возникают боли в правом и левом подреберье, груди, конечностях. Возможно появление слабости, недомогания, крапивницы, кожного зуда, тошноты, кашля. При клиническом обследовании больного выделяют увеличение печени, селезенки, безболезненное выпячивание и припухлость в зоне локализации кисты в мышцах, костях, печени.
· III стадия - стадия осложненного эхинококкоза. Перфорация, прорыв кисты в полые органы (брюшную, плевральные полости) сопровождаются выраженным болевым синдромом, вплоть до болевого шока (тахикардия ,слабый пульс, падение АД), признаками перитонита, плеврита. При нагноении эхинококковой кисты (Самое частое из всех осложнений) усиливаются боли в месте припухлости, присоединяются озноб, профузный пот, тяжелая интоксикация , повышение температры тела до 40-41 градуса гектического характера (При гектической лихорадке (febris hectica) перепады температуры тела составляют 3—4° и происходят 2—3 раза в сутки; ещё она называется изнуряющей).
К осложнениям эхинококкоза относится сдавление жизненно важных органов и вследствие этого появление асцита, механической желтухи, нарушение иннервации (парестезии, ощущение онемения, болевой синдром). При прорыве кисты в бронх появляется обильная мокрота, она может быть гнойной (при нагноении кисты). С мокротой отходят эхинококковые пузыри, обрывки хитиновой оболочки. При поражении костей возможны патологические переломы, вывихи, нарушение функции суставов, образование свищей при нагноении кисты с отхождением гноя и пузырей, хитиновой оболочкой.
При сканировании обнаруживают дефекты накопления радиофармпрепарата в зоне локализации кисты в печени, легких, кости.
При рентгенографии выделяют одно- и многокамерные образования, иногда с уровнем жидкости и ободком или участками обызвествления в зоне определяемой тени. Непрямые признаки – увеличение органа, смещение, деформация его или соседних органов. При ангиографии определяют обеднение сосудистого рисунка, вплоть до появления бессосудистой зоны.
При УЗИ отмечают округлое или неправильной формы образование, наполненное жидкостью; может быть заметно перемещение внутри кисты дополнительных образований (дочерних пузырей).
При компьютерной томографии выделяют кистозное образование в органе.
Для уточнения природы кисты учитывают клинические и специальные лабораторные данные. В анамнезе – проживание в местах распространения эхинококкоза, контакт с собаками, длительное течение заболевания. Возможны аллергические проявления – крапивница, аллергический дерматит и др. В крови – эозинофилия, иногда высокая (10-13%), количество эозинофилов увеличивается после пальпации кисты или аллергической пробы. Из специальных лабораторных методов используют реакция Казони – кожную аллергическую пробу: внутрикожно вводят 0,2мл диагностикума, изготовленного из жидкости эхинококковой кисты. На месте инъекции, если больной страдает эхинококкозом, появляются выраженная краснота и отечность. В 10-20% случаев при эхинококкозе реакция может быть отрицательной.
Лечение эхинококкоза оперативное – удаление кисты (эхинококкэктомия). Кисту можно удалить вместе с фиброзной оболочкой или частью органа (например, резекция легкого вместе с кистой). Если удалить кисту не представляется возможным, её вскрывают (эхинококкотомия), тщательно соблюдая меры предосторожности, чтобы предупредить обсеменение сколексами тканей и соседних органов. Содержимое кисты (жидкость, дочерние пузыри) удаляют, иссекают хитиновую и частично фиброзную оболочку.
Образовавшуюся полость тщательно обрабатывают растворами антисептических средств, оказывающих специфическое действие (формалином, гипертоническим раствором хлорида натрия с пероксидом водорода), и дренируют. Иногда полость уменьшают за счет ушивания фиброзной капсулы.
Хирургическая тактика (по лекции)
1. Пункция кисты, химическая обработка полости под соноконтролем до отслойки оболочки и ликвидации дочерних пузырей.
2. Чрескожное чреспеченочное дренирование полости погибшего паразита под соноконтролем.
3. Чресфистульная санация полости паразита и эвакуация оболочек под соноконтролем.
4. Закрытие остаточной полости.
Альвеококкоз человека – паразитарное заболевание с первичным поражением печени личинками Alveococcusmultilocularis.
Основные хозяева гельминта – песец, лисица, собака, кошка, в кишечнике которых паразитирует ленточный гельминт. Личиночная стадия развития проходит в организме грызунов (мышей, ондатр), а так же человека. Песцы, лисицы, собаки, кошки заражаются альвеококкозом при поедании зараженных мышей, в кишечнике которых гельминт достигает половой зрелости и выделяет онкоспоры, попадающие с кишечным содержимым хозяина в места обитания грызунов. Заражение грызунов происходит при употреблении пищи и воды, зараженных онкоспорами. Человек заражается при употреблении в пищу дикорастущих ягод, воды, при снятии шкурок убитых зверей, а также при контакте с домашними животными – собаками и кошками. Личинка альвеококка попадает из кишечника в печень, где начинается ее рост.
Особенность личинки, состоящей из пузырьков,- наружное образование пузырьков и инфильтрирующий рост, в основном вдоль кровеносных и лимфатических сосудов. Проникновение (прорыв) пузырьков альвеококка в сосуды вызывает внутри- и внепеченочное метастазирование. Метастазирование происходит в легкие и мозг. Сдавление желчных ходов приводит к желтухе.
По внешнему виду узлы альвеококка напоминают ноздреватый сыр. В их толще расположены небольшие полости, наполненные гноевидным содержимым. Присоединение гноеродной микрофлоры способствует нагноению с развитием абсцесса печени, гнойного холангита.
Заболевание развивается медленно, течёт годами без клинических проявлений. Обнаруживают его чаще всего случайно, при профилактическом осмотре или обследовании больного, обратившегося к врачу по поводу другого заболевания. Образование в печени нередко выявляют при УЗИ, проводимом по поводу другого заболевания. Первичным признаком альвеококкоза могут быть осложнения заболевания - холангит, механическая желтуха или метастазы в лёгкие, мозг. При локализации альвеококка в периферических отделах печени опухолевидное образование в ней достигает больших размеров. Печень при пальпации значительно увеличена, очень плотной консистенции, безболезненна при вполне удовлетворительном состояний больного (он может выполнять даже тяжёлую физическую работу). При расположении узла в области ворот печени рано появляется желтуха, обусловленная сдавлением жёлчных путей.
При обследовании больного с увеличенной плотной печенью важно выяснить эпидемиологический анамнез: проживание (5-15 лет назад) в эндемичных зонах альвеококкоза, контакт с дикими животными (охота, обработка тушек, шкурок, употребление дикорастущих ягод).
Диагноз ставят с учётом результатов аллергических тестов (эозинофилия, реакции Казони и гемагглютинации с латексом), они положительны у 70-75% больных.
Как и при эхинококкозе, для дифференциальной диагностики опухолевидного образования в печени используют рентгенографию, ангиографию, томографию, радионуклидное сканирование печени, эхографию, компьютерную томографию. Обязательно рентгенографическое исследование грудной клетки, а при упорной головной боли - тщательное неврологическое обследование.
При альвеококкозе печени применяют хирургическое лечение в сочетании с противопаразитарной терапией. Выполняют резекцию печени вместе с узлом, вылущивание узла. Если остаётся небольшая часть ткани паразита, её инфильтрируют противопаразитарными средствами.
В качестве химиотерапевтических препаратов используют средства для местной и общей терапии: для инфильтрации опухоли применяют 20 мл 0,1% раствора трипафлавина. Для общей противопаразитарной терапии используют левамизол, мебендазол.
Рассмотрена динамика заболеваемости эхинококкозом и альвеококкозом в районах Красноярского края и в городе Красноярске, приведены клинические примеры течения заболевания, даны рекомендации по диагностике и лечению больных.
Dynamics of echinococcosis morbidity rate and alveococcosis in the regions of Krasnoyarski and in the city of Krasnoyarsk is examined, clinical examples of the course of disease are given, recommendations regarding diagnostics and treatment of patients are given.
Гельминтозы — наиболее распространенные паразитарные болезни человека, вызываемые различными представителями низших червей — гельминтов. На территории России встречается около 20 видов гельминтозов, из них наиболее распространенными являются нематодозы (аскаридоз, энтеробиоз, стронгилоидоз, токсокароз, трихинеллез); кроме того, следует отметить, что в настоящее время не улучшается эпидемическая обстановка в очагах распространения таких биогельминтозов, как описторхоза, дифиллоботриоза и эхинококкозов [2, 3]. Так, по данным Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека, в 2010 г. альвеолярный эхинококкоз (29 случаев) был зарегистрирован в 14 субъектах Российской Федерации: в Алтайском, Красноярском, Хабаровском краях, республиках Башкортостан, Мордовии, Алтай, Удмуртской Республике, Кемеровской, Кировской, Нижегородской, Новосибирской, Смоленской, Челябинской, Ярославской областях. Всего в Российской Федерации был зарегистрирован 551 случай (0,39 на 100 тыс. населения) эхинококкоза и альвеококкоза. На долю детей младше 14 лет приходится 11,2% (61 случай), в том числе 9 случаев у детей в возрасте от 3 до 6 лет. Анализ многолетней заболеваемости населения эхинококкозом в субъектах Российской Федерации показал, что уровень заболеваемости этим гельминтозом превышает среднероссийские показатели в Ямало-Ненецком (в 10,6 раза), Чукотском (в 13,7 раза) автономных округах, Карачаево-Черкесской Республике (в 11,7 раза), республиках Алтай (в 8,8 раза), Калмыкии (в 2,76 раза), Саха (Якутия) (в 4,4 раза), Башкортостан (в 3,9 раза), Оренбургской (в 7,3 раза), Саратовской (в 4,7 раза), Курганской (в 2,4 раза) областях [1, 7]. В Красноярском крае на долю альвеококкоза и эхинококкоза приходилось около 0,6% от всех редких гельминтозов. Однако практика последних лет показывает явную тенденцию к росту данной инвазии, расширению ареала этого гельминтоза (рис. 1). С 1988 г. по 2010 г. отмечается рост заболеваемости эхинококкозом и альвеококкозом в Красноярском крае от 0,02 до 0,69 на 100 тыс. населения.
Неравнозначна заболеваемость эхинококкозом и альвеококкозом в районах Красноярского края и в городе Красноярске: наибольшая заболеваемость регистрируется в городе Красноярске и западных районах края, что связано, вероятнее всего, с миграцией населения и более доступной медицинской помощью (рис. 2).
Примером поздней диагностики генерализованной формы альвеококкоза может служить следующий клинический случай.
Послеоперационный период на фоне антибактериальной, симптоматической терапии протекал гладко, рана заживала первичным натяжением. Больная выписана и наблюдалась по месту жительства. Противогельминтная химиотерапия албендазолом не проводилась.
При проведении контрольных исследований в мае 2011 г. у пациентки выявлено очаговое поражение головного мозга в теменных областях, размером 35–45 мм, образование в печени увеличилось в размерах до 104 × 86 мм, что было расценено как метастазирование в другие органы (головной мозг), что характерно для альвеолярного эхинококкоза.
С целью дегельминтизации в мае 2011 г. начат первый курс противопаразитарной терапии препаратом альбендазол (Немoзол) в дозе 400 мг по по 1 таблетке 2 раза в сутки в течение 21 дня — 3 курса с интервалом 4 недели. Обследование в динамике через 3 и 6 месяцев терапии выявило отсутствие увеличения размеров кист, что дает право предполагать прекращение роста паразита. Учитывая тот факт, что консервативное и хирургическое лечение эхинококкозов дополняют друг друга и требуют индивидуального подхода, в будущем планируется проведение оперативного лечения по поводу удаления кист печени, яичников, головного мозга, поскольку отмечена хорошая эффективность от консервативной терапии в настоящее время.
Следующий клинический пример — доказательство последовательного, длительного течения альвеококкоза.
Данное обследование позволило заподозрить эхинококкоз печени. Для уточнения диагноза была проведена компьютерная томография (КТ) брюшной полости, при которой диагноз был подтвержден. При этом в анализе крови количество эозинофилов соответствовало норме (до 3%), но имелся нейтрофильный лейкоцитоз до 10,5 × 10 9 /л, ускорение СОЭ до 21 мм/ч, снижение содержания эритроцитов до 3,8 × 10 9 /л и уровня гемоглобина до 85 г/л.
Проведено оперативное лечение: удаление паразитарной кисты, после которой сформировался послеоперационный свищ. Больная наблюдалась хирургом по месту жительства, ей проводилась регулярная санация послеоперационного свища, но противогельминтная терапия назначена не была. При динамическом обследовании УЗИ брюшной полости в 2010 г. выявлен рецидив паразитарной кисты в печени, а именно в проекции ворот печени неоднородное образование с неровным контуром 57 × 50 мм. При серологическом обследовании антитела к эхинококку не обнаруживаются, диагностируется альвеококкоз печени, послеоперационный хронический свищ, рецидив. К инфекционисту пациентка встала на учет только в июне 2011 г., тогда ей впервые был назначен курс Немазола (альбендазола) 400 мг по 1 таблетке 2 раза в сутки, 21 день — 3 курса с интервалом 4 недели. На фоне антигельминтной терапии в динамике исследований отмечено уменьшение размеров кисты в печени, лучшее заживление послеоперационного свища.
Таким образом, рассматриваемые паразитарные заболевания (эхинококкозы) ставят перед врачом различных специальностей немало проблем, среди них, в первую очередь, трудности ранней диагностики, связанные с отсутствием характерной клинической картины, а наличием на ранних этапах паразитарного процесса только общетоксических симптомов. Формирование определенной настороженности, при уточнении эпидемических ситуаций, и знание клинико-диагностических критериев данных гельминтозов позволит своевременно их диагностировать и определять тактику по ведению пациентов.
При выявлении гельминтоза необходимо назначать антипаразитарную терапию в ранние сроки, кроме этого для предотвращения развития рецидивов болезни, после оперативного удаления паразитарных кист, проводить лечение антигельминтными препаратами длительными курсами.
Литература
Н. А. Масленникова*, 1
Е. П. Тихонова**, доктор медицинских наук, профессор
Т. Ю. Кузьмина
С. Н. Масленников
Д. Л. Ложкин
* ККБ № 1, ** ГБОУ ВПО КрасГМУ им. проф. В. Ф. Войно-Ясенецкого МЗ РФ, Красноярск
Альвеококкоз (многокамерный или альвеолярный эхинококкоз) – паразитарное заболевание, которое вызывается личинками гельминта Alveococcus multilocularis. Попадая в печень, он образует опухолевидное образование, обладающее инфильтративным ростом, а также способностью метастазирования в головной мозг, легкие и некоторые другие органы.
Альвеококкоз – сравнительно редкое заболевание, которому подвержены занимающиеся охотой люди молодого и среднего возраста. Природные очаги данного гельминтоза находятся в некоторых регионах России (Поволжье, Западная Сибирь, Чукотка, Камчатка, Якутия), в Азии, Европе (Швейцария, Франция, Австрия, Германия), США и Канаде.
Причины и факторы риска
Гельминт Alveococcus multilocularis относится к плоским червям подсемейства Echinococcine. Для человека опасна личиночная стадия названного паразита.
Гельминт паразитирует в кишечнике кошек, собак, лисиц, волков, песцов (это основные его хозяева). С фекалиями животных зрелые яйца альвеококка попадают в окружающую среду, после чего проникают в организм нутрий, речных бобров, ондатр и мышей (это промежуточные хозяева гельминта). Там он проходит стадию личиночного развития.
Человек тоже может стать промежуточным хозяином альвеококка. Заражение происходит при употреблении в пищу трав и ягод, загрязненных яйцами гельминта, общении с домашними питомцами, разделке туш животных во время охоты.
Работники звероферм, охотники, пастухи и другие лица с повышенным риском заражения должны регулярно подвергаться скрининговому обследованию на альвеококкоз.
Попав в кишечник человека, личинка альвеококка покидает яйцо и с током крови проникает в печень. Здесь она превращается в пузырек диаметром до 5 мм. В дальнейшем он делится по принципу экзогенного почкования. Со временем это приводит к образованию в печени паразитарной мелкобугристой плотной опухоли; в запущенных случаях ее диаметр может достигать 35 см и более.
Паразитарное образование проявляет свойства злокачественных опухолей. Оно может прорастать в окружающие печень органы и ткани (надпочечник, правое легкое и правую почку, поджелудочную железу, диафрагму, сальник), а также в кровеносные и лимфатические сосуды. Небольшие пузырьки, отпочковавшиеся от первичной опухоли, попадая в сосуды, отрываются и с током лимфы или крови разносятся по организму. Они оседают в других органах (чаще всего – в головном мозге), где развивается вторичная паразитарная опухоль. Такой процесс называется метастазированием.
Стадии заболевания
В течении альвеококкоза выделяют несколько стадий:
- Бессимптомная (доклиническая). Может продолжаться до 10 лет. Заболевание обнаруживается как случайная диагностическая находка во время обследования пациента по другому поводу.
- Неосложненная. Патологический процесс локализован в печени, то есть месте расположения первичной опухоли. Больные предъявляют жалобы на расстройства пищеварения.
- Осложненная. Характеризуется наличием метастатических опухолей, значительным нарушением функций целого ряда внутренних органов.
Симптомы
В начальной стадии, которая может продолжаться долгие годы, альвеококкоз клинически себя ничем не проявляет. Однако развитие паразита сопровождается аллергизацией организма, поэтому больного могут беспокоить частые аллергические проявления (например, кожный зуд и кожные высыпания по типу крапивницы).
По мере роста в печени опухолевидного образования появляются следующие признаки:
- тошнота, рвота;
- горечь во рту;
- ухудшение аппетита;
- тяжесть в эпигастрии;
- боли в области печени;
- нарастающая слабость;
- снижение веса;
- неравномерное увеличение живота, связанное с гепатомегалией (увеличением размера печени);
- частые приступы печеночной колики.
При проведении осмотра в области печени пальпируется плотное опухолевидное образование с бугристой неровной поверхностью.
При метастазировании в головной мозг у пациента возникают общемозговые и очаговые симптомы:
- сильная головная боль;
- рвота;
- головокружения;
- гемипарезы;
- джексоновские приступы (джексоновская эпилепсия).
Диагностика
Обследование больных с подозрением на альвеококкоз начинается с тщательного сбора эпидемиологического анамнеза (наличие профессионального риска, проживание в эндемичном районе, обработка туш и шкур диких животных, занятия охотой).
В начальной стадии, которая может продолжаться долгие годы, альвеококкоз клинически себя ничем не проявляет.
На ранней стадии заболевания диагностическую роль играют положительные аллергические тесты (например, реакция Казони с эхинококковым антигеном), а также повышение в крови уровня эозинофилов. Специфическими тестами лабораторной диагностики альвеококкоза являются разные виды иммунологических реакций (ИФА, РЛА, РИГА), ПЦР.
Для определения размеров и точной локализации паразитарной опухоли в печени выполняют допплерографию, УЗИ печени, рентгенографию брюшной полости; высокой диагностической ценностью обладает компьютерная томография. В ряде случаев возникает необходимость в проведении диагностической лапароскопии и сцинтиграфии печени.
Для выявления возможного наличия метастических опухолей осуществляют УЗИ органов брюшной полости, МРТ головного мозга, рентгенографию грудной клетки.
Первичный альвеококкоз печени требует проведения дифференциальной диагностики с рядом других очаговых поражений этого органа:
- эхинококкозом;
- циррозом;
- поликистозом;
- гемангиомой.
Лечение
При альвеококкозе печени показано оперативное лечение, которое обязательно дополняется противопаразитарной терапией.
Без соответствующего лечения альвеококкоза в течение 10 лет погибает около 90% пациентов.
Радикальная операция заключается в резекции пораженного участка печени в пределах здоровых тканей. Однако ввиду значительной распространенности патологического процесса она может быть выполнена не более чем в 25% случаев. Поэтому в большинстве случаев производится вылущивание паразитарного новообразования с последующей инфильтрацией окружающих тканей химиотерапевтическими препаратами. В некоторых случаях может быть произведено разрушение паразитарной опухоли криовоздействием.
Возможные осложнения и последствия
Наиболее частыми осложнениями альвеококкоза являются:
- механическая желтуха, связанная со сдавлением опухолью желчных путей;
- абсцесс печени, возникающий в результате попадания в кисту гноеродной микрофлоры;
- портальная гипертензия, развитие которой объясняется сдавлением растущей опухолью ворот печени;
- перитонит;
- гнойный холангит;
- эмпиема плевры;
- асцит;
- желудочные и пищеводные кровотечения;
- амилоидоз;
- хроническая почечная недостаточность.
Заражение альвеококкозом происходит при употреблении в пищу трав и ягод, загрязненных яйцами гельминта, общении с домашними питомцами, разделке туш животных во время охоты.
Прогноз
Прогноз при альвеококкозе всегда серьезен. Без соответствующего лечения в течение 10 лет погибает около 90% пациентов. К летальному исходу приводят:
- отдаленное метастазирование в головной мозг;
- инфильтрация опухоли в соседние органы с нарушением их функций;
- профузные кровотечения;
- печеночная недостаточность;
- гнойные осложнения.
Профилактика
Профилактика альвеококкоза заключается в тщательном ветеринарном надзоре, проведении дегельминтизации домашних животных и широкой санитарно-просветительной работе с населением эндемичных районов.
Работники звероферм, охотники, пастухи и другие лица с повышенным риском заражения должны регулярно подвергаться скрининговому обследованию на альвеококкоз.
Видео с YouTube по теме статьи:

Образование: окончила Ташкентский государственный медицинский институт по специальности лечебное дело в 1991 году. Неоднократно проходила курсы повышения квалификации.
Опыт работы: врач анестезиолог-реаниматолог городского родильного комплекса, врач реаниматолог отделения гемодиализа.
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
Согласно мнению многих ученых, витаминные комплексы практически бесполезны для человека.
Вес человеческого мозга составляет около 2% от всей массы тела, однако потребляет он около 20% кислорода, поступающего в кровь. Этот факт делает человеческий мозг чрезвычайно восприимчивым к повреждениям, вызванным нехваткой кислорода.
Согласно исследованиям, женщины, выпивающие несколько стаканов пива или вина в неделю, имеют повышенный риск заболеть раком груди.
При регулярном посещении солярия шанс заболеть раком кожи увеличивается на 60%.
Самая высокая температура тела была зафиксирована у Уилли Джонса (США), который поступил в больницу с температурой 46,5°C.
Человек, принимающий антидепрессанты, в большинстве случаев снова будет страдать депрессией. Если же человек справился с подавленностью своими силами, он имеет все шансы навсегда забыть про это состояние.
Даже если сердце человека не бьется, то он все равно может жить в течение долгого промежутка времени, что и продемонстрировал нам норвежский рыбак Ян Ревсдал. Его "мотор" остановился на 4 часа после того как рыбак заблудился и заснул в снегу.
Кариес – это самое распространенное инфекционное заболевание в мире, соперничать с которым не может даже грипп.
Во время работы наш мозг затрачивает количество энергии, равное лампочке мощностью в 10 Ватт. Так что образ лампочки над головой в момент возникновения интересной мысли не так уж далек от истины.
В Великобритании есть закон, согласно которому хирург может отказаться делать пациенту операцию, если он курит или имеет избыточный вес. Человек должен отказаться от вредных привычек, и тогда, возможно, ему не потребуется оперативное вмешательство.
Раньше считалось, что зевота обогащает организм кислородом. Однако это мнение было опровергнуто. Ученые доказали, что зевая, человек охлаждает мозг и улучшает его работоспособность.
В нашем кишечнике рождаются, живут и умирают миллионы бактерий. Их можно увидеть только при сильном увеличении, но, если бы они собрались вместе, то поместились бы в обычной кофейной чашке.
Самое редкое заболевание – болезнь Куру. Болеют ей только представители племени фор в Новой Гвинее. Больной умирает от смеха. Считается, что причиной возникновения болезни является поедание человеческого мозга.
Если бы ваша печень перестала работать, смерть наступила бы в течение суток.
Упав с осла, вы с большей вероятностью свернете себе шею, чем упав с лошади. Только не пытайтесь опровергнуть это утверждение.
Комплексы предрейсовых дистанционных медосмотров – это инновационная разработка, позволяющая оптимизировать расходы компании на непроизводственные статьи, а так.
Читайте также:


