Атопический дерматит инфекция на щеках
На сегодняшний день аллергический дерматит у детей считается очень актуальной проблемой, поскольку частота его возникновения растет. Нейродерматит может переходить в хроническую форму, обостряясь в течение всей жизни человека и провоцируя различные осложнения.
Причины
Точная причина возникновения атопического дерматита у малышей до сих пор неизвестна. Ученые полагают, что болезнь развивается при сочетании генетической предрасположенности к аллергическим реакциям и действия провоцирующих факторов из окружающей среды. Достоверно известно, что у детей, чьи родители страдают от аллергии, вероятность развития атопического дерматита выше.
Можно выделить несколько основных причин нейродермита у ребенка:
- Генетическая предрасположенность – почти у всех детей с атопией среди родственников имеются люди с заболеваниями аллергической природы.
- Неблагоприятная окружающая среда – в том случае, если ребенок проживает в местности с высоким уровнем загрязнения почвы, воды и воздуха, вероятность развития атопии выше.
- Плохое питание – кормление ребенка продуктами с высоким содержанием ГМО, консервантов, ароматизаторов, синтетических компонентов, ксенобиотиков.
- Неправильное питание матери в период вынашивания и кормления грудью, различные осложнения беременности.
- Искусственное вскармливание – у младенцев, вскормленных смесью, нейродермит возникает чаще. Именно это часто является причиной атопического дерматита у детей до года.
- Частые вирусные и инфекционные болезни в детском возрасте, а также использование препаратов, влияющих на иммунитет.
- Дефицит витаминов и минеральных веществ.
- Патологии органов ЖКТ (дисбактериоз, недостаточность ферментов и прочие) приводят к нарушению усвоения некоторых компонентов.
- Глистные инвазии – паразиты, обитающие в кишечнике, выделяют токсины, провоцирующие иммунный ответ организма.
- Неверный режим кормления – перекармливание новорожденных приводит к избытку белка в организме, который не справляется с нагрузкой, поэтому продукты распада белка могут негативно влиять на организм, провоцируя аллергическую реакцию.
- Избыток соленого и сладкого в рационе ребенка.
- Лабильная вегетативная нервная система (повышенная эмоциональность) и стрессы часто сопутствуют атопическому дерматиту у детей.
- Негативное влияние климатических факторов – сухой воздух, избыток солнца, морозы и ветра могут провоцировать появление атопии.
Аллергический дерматит у детей возникает при сочетании сразу нескольких предрасполагающих факторов.
Симптомы
Клинические признаки детской атопии многообразны и определяются возрастом ребенка, тяжестью заболевания и обширностью поражения. Младенческий атопический дерматит обычно сопровождается острыми признаками воспаления – на коже появляются пятна, высыпания, отек и гиперемия. Характерна выраженная экссудация, мокнущие раны с образованием эрозий и корочек.
Наиболее частая локализация очагов поражения – симметрично на лице (у детей на щеках красные пятна и шелушения), на волосистой части головы, разгибательных поверхностях ног и рук и ягодицах. Кожные высыпания сопровождаются зудом и жжением – малыш расчесывает раны, в результате чего повышается вероятность присоединения инфекционного процесса.

Атопический дерматит у детей 12-14 лет проявляется сухими бляшками, склонными к шелушению, которые локализуются в основном на лице, шее, туловище, запястьях, кистях, ступнях и пальцах конечностей. Обострение заболевания обычно наступает в холодное время года.
Классификация
Нейродермит у детей классифицируют на несколько форм, в зависимости от возраста и тяжести течения. Выделяют:
- Острую атопию – проявляется отеком, пятнами, эритемой, везикулами и папулами.
- Подострую форму – на коже появляются корочки и шелушения.
- Хронический дерматит – шелушения достаточно выраженные, сопровождаются пигментацией.
Классификация атопического дерматита в зависимости от возраста:
- Младенческая форма – у детей до 3 лет.
- Детская форма – 3-12 лет.
- Подростковая форма – 12-18 лет.
- Взрослая форма – после 18 лет.
Стадии атопического дерматита у детей:
- Начальная – характеризуется отеком, покраснением и шелушением щечек. При вовремя начатой терапии и соблюдении диеты болезнь на данной стадии обратима.
- Выраженная– протекает как остро, так и хронически. В острой фазе появляются микропузырьки, склонные к разрыву с формированием корочек. При хроническом течении симптомы могут полностью исчезать.
- Ремиссия – проявления атопии слабо выражены или отсутствуют. Ремиссия может сохраняться до нескольких лет.
- Клиническое выздоровление – о нем говорят при отсутствии симптомов в течение 3-7 лет.
Какой врач лечит детский атопический дерматит?
Лечить детский атопический дерматит должны сразу несколько специалистов – дерматолог, аллерголог, гастроэнтеролог и педиатр.
Диагностика
Постановка диагноза всегда начинается с внешнего осмотра. Специалист оценивает состояние малыша – объем поражения кожных покровов, локализацию и морфологию высыпаний, выраженность патологического процесса. При стихании острой фазы атопического дерматита проводят постановку кожных проб на выявление чувствительности к различным аллергенам методом скарификации.
Помимо этого, делают прик-тест для идентификации иммуноглобулин Е-опосредованной реакции гиперчувствительности. При длительном или тяжелом течении нейродермита показано определение IgE с помощью ИФА, РАСТ или РИСТ.
Лечение
В настоящее время нейродермит у детей с трудом поддается лечению, так как патология требует длительного и серьезного контроля. Лечение нейродермита всегда комплексное с тщательным подбором эффективных комбинаций средств для ухода за кожей и медикаментозной терапии.
Важнейшим условием успешности лечения является выявление и исключение контакта с аллергеном. Клинические рекомендации включают в себя выполнение следующих условий:
- Устранение высыпаний на коже ребенка и предотвращение зуда.
- Восполнение нормальной влажности кожных покровов, восстановление их функции.
- Лечение сопутствующих патологий.
- Профилактика прогрессирования атопии и развития осложнений.
Лечение атопического дерматита у грудных детей обычно основано на наружной терапии:
- Коротко подстриженные ногти для предотвращения расчесываний.
- Применение нейтрального мыла для купания.
- Нанесение противовоспалительных и ранозаживляющих средств – мазей и паст (Пантенол, Цинковая мазь и др.).
- Обработка кожи антисептическими растворами (Хлоргексидин, Фурациллин, Мирамистин).
- Нанесение средств, содержащих топические гормоны (Адвантан, гидрокортизоновая мазь и пр.). Лечение нейродермита у детей начинают с более легких препаратов, переходя на сильные при отсутствии эффекта.
- Антибактериальные, антимикотические или противовирусные средства при присоединении вторичной инфекции (Клотримазол, Низорал, Ацикловир).

Медикаментозное лечение направлено на устранение симптомов и борьбу с причиной патологии. Детям назначают препараты различных групп:
- Антигистаминные средства – Зодак, Фенистил, Диазолиин.
- Гормональные препараты – применяют в стадии обострения (Триамцинолон).
- Антибактериальные средства при присоединении инфекции – Эритромицин, Флемоксин.
- Плазмоферез – помогают очистить кровь от аллергенов.
- Облучение ультрафиолетовой лампой – ускоряет заживление ран.
- Препараты, улучшающие деятельность ЖКТ – Линекс, Мезим и пр.
- Поливитаминные комплексы.
Профилактика
Снизить вероятность развития атопического дерматита у ребенка можно, соблюдая несложные профилактические меры:
- Правильное питание и здоровый образ жизни при беременности и в период грудного вскармливания.
- Исключение перекармливания ребенка, особенно при кормлении адаптированной смесью.
- Укрепление иммунитета – своевременная вакцинация, ограничение контакта с больными, закаливание.
- Профилактика гельминтозов.
- Своевременное лечение болезней органов ЖКТ.
- Использование только детских гигиенических средств и стиральных порошков.
- Выбор одежды из натуральных тканей.
- Правильный подбор подгузников.
- Поддержание чистоты и оптимального микроклимата в помещении.
- Прием солнечных ванн.
- Купание с добавлением травяных отваров.
- Использование средств, защищающих кожу от неблагоприятных факторов окружающей среды.
- Исключение контактов с аллергенами.
- Ограниченное самостоятельное использование средств, влияющих на иммунитет.
При атопическом дерматите крайне важно подобрать правильный уход за кожей ребенка. Ежедневные процедуры должны включать очищение кожи (ванны или душ) и нанесение лечебных увлажняющих средств, желательно профессиональной дерматологической косметики. Верно подобранные уходовые средства и соблюдение диеты позволит ослабить признаки атопии и добиться стойкой ремиссии.
Полезное видео про атопический дерматит у детей

Дерматит на лице – это болезнь, провоцирующая воспалительные процессы на коже лица. Патология, кроме того, то вызывает физический дискомфорт, влияет на психологическое состояние, приводя к возникновению различных комплексов.
Особенно сильно сказывается болезнь на состоянии женщин, для которых даже появление небольшого прыщика становится настоящей катастрофой.
Еще недавно дерматит на лице принадлежал к детским болезням. Сейчас он диагностируется у 10-12% взрослого населения.
Дерматит на лице фото
Причины дерматита на лице
Точно определить факторы, провоцирующие развитие болезни, пока еще не удалось.
Предположительно основными причинами дерматита на лице служат:
- наследственная предрасположенность;
- эндокринные нарушения;
- изменения гормонального уровня;
- дефицит витаминов в рационе;
- недостаточная гигиена лица;
- использование некачественной косметики.
Повышают риск развития болезни:
- слабый иммунитет;
- частые стрессы;
- плохая гигиена лица;
- курение;
- злоупотребление спиртным напитками.
Симптомы дерматита на лице
Характерные признаки дерматита на лице можно посмотреть на фото. Они проявляются эритемой и хорошо заметными угревидными высыпаниями, заполненными жидкостью или гноем. Локализуется сыпь чаще всего на подбородке и вокруг рта.
Довольно часто люди принимают симптомы дерматита на лице за признаки простого воспаления, аллергии либо других заболеваний (например, псориаза). В результате они не предпринимают необходимых мер, что приводит к прогрессированию болезни и возникновению осложнений.
В своем развитии болезнь проходит 3 стадии:
- Острую. Кожа лица краснеет вследствие расширения сосудов, становится отечной, покрывается пятнами и пузырьками, наполненными серозной жидкостью, возникает чувство жжения. Любые изменения окружающих условий сразу же сказываются на ее состоянии. Своевременно начатое лечение позволяет быстро и эффективно избавиться от проблемы.
- Подострую. Пузырьки лопаются, образуя коросту, что вызывает зуд и жжение. Кожа пересыхает и отслаивается чешуйками, роговеет и покрывается синюшными грубыми рубцами. Возможны головные и суставные боли, повышение температуры.
- Хроническую – запущенная форма, которая полностью не излечивается и периодически заявляет о себе рецидивами.
Избежать перехода заболевания в хроническую форму позволит своевременная адекватная терапия. Поэтому не стоит проводить лечение дерматита на лице в домашних условиях, что может усугубить ситуацию. Лучше при обнаружении любых высыпаний проконсультироваться со специалистом.
Виды дерматита на лице
Медицине известно несколько видов дерматитов, поражающих кожу лица. Они различаются провоцирующими факторами, особенностями протекания и клиническими проявлениями.
Встречается наиболее часто. Возникает при попадании внутрь организма аллергенов (некоторых продуктов питания, химических соединений, пыли, пыльцы, шерсти). В легкой форме заболевание сопровождается красными пятнами, сыпью и отеками.
Если не предпринять необходимых мер, то состояние усложняется: повышается температура, тревожит мигрень и ринит, наблюдается слезоточивость.
Этот вид патологии развивается, если не лечить аллергический дерматит. Красные волдыри остаются постоянно на лице и вызывают сильный зуд. Любые механические воздействия провоцируют воспалительные процессы. В результате кожа грубеет и покрывается рубцами. Болезнь требует длительного лечения.
Эта разновидность патологии также имеет аллергический характер. Отличительная черта болезни – воздействие внешних аллергенов: стирального порошка, косметики, украшений, тканей. Кожа человека становится сухой, краснеет, покрывается волдырями и шелушится.
Но все эти признаки проявляются только на участках кожи, контактирующих с аллергеном. Если своевременно начать лечение, то удастся быстро справиться с заболеванием. В противном случае он трансформируется в атопическую форму.
Эта болезнь является разновидностью контактной формы. В качестве аллергена служат солнечные лучи либо кремы, защищающие от ультрафиолетового воздействия.
Другое название – розацеаподобный дерматит, что связано со сходством симптоматики с розацеа. На коже (обычно вокруг рта) появляются пятна, меняющие свой оттенок от светло-розового до насыщенного красного при изменении температуры и других внешних условий.
В запущенной форме на месте пятен образуются бугорки, удалить которые довольно трудно. Основные причины патологии – неподходящая косметика, неправильное функционирование пищеварительной системы, гормональные изменения, нарушения метаболизма, стрессы.
По разным причинам происходят сбои в деятельности сальных желез. В результате они активируют свою работу, что приводит к чрезмерной жирности кожного покрова и провоцирует закупоривание пор. Сначала болезнь поражает волосистую часть головы (появляется перхоть), после чего переходит на лицо. Образуются угри и комедоны, что сопровождается зудом.
Известно 2 разновидности болезни:
- жирный дерматит – лицо окрашивается в серый цвет, приобретает нездоровый блеск, покрывается гнойниками;
- сухой дерматит – наблюдается десквамация – кожа шелушится и отслаивается чешуйками.
Лечение дерматита на лице
Чтобы лечение дерматита на лице было успешным, нужно ликвидировать причины патологических изменений при помощи комплексной медикаментозной терапии, включающей:
- антигистаминные лекарства – снимают зуд и другие проявления аллергии;
- противовоспалительные средства;
- гормональные препараты;
- антибиотики – уничтожают патогенных бактерий;
- антидепрессанты;
- иммуномодуляторы – укрепляют иммунитет, повышают защитные силы организма;
- успокоительные медикаменты;
- витаминные комплексы.
Дополнительно врач может порекомендовать физиотерапевтические процедуры: криомассаж – воздействие на кожу холодом и лазеротерапию.
Обязательное условие выздоровления – изменение образа жизни. Необходимо заниматься спортом, почаще гулять на свежем воздухе, спать не меньше 8 часов, избегать стрессов, придерживаться гипоаллергенной диеты.
Основу рациона должны составлять овощи и фрукты, каши, рыба, вареное мясо. Рекомендуется отказаться от консервов, пряных и острых блюд, солений, копченостей, сладостей, фаст-фудов, чипсов, алкогольных напитков.
Важное значение имеет правильный уход за кожным покровом. Для подбора подходящих очищающих средств рекомендуется обратиться к косметологу-дерматологу.
Благоприятное действие окажут спортивные занятия и прогулки на свежем воздухе. Они активируют циркуляцию крови и поступление кислорода к клеткам лица, что ускорит выздоровление, а также улучшит состояние кожи и волос.
В сильно запущенных случаях придется поменять работу либо переехать жить в другой климатический пояс.
Лечение дерматита лице мазями и кремами
Устранить неприятные проявления болезни поможет местное лечение дерматита на лице с использованием мазей и кремов. При выборе препарата врач учитывает вид заболевания.
При аллергической форме обычно вполне хватает антигистаминной мази. При контактной разновидности следует исключить воздействие аллергена и воспользоваться антигистаминами. В запущенных случаях справиться с болезнью удастся только при помощи кремов, содержащих гормоны. Глюкокортикостероидные средства понадобятся и при атопическом дерматите.
При себорее используют противомикозные мази, уничтожающие грибок. Пероральный дерматит лечат мазями, содержащими антигистамины. Если неизвестна точная причина болезни, дополнительно назначают гормональные препараты.
При дерматите на лице рекомендованы только глюкокортикостероидные мази, принадлежащие к первому классу. Они характеризуются низкой активностью и не раздражают чувствительную кожу лица. Но все равно от них следует отказаться после снятия острого воспаления, так как при длительном приеме они вызывают побочные эффекты и привыкание.
Для ежедневного использования рекомендованы местные средства, в составе которых нет гормонов. Отличный результат позволяют получить препараты линии Лостерин: крем и цинко-нафталановая паста, специально разработанные для лечения дерматита и других кожных патологий.
Они содержат в сбалансированном соотношении активные вещества, оказывающие терапевтическое воздействие на кожу. Они снимают воспаление и зуд, подсушивают кожу, оказывают антисептическое и обеззараживающее действие.
Также линия Лостерин содержит гигиенические средства: крем-мыло, гель для душа, шампунь. Они аккуратно очищают кожу, насыщают ее влагой, устраняют раздражение и зуд, дезинфицируют и ускоряют регенеративные процессы.
Лечение дерматита на лице народными средствами
Дополнят лекарственное лечение дерматита на лице народные средства:
- Дегтярная мазь. Деготь (6 грамм) перемешивают с любым кремом (тюбик) и нагревают до 60⁰С.
- Молочно-глицериновая мазь. Соединяют в одинаковых объемах молоко и глицерин, добавляют для загустения крахмал из риса.
- Мазь из зверобоя. Траву заливают двукратным объемом растительного масла и оставляют на неделю.
- Мазь из тимьяна. Сухие листья соединяют со сливочным маслом.
- Эфирные аппликации. В детский крем (20 грамм) добавляют по 4 капли миррового и кипарисового масел.
- Молочно-масляный раствор. В молоко (20 миллилитров) вливают по 5 капель гераниевого, мятного и кедрового масел.
- Картофельный компресс. Картофель натирают на терке либо пропускают через мясорубку. Можно добавить к картофельной кашице мед.
- Винный компресс. Измельченные листики подорожника (8 штук) заливают белым вином (100 миллилитров) и оставляют настояться на 6 часов.
- Отвар грецкого ореха. Листики дерева (5 штук) измельчают и заливают водой (200 миллилитров). Ставят на огонь 6-7 минут. Настаивают.
- Отвар хмеля, череды, крапивы. Траву растений (по 10 грамм) заливают кипящей водой (150 миллилитров) и настаивают около часа.
- Чай из одуванчиков. Листья растения запаривают кипятком в соотношении 1:5 и настаивают 5-10 минут. Используют для примочек и в качестве успокаивающего напитка.
Кожный покров протирают отварами лекарственных трав и масляными растворами в течение месяца. Мази наносят на кожу на ночь.
Лечение дерматита на лице мазями, приготовленными в домашних условиях, не избавит от патологии, но улучшит общее состояние: снимет воспаление, продезинфицирует кожу, устранит зуд.
Профилактика дерматита на лице
В профилактических целях рекомендуется своевременно лечить любые заболевания, придерживаться режима труда и отдыха, рационально питаться, заниматься спортом.
Воспалительное заболевание кожных покровов, называемое дерматитом, доставляет много неприятностей больному, но особенно проблематично, если симптомы болезни проявляются на лице. Этот косметический дефект приносит не только физические страдания, но и психологические проблемы. Атопический дерматит на лице нередко появляется в раннем детском возрасте, но другие виды этого недуга могут поражать и взрослых людей. Мы расскажем, как идентифицировать и лечить разные формы этой болезни.
Симптоматика
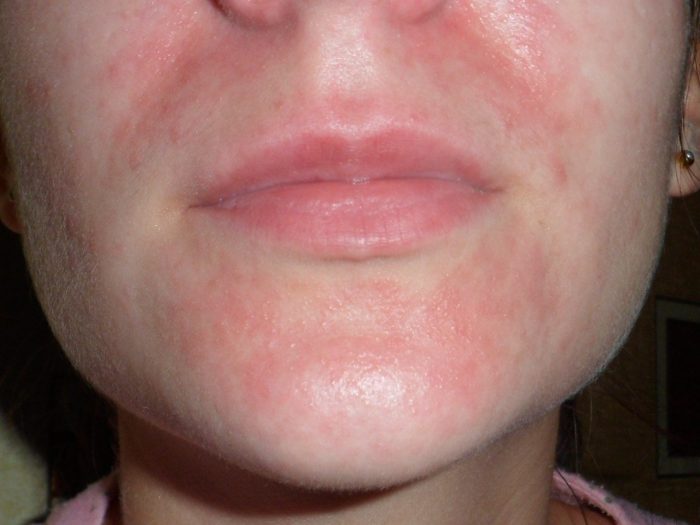
Перед тем как лечить дерматит, необходимо научиться отличать этот недуг от других кожных болезней. То, как выглядит дерматит, несложно понять по фото в сети. Если вы заметите один из следующих симптомов заболевания у себя на лице, необходимо посетить врача:
- формирование участков с раздражением и покраснением;
- появление высыпаний на любых участках кожных покровов, как лицевой части, так и всего тела;
- сильный зуд;
- шелушение кожи (может возникать не у всех);
- болезненность или усиление чувствительности эпидермального слоя;
- боли в суставах, головная боль;
- реже повышение температуры.
Различные дерматиты можно спутать с другими кожными болезнями (псориазом, красной волчанкой), поэтому диагноз должен поставить врач после тщательного осмотра больного, сбора анамнеза и проведения анализов. Дерматит на лице, как и на иных частях тела, проходит несколько стадий в своем развитии:
- Острая стадия – это начало заболевания. На кожных покровах может появиться отечность и красноватые пятна. При некоторых видах дерматита появляются пузыри, заполненные жидкостью. Процесс образования высыпаний сопровождается сильным зудом и жжением.
- Подострая форма характеризуется появлением сухих чешуек и корост, которые доставляют дискомфорт зудом и болезненностью. Причины перехода недуга из острой формы в подострую кроются в неправильном или неэффективном лечении начальной стадии, а также полном отсутствии терапии.
- Хроническая стадия болезни проявляется периодами ремиссии, когда симптомы недуга полностью отсутствуют. Эти периоды сменяются обострениями, при которых ярко проявляются все признаки заболевания. Хроническая форма тяжелее поддается лечению и имеет рецидивирующее течение.
Причины появления дерматитов следующие:
- наследственная предрасположенность;
- гормональные сбои;
- неправильное питание;
- стрессы;
- переутомление;
- резкая смена климата;
- вредные привычки;
- причиной появления контактного дерматита могут стать косметические средства;
- аллергические реакции.
Важно! Местное лечение дерматита может дать хороший временный эффект, но чтобы избавиться от болезни полностью, необходимо выявить и устранить причину недуга.
Классификация
Прежде чем начать лечение дерматита на лице у взрослых или детей, необходимо установить разновидность этого недуга. Существуют следующие виды болезни:
- аллергический;
- атопический;
- контактный;
- пероральный;
- себорейный.
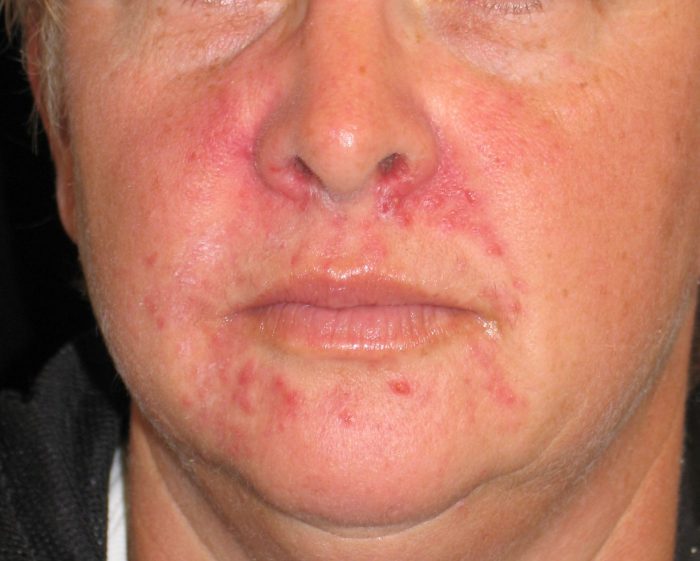
Винить в возникновении этого вида заболевания нужно аллергию. Провоцировать недуг могут многие потенциальные аллергены:
- пыльца растений, пыль, клещи, шерсть животных и насекомые;
- аллергенные пищевые продукты (например, шоколад, цитрусовые, клубника и т.п.);
- бытовая химия, косметические средства.
Аллергический дерматит на лице, прежде всего, проявляется слезотечением, сыпью, отечностью, насморком, покраснением и зудом. Как правило, при первом контакте с аллергеном признаки заболевания не проявляются, а вот после повторного контакта недуг даст о себе знать через 4-5 дней.
Если у вас аллергический дерматит на лице, лечение необходимо начать с выявления аллергена и прекращения контакта с ним. Также показано лечение антигистаминными препаратами. Если раздражитель не выявлен и продолжает воздействовать на организм, не исключено осложнение течения недуга и его переход в более сложную атопическую форму.
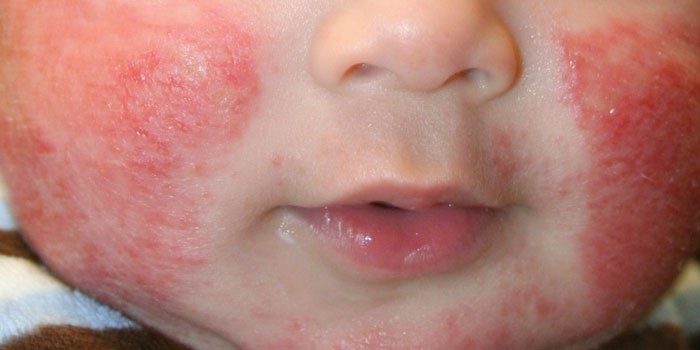
Не нужно пытаться вылечить в домашних условиях эту форму болезни, поскольку она имеет очень сложный механизм развития. Если не лечить недуг или делать это неправильно, то он может перейти в хроническую форму и вызвать экзему.
Причины появления этой болезни часто связаны с наследственной предрасположенностью. Если оба родителя имеют ту или иную форму аллергии, то вероятность появления дерматита у ребенка составляет более 90 процентов. С 60-процентной вероятностью недуг появится у детей, один из родителей которых имеет склонность к аллергии.
Основные проявления болезни:
- красная сыпь на лице (чаще на щеках);
- зуд;
- мокнутие;
- сухие корочки.
Этот вид болезни чаще проявляется в раннем детстве. У некоторых детей он полностью проходит к четырем годам, а других переходит в хроническую форму и осложняется экземой или бронхиальной астмой.
Как вылечить этот недуг, должен решать только врач, поскольку терапия должна быть комплексной. Необходимо выявить и прекратить контакт с аллергеном. Показано диетическое питание. В особо тяжелых случаях назначают гормоны.
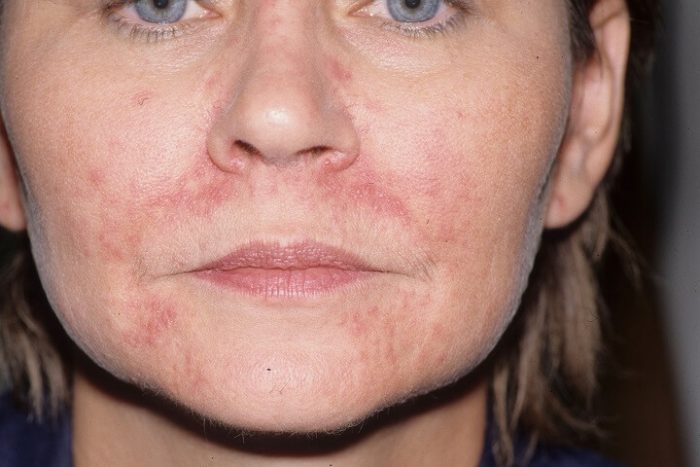
Контактный дерматит на лице очень похож на заболевание аллергического характера. Разница состоит лишь в том, что поражаются только те участки кожи, которые контактировали с раздражителем. Недуг могут спровоцировать такие вещи:
- косметические средства;
- краска для волос;
- синтетическая одежда;
- украшения с никелем в составе;
- лекарственные средства;
- шерсть животных;
- бытовая химия;
- лаки, краски, растворы;
- некоторые растения.
Одной из разновидностей контактного дерматита можно считать солнечный дерматит. В этом случае кожа реагирует покраснением и зудом на солнечные лучи. Эту разновидность болезни можно лечить в домашних условиях. Достаточно прекратить контакт с раздражителем и пропить курс антигистаминных препаратов.
Важно! Если долго не обращать внимания на контактный дерматит и не лечить его, то покраснения могут осложниться шелушением кожи, высыпаниями и присоединением вторичной инфекции.
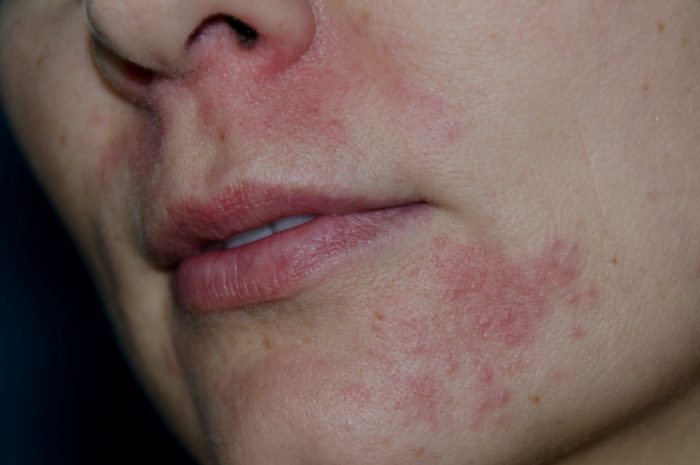
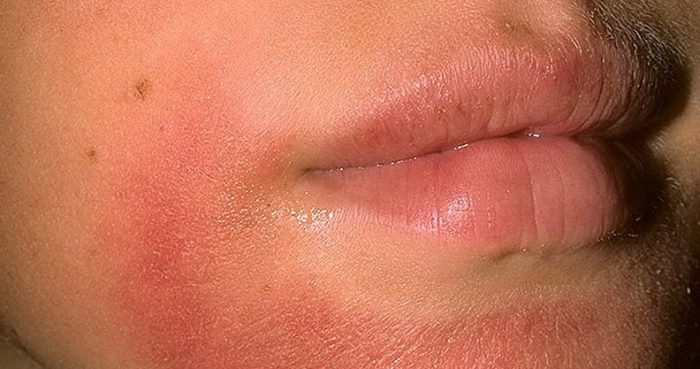
Эта разновидность чаще диагностируется в период с 20 до 30 лет. Обычно высыпания и покраснение локализуются вокруг ротовой полости, но иногда диагностируют дерматит на носу и коже век. Болезнь характеризуется появлением пятен разного оттенка (от бледно-розового до ярко красного цвета). При выходе на холод пятна могут бледнеть.
Спровоцировать недуг способны:
- косметические средства;
- зубные пасты;
- нарушения обменных процессов;
- сбои в работе нервной системы;
- лечение гормональными препаратами.
В запущенной форме поверхность красноватых пятен становится бугристой, они выступают над уровнем кожи. Эта форма дерматита лечится проще всего. Необходимо правильно подобрать ухаживающие и косметические средства, вылечить внутренние болезни.
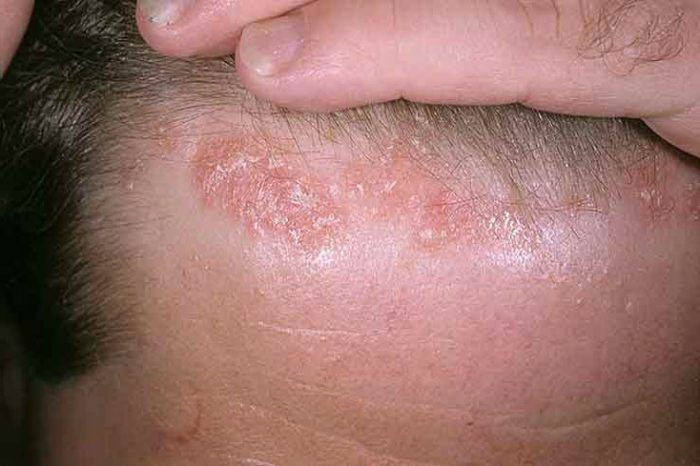
Возникновение этой формы болезни связывают с усиленной выработкой сальными железами кожного сала. На фоне этого усиливается активность условно-патогенной грибковой флоры на коже человека. Грибок поражает эпителий и питается липидами, содержащимися в кожном сале.
Чаще всего болезнь локализуется на волосистых участках головы, где проявляется в виде перхоти. При поражении кожных покровов на лице признаки заболевания могут отличаться в зависимости от его формы. Их может быть две:
- Жирная . Гнойничковые высыпания на коже, акне, угревая сыпь, камедоны. Кожные покровы блестят и имеют нездоровый сероватый оттенок.
- Сухая . Кожа начинает шелушиться и сильно чесаться. На кожных покровах образуются белые чешуйки, от которых не так просто избавиться.
Лечение

Только врач решает, чем лечить дерматит на лице в зависимости от формы и разновидности болезни. При терапии аллергических форм дерматита обязательно назначаются антигистаминные препараты (Зиртек, Эриус, Телфаст). Для устранения симптомов прописываются мази и кремы для местного применения. В качестве десенсибилизирующей терапии проводят внутривенные вливания 10-процентного раствора глюконата кальция.
Важно! Больной должен придерживаться диеты с исключением аллергенных продуктов.
Для улучшения состояния кожи при контактном дерматите назначают кортикостероиды, например, Локоид или Адвантан. Ими необходимо смазывать пораженные покровы кожи один раз в сутки на протяжении трех или пяти дней.
Для местного лечения атопического дерматита врач может прописать одно из следующих средств:
- Элоком снимает отек и устраняет зуд. Мазь используют при шелушении кожи, а крем при наличии воспалительных инфильтратов.
- Афлодерм уменьшает отек и зуд, оказывает противовоспалительное воздействие, сужает сосуды. Курс лечения – 3 недели.
- Трикзера – это специальный крем для снижения повышенной чувствительности кожных покровов. Его наносят дважды в день на очищенную кожу.
- Солкосерил в виде мази и геля ускоряет заживление кожи, устраняет раздражение, восстанавливает глубинные слои дермы. Кожу обрабатывают пару раз в сутки.
Одновременно проводится нормализация кишечной флоры с помощью Бифидумбактерина, Хилак Форте или Смекты. Для успокоения нервной системы врач назначает Персен, Атаракс или Тофизопам.
При лечении себорейного дерматита не обойтись без противогрибковых препаратов и мазей, а также средств на основе салициловой кислоты. С целью укрепления иммунитета показан прием витаминов Е и А, а также рыбьего жира. Мази с цинком подсушивают кожу и борются с грибковой флорой.
При терапии перорального дерматита необходимо отказаться от стероидных мазей, фторсодержащих зубных паст. Проводятся лечебные курсы с использованием Трихопола и Метронидазола. При пустулезных высыпаниях показан курс антибактериальной терапии. Витаминотерапия – рибофлавин, витамин В6, никотиновая кислота, Аскорутин.
Читайте также:


