Анализ синовиальной жидкости на инфекции
Исследование синовиальной жидкости с описанием ее физико-химических свойств и характеристикой клеточных элементов, котороепроводится для диагностики различных воспалительных заболеваний суставов и дистрофических процессов.
- Пункция сустава
- Диагностика артритов
Синонимы английские
- Microscopic examination of synovial fluid
- Synovial fluid examination - Pathology Test
Метод исследования
Какой биоматериал можно использовать для исследования?
Общая информация об исследовании
Анализ показан больным с поражением одного или нескольких суставов неясного генеза, проявляющихся болезненностью суставов и их отечностью, в случае когда исследование синовиальной жидкости (СЖ) поможет в постановке диагноза. Анализ включает в себя определение физико-химических свойств жидкости и микроскопическое исследование клеточных элементов. Наиболее серьезным основанием для его назначения является необходимость исключить инфекционный процесс в суставе. В случае воспаления синовиальная жидкость часто собирается в верхнем суставном этаже, образуется "суставной выпот". Синовиальная жидкость берется путем пункции сустава. Инфекционные осложнения при этом бывают крайне редко.
Синовиальная жидкость служит "смазкой" для хрящей и связок. По изменению ее клеточного состава и физико-химических свойств можно судить о патологических процессах в суставе. Например, известно, что синовиальная жидкость в суставах, пораженных остеоартрозом, имеет более низкую вязкость и эластичность, чем синовиальная жидкость в здоровых суставах.
В частности, одним из критериев такого воспалительного заболевания суставов, как подагра, является обнаружение кристаллов мочевой кислоты в синовиальной жидкости. Причем определение мочевой кислоты в синовиальной жидкости имеет большее прогностическое значение, чем анализ сыворотки крови, так как концентрация мочевой кислоты в сыворотке в период острого приступа может быть в пределах нормы, а кристаллы мочевой кислоты в синовиальной жидкости обнаруживаются даже в межприступном периоде.
У больных с ревматоидным артритом исследование синовиальной жидкости имеет большое значение для подтверждения диагноза и определения местной активности воспалительного процесса. При ревматоидном артрите количество лейкоцитов в синовиальной жидкости повышается до 25 000 в 1 мкл за счет нейтрофилов (25-90 %), содержание белка достигает 40-60 г/л. В цитоплазме лейкоцитов обнаруживают включения, вакуоли, похожие на кисть винограда (рагоциты). Эти клетки содержат фагоцитированный материал – липидные или белковые вещества, ревматоидный фактор, иммунные комплексы, комплемент. Рагоциты обнаруживают и при других заболеваниях – ревматическом, псориатическом артритах, системной красной волчанке, бактериальных артритах, подагре, – но не в таком количестве, как при ревматоидном артрите.
Наиболее выраженные изменения в синовиальной жидкости обнаруживают при бактериальных артритах. Внешне синовиальная жидкость может иметь вид гноя; содержание клеток достигает 50 000-100 000 в 1 мкл, из них нейтрофилы составляют более 80 %. Иногда в первые 24-48 ч. острого артрита количество клеточных элементов может быть меньше 25 000 в 1 мкл.
Для чего используется исследование?
- Для диагностики (в том числе дифференциальной) заболеваний суставов,
- для оценки эффективности вне- и внутрисуставной терапии,
- для того чтобы установить степень местной воспалительной активности и характер воспалительного процесса,
- для наблюдения за динамикой патологического процесса в суставах.
Когда назначается исследование?
- При распознавании суставных заболеваний и особенностей их течения, когда синовиальная жидкость есть в избыточных количествах: при выраженной боли в суставах и затрудненности движения, видимом поражении сустава (опухании).
Что означают результаты?
В здоровом суставе синовиальная жидкость является прозрачной. При ревматоидном, псориатическом или септическом артрите происходит ее помутнение.
Цвет жидкости в норме светло-желтый. При воспалении он меняется в зависимости от характера изменений в синовиальной оболочке, например, при ревматоидном и псориатическом артрите окраска колеблется от желтого до зеленого цветов.
Число клеток в препарате в норме – до 200 клеток/мкл. Увеличение количества клеток (цитоз) позволяет дифференцировать воспалительные и дистрофические заболевания и оценивать динамику воспалительного процесса. Выраженный цитоз (30 000 – 50 000) характерен для острого периода воспаления при любых артритах, умеренный цитоз (до 20 000 – 30 000) отмечен при псевдоподагре, синдроме Рейтера, псориатическом артрите. Незначительный цитоз характерен преимущественно для микрокристаллических артритов. Цитоз более 50 000 в большинстве случаев указывает на наличие бактериального артрита.
В синовиальной жидкости может быть идентифицировано большое количество разнообразных кристаллов. Однако диагностическую ценность представляют только два типа из них. Кристаллы урата натрия являются признаком подагры, а кристаллы дигидропирофосфата кальция обнаруживаются при псевдоподагре. Эти кристаллы могут быть выявлены при поляризационной микроскопии.
В норме в синовиальной жидкости обнаруживаются и клетки тканевого происхождения (синовиоциты, гистиоциты), а также элементы крови. Это преимущественно лимфоциты, реже – нейтрофилы и моноциты. При воспалении в синовиальной жидкости могут встречаться особые формы нейтрофилов – рагоциты. Их клетки имеют "ячеистый" вид за счет включения иммунных комплексов в цитоплазму. Это наиболее характерные признаки при ревматоидном артрите. При некоторых состояниях (аллергические синовиты, туберкулезный процесс, артриты на фоне новообразований) в синовиальной жидкости преобладают мононуклеары.
Изменения синовиальной жидкости при различных патологических процессах
Инфекционный артрит – воспалительное заболевание суставов бактериальной, вирусной, паразитарной или грибковой этиологии. Инфекционный артрит может поражать различные суставы и, кроме местных проявлений (опухания, гиперемии, болезненности, ограничения движения в суставе), сопровождается ярко выраженной общей симптоматикой (лихорадкой, ознобами, интоксикационным синдромом). Диагностика инфекционного артрита основана на данных рентгенографии, УЗИ, артроцентеза, исследования синовиальной жидкости, бакпосева крови. Лечение инфекционного артрита включает иммобилизацию и лаваж сустава, системное и внутрисуставное введение антибиотиков, при необходимости – выполнение артроскопической санации или артротомии.
Общие сведения
Инфекционный артрит – группа артритов, вызываемых инфекционными возбудителями (вирусами, бактериями, грибами, простейшими), проникающими непосредственно в ткани сустава. В ревматологии и травматологии артриты, ассоциированные с инфекцией, диагностируются в каждом третьем случае. Инфекционный артрит чаще поражает суставы нижних конечностей, испытывающие большую весовую нагрузку (коленные, тазобедренные, голеностопные), а также суставы кистей рук. Инфекционные артриты регистрируются у представителей различных возрастных групп: новорожденных, детей дошкольного и школьного возраста, взрослых.
Согласно этиологическому принципу, инфекционные артриты делятся на бактериальные, вирусные, грибковые, паразитарные. С учетом нозологической принадлежности различают септический (пиогенный, гнойный), гонорейный, туберкулезный, сифилитический, бруцеллезный и другие виды артритов. Ввиду особенностей возникновения в отдельную группу выделяются посттравматические артриты.
При попадании инфекции в суставные ткани извне говорят о первичном артрите. В случае распространения инфекционного процесса на сустав из окружающих тканей или отдаленных гнойных очагов развивается вторичный артрит. Течение инфекционных артритов может быть острым, подострым и хроническим. Поражение суставов может происходить по типу моно-, олиго- или полиартрита.

Причины
Чаще всего при инфекционных артритах имеет место метастатический путь поражения суставов, т. е. проникновение инфекции в полость сустава гематогенным или лимфогенным путем, в результате чего возбудитель заболевания может быть обнаружен в синовиальной жидкости. Также возможен прямой путь инфицирования, например, при открытых ранениях и травмах сустава, а также диссеминации микроорганизмов из близко расположенных очагов остеомиелита.
У новорожденных и детей младшего возраста бактериальные артриты чаще вызываются стафилококком, энтеробактериями, гемолитическим стрептококком, гемофильной палочкой. У взрослых пациентов, наряду с аэробами, частыми возбудителями инфекционного артрита являются анаэробные микроорганизмы: пептострептококки, фузобактерии, клостридии, бактероиды. Острые бактериальные артриты могут возникнуть на фоне ангины, синусита, пневмонии, фурункулеза, пиелонефрита, инфекционного эндокардита, сепсиса. Кроме этого, встречаются специфические инфекционные артриты, обусловленные туберкулезом, сифилисом, гонореей и др.
Грибковые артриты, как правило, ассоциированы с актиномикозом, аспергиллезом, бластомикозом, кандидозом. Паразитарные артриты обычно связаны с глистными и протозойными инвазиями. Вирусные артриты встречаются при краснухе, эпидемическом паротите, вирусном гепатите В и С, инфекционном мононуклеозе и др. Посттравматические инфекционные артриты в большинстве случаев развиваются вследствие перенесенных проникающих травм суставов. Не исключается ятрогенное инфицирование при проведении лечебно-диагностической пункции сустава, внутрисуставных инъекций, артроскопии или эндопротезирования.
К категории лиц, имеющих повышенный риск развития инфекционного артрита, относятся пациенты, страдающие ревматоидным артритом, остеоартрозом, ИППП, алкогольной или наркотической зависимостью, иммунодефицитными состояниями, сахарным диабетом, ожирением, авитаминозами; испытывающие значительные физические (в т. ч. спортивные) нагрузки и пр.
Симптомы инфекционного артрита
Инфекционные артриты, вызванные неспецифической микрофлорой (стафилококками, стрептококками, синегнойной палочкой и др.), имеют острое начало с выраженными локальными и общими проявлениями. Местные признаки гнойного артрита включают резкую боль в покое, при пальпации, активных и пассивных движениях; нарастающую припухлость, изменение контуров сустава; местное покраснение и повышение температуры кожи. Следствием гнойно-воспалительной реакции служит нарушение функции конечности, которая принимает вынужденное положение. В большинстве случаев при остром инфекционном артрите развивается общая симптоматика – лихорадка, озноб, миалгия, потливость, слабость; у детей – тошнота и рвота.
Септический артрит обычно протекает в форме моноартрита коленного, тазобедренного или голеностопного сустава. Полиартриты обычно развиваются у лиц, получающих иммуносупрессивную терапию или страдающих суставной патологией. У наркозависимых пациентов часто отмечается поражение суставов осевого скелета, главным образом, сакроилеит. Инфекционный артрит, вызванный золотистым стафилококком, может привести к разрушению суставных хрящей буквально за 1-2 дня. При тяжелом течении гнойного артрита возможно развитие остеоартрита, септического шока и летальный исход.
Для инфекционного артрита гонококковой этиологии характерен кожно-суставной синдром (периартрит-дерматит), характеризующийся множественными высыпаниями на коже и слизистых (петехиями, папулами, пустулами, геморрагическими везикулами и др.), мигрирующими артралгиями, теносиновитами. При этом симптомы первичной урогенитальной инфекции (уретрита, цервицита) могут быть стертыми или вовсе отсутствовать. При гонорейном артрите чаще поражаются суставы кистей рук, локтевой, голеностопный, коленный суставы. Характерными осложнениями служат плоскостопие, деформирующий остеоартроз. Сифилитический артрит протекает с развитием синовита коленных суставов, сифилитического остеохондрита и дактилита (артрита пальцев рук).
Артрит, ассоциированный с бруцеллезом, протекает на фоне симптомов общего инфекционного заболевания: волнообразной лихорадки, ознобов, проливных потов, лимфаденита, гепато- и спленомегалии. Характерны кратковременные миалгии и артралгии, развитие спондилита и сакроилеита.
Вирусные артриты обычно отличаются кратковременным течением и полной обратимостью происходящих изменений, без остаточных явлений. Отмечаются мигрирующие артралгии, припухлость суставов, болезненность движений. Длительность течения вирусного артрита может составлять от 2—3 недель до нескольких месяцев. Грибковый артрит часто сочетается с микотическим поражением кости. Заболевание характеризуется длительным течением, образованием свищей. В исходе инфекционного артрита грибковой этиологии может развиваться деформирующий остеоартроз или костный анкилоз сустава.
Диагностика
В зависимости от этиологии инфекционного артрита, пациенты могут нуждаться в консультации и наблюдении хирурга, травматолога, ревматолога, фтизиатра, инфекциониста, венеролога. В числе первоочередных мероприятий для установления диагноза выполняется УЗИ и рентгенография пораженных суставов. Рентгенологически при инфекционном артрите определяется остеопороз, сужение суставной щели, костный анкилоз, костные эрозии. Ультразвуковая диагностика выявляет изменения периартикулярных тканей, наличие внутрисуставного выпота. На ранних стадиях, когда рентгенографические признаки инфекционного артрита еще не обнаруживаются, могут использоваться более чувствительные методы – КТ сустава, МРТ, сцинтиграфия.
Важное значение для верификации этиологического фактора имеют данные диагностической пункции сустава, исследование синовиальной жидкости (микроскопия, цитология, посев на среды). Большую диагностическую ценность в определенных случаях представляют иммуноферментный анализ, бактериологическое исследование крови и отделяемого уретры, обзорное исследование мазков из половых путей. Установлению диагноза туберкулезного артрита способствует биопсия синовиальной оболочки сустава, обнаружение в организме других туберкулезных очагов, положительные туберкулиновые пробы. Инфекционный артрит дифференцируют с ревматоидным, подагрическим артритом, гнойным бурситом, остеомиелитом.
Лечение инфекционного артрита
В острой стадии лечение инфекционного артрита проводится стационарно. Осуществляется иммобилизация конечности на короткий срок с последующим постепенным расширением двигательного режима сначала за счет пассивных, затем – активных движений в суставе. В том случае, если произошло инфицирование протезированного сустава, проводится удаление эндопротеза. При гнойном артрите выполняется ежедневный артроцентез, лаваж сустава, по показаниям – артроскопическая санация сустава или артротомия с проточно-аспирационным промыванием.
Лекарственная терапия инфекционного артрита включает парентеральное назначение антибиотиков с учетом чувствительности выявленного возбудителя (цефалоспорины, синтетические пенициллины, аминогликозиды), дезинтоксикационные мероприятия. При вирусных артритах назначаются НВПС, при грибковой инфекции - антимикотические препараты, при туберкулезном артрите – специфические химиопрепараты. После купирования острых воспалительных явлений для восстановления функции сустава проводится комплекс ЛФК и физиотерапевтического лечения, бальнеотерапии, массажа.
Прогноз и профилактика
У трети больных, перенесших инфекционный артрит, отмечаются остаточные явления в виде ограничения подвижности суставов, контрактур, анкилозов. Септические артриты представляют серьезную угрозу: несмотря на возможности терапевтического и хирургического лечения, летальность при осложненном течении достигает 5-15%. К числу неблагоприятных прогностических факторов относятся ревматоидный артрит, септицемия, пожилой возраст, иммунодефицитные состояния. Профилактика артрита включает своевременную терапию общих инфекционных заболеваний, адекватные физические нагрузки, предупреждение травм суставов, защиту от ИППП, соблюдение требований асептики и антисептики при проведении хирургических манипуляций.
Инфекционный синовит является редким видом заболеваний суставов. Данная патология характеризуется скоплением бактерий в полости синовиальной сумки. Попадают бактерии в сустав различными методами. Чтобы правильно поставить диагноз, необходимо пройти медицинское обследование. Оно поможет установить причину и предотвратить инфицирование соседних суставов.
Этиология недуга
Патологический процесс протекает в полости синовиального мешка. Синовиальный мешок служит амортизатором для составляющих сустава. Он способствует снижению трения с костной ткани. Полость мешка заполнена специальной прозрачной жидкостью. В ее состав входят жирные кислоты и пептиды. Состав всегда постоянен.
Под влиянием разнообразных причин может произойти изменение качественных характеристик синовиальной жидкости. Она может стать более густой, поменять окраску. В отдельных случаях в ней выявляются включения патогенных веществ. Это вызывает воспаление стенок полости синовиального мешка, которое и называется синовитом.
При инфекционном синовите в полость кармана попадаю различные патогенные микроорганизмы. Опасностью данной формы синовита является быстрое его распространение на соседние суставы. В этом случае пациенту понадобится госпитализация. Своевременное же выявление заболевания позволяет сохранить здоровье других суставов человека.
Причины патологического процесса
Инфекционная форма синовита попадает в синовиальный мешок через различные системы и ткани. Основные системы, несущие инфекцию в сустав следующие:
- Лимфатическая система;
- Кровеносная;
- Суставная.
Лимфатическая система в нормальном состоянии помогает человеку поддерживать здоровье. Также она служит терморегулятором для всех органов и тканей. При развитии воспалительного процесса в тканях лимфа захватывает микроб и несет его к почкам и потовым железам. В некоторых же случаях происходит попадание микроба из лимфы в синовиальную сумку. Бактерия поселяется в полости и начинает активно размножаться. Происходит инфицирование синовиального мешка. Если бактерия относится к патогенным микроорганизмам, то она способна быстро размножаться. Это вызывает быстрое распространение инфекции по суставным тканям.
Кровеносная система также может повлиять на распространение инфекции в суставной ткани. По мелким кровеносным сосудам кровь поступает к стенкам синовиального мешка. Она несет молекулы кислорода к тканям. Но при наличии инфекции в организме с кровью в стенки синовиального мешка может попасть и болезнетворная бактерия. Это также сопровождается развитием инфекционного синовита.
Существуют различные причин инфекционного синовита. Болезнь часто поражает сумку из-за развития воспаления в других органах. Так, причиной синовита может стать артроз конечностей.
При этом виде заболевания воспаление быстро распространяется на соседние органы и ткани. Также причиной инфицирования может стать бактерия, вызывающая нагноение дыхательных путей. Этот вид бактерий не погибает в тканях при отсутствии кислорода. Он быстро попадает в кровяное русло. По сосудам микроб перемещается в полость синовиального мешка и вызывает инфекционную форму синовита.
Выделяется также инфекционный вид синовита, который развивается вследствие прямого заражения. Данный синовит попадает в синовиальную жидкость при не стерильном хирургическом воздействии на сустав. Через рану бактерия попадает в жидкость и сохраняется на стенках синовиального мешка.
Симптомы патологии

Симптоматика всех видов синовита схожа. Для данной патологии характерны следующие признаки:
- Появление опухоли на поврежденном суставе;
- Болезненные ощущения;
- Затруднение передвижения;
- Температура и лихорадка.
Все виды синовита сопровождаются развитием отечности пораженной сумки. Стенки мешка увеличиваются, становятся плотными. Постепенно происходит изменение структурного состава синовиальной жидкости. Сумка увеличивается. На коже появляется отек. Увеличение отека влечет появление опухоли.
Опухоль вызывает болезненные ощущения у пациента. При этом ему необходимо принимать позу, в которой неприятный симптом ослабевает. Подвижность сустава нарушается. Амплитуда движения становится меньше.
Благодаря инфекционной природе синовита у пациента возникает лихорадка. Лихорадочный синдром влечет повышение температурных показателей тела. При инфекционном синовите у пациента часто наблюдается температура, превышающая 38 градусов. При появлении этого симптома необходимо незамедлительно обратиться за медицинской помощью.
Диагностирование патологии
Диагностика синовита проводится при помощи различной медицинской аппаратуры. Основное обследование проводится при помощи ультразвуковой техники. На экране аппарата врач может быстро выявить увеличенную полость. В отдельных случаях в жидкости различаются разнообразные включения.
При установке причин врач берет пробу синовиального раствора для лабораторного исследования. Жидкость помещается в специальную среду, которая имеет идеальные условия для размножения различных бактерий. Микроорганизмы активно развиваются в ней, образуя колонии. Колония изучается на чувствительность к различным антибиотическим препаратам.
Также врачу необходимо внимательно изучить соседние суставы на наличие подобного воспалительного процесса. Для этого пациент направляется на рентгенографическое обследование. На снимке можно увидеть несколько затемнений, которые указывают на развитие инфекционного синовита.
Способы лечения
Устраняется данная патология часто хирургическим путем. При этом проводят два вида хирургического воздействия.
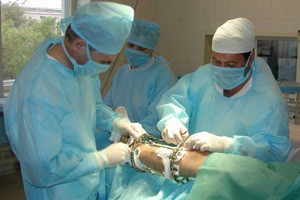
В первом случае у пациента производится вскрытие полости. В полученный разрез вводится специальная медицинская трубка. Через катетер синовиальная жидкость выводится наружу. Затем полость тщательно промывается специальным антисептическим раствором. После этого в разрез вставляется небольшой резиновый жгут. По его поверхности остатки синовиальной жидкости будут выходить на поверхность. После прекращения вытекания синовиального раствора разрез зашивается.
Во втором случае проводится полное удаление синовиального мешка. Через небольшой надрез врач вынимает синовиальный мешок и иссекает его от суставных тканей. Рана обрабатывается порошковым антибиотиком и зашивается.
Также инфекционная форма синовита сопровождается медикаментозным лечением. Для терапии применяется антибиотик и противовоспалительный препарат. Оба вида медикаментов способствуют устранению патологических явлений со стенок синовиального мешка. При высокой температуре пациенту рекомендуется прием противомикробных препаратов. Они устраняют саму причину инфекции.
После снятия обострения необходимо пройти курс восстановительного лечения. Пациенту необходимо носить эластичный фиксатор и принимать укрепляющие препараты. Физическая активность запрещается.
Большое число суставных заболеваний вызывает их повсеместное распространение. Если человек заметил непривычные признаки в суставной ткани, ему требуется помощь специалиста. Врач установит причину заболевания и подберет подходящее лечение.
При заболеваниях суставов необходимо пройти комплексное обследование для выявления причины и природы воспалительного процесса. Один из важнейших анализов – это исследование синовиальной жидкости. Процедура взятия жидкости на анализ неприятна, но исследование является наиболее эффективным способом постановки диагноза, и необходимо для составления схемы терапии.
Особенности исследования синовиальной жидкости

Один из важнейших анализов – это исследование синовиальной жидкости
Синовиальная жидкость, часто называемая суставной, выполняет функцию смазки между хрящами. Благодаря этому веществу обеспечивается амортизация, уменьшение силы удара и нагрузки на суставы во время движения. Синовиальная жидкость дополнительно служит транспортом для питательных веществ, поддерживающих эластичность хрящевой ткани.
При любых нарушениях в работе сустава и воспалительных процессов, первые изменения затрагивают именно суставную жидкость. С помощью исследования синовиальной жидкости удается быстро поставить точный диагноз на начальных стадиях развития патологий суставов.
Показания к проведению анализа синовиальной жидкости:
- болевой синдром;
- нарушение двигательной активности сустава;
- внезапная хромота;
- утренняя скованность суставов.
Исследование синовиальной жидкости назначают при ревматоидном артрите или при подозрениях на это заболевание, воспалении суставной капсулы. Это исследование необходимо для исключения или подтверждения бактериальной природы воспалительного процесса.
Чтобы взять небольшое количество жидкости для анализа, проводится пункция. Процедура осуществляется в два этапа. Сначала пациенту тщательно дезинфицируют место проведения пункции и обкалывают эту зону анестетиком, для устранения болевого синдрома. Применяется только местная анестезия. Затем в полость сустава вводится специальная игла, полая внутри, с помощью которой откачивается небольшое количество жидкости.
Пункцию нельзя проводить только в случае инфицирования эпидермиса вокруг зоны введения иглы. При обострении хронических дерматологических заболеваний проведение процедуры переносится до достижения ремиссии. Прокол синовиальной оболочки для сбора жидкости из сустава не делают при общем тяжелом состоянии, которое сопровождается лихорадкой или интоксикацией.
Пункция используется одновременно как диагностический и лечебный метод. При наборе жидкости из сустава снижается давление в синовиальной оболочке, что моментально устраняет болевой синдром при воспалении. Так же с помощью пункции могут вводиться специальные обезболивающие или противовоспалительные препараты для облегчения симптоматики артрита.
Оценка состава синовиальной жидкости

Анализ синовиальной жидкости помогает выявить причину нарушения работы сустава
Синовиальная жидкость в здоровом суставе представляет собой светло-желтую вязкую смазку. Ее количество может варьироваться от 1 до 4 мл. В ходе анализа синовиальной жидкости коленного сустава для исследования набирается около 1 мл жидкости.
- визуальную оценку жидкости и ее физических свойств;
- определение химического состава;
- окрашивание мазка и проведение микроскопического исследования полученного препарата;
- бактериальный посев жидкости.
Совокупность этих этапов позволяет провести комплексную оценку функции сустава и выявить все возможные нарушения. Расшифровка цитологического исследования синовиальной жидкости позволит лучше понять ее значение и возможные нарушения в составе.
Расшифровка визуального анализа синовиальной жидкости помогает выявить причину нарушения работы сустава. Это необходимо для определения воспалительной или невоспалительной природы заболевания.
| Визуальный анализ | ||||
| Параметры | Норма | Невоспалительный процесс | Воспалительный процесс | Септический процесс |
| Цвет | Вязкая прозрачная жидкость | Светло-желтая прозрачная жидкость | Желтый, полупрозрачный | От желтого до коричневого, жидкость мутная |
| Бактериологический посев | отрицательный | отрицательный | отрицательный | положительный |
| Лейкоциты | 7500 | |||
| Нейтрофилы | 75% | |||
Количество лейкоцитов определяется на 1 мкл исследуемого препарата.
Невоспалительный патологический процесс в суставной капсуле наблюдается при остеоартрозе. Такой результат анализа характерен также для системной красной волчанки и артроза, развивающегося на фоне полученных травм.
Воспаление в суставах характерно для ревматоидного и подагрического артрита. Эти заболевания сопровождаются скованностью в суставах по утрам, сразу после сна, и выраженным болевым синдромом.
Септический воспалительный процесс в суставах развивается на фоне заражения туберкулезом, гонореей и другими инфекциями. Его также называют гнойным или инфекционным воспалением.

Оценка клеточных элементов проводится с помощью химического анализа
Химический анализ синовиальной жидкости определяет наличие белка, глюкозы, мочевой кислоты. В здоровых суставах белковые соединения отсутствуют. Их наличие указывает на артрит на фоне подагры или псориаза. Оценка количества белка проводится по заполнению поля зрения микроскопа.
Глюкоза в составе синовиальной жидкости указывает на осложнения сахарного диабета. Во избежание ложноположительного результата, анализ проводят на голодный желудок утром. Обязательно следует отказаться от еды как минимум за 8 часов до проведения пункции.
Мочевая кислота в составе синовиальной жидкости обнаруживается только при одном заболевании – подагре. Так как подагрический артрит сопровождается специфической симптоматикой, определение уровня мочевой кислоты в суставах является вспомогательным, но не обязательным исследованием при таком диагнозе.
Цель микроскопического анализа – подсчет кристаллов и клеточных элементов в составе исследуемого материала. Для этого образец помещают под микроскоп, окрашивают специальным препаратом и внимательно изучают. Оценка клеточных элементов проводится визуально.
| Микроскопия синовиальной жидкости | ||
| Клеточные элементы | Нормальное значение | Причины повышения |
| лейкоциты | до 150 клеток в миллилитре | Развитие воспаления |
| нейтрофилы | Цитологический анализ
При цитологическом анализе проводится оценка общего количества клеток Цитология – это необходимый минимум при исследовании суставной жидкости. Для подсчета клеток обычно применяют специальные окрашивающие препараты и дополнительное оборудование, которое позволяет точно установить тип и количество измененных клеток. Цитологический анализ проводится проще, так как количество клеток оценивается визуально, по объему заполнения предметного стекла. Этот метод позволяет только установить природу заболевания, по количеству лейкоцитов. Повышение количества этих клеток свидетельствует о воспалении. При цитологическом анализе проводится оценка общего количества клеток. При этом анализ позволяет выявить воспалительную, невоспалительную и гнойную природу заболевания. Другими словами, химический анализ и цитологический анализ – это практически одно и то же, только результаты химического анализа более развернуты. При окрашивании препарата и помещении его в специальную центрифугу удается определить кристаллы в составе жидкости. При этом выявляется наличие игольчатых и четырехугольных кристаллов. Заболевания, которые удается диагностировать при проведении расширенного цитологического исследования окрашенного препарата:
Цитологическое исследование проводится достаточно просто и быстро, что делает его одним из первых способов оценки здоровья суставов. Если микроскопический анализ и цитология выявили септическое воспаление, необходимо дополнительно провести бактериальный посев суставной жидкости. Такой анализ позволяет точно выявить тип возбудителя инфекционного воспаления, на основании чего можно подобрать наиболее эффективную схему терапии. Дополнительно в ходе исследования может быть проведен анализ болезнетворных бактерий на чувствительность к антибиотикам. Изучение синовиальной жидкости, помещенной в специальную питательную среду, занимает несколько дней, так как болезнетворные агенты созревают достаточно медленно. Обычно результаты готовы через 3-7 дней, но в некоторых случаях может потребоваться более длительный срок, вплоть до двух недель. Дополнительные обследования
Исключить повреждения хрящевой ткани позволяет рентгенография суставов Несмотря на информативность анализа, исследование суставной жидкости назначают лишь после предварительной постановки диагноза. При болях в суставах и нарушении их подвижности пациенту в первую очередь показаны следующие обследования:
Обязательно проводится анализ крови на ревматоидный фактор. Высокий уровень этого иммуноглобулина указывает на аутоиммунную природу заболевания, что характерно для ревматоидного артрита. В некоторых случаях в суставе происходит воспаление, но ревматоидный фактор не повышается. Точно установить наличие воспалительного процесса поможет общий и биохимический анализ крови. Рентгенография суставов позволяет исключить повреждения хрящевой ткани. МРТ и УЗИ выявляют вовлеченность окружающих тканей в воспалительный процесс, и помогают определить наличие кальцинатов в суставах. К какому врачу обратиться после получения результатов обследований?В подавляющем большинстве случаев первичной диагностикой занимается терапевт или семейный врач. Этот специалист направит пациента на стандартные обследования – это анализ крови на ревмо-фактор, рентген суставов, биохимический анализ крови для определения уровня мочевой кислоты. При подтверждении воспалительной природы заболевания, врач направит пациента к ревматологу. Схему терапии подберет именно этот специалист. Кроме того, специфические лабораторные исследования при заболеваниях суставов для выявления изменений в составе синовиальной жидкости также назначает ревматолог. Если воспаление отсутствует, нарушения в суставах могут быть связаны с дегенерацией хрящевой ткани или полученными раннее травмами. В этом случае лечением должен заниматься врач-ортопед. Возможные осложнения пункции
Риски зависят от профессионализма врача и проведения предварительных обследований Изучение исследования синовиальной жидкости требует прокола суставной капсулы. Сама по себе процедура имеет минимум противопоказаний и не требует никакой подготовки, кроме отказа от еды за 8 часов до анализа. При проведении прокола используют анестетики, препараты йода, антисептики. После взятия жидкости, на место прокола накладывают давящую повязку, предварительно обработав кожу антисептиком. Тугую повязку следует носить целый день, а затем заменить на свободно прилегающую. Несмотря на кажущуюся простоту, пункция небезопасна. В ряде случае возникают следующие осложнения:
Инфицирование сустава является редким осложнением. Риск присоединения инфекции увеличивается при повторном проведении прокола синовиальной оболочки. Кровотечение при повреждении сосудов требует дополнительных мер от медицинского персонала, так как кровь попадает прямо в синовиальную оболочку. Тяжелые осложнения, вследствие которых ухудшается самочувствие и нарушается подвижность сустава, наблюдаются в единичных случаях. Риски осложнений во многом зависят от профессионализма врача и проведения предварительных обследований. Читайте также:
 Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу. Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.
| |




