Анаэробная хирургическая инфекция газовая гангрена
ОБЩИЕ ВОПРОСЫ ХИРУРГИЧЕСКОЙ ИНФЕКЦИИ, ОСТЕОМИЕЛИТ. ОБЩАЯ ГНОЙНАЯ ИНФЕКЦИЯ
К хирургической инфекции относят заболевания, вызываемые внедрением в организм гноеродных микробов , сопровождающиеся гнойно-воспалительными и гнойно-некротическими процессами в органах и тканях, требующих хирургического лечения. Развитие гнойно-воспалительных заболеваний зависит от 3 причин: 1. От состояния макроорганизма (защитные силы организма, иммунитет); 2. От вирулентности, т.е. способности организма вызывать гнойно-воспалительные заболевания; 3. От своевременно проведенных профилактических мероприятий (асептика и антисептика), отсутствие входных ворот инфекции.
Основные возбудители гнойной хирургической инфекции - стафилококки, стрептококки, синегнойная палочка, различные виды протея и кишечная палочка. Микробы, проникающие в организм, вызывают гнойное воспаление, которое имеет местные и общие проявления: местные симптомы воспаления - отёк или плотное образование- инфильтрат, покраснение, местное повышение температуры тела, боль и нарушение функции пораженного органа. Основным компонентом в очаге воспаления является гной, составными компонентами которой является лейкоциты, разрушенные ткани и бактерии. При стафилококковой инфекции гной - жёлтого цвета, густой, без запаха, при стафилококковой – жидкий, слизистого вида, светлого оттенка. Синегнойная палочка даёт различные оттенки – от синеватого до зеленоватого со сладковатым запахом. Кишечная палочка - коричневый гной с запахом фекалий.
1.Общая реакция клинически проявляется повышением температуры тела, которой зависит от общей реактивности, с другой от тяжести проявления гнойного воспаления.
2. Общая интоксикация: слабость, головная боль, озноб, учащение пульса.
3. В исследованиях крови: лейкоцитоз (повышение палочкоядерных форм) и нейтрофилов, со сдвигом крови влево, уменьшение эритроцитов , ускоренное СОЭ. В анализе мочи - белок.
Принципы лечения: 1.Местное лечение: 1. Создание функционального покоя пораженной области. 2. Вскрытие гнойника. 3.Дренирование раны. 4.Промывание раны антисептическими растворами и гипертоническая повязка на рану. После появления грануляций - мазевые повязки.
Общее лечение:1.Антибиотикотерапия и химиотерапия. 2. Инфузионная терапия и дезинтоксикационная терапия (гемодез, неокомпенсан, поливинилпиррамидон и др.)
3.Стимуляция иммунитета( гемостимулин, вит. В12, АТФ, стекловидное тело, алоэ, антистафилококковый гамма-глобулин, лейкоцитарная масса, тимозин, Т-активин, левомизол, декарис по 1 таб. в день в течении 3 дней, тималин в/м 5-10 мг в течении 5-10 дней, ультрофиолетовое облучение крови.
ОТДЕЛЬНЫЕ ВИДЫ МЕСТНЫХ ГНОЙНЫХ ЗАБОЛЕВАНИЙ:
ФУРУНКУЛ - это острое гнойно-некротическое воспаление волосяной луковицы и окружающей ткани. Локализация- задняя поверхность шеи , предплечья, тыл кисти, ягодицы, лицо и др. Возбудитель- стафилококк. Фурункул, багрового цвета , болезненный, конусовидный узелок с инфильтрацией ткани вокруг него. На верхушке участок гнойного некроза (размер от 0,5 -1,5-2). Фурункулёз - появление нескольких фурункулов одновременно или последовательно. Лечение: амбулаторно в начальных стадиях, кожу вокруг фурункула обрабатывают спиртом, эфиром, 2% салициловым спиртом. Сухое тепло, УВЧ, УФО, новокаиновые блокады 0,25% р-ром вокруг очага и под ним. Общее лечение - витаминотерапия, аутовакцина, аутогемотерапия, физио-, УФО.
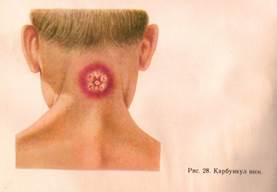
КАРБУНКУЛ - это острое гнойно-некротическое воспаление нескольких волосяных луковиц и прилегающих к ним сальных желёз, распространяющиеся на всю толщу кожи и подлежащие ткани. Воспалительный процесс распространяется на лимфатические сосуды и узлы. Некротические стержни в течение 3-5 суток, объединяются в единый гнойно-некротический конгломерат, который отторгается. Образуется рана, которая гранулируется, в течение 3-4 недель рубцуется. Общие симптомы интоксикации: повышение температуры тела, озноб,
ГИДРАДЕНИТ - это гнойное воспаление апокриновых , потовых желёз. Инфекция проникает через выводные протоки потовых желёз (подмышечные впадины, паховые складки, молочные железы, перианально). Клиника: появление плотного, болезненного, конусовидного образования красноватого, багрового цвета, размером 1-3 см. На 2-3 сутки появляется абсцесс - расплавление потовых желёз. Лечение: местное – повязки с левомиколем. При абсцессе – вскрытие. Антибиотикотерапия, сульфаниламиды, иммунотерапия.
АБСЦЕСС - это ограниченная форма гнойного воспаления, для которого характерно образование полости , заполненное гноем.( Возбудители – стафилококк, стрептококк, кишечная палочка и др.) Причины –осложнения фурункула , карбункула , ранения ,микротравмы, инородные тела, после инъекций, инфицирование гематомы. Метастатические абсцессы, при общей гнойной инфекции через кровь попадают в органы и ткани. Абсцессы м.б. не специфическими гнойными, гнилостными, специфическими и анаэробными. Диагностика – при диагностической пункции по игле можно ввести воздух – пневмоабсцессография или рентгеноконтрастное вещество – рентгеноконтрастная абсцессография. Лечение – оперативное, вскрытие абсцесса. Антибиотикотерапия.
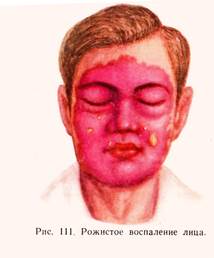
ЭРИЗИПЕЛОИД –это рожеподобное заболевание , вызываемое палочкой свиной рожи , поражающее кожу пальцев и реже отделы кисти ( контингент – мясники , повара, хозяйки, кожевники), инфекция проникает ч/з кожу, микротравмы. Клиника – серозное воспаление всех слоёв кожи с отёком, покраснением. Инкубационный период от 2-5 дней. Кожный зуд, гиперемия с одного пальца переходит на соседние участки, отмечаются явление лимфоаденита, лимфангита. Т-ра в норме. Лечение : а/б (пенициллин 250 тыс. ЕД – 4-5 раз) , новокаиновая блокада 0,25 % р-ром новокаина, УФО.
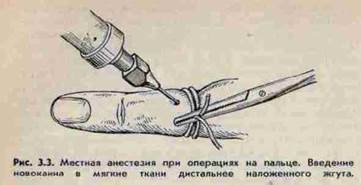
ПАНАРИЦИЙ- гнойное воспаление пальцев( при ссадине, уколе, царапине, занозе). Особенности строения кожи, подкожной клетчатки пальцев, имеющих большое кол-во соединительнотканных перегородок, обуславливают специфику. 1.Кожный панариций- скопление гноя под эпидермисом, легкосмещаемый при надавливании, боли умеренные. Лечение : ножницами срезают отслоенный эпидермис. На рану мазевую повязку с антибиотиками. 2. Подкожный панариций – усилены болевые ощущения в результате сдавления нервных окончаний. Лечение: вначале консервативное теплые ванны, спиртовые компрессы, новокаиновые блокады. Операция под местным обезболиванием по Оберст-Лукашевичу, с двух сторон у основания пальца с предварительно наложенным жгутом, обезболивают 1% 10 мl р-ром новокаина ( или в/в наркозом- барбитураты) проводят два параллельных разреза по краю фаланги. Для лучшего оттока гноя разрезы соединяют, ставят дренаж.3. Подногтевой панариций – причина –травма околоногтевого ложа , маникюр. Клиника : боли, гной под ногтевой пластинкой. Операция- под анестезией удаляют ноготь, мазевая повязка. 4. Паранихия- гнойник под корнем ногтя . Клиника- боль , отёк , гиперемия кожного валика у основания ногтя. Операция – делают два параллельных разреза у основания ногтя на тыле концевой фаланги по краям околоногтевого валика, о отсепаровывают и оттягивают. 5. Сухожильный панариций ( гнойный тендовагинит), осложнение остальных форм, при ранениях. Палец согнут , утолщён, боли при движении, с-мы интоксикации. Гной скапливается в сухожильных синовиальных влагалищах, откуда прорывается в мягкие ткани, с образованием глубоких флегмон кисти и предплечья.
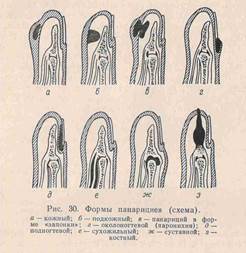
Лечение: операция при сухожильных панарициях 2-4 пальцев, производят два параллельных разреза на боковой пов-сти основной и средней фаланг, дренаж. При 1-5 пальце- разрезы на ладонной пов-сти в области возвышения. Иммобилизация тыльной гипсовой лонгетой: кисти придают полусогнутое положение. Антибиотики. 6. Костный панариций- первично при проникновении инфекции глубоко под надкостницу, вторично- запущенный подкожный панариций . Наступает омертвление участка кости – секвестра.Клиника – сильные боли , гнойные свищи , некроз всей фаланги пальца. Секвестры отделяются на 8-10 день.Лечение: под анестезией делают широкий боковой или дугообразный разрез мягких тканей до кости. Удаляют секвестры, рану промывают Н2О2 , дренаж, тампон с мазью Вишневского. Иммобилизация пальца и кисти гипсовой лонгетой. При некрозе ампутация пальцев. 7. Суставной панариций – полусогнутое положение пальца, болезненность в суставе, патологическая подвижность, в результате разрушения связок и капсулы сустава. Лечение: вскрывают двумя боковыми разрезами, промывают р-рами антисептиков , антибиотиков, иммобилизация гипсовой повязкой. Инвалидность при нарушении ф-ции 1 пальца.
ТРОМБОФЛЕБИТ- острое воспаление стенки вены с образованием в просвете её тромба( сгустка крови). Причины- нарушение целости внутренней оболочки вены , замедление тока крови , повышение свёртываемости крови. Клиника : тромбофлебит поверхностных вен нижних конечностей , причина –варикозное расширение вен н/к. острое начало , появление интенсивных болей , гиперемия по ходу вен, резко болезненные тяжи под кожей. Отёк конечности, затруднения движения, повышение т-ры тела. При гнойном тромбофлебите , с-мы общей интоксикации, плотный инфильтрат по ходу вены, нагноение, абсцессы, флегмоны. Тромбофлебиты глубоких вен тяжёлое заболевание, внезапные сильные боли, отёк всей конечности. Осложнение – эмболия( закупорка) легочных артерий, что может привести к смерти. Опасен септический тромбофлебит, сепсис. Лечение: консервативное – а/б и противовоспалительная терапия, госпитализация в стационар.
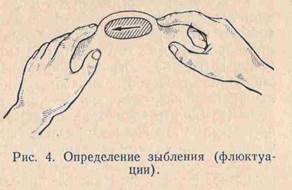
ОСТЕОМИЕЛИТ- гнойное воспаление костного мозга , обычно распространяется на компактном , губчатом в-ве кости и надкостнице. Возбудители – гноеродные микробы ( золотистый стафилококк 80%). Различают 2 пути распространения: 1. Инфекция попадает в кость ч/з поврежденную кожу и слизистые (экзогенный путь); 2. Инфекция заносится в кость с током крови из другого гнойного источника ( эндогенный путь); Предрасполагающий момент, снижение общих , защитных сил организма, травмы, местное и общее охлаждение, авитаминозы, инфекции. Поражаются трубчатые кости, метафиз. инфекция попав в кость вызывает воспаление костного мозга, с развитием серозного , а затем гнойного экссудата. Омертвевший участок кости носит название секвестр, инородное тело, вокруг ктр образуется демаркационный вал, он отделяет живую ткань от мёртвой. Гной прорывается в мягкие ткани (гнойные затёки) наружу, образуя гнойные свищи. Секвестры также поддерживают существование свища. постепенно грануляционная ткань вокруг секвестра замещается костной и секвестр отграничивается. Свищи могут закрываться, при обострении вновь открываются( заболевание приобретает хронический процесс). Клиника- внезапное начало , повышение т-ры тела, боли в пораженной конечности . состояние ухудшается , дыхание учащается, тахикардия 100-120 уд. в мин. Боли распирающие, при пальпации , активном, пассивном движении усиливаются. Появляется отёк мягких тканей, л/у увеличены, гиперемия кожи и местное повышение т-ры тела. Появление отёка конечности говорит о формировании поднадкостничного абсцесса. В центре гиперемия, флюктуация. При прорыве гноя состояние улучшается. М.б. гнойные метастазы.
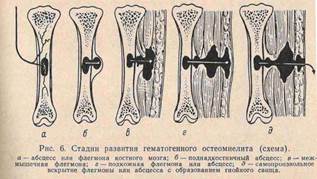
На рентгенограмме ч/з 2-3 недели наблюдаются изменения в кости . госпитализация и лечение в стационаре: транспортировка с иммобилизацией конечности и введением анальгетиков. Операция : вскрытие поднадкостничных абсцессов с трепанацией кости.
СЕПСИС – тяжёлое патологическое состояние, ктр вызывается разнообразными микроорганизмами, их токсинами ( 0,1 % - 0,15%). Причина –патогенные, условно-патогенные бактерии: стафилококк, стрептококк, синегнойная , кишечная палочка, вульгарный протей, анаэробы и т. д. механизм развития( 3 фактора): 1. Микробный ( моноинфекция, полиинфекция, смешанная, вирулентность; 2. Вид входных ворот( характер разрушенных тканей, величина гнойного очага, его расположение, состояние кровообращения); 3. Реактивность организма( состояние иммунитета). Септицемия – массивное поступление в кровь токсинов ( интоксикация
Классификация сепсиса : 1. По виду возбудителя- стафилококковый, стрептококковый, коли-бациллярный, неклостридиальный, клостридиальный, смешанный; 2. По расположению входных ворот инфекции- хирургический, урологический, гинекологический, отогенный и т. д.; 3. По наличию или отсутствию видимого очага инфекции- первичный( криптогенный- сепсис, при ктр первичный очаг гнойного воспаления распознать в силу причин не удаётся), вторичный; 4. По наличию или отсутствию гнойных метастазов- септицемия, септикопиемия; 5. По клинической картине – молниеносный, острый , подострый, хронический.
ОСТРАЯ АНАЭРОБНАЯ ХИРУРГИЧЕСКАЯ ИНФЕКЦИЯ. ГАЗОВАЯ ГАНГРЕНА.
Анаэробы- микроорганизмы, которые могут размножаться при отсутствии кислорода.
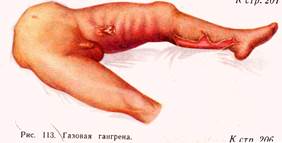
Газовая гангрена- возбудители Cljstridium perfringens, Cl. Septicus, Cl. Oedematiens, Cl. Histolyticum. Газовая гангрена развивается при обширных размозженных тканей( огнестрельные, рваные, рвано-ушибленные раны), загрязнённые землёй, чем больше разрушены ткани( особенно мышцы), тем более благоприятные условия. Клинические особенности зависят от вида бактерий: Clostridium perfringens- токсико-гемолитическим, фибринолитическим, некротическим действием. Clostridium septicum-вызывает кровянисто-серозный отёк тканей, гемолиз эритроцитов. Clostridium oedematiens-быстро-нарастающий отёк с выделением большого количества газа. Clostridium hystoliticum-растворяет живые ткани, расплавляет мышцы, соединительную ткань.
Местными симптомами газовой гангрены является отёчность, наличие газа в тканях, распад мышц и отсутствие симптомов, характерных для воспаления.
Общие симптомы: инкубационный период(2-3 дня), тахикардия, низкое АД, возбуждение больного, говорливость, подавленное настроение, бессонница. Тем-ра- 38-39С, интоксикация, обезвоживание, дыхание учащено, Р-120-140 уд в мин, в крови –гемолиз эритроцитов, анемия, гемоглобин-70-100 г/л, эритроциты-1-1,5х10 12 /л, лейкоцитоз-15-20х10 9 /л, сдвиг лейкоцитарной формулы влево, п/я и юные формы, в моче –олигоурия, анурия, гематурия. Если в течении 2-3 суток не начать лечение, наступает смерть.
Профилактика: первичная хирургическая обработка раны- иссечение нежизнеспособных тканей под наркозом и местной анестезии.
Лечение: хирургическое-ПХО: иссекают нежизнеспособные ткани, широкими параллельными(лампасными) разрезами, рассекают фасции и мягкие ткани на всю глубину, раны дренируют и оставляют открытыми. Вводят в рану антибиотики. Назначают гипербарическую оксигенацию(3 атм) , помещают пациента в камеру с высоким атмосферным давлением : в 1 сутки- 3 раза на 2-2,5 часа, затем 1 раз в день. Если гангрена распространяется- то ампутация или экзартикуляция конечности. Назначают интенсивную инфузионную терапию: альбумин, плазма, электролиты, белки, переливание свежеприготовленной цельной крови, эритроцитарной массы. Противогангренозную сыворотку назначают(при выявленном возбудителе-моновалентную, при неустановленном-поливалентную) в/в в дозе 150 тысяч АЕ(активных единиц). Сыворотку растворяют в изотоническом растворе хлорида натрия и подогревают до 36-37С. Уход за больными: больные должны быть изолированы, бельё, инструменты обрабатывают в сухожаровом шкафу при Т-ре-150С, в паровом стерилизаторе-2 атм. Перевязки делают в перчатках, перевязочный материал сжигают.
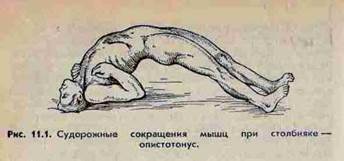
СТОЛБНЯК- острая специфическая анаэробная инфекция , вызываемая внедрением в организм вирулентной столбнячной палочки(Clostridium tetani) . Палочка распространена в природе, на поверхности тела(споры), почве, в уличной пыли, одежде , земле, в кишечнике человека, животных. Входные ворота – рот, инородные тела. Возбудители столбняка выделяют токсины, которые характеризуются нейротропным действием, действуют на ЦНС, вызывая судорожные сокращения поперечно-полосатых мышц.
Лечение. Необходимо введение больших доз противостолбнячной сыворотки- 100-150 тысяч АЕ для взрослых, 20-80 тысяч АЕ для детей старшего возраста, для нейтрализации токсинов вводят в/м, в/в, в спинномозговой канал.
Одновременно проводится активная иммунизация: За 2-3 часа до начала вливания сыворотки, под кожу вводят 2мл анатоксина. Через неделю введение анатоксина повторяют. В 3 раз вводят анатоксин(через неделю) в дозе 4мл. Больные находятся в отделении реанимации. Исключают звуковые, световые, механические раздражители. Регидность мышц, судорожные приступы снимают введением веществ, снижающих возбудимость НС: 10 мл 20% р-ра сульфата магния, снотворные, бромиды; в/в капельно препараты барбитуровой кислоты: тиопентал натрия, гексенал, пентотал; мышечные релаксанты.
Анаэробная инфекция- это тяжелая токсическая раневая инфекция, вызванная анаэробными микроорганизмами, с пре имущественным поражением соединительной и мышечной ткани.
Анаэробную инфекцию часто называют анаэробной гангреной, газовой гангреной, газовой инфекцией.
Все эти бактерии являются анаэробными спороносными палочками .Патогенные анаэробы распространены в природе, сапрофитируют в кишечнике млекопитающих, с фекалиями попадают в почву. Вместе с землей они могут попасть в рану. Возбудители устойчивы к термическим и химическим факторам.
Анаэробные бактерии выделяют сильные токсины, вызывающие некроз соединительной ткани и мышц. Также они вызывают гемолиз тромбоз сосудов, поражение миокарда, печени, почек. Для развития анаэробной инфекции имеет большое значение отсутствие свободного доступа кислорода с нарушением кровообращения в травмированных тканях.
- обширные повреждения мышц и костей;
- глубокий закрытый раневой канал;
- наличие раневой полости, плохо сообщающейся с внешней средой;
- нарушение кровообращения ткани из-за повреждения сосудов;
- большие некротизированные участки с плохой оксигенацией.
Клиника: Клинические формы:
Состояние пациента тяжелое, прогрессирует интоксикация (слабость, тошнота, рвота, плохой ;сон, заторможенность., бред) кожные покровы бледные с желтушным оттенком, заострившиеся черты лица. Пульс значительно учащен, и -не соответствует температуре, артериальное давление снижено, температура тела от субфебрильной до высокой. При исследовании крови определяется анемия, высокий лейкоцитоз со сдвигом лейкоцитарной формулы влево. Диурез снижен, в моче определяются лейкоциты, цилиндры и белок.
В области раны пациент отмечает появление сильных распирающих болей. Кожа вокруг раны цианотична, холодная на ощупь, с расширенными синюшными венами. Конечность отечна, при пальпации определяется крепитация мягких тканей (из-за наличия в них воздуха). При перевязках или вскрытиях раны из нее выделяется скудное отделяемое с неприятным запахом и пузырьками воздуха. При рентгенологическом исследовании видны участки скопления газа, расслаивающиеся мышцы.
Для уточнения диагноза необходимо проводить бактериологическое исследование.
Лечение анаэробной инфекции должно быть комплексным. Пациента экстренно госпитализируют в гнойно-септическое отделение хирургического стационара в отдельный бокс.
После постановки диагноза проводится оперативное вмешательство -широкое и глубокое вскрытие раны, иссечение некротизированной ткани и дренирование. При ухудшении общего состояния и нарастании местных симптомов прибегают к радикальной операции — ампутации конечности.
Общее лечение включает в себя применение смесей противогангренозных сывороток, инфузионная терапия, переливание крови, плазмы и кровезаместителей, антибактериальная терапия, высококалорийное питание, симптоматическое лечение.
Для профилактики анаэробной инфекции необходимо: ft ранняя и радикальная первичная хирургическая обработка ран;
-дренирование размозженных, загрязненных, огнестрельных и нагноившихся ран;
-хорошая транспортная и лечебная иммобилизация на конечность с поврежденными тканями; I
-ранняя антибиотикотерапия при обширных ранах.
Уход за пациентом с анаэробной инфекцией. Пациента госпитализируют в специализированный бокс с выделением особого медицинского персонала для ухода за ним. При входе в палату сестра переодевается в чистый халат, косынку, маску, бахилы и резиновые перчатки. Перевязки делают отдельными инструментами только для данного пациента, которые потом погружают в дезинфицирующий раствор. Перевязочный материал после дезинфекции сжигают. Палату убирают 2—3 раза в день с применением 6% раствора перекиси водорода и .0,5% раствора моющего средства, после чего включают бактерицидный облучатель. Постельное и нательное белье дезинфецируют в 2% растворе кальцинированной соды с последующим кипячением и отправлением в прачечную.
Посуду после использования дезинфецируют в 2% растворе гидрокарбоната натрия, кипятят и промывают в проточной воде.
Сестра в первые сутки ежечасно, а в последующие — 3-4 раза в день контролирует состояние пациента: измеряет артериальное давление, температуру тела, подсчитывает пульс, частоту дыхания. Под пораженную конечность подкладывается клеенка с пеленкой, которые меняют как можно чаще. Рану с дренажами оставляют открытой. При сильном промокании ее кровью, при появлении распирающей боли, немедленно сообщают врачу.
Не нашли то, что искали? Воспользуйтесь поиском:
Анаэробная инфекция- это тяжелая токсическая раневая инфекция, вызванная анаэробными микроорганизмами, с пре имущественным поражением соединительной и мышечной ткани.
Анаэробную инфекцию часто называют анаэробной гангреной, газовой гангреной, газовой инфекцией.
Все эти бактерии являются анаэробными спороносными палочками .Патогенные анаэробы распространены в природе, сапрофитируют в кишечнике млекопитающих, с фекалиями попадают в почву. Вместе с землей они могут попасть в рану. Возбудители устойчивы к термическим и химическим факторам.
Анаэробные бактерии выделяют сильные токсины, вызывающие некроз соединительной ткани и мышц. Также они вызывают гемолиз тромбоз сосудов, поражение миокарда, печени, почек. Для развития анаэробной инфекции имеет большое значение отсутствие свободного доступа кислорода с нарушением кровообращения в травмированных тканях.
- обширные повреждения мышц и костей;
- глубокий закрытый раневой канал;
- наличие раневой полости, плохо сообщающейся с внешней средой;
- нарушение кровообращения ткани из-за повреждения сосудов;
- большие некротизированные участки с плохой оксигенацией.
Клиника: Клинические формы:
Состояние пациента тяжелое, прогрессирует интоксикация (слабость, тошнота, рвота, плохой ;сон, заторможенность., бред) кожные покровы бледные с желтушным оттенком, заострившиеся черты лица. Пульс значительно учащен, и -не соответствует температуре, артериальное давление снижено, температура тела от субфебрильной до высокой. При исследовании крови определяется анемия, высокий лейкоцитоз со сдвигом лейкоцитарной формулы влево. Диурез снижен, в моче определяются лейкоциты, цилиндры и белок.
В области раны пациент отмечает появление сильных распирающих болей. Кожа вокруг раны цианотична, холодная на ощупь, с расширенными синюшными венами. Конечность отечна, при пальпации определяется крепитация мягких тканей (из-за наличия в них воздуха). При перевязках или вскрытиях раны из нее выделяется скудное отделяемое с неприятным запахом и пузырьками воздуха. При рентгенологическом исследовании видны участки скопления газа, расслаивающиеся мышцы.
Для уточнения диагноза необходимо проводить бактериологическое исследование.
Лечение анаэробной инфекции должно быть комплексным. Пациента экстренно госпитализируют в гнойно-септическое отделение хирургического стационара в отдельный бокс.
После постановки диагноза проводится оперативное вмешательство -широкое и глубокое вскрытие раны, иссечение некротизированной ткани и дренирование. При ухудшении общего состояния и нарастании местных симптомов прибегают к радикальной операции — ампутации конечности.
Общее лечение включает в себя применение смесей противогангренозных сывороток, инфузионная терапия, переливание крови, плазмы и кровезаместителей, антибактериальная терапия, высококалорийное питание, симптоматическое лечение.
Для профилактики анаэробной инфекции необходимо: ft ранняя и радикальная первичная хирургическая обработка ран;
-дренирование размозженных, загрязненных, огнестрельных и нагноившихся ран;
-хорошая транспортная и лечебная иммобилизация на конечность с поврежденными тканями; I
-ранняя антибиотикотерапия при обширных ранах.
Уход за пациентом с анаэробной инфекцией. Пациента госпитализируют в специализированный бокс с выделением особого медицинского персонала для ухода за ним. При входе в палату сестра переодевается в чистый халат, косынку, маску, бахилы и резиновые перчатки. Перевязки делают отдельными инструментами только для данного пациента, которые потом погружают в дезинфицирующий раствор. Перевязочный материал после дезинфекции сжигают. Палату убирают 2—3 раза в день с применением 6% раствора перекиси водорода и .0,5% раствора моющего средства, после чего включают бактерицидный облучатель. Постельное и нательное белье дезинфецируют в 2% растворе кальцинированной соды с последующим кипячением и отправлением в прачечную.
Посуду после использования дезинфецируют в 2% растворе гидрокарбоната натрия, кипятят и промывают в проточной воде.
Сестра в первые сутки ежечасно, а в последующие — 3-4 раза в день контролирует состояние пациента: измеряет артериальное давление, температуру тела, подсчитывает пульс, частоту дыхания. Под пораженную конечность подкладывается клеенка с пеленкой, которые меняют как можно чаще. Рану с дренажами оставляют открытой. При сильном промокании ее кровью, при появлении распирающей боли, немедленно сообщают врачу.
Гнилостная инфекция
Гнилостная инфекция вызывается различными представителями анаэробной неклостридиальной микрофлоры в сочетании с анаэробными микроорганизмами.
Гнилостная инфекция наблюдается при рванных, размозженных ранах, при открытых переломах. Общее состояние ухудшается также как и при аэробной инфекции. В области раны процесс некроза преобладает над процессами воспаления. Края и дно раны с некротизированными участками ткани гемморрагического, грязно-серого цвета и зловонным отделяемым. Вокруг раны выраженный отек и гиперемия. Часто наблюдается лимфангит и лимфаденит.
Лечение гнилостной инфекции проводится в гнойно-септическом отделении хирургического стационара без изоляции пациента в бокс.
Проводится срочная радикальная хирургическая обработка раны с широким рассечением ткани и удалением некрозов, антибактериальная терапия, дезинтоксикационная терапия, иммунотерапия.
Поперечные профили набережных и береговой полосы: На городских территориях берегоукрепление проектируют с учетом технических и экономических требований, но особое значение придают эстетическим.
Механическое удерживание земляных масс: Механическое удерживание земляных масс на склоне обеспечивают контрфорсными сооружениями различных конструкций.
Тема 2.2. Синдром воспаления.
Лекция №3.
Анаэробная и специфическая хирургическая инфекция.
1. Анаэробная хирургическая инфекция:
а) газовая гангрена;
в) профилактика анаэробной хирургической инфекции.
2. Специфическая хирургическая инфекция:
а) сибирская язва;
б) сифилис костей и суставов;
в) костно-суставной туберкулёз.
1. Анаэробная хирургическая инфекция.
Анаэробная хирургическая инфекция вызывается микроорганизмами, развивающимися без доступа кислорода. Наиболее часто встречаются заболевания газовая гангрена и столбняк.
Газовая гангрена.
Возбудители газовой гангрены:
Cl. Perfringens – палочка газовой гангрены;
Cl. Oedematiens – палочка злокачественного отёка;
Cl. Hystoliticum – палочка, расплавляющая ткани;
Vibrion Septicum – септический вибрион.
В большинстве случаев заболевание вызывает комбинация из трёх возбудителей.
Кроме попадания данной инфекции в рану, большое значение для развития газовой гангрены имеют нарушение кровообращения и наличие травмированных и некротических тканей в очаге. Чаще заболевание возникает при тупых слепых ранах нижних конечностей (бедра, ягодиц, голени), с сопутствующим повреждением магистральных артерий.
Инкубационный период до 7 суток; чем короче инкубационный период, тем злокачественнее течение заболевания.
Газовая гангрена протекает без специфической воспалительной реакции и характеризуется омертвением и расплавлением тканей, развитием отёка, образованием газов в тканях и действием токсинов, выделяемых микробами. В зависимости от возбудителей отмечается превалирование тех или иных симптомов в течении газовой гангрены и выделяют формы: отёчная, эмфизематозная, невротическая, флегмонозная, тканерасплавляющая, смешанная (протекает наиболее тяжело).
в ране появляются сильные распирающие боли, отёк мягких тканей, кожа влажная бледная, затем покрывается багровыми и синюшными пятнами; ткани на ощупь холодные; при пальпации ощущается крепитация, из раны выделяются пузырьки газа. Мышцы цвета варёного мяса – бледно-серые, затем становятся с зеленоватым оттенком.
Общее состояние пациента быстро становится тяжёлым, отмечается возбуждёние, либо угнетёние. Сознание обычно сохранено, сон нарушен, повышение температуры до 40-41°С. Выраженная тахикардия до 160 ударов в минуту, АД 80-90 мм рт. ст., дыхание поверхностное, одышка.
В анализах крови анемия, воспалительная кровь.
проводят ПХО раны, удаление некротических тканей, аэрацию и дренирование раны. При необходимости проводится гильотинная ампутация конечности. Раньше широко применялись лампасные разрезы, в настоящее время, в связи с широким и эффективным использованием внепочечного гемодиализа при лечении газовой гангрены, таких разрезов не делают. Назначаются антибиотики внутривенно и внутримышечно, инфузионная терапия с целью нормализации гомеостаза, плазмофорез, лимфоферез, гемосорбция, УФО и лазерное облучение крови и раны, внепочечный гемодиализ, гипербарическая оксигенация.
Вводят внутривенно капельно противогангренозную сыворотку до 300 тыс. АЕ в сутки (для профилактики применять запрещено).
Для предупреждения распространения внутрибольничной инфекции при лечении пациентов с анаэробной хирургической инфекцией соблюдается специальный режим: такие пациенты находятся в отдельной палате, для них индивидуальный медсестринский пост, медицинский инструментарий и оборудование. Перевязочный материал после перевязок сжигают, инструменты стерилизуют дважды. После операции дважды проводят генеральную уборку операционной с применением окислителей. Персонал после работы с такими пациентами обязательно принимает душ, меняет бельё.
Столбняк.
Возбудитель – Cl. Тetаni – столбнячная палочка. Широко распространена в природе (земля, навоз), устойчива к химическому и физическому воздействию. Споры Cl. Тetаni сохраняются длительное время. Благоприятным для развития столбняка являются также нарушения кровообращения в ране, некроз тканей, ослабление иммунитета.
Инкубационный период чаще 7-10 дней, может быть до 1,5 месяцев (по другим данным до 6 месяцев).
рана тускло-серого цвета, со скудным отделяемым. Иногда отмечается подёргивание мышц в ране (это можно использовать как тест-пробу для выявления заболевания – слегка массируют края раны и в ране отмечаются мышечные подёргиания).
Вне приступов состояние тяжёлое. Сознание вначале сохранено. Тахикардия, одышка, температура до 40°С.
Смерть наступает от удушья, интоксикации и паралича сердечной мышцы. Летальность около 50%.
в настоящее время больные столбняком лечатся в ОРИТ – проводится ИВЛ с миорелаксантами, назначаются противосудорожные препараты, антигипоксанты, антибиотики, инфузионная дезинтоксикационная терапия и нормализация гомеостаза. ПСС до 150000 МЕ – специфическое лечение.
Проводится ПХО раны, удаляются некротические ткани, рана дренируется.
3. Профилактика анаэробной хирургической инфекции.
1. Профилактика травматизма.
2. Своевременное и правильное оказание ПМП при травме.
3. Своевременное проведение ПХО раны, восстановление нарушенного кровотока.
Плановая специфическая профилактика столбняка: прививки АКДС, АС, АДС–М – соответственно прививочному календарю.
Специфическая профилактика газовой гангрены не проводится.
Экстренная специфическая профилактика столбняка проводится при всех случайных ранениях, внебольничных абортах и родах, ожогах и отморожениях II – III – IV степени, укусах животных и зверей, операциях на кишечнике. Если пациент привит полностью, то в первые 5 лет после последней прививки вводится 0,5 мл анатоксина, во вторые 5 лет (из 10 лет) – 1 мл анатоксина.
ПСС вводится только с целью лечения, а также непривитым и неправильно привитым пациентам с целью создания пассивного иммунитета в количестве 3000 МЕ.
2. Специфическая хирургическая инфекция.
Сибирская язва.
Возбудитель – бацилла Сибирской язвы – (Bacillus anthracis). Заражение человека происходит от больных животных (шкура, шерсть и др.). Инкубационный период 2-7 дней.
Выделяют 3 формы Сибирской язвы:
– кишечная (употребление мяса);
– легочная (вдыхание пыли).
Кишечная и легочная формы дают высокую летальность. Лечение проводят инфекционисты. В хирургической практике чаще встречается кожная форма, которая протекает в виде сибиреязвенного карбункула.
Для сибиреязвенного карбункула характерно наличие небольшого зудящегося узелка с геморрагической пустулой на вершине и резко выраженного отёка тканей. Характерна болезненность в области поражения. После прорыва пустулы ранка покрывается чёрным струпом (антрацит). Гнойные выделения отсутствуют.
Состояние пациента при кожной форме обычно нетяжёлое, но при распространении инфекции развивается септическое состояние с высокой летальностью. Поэтому лечение сибиреязвенного карбункула проводят консервативное: мазевые повязки, иммобилизация, антибиотики. Оперативное вмешательство противопоказано, т. к. это нарушает грануляционный вал и развивается септическое состояние.
Сифилис костей и суставов.
При вторичном сифилисе могут развиваться специфические периоститы, локализующиеся на костях черепа, передней поверхности голени, грудины, на рёбрах и проявляющиеся болезненными припухлостями мягкой консистенции. Для них характерно усиление болей ночью.
У детей с врождённым сифилисом периоститы ведут к усиленному образованию кости, периостальным разрастаниям и деформации кости, например, развитие саблевидных голеней.
При третичном сифилис поражаются надкостница (периостит), кость (остит), костный мозг (остеомиелит). Под надкостницей образуется сифилитическая гумма, грануляции которой разрушают кость и проникают в костный мозг. Такие поражения чаще локализуются на грудине, рёбрах, диафизах костей предплечья, голени. Клинически они определяются в виде плотных малоболезненных припухлостей. Если в процесс вовлекается кожа – формируется сифилитическая язва с плотными краями.
Сифилис кости вызывает её разрушение и образование секвестров, после отхождения которых может наступить перелом. Заживают гуммы с образованием рубца, спаянного с костью. Вокруг дефекта костная ткань склерозируется и дефект тканей замещается плотным звёздчатым узлом.
Сифилис суставов встречается во вторичном и третичном периодах.
Во вторичном периоде наблюдаются поли- и моноартриты с болями и выпотом в суставе. Чаще поражаются коленный и голеностопный суставы. В третичном периоде обычно разрушаются все ткани сустава (кости, хрящи, суставная сумка).
Пациентам проводится специфическое лечение.
Костно-суставной туберкулёз.
Входными воротами являются лёгкие, кишечник. Наличие туберкулёза в костях и суставах – результат метастазирования, даже если нет явных признаков легочного туберкулёзного процесса.
Первоначально поражаются эпиметафиз кости. При проникновении туберкулёзной палочки в костную ткань происходит развитие туберкулёзного остеомиелита: в самой кости образуются полости, секвестры.
Вторично туберкулёзный процесс переходит непосредственно на сустав, в результате чего развивается туберкулёзный артрит.
характерно незаметное начало, постоянное недомогание, слабость, субфебрильная температура, т. е. общая клиника туберкулёзной интоксикации. Отмечается наличие самопроизвольной боли при ощупывании и нагрузке, иногда с иррадиацией в коленный сустав.
Нарушение функции поражённого сустава является нередким симптомом уже в начале заболевания и имеет тенденцию к прогрессированию. Пациент из-за боли вынужден ограничивать движения в суставе, вследствие чего развиваются стойкие рефлекторные контрактуры, которые переходят в артрогенные контрактуры.
При проведении проб (специфические пробы) Пирке, Манту – результат положительный.
При отсутствии лечения состояние пациента ухудшается, отмечается высокая температура, симптомы интоксикации нарастают, потеря в весе (необходимо вести подсчет калорий при похудении). На фоне перечисленного возможно присоединение вторичной инфекции.
– при туберкулёзе тазобедренного сустава в подколенной ямке формируется эластичная безболезненная флюктуирующая опухоль; при её пункции получают гнойное содержимое (бактериологическое исследование обязательно);
на основании клинических и рентгенологических данных, результатов серологических проб.
назначается специфическое лечение туберкулёза – антибиотики, тубулостатики, полноценное питание; при необходимости гипсовые повязки, корсеты. Помимо удаления секвестров, резекции костей проводятся коррегирующие операции.
Контрольные вопросы:
1. Какие заболевания относятся к анаэробной хирургической инфекции?
2. Чем опасна для пациента анаэробная хирургическая инфекция?
3. В чём заключается профилактика анаэробной хирургической инфекции?
4. Что такое специфическая хирургическая инфекция?
5. Основные принципы лечения анаэробной хирургической инфекции?
6. Инфекционная безопасность массажиста при работе с пациентами, больными специфической хирургической инфекцией.
Задание для самостоятельной внеаудиторной работы:
- С. Муратов стр. 189 – 195.
- В. Кузнецова стр. 326 – 328.
- Конспект и аудиограмма лекций, учебника.
- Составить ситуационную задачу, написать доклад, реферат.
Читайте также:


