Акимкин в г группы внутрибольничных инфекций и системный подход
Медицинская сестра как основное звено в профилактике внутрибольничных инфекций. Внутренние и внешние факторы риска инфицирования конкретного больного. Исследование практики профилактики инфекций в работе медсестер на примере исследуемой больницы.
| Рубрика | Медицина |
| Вид | курсовая работа |
| Язык | русский |
| Дата добавления | 30.03.2012 |
| Размер файла | 376,2 K |
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
· который должен быть с ними ознакомлен;
· наличие методических материалов (инструкций,
· стандартов и др.) по выполнению сестринских манипуляций, инструкций по охране труда и технике безопасности,
· соблюдению противопожарных мероприятий, а также
· указаний на то, что все работники с ними ознакомлены;
· правильность ведения протоколов деловых совещаний, журналов учета посещаемости проводимых в отделении занятий со средним и младшим медицинским
· правильность расстановки кадров в отделениях,
· составления месячных графиков работы и графиков отпусков, а также графиков замены отпусков;
· наличие инструктивно-методических материалов
· по соблюдению санитарно-противоэпидимического
· режима, предупреждению инфицирования ВИЧ и гепатитом, а также по соблюдению положений этих документов в данном отделении;
· качество сестринского ухода в отделении, ход внедрения в деятельность сестринского персонала современных сестринских технологий;
· соблюдение средним и младшим медицинским персоналом правил внутреннего трудового распорядка, деонтологических принципов, требований к внешнему виду;
· выполнение правил учета, использования и хранения лекарственных средств, спирта, шприцев, инструментов, приборов, оборудования; обеспечение мер по
· охране здоровья и социальной защите средних и младших медицинских работников отделения;
· выявление причин жалоб пациентов и их родственников, не удовлетворенных сестринским уходом, а также причин конфликтов в трудовых коллективах.
Заместитель главного врача по работе с сестринским персоналом как самостоятельно, так и с привлечением Совета медсестер осуществляет целевой контроль, проверяет отдельные сферы деятельности старших медсестер отделений, сестринского и младшего медицинского персонала.
Данные о нарушениях, о ИКК старших и рядовых медсестер отделений докладываются на заседаниях клинико-экспертной комиссии, которая собирается 1 раз в месяц. Штрафные санкции, применяемые к отделению в целом и конкретно к медицинскому персоналу утверждаются приказом по больнице.
Заключение
Внутрибольничные инфекции (ВБИ, госпитальные, нозокомиальные) - актуальная проблема для работников любого звена здравоохранения. ВБИ - инфекции, которые не были обнаружены ни в открытом, ни в скрытом виде в момент поступления больного в стационар. То же касается сотрудников больницы, если заболевание наступило вследствие их работы в лечебно-профилактическом учреждении (ЛПУ). Состояние больного квалифицируется как инфекция, если оно проявляется в виде нозологического заболевания, а не высева колоний, означающих присутствие микроорганизмов, которые не оказывают на организм хозяина отрицательного воздействия. Однако больной с бессимптомным вариантом также может считаться инфицированным, если патогенные микроорганизмы обнаружены в таком участке тела, который обычно является стерильным, например, в цереброспинальной жидкости или в крови.
Рост ВБИ связан с созданием крупных больничных комплексов, бурным развитием реанимационной техники, новых видов терапевтического и диагностического оборудования, применением новейших препаратов, обладающих иммунодепрессивными свойствами, постоянным наличием массы источников возбудителей инфекций у лиц, поступающих в стационар с нераспознанными инфекционными заболеваниями, тесного контакта больных и медицинского персонала. В США от ВБИ ежегодно страдает более 2 млн человек. В России регистрируется около 30 тыс случаев. Однако эти цифры в лучшем случае занижены в 30 раз. Прежде всего это касается инфекции мочевых путей, пневмонии, гнойно-септических заболеваний среди новорожденных, родильниц, оперированных больных.
Истинная заболеваемость и смертность от ВБИ значительно превышает регистрируемую. Достаточно указать, что в ожоговых и урологических отделениях больниц отсутствует регистрация внутрибольничной заболеваемости; нет таких данных по поликлиникам и стоматологическим учреждениям. В 2005 г. в ЛПУ России зарегистрировано 16 вспышек ВБИ инфекционных болезней (общее число больных - 248), в том числе - 5 вспышек в учреждениях родовспоможения.
Наиболее часто выделяемые нозокомиальные патогенные микроорганизмы - Escherichia coli и Staphylococcus aureus. Pseudornonas aeruginosa - причина примерно 1/10 всех случаев инфекций. Реже встречаются Clostridium Difficile, различные виды Enterococcus и Enterobacter, Саndida Albicans, Klebsiella pneumoniae, грамположительные анаэробы, Proteus mirabilis, Streptococcus, в единичных случаях - другие виды Candida, грибки, Acinetobacter, Serratia marcescens, Citrobacter, Haemophilus influenzae, другие грамположительные аэробы, вирусы, Bacillus fragilis и т.д. Большую группу ВБИ представляют кишечные инфекции, среди них преобладают сальмонеллезы. Значительную роль во внутрибольничной патологии, в том числе и заболеваний медицинского персонала, играют гемоконтактные вирусные гепатиты В, С, D.
Самым уязвимым звеном по ВБИ считаются родильные отделения и учреждения родовспоможения (более 40% случаев). Официальной регистрации подлежат гнойно-септические заболевания, возникающие среди новорожденных и родильниц, к которым относятся такие тяжелые инфекции бактериальной природы, как бактериальный менингит, сепсис, остеомиелит новорожденных, а также перитонит, сепсис, эндометрит у рожениц. На 2-м месте после роддомов по частоте встречаемости ВБИ - хирургические стационары, на 3-м - поликлиники. Наиболее распространенной ВБИ в нашей стране часто называют гепатит B и C, ВИЧ-инфекцию, однако это указывает на грубые нарушения санитарно-гигиенических норм или несовершенство учета внутрибольничной заболеваемости.
Список литературы
1. Акимкин В.Г. Группы внутрибольничных инфекций и системный подход к их профилактике в многопрофильном стационаре // Эпидемиология и инфекционные болезни. -- 2003. -- № 5.
2. Акимкин В.Г. Организация деятельности больничного эпидемиолога и основные направления профилактики внутрибольничных инфекций в многопрофильном стационаре. Методические указания по эпидемическому надзору за внутрибольничными инфекциями №28-6/34 от 02.12.1987 г.
3. Бактерийные, сывороточные и вирусные лечебно-профилактические препараты. Аллергены. Дезинфекционно-стерилизационные режимы поликлиник. Справочник практического врача /Под ред. Н.А.Озерецковского, Г.И.Останина. -- СПб.: Фолиант, 1998. -- 512 с.
4. Быстрякова Л.В., Сорокина О.А., Александрова К.А. К вопросу об эволюции внутрибольничных инфекций / Микст-инфекции у детей: Материалы Межрегиональной научно-практической конференции. - Спб.: НИИ детских инфекций; М., 1995. - Ч. 1.
5. Веткина И.Ф., Комаринская Л.В., Ильин И.Ю., Cоловьева М.В. Современный подход к выбору дезинфицирующих средств в системе профилактики внутрибольничных инфекций. - М.: ФАРМиндекс-Практик, 2005, вып. 7
6. Внутрибольничные инфекции / Под ред. Р.П.Венцела. - М.: Медицина, 1990. - 656 с.
7. Внутрибольничные инфекции /Под ред. Р.П.Венцела. -- М.: Медицина, 1990. -- 656 с.
8. Главная медицинская сестра. -- 2005. -- № 9.
10. Зайцева З.В., Ульянова В.Л., Солонинкина Л.Ф. Единая технологическая линия по профилактике внутрибольничных инфекций в периоперативной практике // Медицинская сестра. - 2007. - №2
11. Закиров И.И., Кумирова Э.В. Долговременный венозный доступ в педиатрии. Стратегия снижения частоты катетерассоциированных инфекций // Медицинская сестра. - 2007. - №3
13. Концепция профилактики внутрибольничных инфекций, утвержденная 06.12.1999 г. МЗ РФ. -- М., 1999. -- 20 с.
14. Коршунова Г.С. Состояние заболеваемости внутрибольничными инфекциями в Российской Федерации // Главная медицинская сестра. - 2006. - №8.
15. Кудрявцева Е.Е., Железный А.В., Манькович Л.С. Оптимизация выбора дезинфицирующих средств для профилактики внутрибольничных инфекций. -- Актуальные проблемы дезинфектологии в профилактике инфекционных и паразитарных заболеваний // Материалы Всерос. науч. конференции, посвященной 100-летию со дня рождения В.И.Вашкова. -- М.: ИТАР-ТАСС, 2002. -- 244 с
16. Маркова Ю.Н. Обучение в области профилактики и контроля внутрибольничных инфекций // Дезинфекц. дело. -- 2002. -- № 3.
17. Меньшиков Д.Д., Каншин Н.Н., Пахомова Г.В. и др. Профилактика и лечение внутрибольничных гнойно-септических инфекций // Эпидемиология и инфекционные болезни. -- 2000. -- № 5.
18. Методические указания по эпидемическому надзору за внутрибольничными инфекциями №28-6/34 от 02.12.1987 г.
19. Рыжонина Т.В. Профилактика внутрибольничной инфекции // Медицинская сестра. - 2006. - №7.
[youtube.player]
Общие сведения
Частота регистрации ИСМП в разных странах варьирует в широких пределах. Так, в РФ этот показатель составляет 1-1,5% (40-60 тыс. случаев/год), США — 3-5 % (2,5 млн. случаев/год), Великобритании — 5-6 %, Германии —3,5 %, Китае — 7-8 %. Однако, эти показатели, особенно в странах СНГ и, в частности, России не отражают реальную эпидемиологическую ситуацию. Результаты научных исследований ведущих специалистов-эпидемиологов РФ свидетельствуют, что реальное количество ИСМП составляет в среднем около 10% и находится на уровне 2-2,5 миллионов случаев/год. Присоединение ИСМП к основному заболеванию увеличивает продолжительности лечения (пребывания в стационаре) пациента на 7-10 дней, а прямые затраты лечебных учреждений на 65-85 млрд рублей в год. Летальность при различных нозологических формах ИСМП варьирует в пределах 3,5-35%.
Наибольший удельный вес ИСМП приходится на хирургические и акушерские стационары (отделения травматологии, урологии, реанимации, абдоминальной хирургии, гинекологии, ожоговой травмы, стоматологии, отоларингологии, онкологии). Наиболее драматичны проявления ИСМП в отделениях интенсивной терапии и реанимации, где они в различных нозологических формах регистрируются в 25-30% случаев.
Патогенез
Патогенез внутрибольничных инфекций существенно различается и определяется видом заболевания, этиологическим фактором (видом возбудителя, факторами его вирулентности), механизмом и путями передачи инфекции.
Классификация
Прежде всего, различают две больших группы ИСМП (рис. ниже):
- Экзогенная инфекция — обусловлена заражением пациента инфекционным агентом в условиях посещения/нахождения в ЛПУ.
- Эндогенная инфекция — инфекции, вызванных условно-патогенными микроорганизмами, вегетирующими в пищеварительном тракте, на кожных и слизистых покровах, которые при неблагоприятных условиях становятся патогенными. В структуре ВБИ роль эндогенной инфекции незначительна.
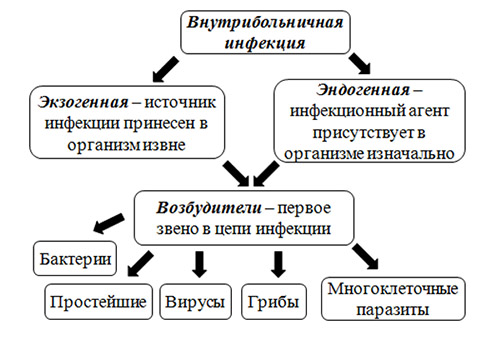
Группы и этиологический фактор ИСМП
В основу классификации ВБИ положены различные факторы. В зависимости от путей/факторов передачи различают воздушно-капельные, контактно-бытовые, контактно-инструментальные, постоперационные, постинфекционные, постэндоскопические, послеродовые, посттрансфузионные, постдиализные, посттравматические, постгемосорбционные и другие инфекции.
В зависимости от степени распространения инфекции различают:
- Генерализованные: бактериемия, септицемия, септикопиемия, токсико-септическая инфекция.
- Локализованные инфекции, включающие:
- Респираторные инфекции (ОРЗ, бронхит, плеврит, пневмония, легочный абсцесс и др.).
- Инфекции подкожной клетчатки/кожи (послеожоговые, послеоперационные, послетравматические), дерматомикозы, постинъекционные — абсцессы/флегмоны подкожной.
- Стоматологические инфекции (абсцесс, стоматит).
- ЛОР-инфекции (ринит, отиты, синуситы, ангина, ларингит, фарингит).
- Урологические инфекции.
- Инфекции пищеварительного тракта (энтерит, колит, гастроэнтероколит, холецистит, гепатиты др.).
- Постоперационные инфекции (перитонит, абсцессы брюшины).
- Инфекции глаза (конъюнктивит).
- Инфекции урологической и половой системы (пиелонефрит, уретрит, цистит, бактериурия, эндометрит, сальпингоофорит).
- Инфекции костно-cуставного аппарата (остеомиелит, бурсит, артрит).
- Инфекции сердечно-сосудистой системы (миокардит, эндокардит, перикардит, инфекции артерий и вен).
- Инфекции ЦНС (менингит).
- По характеру течения: острые, подострые, хронические. По тяжести течения: легкие, тяжёлые и среднетяжелые.
Причины
Этиологическим фактором ИСМП может быть чрезвычайно широкий спектр микроорганизмов (около 250 видов), принадлежащих к разным таксономическим группам: бактерии, вирусы, простейшие, грибы. При этом, инфекционным агентом могут быть патогенные, условно-патогенные микроорганизмы, а в ряде случаев и сапрофитная микрофлора. Наибольшей удельный вес в этиологической структуре ИСМП принадлежит возбудителям гнойно-септических инфекций (80-85%), кишечных инфекций (8-10%), вирусам гепатитов В, С, D (6-7%), инфекции дыхательных путей (2-3%). В целом, структура ВБИ изменчива и зависит преимущественно от профиля отделения/вида стационара и микробного пейзажа конкретного лечебного отделения (рисунок ниже).
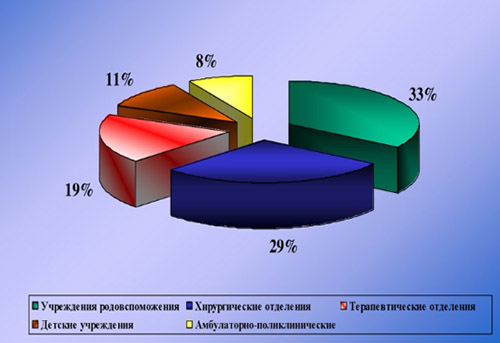
К возбудителям ВБИ, имеющими наибольшее значение относятся:
- грамположительная флора: стафилококки (золотистый, эпидермальный), стрептококки (пневмококк, энтерококк, пиогенный стрептококк);
- грамотрицательная флора: энтеробактерии (эшерихия, сальмонелла, шигелла, синегнойная палочка, клебсиелла, протей, иерсиния).
- вирусы (аденовирусной инфекции, простого герпеса, кори, ветряной оспы, гриппа, парагриппа, респираторно-синцитиальной инфекции, эпидпаротита, ротавирусы, риновирусы, энтеровирусы, возбудители вирусных гепатитов);
- грибы (рода Candida, аспергиллы).
Значимость различных видов ИСМП во многом определяется профилем ЛУ. Так, в гинекологических и родильных отделениях ведущую роль играет стафилококковая инфекция (золотистый стафилококк), кишечная палочка, энтерококки, диплоидный грибок (молочница); в ожоговых стационарах — синегнойная инфекция; в урологических отделениях — грамотрицательная микрофлора: кишечная, синегнойная палочка; в детских отделениях — вирусы краснухи, кори, эпидемического паротита, ветряной оспы.
Формирование госпитального штамма (с приобретенной устойчивостью) обеспечивается за счет их преимущества (доминирования) перед другими представителями микробной популяции. Основными отличиями госпитального штамма микроорганизма от стандартного являются: повышенная вирулентность (патогенность), формирующаяся за счет многократного пассажа через организм больных ЛПУ, высокая устойчивость к воздействию неблагоприятных факторов (дезинфектантам, антисептикам, химиопрепаратам, применяемым в конкретном мед. учреждении) и способность к длительному выживанию, постоянная циркуляция в среде больничного стационара среди больных и персонала.
Основную массу всех форм ВБИ (около 80%) составляют:
- инфекции мочевыделительной системы;
- ОРЗ и вентилятор-ассоциированные пневмонии;
- послеоперационные раневые гнойно-септические инфекции;
- кожные инфекции;
- интраабдоминальные инфекции;
- ангиогенные катетер-ассоциированные инфекции.
Любая нозологическая форма ВБИ развивается только при наличии всех звеньев эпидемического процесса: источника инфекции, механизма (факторов) передачи и восприимчивого организма человека.
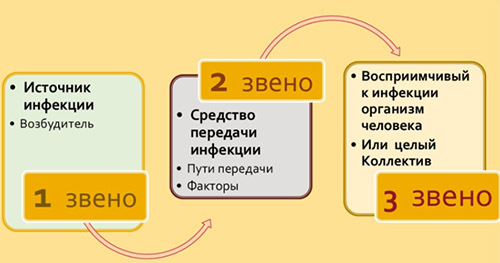
Основные источники внутрибольничной инфекции:
- больные и носители, находящиеся в стационаре;
- персонал лечебных учреждений;
- лица, ухаживающие за больными и посетители стационаров (студенты, лица, навещающие пациентов).
Аэрогенный — процесс заражения осуществляется через воздушную среду. Выделяют:
- воздушно-капельный путь (этим путем возбудитель передается при большинстве ОРЗ, пневмониях) при разговоре, кашле;
- воздушно-пылевой путь (передаются заболевания, возбудитель которых устойчив во внешней среде — кишечные инфекции, туберкулез, зоонозы).
- Контактно-бытовой путь – инфекционный агент передается через грязные рук, предметы личной гигиены, игрушки, посуду.
- Пищевой (реализуется через зараженные продукты питания при нарушениях технологии приготовления или хранения готовых блюд и пищевых продуктов).
- Водный (через воду).
- Прямой — передача возбудителя непосредственно через физический контакт между резервуаром инфекции (инфицированный индивидуум/контаминированный предмет) с кожей, слизистой или раневой поверхностью восприимчивого организма человека.
- Непрямой — посредством механического переноса инфекционного агента через руки медицинского персонала, предметы обихода, инструменты и оборудование лечебного учреждения. Непрямой контакт является наиболее часто задействованным путем распространения. Этот путь передачи часто называют артифициальным (искусственным) или парентеральным путем передачи возбудителя, который реализуется путем проведения различных инвазивных манипуляций (инъекции, забор крови, инструментальные манипуляции, вакцинацию, местные/общие операции) или использовании специальной аппаратуры при проведении гемодиализа, ИВЛ.
- Гемоконтактный — передается через кровь при обширных хирургические вмешательствах, инфузионной терапии, программном гемодиализе.
Заболеваемость ИСМП носит преимущественно эндемический характер и обусловлена индивидуальными факторами риска и клиническими процедурами. Значительно реже ИСМП протекают в виде локальных эпидемий. Развитию эпидемических вспышек способствует несвоевременная диагностика стертых форм заболевания и выявление носителей инфекционных агентов, как среди поступающих пациентов, так и среди медицинского персонала, контаминация предметов общего пользования, систематическое нарушение методов асептики при выполнении инструментальных процедур.
Специфичны для каждого вида инфекционного возбудителя. Однако, в целом для большинства нозологических форм ИСМП определяющими факторами являются параметры, характеризующие организм хозяина:
- возраст (пожилой/старческий, дети — новорожденные и раннего возраста, особенно недоношенные, со сниженной сопротивляемостью организма и перенесшие родовую травму);
- пациенты, страдающие тяжелыми хроническими заболеваниями, с алиментарной дистрофией;
- длительно находящиеся в стационаре и особенно на постельном режиме;
- беременные/роженицы;
- пациенты, получающие лучевую/иммуносупрессивную терапию;
- имунноскомпрометированные лица;
- больные после обширных хирургических операций, получающие кровезаместительную/инфузионную терапию, с программным гемодиализом, находящиеся на ИВЛ.
Факторы риска ИСМП, связанные с предметами окружающей среды (загрязнение поверхностей, воздуха, воды в распространении инфекции) имеют меньшую значимость.
Возникновению и распространению ИСМП способствуют:
Симптомы
Симптоматика внутрибольничных инфекций определяется конкретной нозологической формой и симптомами основного заболевания, формой и тяжестью их течения, вирулентностью инфекционного агента и состоянием организма больного.
Анализы и диагностика
К ВБИ относятся случаи, отвечающие следующим критериям:
- Повторное поступление пациента в стационар с установленной инфекцией (с клиническими признаками, данными инструментальных и лабораторных методов исследовани — микробиологических, серологических и методов экспресс-диагностики), являющееся следствием предыдущей госпитализации.
- Период развития клинической симптоматики заболевания ВБИ после поступления в лечебный стационар должен составлять не менее 48 часов и более.
- Выявляется четкая взаимосвязь между симптоматикой заболевания и проведенными вмешательства инвазивного типа (после ингаляции, инъекций, перевязки и т.д.) или в ряде случаев — с выявленным источником инфекционного агента (поступивший больной со стертой формой заболевания/носитель) и фактором ее распространения.
Для точной диагностики заболевания и определения конкретного штамма возбудителя инфекции, требуется проведение лабораторных—бактериологических/серологических исследований различных биоматериалов (мазок из зева, мокрота, кровь, моча, кал, раневое отделяемое).
Лечение
Проблема лечения госпитальных инфекций представляет значительную трудность, что обусловлено неэффективностью большинства широко применяемых антибиотиков, в частности цефалоспоринов. Для лечения таких инфекций применяются карбапенемы (Меропенем, Дорипенем), имеющие широкий спектр антимикробной активности, в частности к микроорганизмам, устойчивым к пенициллинам/цефалоспоринам или в ряде случаев комбинированные лекарственные препараты пенициллинов с ингибиторами бета-лактамаз (Пиперациллин + Тазобактам, Тикарциллин, Амоксициллин-Клавуланат и др.).
Карбапенемы используются для лечения тяжелых нозокомиальных пневмоний и других инфекций верхних дыхательных путей; инфекций органов малого таза, гинекологических, абдоминальных, мочеполовых инфекций; кожи и мягких тканей; сепсиса. Однако, препараты этой группы могут вызывать побочные реакции в виде крапивницы, сыпи, диспепсических расстройств, поражения печени и почек, дисбактериоза.
При выявлении метициллинрезистентных штаммов золотистого стафилококка, являющегося частым возбудителем внутрибольничных резистентных стафилококковых инфекций для лечения, используются гликопептидные антибиотики (Ванкадицин, Тейкопланин-Тева, Ликованум, Таргоцид и др.), которые высокоактивны по отношению к грамположительным аэробным/анаэробным инфекционным агентам — стафилококкам, стрептококкам, пневмококкам, энтерококкам, клостридиям, листериям, коринебактериям и другим. Показаниями к назначению являются тяжелые инфекции, вызванные энтерококками, инфекционный эндокардит, ассоциированный с зеленящими стрептококками, менингит и пневмонии, вызванные пневмококком, катетер-ассоциированный сепсис, перитонит, антибиотик-ассоциированная диарея и других инфекций, угрожающих жизни. В ряде случае гликопептидные антибиотики сочетаются с цефалоспоринами 3 поколения (Цефтибутен, Цефиксим, Цефотаксим, Цефоперазон, Цефтазидим и др.) или фторхинолонами (Офлоксацин, Ципрофлоксацин, Пефлоксацин, Норфлоксацин, Левофлоксацин и другие).
Необходимо отметить, что спектр возбудителей внутригоспитальных осложнений, а также их антибиотикорезистентность существенно различаются в отделениях различного профиля, поэтому при выборе антибиотика следует ориентироваться на чувствительность выделенной микрофлоры к ним, в также учитывать эпидемиологическую ситуацию в каждом конкретном лечебном учреждении.
Кроме антибиотикотерапии назначается специфическое лечение при той или иной конкретной нозологической форме ВБИ с учетом клинических проявлений, тяжести течения, риска развития осложнений. В индивидуальном порядке проводится симптоматическое лечение. В качестве дополнительной терапии назначают иммуностимуляторы: интерферон; бактериофаги, витаминно- минеральные комплексы.
В настоящее время для борьбы с тяжелыми проявлениями ВБИ разработана стратегия деэскалационной терапии, базирующаяся на нескольких принципах:
- Безотлагательное начало проведения антибактериальной терапии.
- Выбор антимикробных препаратов (АМП) с учетом чувствительности микроорганизмов и способности проникать в ткани, при отсутствии таких данных — использование антибиотиков широкого спектра действия.
- Назначение высоких доз антибиотиков, подбираемых индивидуально.
Эта стратегия предполагает безотлагательное назначение стартового антибиотика широкого спектра действия (комбинации антибиотиков) с целью максимально полного охвата спектра вероятных возбудителей с последующим переходом на антибиотик, к которому отсутствует устойчивость согласно данным микробиологического исследования. Именно своевременная и адекватная антимикробная терапия является ключевым условием и благоприятным прогностическим фактором, увеличивающей вероятность благоприятного исхода заболевания.
[youtube.player]Актуальность внутрибольничных инфекций. Распространенность внутрибольничных инфекций.
Актуальность проблемы внутрибольничных инфекций определяется широким распространением их в медицинских учреждениях различного профиля и значительным ущербом, наносимым этими заболеваниями здоровью населения. ВБИ не просто определяют дополнительную заболеваемость: они увеличивают продолжительность лечения и приводят к возрастанию расходов на госпитализацию, вызывают долговременные физические и неврологические осложнения, нарушение развития, нередко приводят к гибели пациентов.
Внутрибольничные инфекции продолжают оставаться одними из наиболее частых осложнений у госпитализированных больных. Например, в США они являются четвертой по частоте причиной летальности, после болезней сердечно-сосудистой системы, злокачественных опухолей и инсультов. Исследование превалентности, проведенное под эгидой ВОЗ в 55 больницах 14 стран мира, показало, что в среднем 8,7% (3—21%) госпитализированных пациентов имели внутрибольничную инфекцию. В любой момент времени более 1,5 млн людей во всем мире страдают от инфекционных осложнений, приобретенных в ЛПУ. По данным официальной статистики, в России в 1997 г. было зарегистрировано 56 тыс. больных внутрибольничной инфекции, хотя их предполагаемое число
В зависимости от действия различных факторов, частота возникновения внутрибольничных инфекций колеблется в среднем от 3 до 5%, в некоторых группах пациентов высокого риска эти показатели могут быть на порядок выше. По данным исследования, проведенного в Великобритании, ВБИ возникают у 9% госпитализированных больных, являются непосредственной причиной 5000 летальных исходов в год и способствуют возникновению еще 15 000 таких же исходов, при этом ежегодный материальный ущерб составляет примерно 1 млрд долларов.
Тяжесть ситуации усугубляется тем, что возникновение внутрибольничных инфекций приводит к появлению и распространению резистентности к противомикробным препаратам, при этом проблема антибиотикорезистентности выходит за пределы медицинских учреждений, затрудняя лечение инфекций, распространяющихся среди населения.
Возбудители внутрибольничных инфекций. Группы возбудителей внутрибольничных инфекций.
Примерно 90% всех внутрибольничных инфекций имеют бактериальное происхождение. Вирусы, грибы и простейшие, а также эктопаразиты встречаются значительно реже. Попытка суммировать представления о микробной этиологии ВБИ не отражает всего многообразия и сложности их этиологической структуры. Некоторые из микроорганизмов (например, стафилококки, эшери-хии, клебсиеллы, синегнойная палочка и др.) вызывают разные клинические формы ВБИ, другие выделяются только при определенных клинических состояниях (анаэробные микроорганизмы, например, встречаются преимущественно как возбудители ВБИ при глубоких инфекциях мягких тканей или при интраабдоминальных хирургических инфекциях). Некоторые возбудители поражают преимущественно определенные группы пациентов (парвовирус В19, вирусы кори, краснухи, ветряной оспы и эпидемического паротита в педиатрической практике; хламидии, микоплазмы, стрептококки группы В у новорожденных и родильниц и т. п.). Различия в экологических свойствах возбудителей ВБИ, среди которых присутствуют все возможные варианты (от облигатных внутриклеточных паразитов до свободноживущих микроорганизмов), также могут быть весьма существенными, определяя, в свою очередь, соответствующие особенности механизма развития эпидемического процесса в ЛПУ.
В таблице представлена группировка возбудителей внутрибольничных инфекций, в основе которой лежат эпидемиологические аспекты. Эта группировка отнюдь не претендует на право классификации возбудителей ВБИ, однако для эпидемиологов является полезной.
Первая группа возбудителей внутрибольничных инфекций — патогенные агенты — возбудители традиционных инфекций, не имеют в госпитальных условиях специфических черт. Они получают, как правило, большее распространение в стационарах в связи с высокой концентрацией и тесным общением в лечебном учреждении госпитализированных больных. Не исключено, что в какой-то степени сказывается и пониженная обшая резистентность организма. Вторая подгруппа среди патогенных микроорганизмов также отражает интенсификацию в больницах процессов, которые могут быть и вне лечебного учреждения. Но в данном случае речь идет об интенсификации ятрогенного действия — медицинских вмешательств. В связи с тем, что госпитальный процесс является кратковременным эпизодом в циркуляции этих возбудителей, формирование вирулентных штаммов, опасных для госпитальных больных, не успевает произойти.
Вторая группа возбудителей внутрибольничных инфекций — это облигатные паразиты, но их патогенность более всего проявляется в госпитальных условиях. Разбираемая группа микроорганизмов вызывает заболевания, которые, в основном, регистрируются среди больничных контингентов. Связано это в первую очередь с пониженной сопротивляемостью организма госпитализированных больных и в определенной степени — с реализацией путей передачи, которые имеют определенный специфический характер. В таких условиях возможно формирование госпитальных штаммов.
Но наиболее специфична для стационаров третья группа возбудителей внутрибольничных инфекций — условно-патогенные микроорганизмы (УПМ), Возникновение и распространение заболеваний, вызванных УПМ, целиком и полностью определяются причинами, которые действуют лишь в госпитальных условиях.
Уже упоминалось, что условно-патогенные микроорганизмы могут вызвать сходные заболевания и по характеру патологического процесса, и по локализации. Однако это совсем не значит, что у них не проявляются определенные специфические характеристики.
Среди специалистов бытовало мнение, что имеет место смена возбудителей (УПМ) внутрибольничных инфекций. Утверждалось, что на смену золотистому стафилококку пришла синегнойная палочка и т. д. Однако современные данные показывают, что речь идет не о закономерной смене возбудителей ВБИ, а их способности существовать в условиях медицинских отделений, специализирующихся на лечении больных с определенной патологией.
Не нашли то, что искали? Воспользуйтесь поиском:
[youtube.player]Читайте также:


