Внутриутробный гепатит у новорожденного
Врожденные гепатиты у детей – это группа гетерогенных заболеваний, возникающих в результате внутриутробного воздействия патогенных факторов на печень плода. Клинически такие патологии могут проявляться холестатическим синдромом, гепатоспленомегалией, отставанием в психофизическом развитии, неврологической симптоматикой. Лабораторная диагностика основывается на определении уровня АлАТ, АсАТ, билирубина, щелочной фосфатазы, HBs- HBe- HBc-антигенов, РСК, ПЦР, ИФА. Основное лечение – этиотропная терапия, коррекция рациона и водно-электролитного баланса. При необходимости проводится патогенетическая фармакотерапия, хирургическая коррекция или трансплантация печени.
Общие сведения
Врожденные гепатиты у детей – это полиэтиологическая группа острых или хронических воспалительных, дистрофических и пролиферативных заболеваний печени, возникающих во внутриутробном периоде либо во время родов. Суммарная распространенность всех форм составляет 1:5 000-10 000. Среди всех новорожденных порядка 15% инфицируются трансплацентарно и 10% – непосредственно во время родов. Вероятность развития врожденного гепатита у детей зависит от этиологического фактора. При остром вирусном гепатите В она составляет до 90%, при HCV-инфекции – около 5%. Прогностически благоприятными формами врожденных гепатитов у детей считаются холестатические, неблагоприятными – с выраженной гепатоцеллюлярной недостаточностью. Во втором случае летальность на первом году жизни достигает 40%.

Причины врожденных гепатитов у детей
Ведущую роль в этиологии врожденных гепатитов у детей играют вирусные инфекции из группы TORCH: цитомегаловирус, вирусы гепатита В и простого герпеса человека, вирусы Эпштейна-Барр, ECHO, краснухи. Также развитие этой группы патологий могут вызывать перенесенные во время беременности бактериальные и паразитарные заболевания: сифилис, листериоз, туберкулез, токсоплазмоз. К факторам риска со стороны матери относятся бесконтрольный прием медикаментов с гепатотоксическими свойствами, употребление алкоголя, табачных изделий, наркотических веществ. Со стороны ребенка спровоцировать развитие врожденного гепатита у детей могут наследственные ферментопатии: муковисцидоз, галактоземия, дефицит α1-антитрипсина и тирозина. Довольно часто точную этиологию определить не удается. В таком случае устанавливается диагноз идиопатический врожденный гепатит.
Механизм заражения при врожденных гепатитах у детей основывается на трансплацентарной (вертикальной) передаче вирусных или инфекционных агентов от матери к ребенку или их интранатальной аспирации вместе с околоплодными водами. Реже заражение происходит при контакте кожи и слизистых оболочек ребенка с инфицированными родовыми путями. Развитие врожденного гепатита во внутриутробном периоде обычно происходит в III триместре. Риск заражения ребенка в первой половине беременности при остром гепатите В или С составляет до 10%. Воздействие TORCH-инфекций на плод в I-II триместре может привести к спонтанному аборту.
В основе патогенеза врожденных гепатитов у детей помимо структурных изменений гепатоцитов (баллонной или вакуольной дистрофии и др.) лежит холестатический синдром. Его главное морфологическое проявление – имбибиция цитоплазмы желчными пигментами и образование желчных тромбов в начальных отделах внутрипеченочных ходов. Также при врожденных гепатитах у детей возможна гипо- или аплазия внепеченочных отделов желчевыводящих путей, что еще больше усугубляет холестаз.
Симптомы врожденных гепатитов у детей
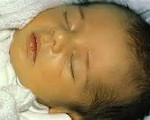
Первые симптомы бактериальных врожденных гепатитов у детей возникают на 2-3 сутки после рождения. Как правило, отмечается субфебрильная или фебрильная температура тела, диарея, увеличение печени. Часто развиваются пневмонии и инфекционно-токсический шок, появляются признаки энцефалита. В зависимости от возбудителя наблюдаются характерные клинические особенности. Для ЦМВ характерны геморрагии, микроцефалия или гидроцефалия, поражения сетчатки, легких и почек. При краснухе отмечается незаращение артериальной протоки, поражение хрусталика и внутреннего уха. Токсоплазмозный врожденный гепатит у детей сопровождается кожными высыпаниями, гидро- и микроцефалией, хориоретинитом. При герпес-вирусном гепатите, помимо других симптомов, возникают высыпания на коже, слизистых оболочках рта и конъюнктивы, а также геморрагический синдром и ДВС-синдром. При заболевании сифилитической этиологии формируется специфическая сыпь на коже и слизистых, обнаруживается периостит.
Диагностика и лечение врожденных гепатитов у детей
Диагностика врожденных гепатитов у детей включает в себя сбор анамнеза, объективное обследование ребенка, лабораторные анализы и инструментальные методы исследования. Анамнестические данные дают возможность определить, в каком возрасте возникли первые признаки заболевания и какими они были. Также они могут указывать на потенциальные этиологические факторы. При физикальном обследовании педиатром внимательно осматриваются все кожные покровы и видимые слизистые оболочки на предмет желтухи и высыпаний. Оцениваются размеры печени и селезенки, размеры живота, определяются возможные неврологические расстройства.
При врожденных гепатитах у детей наблюдаются неспецифические изменения лабораторных анализов. Наиболее информативными являются печеночные трансаминазы – АлАТ и АсАТ, уровень которых значительно повышается. Также отмечается повышение уровня билирубина (как прямой, так и непрямой фракций), щелочной фосфатазы. При исследовании кала удается выявить отсутствие в нем желчи (ахолия), в моче определяется наличие уробилина. В диагностике врожденных гепатитов у детей крайне важными являются вирусологические и иммунологические исследования, которые позволяют установить этиологию заболевания. Среди них используются определение HBs- HBe- HBc-антигенов в крови, Ig M и G при ИФА, бактериальные посевы крови и ликвора, ПЦР и РСК.
Среди инструментальных методов исследования при врожденных гепатитах у детей информативными могут быть УЗИ и биопсия. При ультразвуковом исследовании определяются структурные изменения паренхимы печени, желчного пузыря и желчевыводящих путей. Пункционная биопсия печени используется с целью подтверждения диагноза на фоне нечеткости клинической картины и лабораторных результатов. По данным цитологического исследования тканей печени при врожденных гепатитах у детей может выявляться фиброз, склероз или некроз печеночных ацинусов, наличие гигантских клеток, лимфо- и плазмоцитарная инфильтрация, имбибиция цитоплазмы желчными пигментами.
Специфическое этиотропное лечение врожденных гепатитов у детей осуществляется в соответствии с их этиологией. При идиопатических формах применяется только патогенетическая и симптоматическая терапия. Проводится коррекция рациона ребенка, при подтверждении острой патологии у матери показан перевод на искусственные смеси, в других случаях – грудное вскармливание, нормализация водно-электролитного баланса. Смеси, применяемые у таких детей, должны быть богатыми на триглицериды, кальций, фосфор, цинк и водорастворимые витамины. При наличии холестатического синдрома в рацион ребенка также включают витамины A и E. Помимо коррекции питания могут назначаться гепатопротекторы, желчегонные, глюкокортикостероиды, интерфероны в зависимости от клинической ситуации. При наличии структурных аномалий или атрезии желчевыводящих путей выполняется их хирургическая коррекция. В тяжелых случаях врожденного гепатита у детей показана трансплантация печени.
Прогноз при врожденном гепатите у детей зависит от этиологии, тяжести состояния ребенка и эффективности лечения. Показатель смертности на первом году жизни составляет 25-40%. Сюда преимущественно относятся формы, которые сопровождаются выраженной гепатоцеллюлярной недостаточностью. Еще у 35-40% детей формируются хронические заболевания печени и различные осложнения. Наиболее распространенными среди них являются холестатический синдром, синдромы недостаточности витаминов D, E и K, цирроз печени и фиброзирующий хронический гепатит, портальная гипертензия и острая печеночная недостаточность, энцефалопатия, задержка физического развития.
Специфическая профилактика врожденных гепатитов у детей проводится при выявлении у матери в крови HBs-антигенов или подтверждении диагноза острого гепатита. Таким детям уже в первый день жизни осуществляется вакцинация донорскими иммуноглобулинами и рекомбинантной вакциной. В 1 и 6 месяцев показана повторная вакцинация без иммуноглобулинов. Неспецифические профилактические меры включают в себя контроль над используемой донорской кровью и медицинским инструментарием, антенатальную охрану плода, регулярное посещение женской консультации и прохождение соответствующих обследований во время беременности.
На сегодняшний день распространённость заболеваемостью гепатитом значительно растет. Она охватывает различные слои населения: начиная от лиц раннего детского возраста и заканчивая пожилыми. Кроме того, сегодня нередко стала появляться такая патология, как врождённый или фетальный гепатит, разговор о котором пойдет в данной статье.
Что означает и чем опасен?
Врождённый гепатит – это острая патология вирусной природы, которая возникает при внутриутробном развитии плода или развивается в первые месяцы жизни ребенка (1-2 месяца). Характеризуется быстрым поражением печёночных клеток плода или новорождённого.
Существуют несколько основных форм фетального гепатита, поражающего печень в утробе матери – это гепатиты В, С, реже происходят случаи заражения гепатитом А, D и Е. Заражение болезнью может произойти с 16 недели внутриутробного периода, когда происходит основное развитие всех органов и систем.
Данное заболевание возникает при заражении через сыворотку крови, через плаценту, поэтому эти патологии очень опасны и несут большой риск для дальнейшей жизни новорождённого. Это обусловлено тяжелым клиническим течением, быстрым нарастанием симптомов, несущих опасность для жизни маленького пациента. Кроме того, если заражение произошло через плаценту от матери ребенка, существует немалый риск развития аномалий в строении печени, полного отказа работы органа.
Причины
Чтобы ответить на вопрос, почему у младенцев развивается такая опасная патология, как врождённый гепатит, необходимо знать и учитывать все факторы риска и причины, способные вызвать эту патологию. Основной причиной заражения плода или грудного ребенка в раннем или позднем неонатальном периоде вирусами является попадание патологического агента в кровоток грудничка. Это может произойти различными способами:
- При прохождении вируса через плацентарный барьер – чаще всего происходит на ранних сроках беременности или в третьем триместре беременности, при гепатит-положительной крови у матери.
- Заражение при прохождении через родовые пути болеющей матери.
- Переливание крови грудничку от непроверенного донора.
- Нарушение правил асептики и антисептики при обработке пуповины малыша, при проведении манипуляций, требующих повреждения кожи грудничка.
Кроме того, врождённый гепатит у детей, или поражение печени может произойти в случае, если во время беременности женщина не избегала употребления спиртных и табачных изделий, если она страдала такими болезнями, как:
- Ветрянка.
- Краснуха.
- Тяжелые ОРВИ и грипп.
- Кожно-венерические заболевания.
- Токсоплазмоз.
- Цитомегаловирус.
Гепатит у новорождённых, причины которого могут быть самыми разнообразными, может протекать в различных формах тяжести, на фоне развивающегося сепсиса, в зависимости от степени поражения печени грудничка, от типа недуга.
Типы гепатита у новорождённых
Вирусный гепатит у новорождённых имеет несколько типов течения, которые обусловлены причинами и факторами, вызвавшими эту патологию. На сегодняшний день, выделяют несколько основных типов:
- Гепатит В – сегодня зафиксировано достаточно частое появление этого гепатита у новорождённых. Наиболее часто переходит в хроническую форму течения, которая обусловлена постоянным наличием в крови грудничка вирусного агента. Чаще всего данный тип передается через плаценту или во время прохождения плода по родовым путям.
- Гепатит С вирусной этиологии – появление этого типа у новорождённых обусловлено теми же причинами, что и вирусного гепатита В. Однако, данный тип имеет более медленное течение с длительным отсутствием проявлений патологии. По последним данным, заражение младенцев гепатитом С происходит в 5% случаев.
- Гепатит А – данный тип имеет фекально-оральный путь проникновения к новорождённому. Проявляется очень редко, в случае нарушения правил общепита в больнице, поэтому сегодня практически не зафиксировано случаев врожденной заболеваемости этой патологией, так же, как и случае гепатита Д и Е.
Фетальный гепатит у новорождённых детей требует немедленного принятия мер по оказанию медицинской помощи грудничку, чтобы предотвратить развитие осложнений.
Неонатальный гепатит
Неонатальный гепатит – это одна из разновидностей фетального гепатита, воспаление печеночной ткани, возникающее в ранний (до 7 дня после рождения) или поздний неонатальный период (8-28 сутки). Основные проявления неонатального гепатита возникают в первые недели после рождения ребенка и обнаруживаются, когда неонатолог проводит комплексное обследование младенца. В зависимости от вида возбудителя может проявлять себя различными очагами поражения печени, иметь различную тяжесть течения.
Чаще всего неонатальный гепатит проявляет себя так же, как и генерализованная инфекция – сепсис. Кроме того, в случае заражения гепатитом В или С существует высокий риск бессимптомной клинической картины болезни. Для неонатальной формы характерно затяжное течение желтушной стадии болезни.
Симптомы
Несмотря на различные типы врожденного недуга у детей, симптомы имеют схожую клиническую картину, основанную на поражении печени. Однако существует различная степень и форма выраженности этой болезни у новорождённых:
- Безжелтушная – для данной стадии характерно появление вялости и слабости ребенка, отказ новорождённого от еды, малыш бледный. Кроме того, при проведении полного обследования, отмечается увеличение сегментов печени и селезёнки.
- Преджелтушная – это стадия перехода одной формы в другую, характеризуется усилением всех проявлений безжелтушной формы, длится от нескольких часов, до нескольких дней. При этом малыш не спит, срыгивает всю еду – характерно появление симптомов обезвоживания младенца; у него может появляться незначительная температура тела. Для данной стадии свойственно и потемнение мочи, осветление кала.
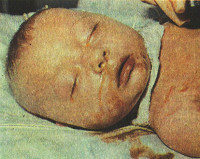
- Желтушная – это стадия всех клинических проявлений болезни, которой свойственно: высокая температура, малыш вялый, не ест, появление желтухи. Со стороны органов желудочно-кишечного тракта появляется нарушение работы – стул становится жидким, частым. Кожа и слизистые становится желтушного цвета. Часто при данной форме начинают развиваться признаки печёночной энцефалопатии, поражение нервной системы грудничка.
При появлении хотя бы одного признака ребенок должен быть срочно госпитализирован в палаты интенсивной терапии, где будет полноценно обследоваться и проходить лечение.
Диагностика
Если произошло внутриутробное заражение патологией или существовал риск появления этой болезни, то сразу после рождения ребенка отправляют на обследование. Основой диагностических процедур является обследование новорождённого – осмотр, перкуссия, пальпация, использование лабораторных и дополнительных методов диагностики.
Лабораторные исследования несут наиболее значимую характеристику и дают основные понятия о наличии болезни, включают в себя:
- Общий анализ крови – даёт обнаружить снижение лейкоцитарной массы в кровотоке малыша.
- Общий анализ мочи – при наличии желтушной стадии в моче появляются уробилин и пигменты желчи.
- Коагулограмма – назначается для определения фибриногена и снижения уровня свёртываемости крови больного.
- Биохимия крови – для гепатита характерно повышение уровня прямого билирубина, АЛТ и АСТ сегментов.
- Серологические обследования – позволяют обнаружить антитела гепатита определённой группы в крови малыша.
- ПЦР – диагностика.
К дополнительным методам диагностики относят УЗИ органов брюшной полости, позволяющее выявить состояние печени и селезенки, других органов при наличии заболевания; биопсия печени для определения очагов поражения и выявления типа недуга. Важно оценить необходимость дифференцировать болезнь с другими патологиями детского возраста – галактоземией, внутрипечёночным холестазом, врождённой гемолитической анемией.
Лечение
Лечение гепатита у новорождённых должно начинаться в кратчайшее время после его обнаружения. Основные терапевтические мероприятия в данном случае будут направлены на восстановление клеток печени младенца, в зависимости от типа и стадии патологии. Это позволит избежать негативных последствий и осложнений.
К сожалению, сегодня не разработано специальных методов лечения недуга у новорождённых. Поэтому основными принципами является поддерживающее лечение. Так, основным принципом терапевтических мероприятий при остром фетальном гепатите будет назначение гепатопротекторов (Карсил, Гепабене, Эссенциале) и противовирусных средств (чаще всего новорождённым показано применение Виферона). Назначение этих средств исходит из веса грудничка и должно строго контролироваться неонатологом и педиатром.
Кроме того, важной составляющей лечения является диетотерапия матери ребенка, если происходит грудное вскармливание малыша – полное устранение жирных, жареных блюд, аллергенов – цитрусовых, орехов, продуктов, содержащих усилители вкуса и красители. В некоторых случаях переходят на искусственное вскармливание с помощью витаминсодержащих смесей.
Важно проводить дегидратационную терапию – для этого грудничку назначается введение инфузионных растворов для увеличения количества жидкости. Показано введение витамина К – для улучшения свёртываемости крови.
Осложнения
Часто терапия заболевания не даёт хороших результатов – это связано со скрытым течением многих признаков недуга у новорождённых, быстрым воздействием болезни. Последствия врождённой патологии могут оказывать влияние не только на органы ЖКТ, но и на весь организм ребенка в целом, от чего зависит и прогноз болезни:
- Переход в хроническую стадию.
- Цирроз печени.
- Холестаз.
- Повышение давления в портальных печёночных венах и артериях.
- Рахит, остеопороз, гиповитаминоз К и Е.
- Печёночная энцефалопатия.
- Задержка развития младенца.
- Острая почечная и печёночная недостаточность.
Данных осложнений можно избежать, только если вовремя диагностировать и начать терапевтические мероприятия, направленные на поддержание жизнеспособности печени младенца. В некоторых случаях быстрое течение фетального гепатита может привести к смерти грудничка.
Профилактика и прогноз
Врожденный гепатит можно предотвратить – для этого необходимо соблюдать все меры профилактики заболевания. Так, каждую беременную женщину обследуют на наличие гепатита, токсоплазмоза и краснухи во время беременности.
Важным критерием профилактики недуга у новорождённых является проведения троекратной вакцинопрофилактики грудничка, осуществляемой в первые месяцы жизни младенца.
Прогноз заболевания зависит от стадии и типа болезни, наличия осложнений – так, на сегодняшний день существует высокая вероятность положительного исхода врождённого недуга у детей. Смертность новорождённых от данной патологии в среднем составляет 2-5%.
Видео
Желтуха – Школа доктора Комаровского.






Этот сайт использует Akismet для борьбы со спамом. Узнайте как обрабатываются ваши данные комментариев.

Гепатит — воспалительное заболевание печени, вызванное инфекцией, вирусом или воздействием токсических веществ. Число заболевших возрастает ежегодно, количество новорожденных детей, появившихся на свет инфицированными, также увеличивается. Врожденное заболевание гепатитом называется фетальным.
Физиологическая желтуха и вирусный гепатит у новорожденных – не одно и то же. Первая наблюдается практически у всех детей после рождения из-за временной незрелости такого органа, как печень. Состояние, как правило, проходит само в течение двух-трех недель. Желтуха также может быть гемолитической – в случае иммунологического конфликта. Такое может быть при различии в резус-факторе матери и малыша, сохраняется патология в течение нескольких месяцев.
Гепатит у новорожденных проявляется уже через 14–20 дней, редко – ко второму-третьему месяцу, и это негативно влияет на качество жизни и здоровье ребенка.
Причины
Гепатит у младенцев может вызываться:
- простейшими микроорганизмами, чаще всего токсоплазмами;
- вирусами гепатита В, С, Д, редко А, ВИЧ, герпеса, краснухи, ветряной оспы, мононуклеоза, цитомегаловирусом, аденовирусом, энтеровирусом;
- бледной трепонемой – микроорганизмом, вызывающим инфекционное заболевание (сифилис).
Основным возбудителем патологии у новорожденных является агент гепатита В, им они заражаются от матерей во время родовой деятельности или будучи еще в утробе. Недуг может сопровождаться более тяжелым и опасным течением, чем все остальные виды. В 10% случаев перетекает в хроническую стадию и требует длительного лечения.
Малыши заражаются гепатитом С от инфицированной матери примерно в 5% случаев. Для заболевания характерно медленное течение и продолжительный бессимптомный период. В 85% случаев инфекция принимает хронический характер.

Заражение ребенка от матери-носительницы
Пути инфицирования ребенка:
- передача вируса от носительницы инфекции (матери) сквозь плацентарный барьер во время вынашивания плода;
- при переливании крови от инфицированного донора;
- в процессе естественных родов зараженной женщины или во время кесарева сечения;
- заражение во время грудного вскармливания. Это возможно, если на сосках у кормящей есть микротравмы, открывающие вирусам дорогу в организм ребенка через молоко;
- ненадлежащая обработка пуповины (с нарушением правил антисептики и асептики);
- проведение иных манипуляций, сопровождающихся повреждением кожи.
Симптоматика
Симптомы заболевания начинают наблюдаться только по прошествии латентного периода (инкубационного). При гепатите A он составляет 15–50 суток; при B – 60–120; при C – 20–140. Для вирусных гепатитов характерны:

Обильная рвота
- ухудшение аппетита;
- резкое повышение показателей печеночных ферментов;
- окрас слизистых и кожного покрова в желтый оттенок (признак проявляется не во всех случаях);
- обесцвечивание каловых масс, постоянно или эпизодически;
- более темный окрас урины;
- увеличение размеров печени, преимущественно в ее левой доле, может быть увеличена плотность;
- нарушения в работе желудочно-кишечного тракта, тошнота, рвота;
- ухудшение общего самочувствия;
- появление кожного зуда;
- неврологические нарушения, снижение мышечного тонуса ножек и ручек ребенка, угнетение основных рефлексов;
- возможно появление признаков воспаления мозговых оболочек или судорог;
- редкий симптом – увеличение селезенки.
Гепатит А характеризует небольшое повышение температуры тела до 37,5 градусов с постепенным возрастанием до 38–39 градусов. Гепатит B показывает симптоматику только в период обострения. Если ход заболевания приобретает длительное течение, то появляются кровотечения из носа или десен. Увеличение температуры тела до 39 градусов – характерный признак гепатита С.
Явная симптоматика напрямую связана с состоянием ребенка. У слабых детей болезнь проходит тяжелее, признаки заболевания ярче, проявляются рано.
Диагностирование
Уже в ходе стандартного осмотра новорожденного врач может заподозрить наличие гепатита и назначить комплексное обследование для постановки точного диагноза:

- Анализы крови – общий и биохимический, отражают функцию печени на момент исследования.
- Анализ урины характеризует работу системы мочевыделения в целом. Указывает появление билирубина, белка или крови в моче на повышение выделения уробилиногена.
- Изучение крови для выявления маркеров вирусных патологий. Положительный результат говорит о присутствии вирусных агентов в организме малыша. Через несколько месяцев анализ необходимо повторить, так как иногда он бывает ложноположительным.
- Серологический тест, направленный на обнаружение антител к вирусу, которые вырабатывает иммунная система. Однако иммуноглобулины образуются не сразу, поэтому на ранней стадии тест может быть неэффективным.
- ПЦР – полимеразная цепная реакция, позволяет выявить ДНК вируса и определить его количество в крови.
- УЗИ органов брюшной полости, в ходе которого выявляются имеющиеся отклонения в органах, их структуре; диагностируются изменения размеров, патологические процессы.
Лечение гепатита у новорожденных
Фетальный гепатит после выявления нужно лечить незамедлительно. Исключением является гепатит А – заболевание проходит самостоятельно по истечении нескольких недель и предполагает только симптоматическую терапию. Цель лечения в остальных случаях — восстановление клеток печени с учетом типа, стадии, симптоматики болезни. При остром врожденном гепатите назначают:

Эссенциале
- гепатопротекторы для поддержания функционирования печени и восстановления ее клеток (Карсил, Эссенциале);
- противовирусные препараты, предназначенные для борьбы с возбудителем заболевания (Виферон);
- желчегонные средства при проявлении синдрома холестаза, когда происходит уменьшение поступления желчи в двенадцатиперстную кишку, что влечет за собой нарушение оттока желчи и ее застой (Хофитол, Холензим);
- жаропонижающие средства на основе парацетамола при необходимости (вещество не имеет токсического воздействия на печень);
- сорбенты для снятия симптомов общей интоксикации;
- витамины для улучшения состояния.
Важный этап терапии – соблюдение диеты кормящей мамой. Запрещается употребление: продуктов с высокой аллергенностью, жирной, жареной пищи, продуктов с содержанием консервантов и красителей, алкоголя.
Грудничок должен быть обеспечен необходимым количеством жидкости.
Прогноз
Прогноз течения гепатита у новорожденного варьируется в зависимости от вида заболевания, его стадии и имеющихся осложнений. У современных врачей есть все ресурсы для того, чтобы минимизировать риски, поэтому важно обратиться за помощью как можно раньше и следовать всем рекомендациям.
Гепатит С может протекать без проявления симптомов в течение длительного периода времени. Если вовремя не провести надлежащее лечение, то заболевание может привести к значительным последствиям в дальнейшем – формированию цирроза органа, проблемам почек, щитовидной железы, поражению сердца, раку печени.
Однако даже если гепатит перешел в хронический тип, он может существенно не повлиять на продолжительность жизни человека. Часто заболевание завершается полным выздоровлением. Например, 90% грудничков, перенесших гепатит А, полностью излечиваются.
Прогноз наиболее неблагоприятен при заболевании вирусными гепатитами В, С и микст-инфекцией, вызванной сразу несколькими вирусами.
Профилактика
Для профилактики заболевания у новорожденных необходимо проведение комплекса мероприятий:
- при планировании беременности проходить обследование на наличие инфекций обоим будущим родителям;
- сдавать анализы по время вынашивания ребенка для диагностирования гепатита В, ТОРЧ-инфекций (ряда инфекций, объединенных в комплекс наиболее опасных для развития плода), венерических заболеваний;
- проводить вакцинацию лиц, которые не были привиты, особенно из уязвимых групп;
- обследовать женщин детородного возраста на ВИЧ, гепатит B, герпес, краснуху, токсоплазмоз, цитомегаловирус и назначать лечение при необходимости.

Прививки от гепатита С
Самой эффективной профилактикой некоторых видов гепатита является вакцинация. Прививка ставится в течение первых суток после рождения (при отсутствии противопоказаний). Новорожденным, находящимся в группе риска, должны быть сделаны 4 инъекции.
Из-за быстрой генетической изменчивости и особенностей мутации вируса инъекция от гепатита С пока не найдена.
Возможные осложнения
Гепатиты у младенцев способны спровоцировать появление различных проблем:
- Уже на начальном этапе примерно в 10% случаев гепатит В может вызвать такие осложнения, как кровоточивость слизистых оболочек, появление крови в урине, сыпи на коже, болезненности суставов.
- Осложнением после перенесенного гепатита С у грудничка может выступать аутоагрессивное заболевание или ревматологические болезни. Также имеется риск развития красного плоского лишая, порфирии кожи (нарушение пигментного обмена и повышенная чувствительность кожи к ультрафиолету).
- У 1–5% новорожденных детей гепатит развивается мгновенно и приводит к массовой гибели клеток печени. Самочувствие быстро ухудшается, может наступить шок – опасное для жизни последствие, способное привести к коме. Необходима госпитализация в скорейшие сроки.
- Заболевание приобретает хроническое течение у 40–50% детей. Последствиями могут стать сниженный аппетит, нарушения сна, утомляемость, слабая успеваемость.
При этом виды заболевания, возникающие при заражении через кровь, переносятся сложнее и чаще переходят в хроническую форму.
Читайте также:


