Вирусный гепатит д источники инфекции
Вирусный гепатит D (дельта-гепатит) представляет собой инфекционное поражение печени, коинфекцию или суперинфекцию вирусного гепатита В, значительно ухудшающую его течение и прогноз. Вирусный гепатит D относится к группе трансфузионных гепатитов, обязательным условием заражения гепатитом D является присутствие активной формы гепатита В.Выявление вируса гепатита D осуществляется методом ПЦР. Обязательно проводится исследование печени: биохимические пробы, УЗИ, МРТ, реогепатография. Лечение вирусного гепатита D аналогично терапии гепатита В, но требует больших дозировок препаратов и более длительного их приема. В большинстве случаев наблюдается хронизация заболевания с последующим исходом в цирроз печени.
Общие сведения
Вирусный гепатит D (дельта-гепатит) представляет собой инфекционное поражение печени, коинфекцию или суперинфекцию вирусного гепатита В, значительно ухудшающую его течение и прогноз. Вирусный гепатит D относится к группе трансфузионных гепатитов.
Характеристика возбудителя
Гепатит D вызывается РНК-содержащим вирусом, являющимся единственным известным на сегодняшний день представителем “блуждающего” рода Deltavirus, который отличается неспособностью самостоятельного формирования белка для репликации и использует для этого белок, продуцируемый вирусом гепатита В. Таким образом, возбудитель гепатита D является вирусом-саттелитом и встречается только в сочетании с вирусом гепатита В.
Вирус гепатита D крайне устойчив во внешней среде. Нагревание, замораживание и оттаивание, воздействие кислот, нуклеаз и гликозидаз не оказывают существенного влияния на его активность. Резервуаром и источником инфекции являются больные сочетанной формой гепатита В и D. Контагиозность особенно выражена в острой фазе заболевания, но больные представляют эпидемическую опасность на протяжении всего периода циркулирования вируса в крови.
Механизм передачи вирусного гепатита D – парентеральный, обязательным условием передачи вируса является присутствие активного вируса гепатита В. Вирус гепатита D интегрируется в его геном и усиливает способность к репликации. Заболевание может представлять собой коинфекцию, когда вирус гепатита D передается одновременно с В, либо суперинфекцию, когда возбудитель попадает в организм, уже зараженный вирусом гепатита В. Наиболее значителен риск заражения при гемотрансфузии крови от инфицированных доноров, заметное эпидемиологическое значение имеют оперативные вмешательства, травматические медицинские манипуляции (например, в стоматологии).
Вирус гепатита D способен преодолевать плацентарный барьер, может передаваться половым путем (велико распространение этой инфекции среди лиц, склонных к беспорядочным половым связям, гомосексуалистов), имеющее в некоторых случаях семейное распространение вируса позволяет предположить возможность передачи его контактно-бытовым путем. К вирусному гепатиту D восприимчивы больные вирусным гепатитом В, а также носители вируса. В особенности велика восприимчивость лиц, у которых выявляется хроническое носительство HBsAg.
Симптомы вирусного гепатита D
Вирусный гепатит D дополняет и утяжеляет течение гепатита В. Инкубационный период коинфекции значительно сокращен, составляет 4-5 дней. Инкубация суперинфекции продолжается 3-7 недель. Преджелтушный период гепатита В протекает аналогично таковому при гепатите В, но имеет меньшую продолжительность и более бурное течение. Суперинфекция может характеризоваться ранним развитием отечно-асцитического синдрома. Желтушный период протекает также как и при гепатите В, но билирубинемия более выражена, чаще проявляются признаки геморрагии. Интоксикация в желтушном периоде гепатита D значительна, склонна к прогрессированию.
Коинфекция протекает в две фазы, интервал между пиками клинической симптоматики которых составляет 15-32 дня. Суперинфекция зачастую тяжело поддается дифференциальной диагностике, поскольку течение ее сходно с таковым при гепатите В. Характерное отличие – скорость развертывания клинической картины, быстрая хронизация процесса, гепатоспленомегалия, расстройство синтеза белков в печени. Выздоровление занимает значительно большее время, чем в случае гепатита В, остаточная астения может сохраняться в течение нескольких месяцев.
Диагностика вирусного гепатита D
В острую фазу заболевания в крови отмечаются специфические антитела IgM, на протяжении нескольких последующих месяцев определяются только IgG. В широкой практике диагностика осуществляется с помощью метода ПЦР, позволяющего выделить и идентифицировать РНК вирус.
Для исследования состояния печени при вирусном гепатите D проводится УЗИ печени, реогепатография, МРТ печени и желчевыводящих путей. В отдельных случаях для уточнения диагноза может быть проведена пункционная биопсия печени. Неспецифические диагностические мероприятия аналогичны таковым при гепатите иной этиологии и направлены на динамический контроль функционального состояния печени.
Лечение вирусного гепатита D
Лечение гепатита D осуществляется гастроэнтерологом по тем же принципам, что и лечение вирусного гепатита В. Поскольку вирус гепатита D отличается более выраженной устойчивостью к интерферону, базисную противовирусную терапию корректируют в сторону увеличения дозировок, а продолжительность курса составляет 3 месяца. В случае отсутствия эффекта дозировки удваиваются, курс удлиняется до 12 месяцев. Поскольку вирус гепатита D оказывает прямое цитопатическое действие, препараты группы кортикостероидных гормонов при этой инфекции противопоказаны.
Прогноз и профилактика вирусного гепатита D
Прогноз в случае коинфекции легкой и средней степени тяжести более благоприятный, поскольку полное излечение отмечается значительно чаще, чем при суперинфицировании. Однако сочетанное поражение вирусами гепатита В и D часто протекает в тяжелой форме с развитием опасных для жизни осложнений. Хронизация коинфекции развивается в 1-3% случаев, в то время как суперинфекция развивается в хроническую форму у 70-80% больных. Хронический вирусный гепатит D ведет к развитию цирроза. Выздоровление в случае суперинфекции крайне редко.
Профилактика вирусного гепатита D аналогична таковой при вирусном гепатите В. Особое значение профилактические меры имеют для лиц, страдающих гепатитом В и имеющих положительную реакцию на присутствие антигена HBsAg. Специфическая вакцинация против вирусного гепатита В эффективно защищает и от дельта-гепатита.
Медицинский справочник болезней
Вирусные гепатиты А, В, С, Д, Е.
Вирусный гепатит -- инфекционное заболевание печени, вызывающее диффузное воспаление печеночной ткани.
При гепатите в воспалительный процесс вовлекается вся печень и в результате нарушаются функции печени, что проявляется различными клиническими симптомами. Гепатиты могут быть инфекционными, токсическими, лекарственными и другими.
Вирусные гепатиты относятся к самым распространенным заболеваниям в мире.
В большинстве случаев протекает субклинически и диагностируется только на основании дополнительных исследований, включая лабораторные данные. Спектр клинических проявлений очень варьирует.
Острые вирусные гепатиты могут быть вызваны разными типами вирусов.
К ним относятся -- вирус гепатита А, В, С, Е, Д и другие вирусы.
Причины Гепатитов.
Частые причины гепатитов:
- Вирусный гепатит А (энтеральный, через рот),
- Вирусный гепатит В и С(парентеральные, через кровь),
- Алкоголь.
Менее частые причины гепатитов:
- Вирус гепатита Е ( энтеральный) ,
- Вирус Эпштейна-Барра,
- Лекарства.
Редкие причины гепатитов:
- Вирус гепатита Д (дельта), цитомегаловирус, вирус простого герпеса, вирусы Коксаки А и В, эховирус,аденовирус (Ласса), флавивирус (желтая лихорадка), лептоспироз, риккетсия (тифус), химические вещества, токсины грибов.
Пути заражения.
Инфекции передаются от больного человека к здоровому.
Гепатит А – кал, слюна;
Гепатит В – кровь, сперма, слюна, перинатальный (заражение ребенка от матери);
Гепатит С – кровь;
Гепатит Е – кал, слюна;
Гепатит Д – кровь, сперма.
Инкубационный период по продолжительности значительно варьирует.
Гепатит А – от 2 до 6 недель;
Гепатит В – от 8 до 24 недель;
Гепатит С – от 6 до 12 недель;
Гепатит Е – от 2 до 8 недель;
Гепатит Д – не установлен.
Симптомы Острых Вирусных Гепатитов .
Эпидемичность характерна для гепатита А и Е.
Продромальный (инкубационный) период характеризуется слабостью, анорексией, отвращением к табаку, тошнотой, миалгией, лихорадкой. Эти симптомы более типичны для острых вирусных гепатитов и редко встречается при других гепатитах.
При появлении желтухи симптомы продромального периода обычно ослабевают, часто моча становится темной, стул светлым, иногда появляется кожный зуд, чаще при алкогольном гепатите с холестазом.
Внепеченочные проявления, включая артралгию, артриты и уртикарную сыпь --- встречается обычно только при вирусном гепатите В. При этой форме в желтушном периоде, как правило, также ухудшается общее самочувствие, в отличие от вирусного гепатита А, при котором в желтушном периоде в состоянии больных наступает улучшение.
Обьективные физикальные данные.
Диагностика Вирусных Гепатитов.
Исследования.
Повышение уровня АлАТ и АсАТ более, чем в 10 раз выше нормы является надежным тестом острого гепатита.
Билирубин повышается при тяжелом течении.
Нейтропения часто выявляется при вирусных гепатитах, особенно в продромальный период.
Гемолитическая анемия иногда наблюдается при остром вирусном гепатите В.
Выраженный холестаз, характеризующийся желтухой и кожным зудом, не является характерным для острых вирусных гепатитов, часто втречается при алкогольном гепатите. Надо исследовать уровень ЩФ в крови. При холестазе ее уровень возрастает в 3 раза и более нормы.
Ферментная диагностика.
Определение уровня сывороточных ферментов: трансаминазы, лактатдегидрогеназы, амилазы.
Уровень этих ферментов повышается при острых диффузных поражениях, острых гепатитах, постнекротическом циррозе.Существенное повышение этих ферментов наблюдается также и при некоторых хронических гепатитах, при портальном и билиарном циррозе.
Серологические исследования.
- Всем больным необходимо исследовать антитела к вирусу гепатита А класса Ig M и HBsAg.
- HBeAg должен быть исследован у HBsAg положительных больных для оценки инфекциозности (фазы релаксации вируса).
- Д-антиген необходимо исследовать у HBsAg положительных больных, у наркоманов и при тяжелом течении гепатита.
- Тесты для вируса гепатита С проводятся, если отсутствуют сывороточные маркеры на вирус гепатита А и В.
Есть предположение о существовании других форм вирусных гепатитов (F, G ), т.е. ни А ни В ни С.
Инструментальная диагностика.
- Ультразвуковая: диффузные поражения, очаговые изменения.
- Лапараскопия. В тяжелых случаях, при острой необходимости вводят и под контролем берется биоптат.
- Рентген имеет меньшее значение, но в некоторых случаях проводится.
- Пальпация, определение контуров.
Доля Риделя. У астеников краевая часть правой доли в виде язычка свисает вниз. Это доля Риделя, которую можно принять за опухоль, блуждающую почку, желчный пузырь.
В диагностике решающее имеет клиника: осмотр, пальпация, перкуссия, жалобы.
Исходы.
Полное выздоровление при острых гепатитах обычно наступает в течение нескольких недель, реже месяцев. Усталость и анорексия (отсутствие аппетита) часто сохраняется у большинства больных на длительный период. Острый вирусный гепатит В, С и Д нередко переходят в хроническую форму .
Фульминантная печеночная недостаточность, обусловленная массивными некрозами, почти никогда не бывает при вирусном гепатите А и втречается примерно в 1% случаев при вирусном гепатите В, в 2% при вирусном гепатите С и более часто при вирусном гепатите Д. Острые гепатиты иногда характеризуются рецидивирующим течением.
Наиболее неблагоприятный исход острого гепатита — хронизация болезни.
ЛЕЧЕНИЕ ОСТРОГО ГЕПАТИТА.
Специфических методов лечения не существует и поэтому большинству больных проводится базисное лечение (см.лечение хронических вирусных гепатитов, ниже).
- Постельный режим не является обязательным для большинства больных.
- Тщательное соблюдение личной гигиены (мытье рук, раздельная посуда и т.д.).
- Госпитализация необходима при тяжелом течении болезни и при отсутствии возможности обеспечения режима в домашних условиях. Уход за больным должен предусматривать меры, исключающие передачу инфекции (дезинфекция, работа в перчатках и т.д.)
- Строгая Диета не обязательна, но нужно исключить из рациона жиры, пить соки.
Контактные с больными лица.
- При вирусном гепатите А лица, находящиеся в контакте с больным, обычно к моменту появления желтухи уже могут быть инфицированы и потому в изоляции и лечении не нуждаются. С профилактической целью возможно введение в/м введение им человеческого Ig (5 мл однократно).
- Сексуальные партнеры больных вирусным гепатитом В подлежат обследованию с определению сывороточных маркеров и при их отсутствии этим лицам показано введение Рекомбинированной HBV вакцины. Возможно введение Гипериммунного HBVиммуноглобулина в течение 2-4 недель.
Наблюдения за больными, перенесшими острый гепатит.
- Воздержание от приема алкоголя до полной нормализации функции печени (нормализация АлАТ, АсАТ, ГГТП и др.), но небольшое количество алкоголя (4-8 порций в неделю) не оказывает отрицательное влияние на течение восстановительного периода. Полное воздержание от алкоголя необходимо только при алкогольных гепатитах.
- Умеренная физическая активность может возобновлена после исчезновения симптомов болезни.
- Повторное исследование печеночных ферментов, в основном АлАТ и АсАТ проводят через 4-6 недель от начала болезни, и если они остаются неизмененными, то в дальнейшем их повторяют через 6 месяцев. Увеличение уровня трансаминаз более, чем в 2 раза через 6 месяцев, является основанием для проведения углубленного исследования, включая биопсию печени.
Иммунизация.
Гепатит А.
Пассивная иммунизация в/м введением 5 мл нормального человеческого Ig является эффективным в течении 4 месяцев. Она проводится с профилактической целью.
1. Лицам, отправляющимся в эпидемиологические регионы (Индонезия, Средний Восток, Южная Америка, Мексика и др.).
2. Лицам, находящемся в; тесном контакте с больными.
Гепатит В.
Пассивная иммунизация проводится лицам находящемся в тесном контакте с больными. В/м введение гипериммунного HBV иммуноглобулина по 500 ЕД дважды с интервалом в 1 месяц.
ХРОНИЧЕСКИЕ ВИРУСНЫЕ ГЕПАТИТЫ.
Хронический Вирусный Гепатит В.
Развивается в исходе острого вирусного гепатита В.
Вирус гепатита В (ВГВ) не оказывает цитопатогенного эффекта на гепатоциты, а их повреждение связано с иммунопатологическими реакциями. Резкое усиление иммунного ответа приводит не только к массивным повреждениям паренхимы печени, но и к мутации генома вируса, что приводит в дальнейшем к деструкции гепатоцитов в течении продолжительного времени. Возможно воздействие вируса и вне печени: мононуклеарные клетки, половые железы, щитовидная железа, слюнные железы (иммунологическая агрессия).
Хронический Вирусный Гепатит С.
Развивается в исходе острого вирусного гепатита С, хронизация у 50% больных. Вирус оказывает на гепатоциты цитапатогенный эффект.
Симптомы ХВГ- С.
У большинства больных характеризуется умеренно выраженным астеническим и диспептическим синдромами, гепатомегалией. Течение болезни волнообразное с эпизидами ухудшения, когда на этом фоне появляются геморрагические проявления (носовые кровотечения, геморрагическая сыпь), умеренная желтуха, боли в правом подреберье и др. ХВГ-С может оставаться в активной форме до 10 и более лет без трансформации в ЦП. Внепеченочные проявления могут быть обычно при переходе в ЦП.
Отмечается увеличение активности аминотрансаминаз, уровень которых колеблется, не достигая 10-кратного увеличения даже в период заметного ухудшения состояния больного, изредка отмечается умереная и транзиторная гипербилирубинемия. Выявление РНК-вируса и антител к нему потверждает этиологическую роль вируса гепатита С.
Хронический Вирусный Гепатит Дельта (Д).
Заболевание является исходом ОВГ-Д, протекающего в виде суперинфекции у больных ХВГ-В.
Вирус Д оказывает на гепатоциты цитопатогенный эффект, непрерывно поддерживает активность, а следовательно, и прогрессиривание патологического процесса в печени, подавляет репликацию вируса гепатита В.
Симптомы ХВГ- Д.
У большинства характеризуется тяжелым течением с выраженными симптомами печеночно-клеточной недостаточности (выраженная слабость, сонливость днем, бессоница ночью, кровоточивость, падение мссы тела и др.). У большинства появляется желтуха, кожный зуд. Печень, как правило, увеличена, но при высокой степени активности ее размеры уменьшаются. Нередко убольных появляются системные поражения. В большинстве случаев заболевание приобретает прогрессирующее течение с быстрым формированием ЦП.
При исследовании обнаруживаются некрозы паренхимы. В крови отмечается постоянное повышение активности активности аминотрансфераз, билирубина, реже щелочной фосфотазы (обычно не боле 2-х норм). У большинства выявляются умеренная гипергаммаглобулинемия, дисиммуноглобулинемия, увеличение СОЭ.
При переходе в ЦП в крови выавляются маркеры интеграции вируса гепатита Д и антитела к нему (Ig G, Ig M).
ЛЕЧЕНИЕ ХРОНИЧЕСКИХ ВИРУСНЫХ ГЕПАТИТОВ.
Всем больным проводится базисная терапия, протививирусная терапия.
Основные компоненты базисной терапии являются диета, режим, исключение приема алкоголя, гепатотоксических лекарств, вакцинации, сауны, профессиональных и бытовых вредностей, лечение сопутствующих заболеваний органов пищеварения и других органов и систем.
- Диетадолжна быть полноценной: 100-120 г белка, 80-90 г жиров, из них 50% растительного происхождения, 400-500 г углеводов. При назначении диеты необходимо учитывать индивидуальные привычки больного, переносимость пищевых продуктов и сопутствующие заболевания органов пищеварения.
- Курсовое лечение Антибактериальными препаратами , невсасывающимися и не оказывающими гепатотоксический эффект (один из следующих препаратов — стрептомицина сульфат, левомицетина стеарат, канамицина моносульфат, фталазол, сульгин внутрь, 5-7 дней).
- С последующим приемом Биологических прапаратов(бификол, лактобактерин, бифидум-бактерин, бактисубтил - один из препаратов) в течении 3-4 недель.
- Одновременно назначают Ферментные препараты, не содержащие желчные кислоты, которые оказывают повреждающее действие на гепатоциты.
- Дезинтоксикационные мероприятия.
1) Внутривенное капельное введение по 200-400 мл Гемодеза в течение 2-3 дней,
2) Внутрь Лактулозу (нормазу) по 30-40 мл 1-2 раза в день,
3) Возможно 500 мл 5% в/в раствора Глюкозы с Витамином С по 2-4 мл и с Эссенциале 5,0 мл.
Продолжительность базисной терапии в среднем 1-2 месяца. - Противовирусная терапия.
В противовирусной терапии ведущая роль принадлежит Альфа-Интерферону, который оказывает иммуномоделирующий и противовирусный эффекты -- угнетает синтез белков вируса, усиливает активность естественных киллеров. Показан при гепатитах В и С.
Показания для назначения Альфа-Интерферона:
Абсолютные: хроническое течение, наличие в сыворотке крови маркеров репликации HBV (HbeAg и HBV- ДНК), повышение уровня сывороточных аминотрансфераз более чем в 2 раза. Дозы и схемы лечения зависят от активности процесса, уровня сывороточной ДНК HBV. - Пегасиспоказан при вирусных гепатитах В и С. Применяют и при комбинированной и при монотерапии.
- Зеффикс (Ламивудин) высокоактивен при вирусном гепатите В.
- Ребетол, в комбинированной терапии с Альфа-Интерфероном при вирусном гепатите С.
- Копегус,в комбинированной терапии при вирусном гепатите С с Альфа-Интерфероном и Пегасисом.
Гепатит Д (дельта-гепатит) является строго антропонозной вирусной инфекцией. Вирус гепатита Д циркулирует только в человеческой популяции. Резервуаром и источником инфекции является больной человек, находящийся в острой или в хронической стадии заболевания, фактором передачи является кровь.
Обязательным условием развития Д-инфекции является наличие в организме больного вирусов гепатита В, находящихся в стадии репликации, так как возбудитель гепатита Д (HDV) не способен к самостоятельной репликации. Для этого процесса он использует белок вируса гепатита В (HBV). Лица, имеющие антитела против вирусов гепатит В, гепатитом Д не заболевают. Моноинфекция HDV невозможна.
Вакцинация против гепатита В защищает от гепатита Д. Заражение человека может происходить при одновременном инфицировании двумя вирусами (коинфекция) или при суперинфекции лиц-носителей HВsAg. При коинфекции заболевание заканчивается выздоровлением. При суперинфекции заболевание часто принимает хроническое течение с ранним развитием цирроза печени (40% и более у детей и 60 — 80% взрослых). Гепатит Д распространен повсеместно. По оценкам ВОЗ в мире насчитывается около 25 млн. человек, которые инфицированы одновременно двумя вирусами.
Рис. 1. При суперинфекции заболевание часто принимает хроническое течение с ранним развитием цирроза печени (40% и более у детей и 60 — 80% взрослых).
Вирус гепатита Д. Микробиология
Вирус гепатита Д самый необычный среди других вирусов.
- Он является единственным представителем семейства сателлитов (спутников), поражающий человека и животных.
- Отличается неспособностью самостоятельно формировать белки, необходимые для репликации.
- Оказывает прямое цитопатическое (разрушающее) действие на печеночные клетки.
Впервые антигены вируса гепатита Д (дельта-антигены) были обнаружены М. Rizеtto с соавторами в 1977 году в ядрах печеночных клеток (гепатоцитах) у больных с крайне тяжелым течением гепатита В во время вспышки заболевания в Южной Европе с применением метода иммунофлюоресценции.
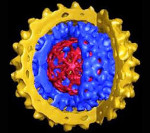
Возбудителем дельта гепатита является РНК-содержащий гепатотропный вироид — дефектный, несовершенный вирус рода Deltavirus семейства Togaviridae.
Вирионы дельта-вируса имеют округлую форму, диаметр составляет 28 — 43 нм. Снаружи вирус окружен суперкапсидной оболочкой, содержащей HBs-антиген. В центре (сердцевине) находится однонитевая РНК и 2 дельта-антигена (Dag).
Репликация дельта-вирусов происходит в ядрах печеночных клеток только в присутствии вирусов гепатита В, которые обеспечивают его белками поверхностной оболочки — HbsAg.
HbsAg способствует проникновению HDV в гепатоциты, так как сами вирионы не способны это делать из-за недостатка рге-S1 и рге-S2 пептидов.
В РНК дельта-вируса закодирован антиген — вирус-пецифический полипептид HDAg (собственный антиген нуклеокапсида), состоящий из 2-х белков: p27 (Dag-Large) и p24 (Dag-Small). Дельта-антигены не проявляются в нужной мере на поверхности печеночных клеток и участия в реакциях Т-клеточного иммунитета не принимают.
Для образования внешней оболочки возбудители используют HBs-антиген. HDAg появляется в ядрах печеночных клеток в конце инкубационного периода и сохраняется в течение всей острой фазы заболевания. Обнаружить антиген достаточно сложно. Методика его выявления применяется только в высокоспециализированных лабораториях.
Антитела против вирусов HDV не оказывают надлежащее действие.
Процесс культивирования вируса в настоящее время находится в стадии разработки. В лабораторных условиях заболевание воспроизводится на шимпанзе и североамериканских лесных сурках.
Вирус гепатита Д проявляет высокую устойчивость к факторам внешней среды — нагреванию, замораживанию, оттаиванию, воздействию кислот, ферментов гликозидаз и нуклеаз. Легко разрушаются протеазами и щелочами.
Рис. 2. Структура HDV. 1 — РНК НDV, геном вируса. 2 — нуклеокапсид вируса. 3 — HBs-антиген.
Эпидемиология гепатита Д
Гепатит Д опасен тем, что при инфицировании у лиц, имеющих в сыворотке крови HbsAg, заболевание принимает тяжелое течение, отмечается высокая частота хронизации заболевания и развития цирроза печени. Заболеть гепатитом Д может любой человек в любой точке земного шара, не имеющий в крови антитела против HBsAg. Заболевание протекает в виде отдельных вспышек. Инфицируются в основном лица молодого возраста, передача инфекция у которых осуществляется контактным (половым) путем. Эпидемиология гепатита Д сходна с таковой при гепатите В.
По оценкам ВОЗ в мире насчитывается около 25 млн. человек, которые инфицированы одновременно двумя вирусами.
- Более 20% носителей HbsAg и 60% лиц с хроническим гепатитом (высокая распространенность) регистрируется в некоторых странах Африки (Нигер, Кения, Центрально-африканская республика), Венесуэле, Южной Италии, Румынии и в Южных районах Молдовы.
- 10 — 19% носителей HbsAg и 30 — 60% лиц с хроническим гепатитом (средняя распространенность) регистрируется в некоторых странах Африки (Сомали, Нигерия, Бурунди и Уганда), в Калифорнии (США), В России (Тува и Якутия).
- 3 — 9% носителей HbsAg и 10 — 30% лиц с хроническим гепатитом (низкая распространенность) регистрируется в Эфиопии, Либерии, США, Эстонии, Литве, Латвии и Европейской части России.
- 2 % носителей HbsAg и 10% лиц с хроническим гепатитом (очень низкая распространенность) регистрируется в странах Центральной и Северной Европы, Японии, Китае, Уругвае, Чили, Аргентине, Австралии и южной части Бразилии.
Рис. 3. Распространение гепатита Д. Черным обозначены эндемичные регионы, серым — регионы, где регистрируется заболевание у лиц из групп риска, квадраты — регионы, где регистрируются эпидемические вспышки.
Резервуаром и источником инфекции является человек с острой или хронической формой инфекции, как с манифестным, так и субклиническим (бессимптомным) течением заболевания. Вирус гепатита Д передается только с кровью. Контактный механизм передачи возбудителей является основным. Для инфицирования требуется достаточно большая концентрация дельта-вирусов.
Дельта-вирусы передаются искусственными (при лечебно-диагностических процедурах, внутривенном введении наркотиков, тату и др.) и естественными (контактным, половым, вертикальным) путями.
Присутствие в крови HbsAg — обязательное условие развития дельта-гепатита.
- Посттртансфузионный гепатит Д в настоящее время регистрируется редко, причиной чему является повсеместное тестирование крови доноров на наличие HbsAg.
- Половой путь распространения инфекции реализуется часто при гомо- и гетеросексуальных связях. При этом наиболее часто имеет место суперинфекция. В группе риска находятся гомосексуалисты и проститутки.
- Вертикальный путь передачи инфекции (от матери к ребенку) регистрируется редко. Дельта-вирусы проникают через плаценту к плоду и заражают его. От инфицированной матери заражаются новорожденные. Доказано, что с молоком матери возбудители не передаются.
- Регистрируются случаи передачи инфекции в быту через микротравмы и при сексуальных контактах.
- Имеет место передача вирусов гепатита Д при медицинских манипуляциях с использованием недостаточно эффективно обработанных шприцов, игл и многочисленных медицинских инструментов.
- Случаи заражения отмечаются у пациентов отделений гемодиализа и при переливании крови и ее компонентов.
- Вирусы передаются при пересадке тканей и органов.
- Передача инфекции отмечается при внутривенном введении наркотиков, нанесении татуировок, пирсинга, прокалывании ушей и иглоукалывании.
- Не отрицается факт передачи инфекции от кровососущих насекомых.
Коинфекция (одновременное заражение вирусами В и Д) чаще встречается у шприцевых наркоманов и при массивных трансфузиях. Суперинфекция (инфицирование носителей HbsAg) отмечается при парентеральном и половом путях передачи гепатита Д.
Беспорядочные половые связи, наркомания, профессиональный контакт, гемотрансфузии, гемодиализ — обстоятельства, которые способствуют распространению инфекции. В группу риска входят гомосексуалисты и проститутки, наркоманы, медицинские работники, пациенты гемодиализа, больные гемофилией. В 40% случаев установить источник заражения не удается.
Рис. 4. Способствуют распространению инфекции беспорядочные половые связи, наркомания, профессиональный контакт, гемотрансфузии, гемодиализ.
Патогенез заболевания
При инфицировании вирусами гепатита В и Д возбудители быстро проникают в ядра гепатоцитов. Поражение печеночной клетки вирусами гепатита В происходит не в результате прямого цитопатогенного действия возбудителя, а в результате воздействия цитотоксических иммунных комплексов с участием HLA (комплекса гистосовместимости). Вирусы гепатита Д оказывают на клетку прямое повреждающее действие.
В результате сочетанной инфекции заболевание протекает тяжело и длительно.
Клинически сочетание 2-х инфекций протекает в 2-х вариантах:
- При одновременном заражении вирусами обоих видов (коинфекция) заболевание обычно протекает доброкачественно и заканчивается выздоровлением. При этом размножение HDV подавляет репликацию HВV.
- При заражении вирусом Д больного, в крови которого присутствует HbsAg (суперинфекция), заболевание протекает тяжело, часто регистрируются фульминантные формы с летальным исходом. Отмечается высокая частота хронизации патологического процесса и развития цирроза печени (40% и более у детей, 60 — 80% у взрослых).
Гистологически при исследовании аутопсийного и биопсийного материала в печени выявляются массивные участки некроза и мелкокапельное скопление жира. Морфологическим признаком заболевания является некроз гепатоцитов без выраженной воспалительной реакции.
После перенесенного гепатита Д остается прочный длительный иммунитет.
Рис. 5. Пораженная печень при дельта-гепатите.
Клинические симптомы гепатита D
При инфицировании дельта-вирусами заболевание развивается остро. Его течение, особенности лечения и прогноз зависит от типа заражения — коинфекция или суперинфекция. В любом случае при заболевании развивается тяжелое поражение печени.
Коинфекция нередко регистрируется у наркоманов. Заболевание протекает тяжелее, чем при вирусном гепатите В. Длительность инкубационного периода составляет от 1,5 до 6 месяцев (в среднем 50 — 90 дней).
Преджелтушный период короткий (3 — 5 дней), заболевание протекает остро с явлениями выраженной интоксикации, высокой температурой тела, повторной рвотой, мигрирующими болями в крупных суставах.
Течение коинфекции относительно доброкачественное, восстановительный период длительный. В 1/3 случаев развивается хроническая форма заболевания.
Рис. 6. Желтуха при гепатите.
При присоединении дельта-инфекции у больных-носителей HbsAg, заболевание быстро приобретает тяжелое течение, так как вирусы гепатита Д интенсивно размножаются в присутствии HBV. У здоровых носителей HbsAg и больных хроническим гепатитом В при суперинфекции отмечается стремительное ухудшение общего состояния. В случае развития фульминантной формы гепатита смертность достигает 20%.
Рис. 7. Фульминантная форма гепатита.
При тяжелом течении хронического гепатита активно разрастается соединительная ткань в портальных трактах и паренхиме печени, развивается цирроз. Печень увеличивается, уплотняется, становится болезненной. Нарушается метаболизм половых гормонов, что проявляется аменореей, гинекомастией, снижением полового влечения. Цирроз печени развивается при тяжелом течении заболевания у 40% детей и 60 — 80% взрослых. Тяжелое поражение печени является причиной высокой летальности.
О нарушении белково-синтетической функции печени говорят следующие показатели: гипоальбуминемия, повышение уровня гамма-глобулинов, снижение показателей тимоловой и сулемовой проб. Повышается уровень билирубина и трансаминаз.
Отмечаются изменения иммунологических показателей: снижается уровень и функциональная активности Т-лимфоцитов, понижается интерферонпродуцирующая способность лимфоцитов. Формируется иммунный ответ в отношении продуктов разрушения печеночных клеток.
Хронический гепатит Д может протекать с медленным прогрессированием (в течение 10 и более лет), быстрым прогрессированием (от 1 до 2 лет) или иметь относительно стабильное течение.
Рис. 8. При тяжелом течении хронического гепатита активно разрастается соединительная ткань в портальных трактах и паренхиме печени, развивается цирроз органа.
Диагностика
Диагностика гепатита Д основывается на лабораторных методах исследования. Связь HDV и HВV при гепатите Д предполагает наличие разных серологических профилей инфекции. Серологическая диагностика гепатита Д направлена на выявление антигенов к вирусам гепатита Д (HDAg ), РНК HDV, антител иммуноглобулинов класса М и G (анти-HDV IgM и анти-HDV IgG). Антигены выявляются в ткани печени и сыворотке крови, антитела — в сыворотке крови с использованием ИФА и РИА.
- РНК HDV, HDAg и анти-HDV IgM являются маркерами репликации вируса.
- Анти-HDV IgG появляются в период выздоровления и свидетельствуют о ранее перенесенной инфекции.
Антигены к дельта-вирусу появляются в ядрах гепатоцитов в конце инкубационного периода (первые 10 — 12 дней заболевания) и сохраняются в течение всей острой фазы заболевания. Методика определения их достаточно сложная и производится только в высокоспециализированных лабораториях.
Анти-HDV IgM появляются в сыворотке крови через 10 — 15 дней после появления клинических проявлений заболевания. Они указывают на активность инфекционного процесса. Их уровень достаточно велик в период репликации вирусов, и значительно снижается в период ремиссии. Стойкое и длительное увеличение концентрации анти-HDV IgM говорит о хронизации инфекционного процесса.
Анти-HDV IgG появляются в сыворотке крови через 2 — 11 недель от начала заболевания и далее присутствуют в сыворотке крови в течение длительного времени.
При одновременном заражении вирусами В и Д (коинфекция) в сыворотке крови больного обнаруживаются HBsAg, HbeAg и анти-НВс.
РНК вируса появляются в крови на 2 — 3 неделе заболевания и является первым диагностическим маркером заболевания. Особое значение этому анализу придается в случаях развития серонегативного гепатита Д. Современные тест-системы позволяют обнаружить от 10 до 100 копий/мл.
Поскольку репликация HDV происходит только при помощи вируса-помощника В, то при сочетанном одновременном заражении (коинфекции) вначале происходит репликация HBV. В последующем репликация дельта-вирусов подавляет репликацию вирусов гепатита В и в сыворотке крови начинает уменьшаться уровень HBsAg и уровень HbeAg в ядрах гепатоцитов. Снижение титра анти-НВс создает диагностические трудности.
При суперинфекции анти-HDV IgG начинают выявляться уже в остром периоде заболевания, их титр превышает 1:1000. Данный серологический тест является лабораторным диагностическим критерием при проведении дифференциальной диагностики между ко-инфекцией и суперинфекцией.
При хроническом гепатите Д антигены и РНК вируса выявляются в сыворотке крови в течение длительного времени.
- В большинстве случаев при заболевании отмечается отсутствие маркеров активной репликации HBV (анти-НВс IgM и HbeAg) на фоне показателей активной репликации HDV (дельта-антигена и анти-HDV IgM).
- В небольшой части случаев при хронической дельта-инфекции регистрируются маркеры активной репликации двух видов вирусов.
- На развитие синдрома цитолиза указывает повышенный уровень трансаминаз (АЛТ и АСТ), который отмечается на 15 — 32 день заболевания. Показатель активности АЛТ превышает показатель активности АСТ.
- При синдроме холестаза отмечается повышенный уровень общего билирубина и холестерина, щелочной фосфатазы и глутамилтранспептидазы.
- На развитие синдрома мезенхиального воспаления указывает повышение уровня иммуноглобулинов, повышается тимоловая и снижается сулемовая пробы.
- При синдроме печеночно-клеточной недостаточности снижается уровень проагулянтов (протромбина и фибриногена), альбуминов и холестерина.
Рис. 8. Серологическая диагностика направлена на выявление антигенов и антител к вирусам.
Лечение и профилактика гепатита Д
Репродукция вирусов гепатита Д происходит только в присутствии в организме больного вирусов гепатита В, поэтому лечение заболевания и профилактические мероприятия аналогичны таковым при гепатите В.
Подробно о лечении и профилактике гепатита В читай в статьях:
Прививка от гепатита и другие меры профилактики гепатита В
Рис. 10. Вакцины от гепатита В предохраняют от заражения вирусным гепатитом Д.
Читайте также:


