Вирусный энцефалит из краснухи

Вирусный энцефалит — диффузные или очаговые воспалительные изменения в структурах головного мозга, обусловленные проникновением в них вирусных агентов. Клиническая картина вариабельна, зависит от вида вируса и состояния иммунной системы заболевшего; складывается из общеинфекционных, общемозговых и очаговых проявлений. Диагностический алгоритм включает ЭЭГ, Эхо-ЭГ, КТ или МРТ головного мозга, люмбальную пункцию и анализ ликвора, ПЦР-исследования с целью идентификации возбудителя. Лечение комбинированное: противовирусное, противоотечное, антиконвульсантное, антигипоксантное, нейропротекторное, психотропное.
Общие сведения
Вирусный энцефалит — воспалительное поражение вещества головного мозга вирусной этиологии. При вовлечении в процесс церебральных оболочек говорят о менингоэнцефалите, при распространении воспаления на спинной мозг — об энцефаломиелите. В зависимости от генеза различают первичный и вторичный вирусный энцефалит. Первый вызван прямым проникновением вируса в церебральные ткани, второй — вторичным поражением мозга на фоне острого инфекционного заболевания (гриппа, кори, краснухи, опоясывающего герпеса) или в результате поствакцинальных осложнений.
Распространенность вирусного энцефалита различной этиологии значительно варьирует климатически и географически. Так, японский комариный энцефалит наиболее часто встречается в Японии и странах Азии, энцефалит Сент-Луис наблюдается преимущественно в США, летаргический энцефалит Экономо — в Западной Европе, клещевой энцефалит — в лесных областях Восточной Европы. Учитывая сложности диагностики и идентификации возбудителя, риск развития грозных осложнений, проблема вирусного энцефалита продолжает оставаться актуальным вопросом практической неврологии.

Причины вирусного энцефалита
Среди нейротропных вирусов, обуславливающих возникновение энцефалита, наиболее распространен вирус простого герпеса. Причиной поражения церебрального вещества могут стать и другие герпес-вирусы: цитомегаловирус, вирус ветряной оспы, возбудитель инфекционного мононуклеоза (вирус Эпштейна-Барр). Этиофакторами вирусного энцефалита выступают также энтеровирусы (в т. ч. вирус полиомиелита), аденовирусы, вирус эпидемического паротита, гриппа А, краснухи, кори, бешенства, арбовирусы, реовирусы, арена- и буньявирусы.
Передача инфекции происходит непосредственно от больного воздушно-капельным, контактным, фекально-оральным путями или трансмиссивно — при укусе переносчика (комара, клеща). В последнем случае резервуаром инфекции могут являться птицы и животные. Попадание нейротропного вируса в организм может быть следствием вакцинации живой ослабленной вакциной (например, антирабической, противополиомиелитной, противооспенной).
Немаловажное значение в развитии инфекционного процесса при поступлении вирусов в организм человека имеет состояние его иммунной системы, реактивность на момент инфицирования. В связи с этим к факторам, увеличивающим вероятность развития энцефалита и обуславливающим тяжесть его течения, относят младенческий и пожилой возраст, наличие иммунодефицитных заболеваний или состояний иммуносупрессии. Так, сам ВИЧ обычно не выступает прямой причиной заболевания, но обуславливает иммунодефицитное состояние, при котором увеличивается вероятность возникновения вирусного энцефалита.
Классификация вирусного энцефалита
По этиологии первичные вирусные энцефалиты подразделяют на сезонные, полисезонные и обусловленные неизвестным вирусом. Сезонные энцефалиты являются трансмиссивными, заболеваемость ими наблюдается строго в определенное время года. К этой группе относятся клещевой энцефалит, японский энцефалит, энцефалит Сент-Луис и энцефалит долины Муррея (австралийский). Полисезонные энцефалиты не имеют четкой сезонности (например, гриппозный, энтеровирусный, герпетический энцефалиты и энцефалит при бешенстве). К энцефалитам предположительно вирусной этиологии с невыделенным возбудителем относятся лейкоэнцефалиты, летаргический энцефалит. Вторичные вирусные энцефалиты классифицируют на связанные с общей вирусной инфекцией (при ветряной оспе, кори и т. д.) и поствакцинальные.
По преимущественной локализации воспалительных изменений выделяют лейкоэнцефалиты с преобладанием воспаления белого мозгового вещества, полиоэнцефалиты с преимущественным воспалением серого вещества (летаргический энцефалит) и панэнцефалиты с диффузным вовлечением церебральных структур (японский, клещевой, Сент-Луис, австралийский).
Симптомы вирусного энцефалита
Клиническая картина зависит от вида энцефалита и особенностей его протекания. Дебют, как правило, характеризуется общеинфекционными проявлениями: лихорадкой, недомоганием, миалгией, першением/болью в горле или послаблением стула и дискомфортом в животе. Затем на их фоне проявляются общемозговые симптомы: цефалгия (головная боль), тошнота без связи с едой, рвота, повышенная чувствительность к свету, головокружение, эпилептические пароксизмы и т. п. Цефалгия обычно затрагивает лобную области и глазницы. Возможны психосенсорные нарушения, менингеальный синдром, различные виды расстройств сознания (заторможенность, сопор, кома), психомоторное возбуждение, делирий, аменция.
Параллельно с нарастанием выше указанных проявлений возникает очаговый неврологический дефицит. Могут наблюдаться сочетающиеся с гипестезией спастические парезы, атаксия, афазия, признаки поражения черепно-мозговых нервов (снижение слуха, нарушение остроты зрения и изменение зрительных полей, глазодвигательные расстройства, бульбарный паралич), мозжечковый синдром (дискоординация, раскачивающаяся походка, размашистость, мышечная гипотония, интенционный тремор, дизартрия).
Указанные выше проявления могут отмечаться при энцефалите любой этиологии. Однако отдельные вирусные энцефалиты имеют специфические клинические симптомы или характерное сочетание признаков, позволяющие отличить их среди множества других подобных заболеваний. Так, для летаргического энцефалита типична гиперсомния, для японского энцефалита — тяжелые нарушения сознания, для коревого энцефалита — галлюцинации и психомоторное возбуждение, для ветряночного — мозжечковая атаксия, для энцефалита Сент-Луис — умеренные расстройства сознания и менингеальный синдром.
По своему течению вирусный энцефалит может быть типичным, асимптомным, абортивным или молниеносным. Асимптомные формы протекают с периодической цефалгией, лихорадкой неясного генеза, транзиторным головокружением и/или эпизодической диплопией. При абортивных вариантах неврологические проявления не наблюдаются, возможны симптомы гастроэнтерита или респираторной инфекции. Молниеносное течение характеризуется быстрым развитием комы и летального исхода.
Диагностика вирусного энцефалита
Отсутствие специфической клинической симптоматики и сходство с другими поражениями ЦНС (острой энцефалопатией, острым рассеянным энцефаломиелитом, бактериальным энцефалитом и пр.) делает диагностику вирусного энцефалита непростой задачей. В ходе ее решения неврологу следует опираться на анамнестические и эпидемиологические данные, особенности клиники и результаты дополнительных исследований.
Эхо-энцефалография обычно определяет ликворную гипертензию, ЭЭГ — диффузные изменения с доминированием медленноволновой активности, в ряде случаев с наличием эпиактивности. Офтальмоскопия выявляет изменения дисков зрительных нервов. При выполнении люмбальной пункции наблюдается повышенное давление цереброспинальной жидкости (ликвора), ее цвет не изменен. Отличительной особенностью энцефалитов вирусного генеза является выявление лимфоцитарного плеоцитоза при исследовании цереброспинальной жидкости. Однако первоначально подобные изменения могут отсутствовать, поэтому через сутки необходимо повторно взять ликвор на анализ.
Подтвердить наличие энцефалита, определить распространенность и преимущественную локализацию воспалительных изменений позволяют КТ и МРТ головного мозга. КТ головного мозга визуализирует зону поражения церебральных тканей как имеющую пониженную плотность, МРТ в Т1-режиме — как гипоинтенсивную, МРТ в Т2-режиме — как гиперинтенсивную. МРТ обладает большей чувствительностью, что особенно важно на начальных стадиях заболевания.
Верификация возбудителя зачастую является сложной, а иногда и невыполнимой задачей. Серологические методы предполагают исследование парных сывороток с интервалом 3-4 недели и поэтому имеют лишь ретроспективное значение. На практике для ранней идентификации возбудителя используется выявление ДНК или РНК вируса при помощи ПЦР-исследования цереброспинальной жидкости. Однако этот метод способен выявлять не все вирусы.
Лечение вирусного энцефалита
Терапия комплексная и складывается из этиотропного, патогенетического, симптоматического и реабилитационного лечения. Этиотропная составляющая предполагает назначение противовирусных фармпрепаратов: при герпетическом энцефалите ацикловира и ганцикловира, при арбовирусах — рибавирина. Параллельно осуществляется терапия интерфероном и его аналогами. Возможно использование специфического иммуноглобулина.
Патогенетическая составляющая заключается в коррекции жизненно важных функций (по показаниям — сердечные гликозиды, вазоактивные препараты, оксигенотерапия, ИВЛ), применении противоотечных средств (маннитола, фуросемида, ацетазоламида), антигипоксантов (этилметилгидроксипиридина сукцината, мельдония), нейропротекторов (оксиметилэтилпиридина сукцината, пирацетама, глицина, скополамина). Зачастую возникает необходимость в назначении глюкокортикоидов, обладающих выраженным противовоспалительным и противоотечным действием. Симптоматическая терапия подразумевает использование по мере необходимости антиконвульсантов (карбамазепина, вальпроатов, диазепама), противорвотных препаратов (метоклопрамида), психотропных средств (нейролептиков, транквилизаторов).
Восстановительное лечение предусматривает сосудистую и нейропротекторную терапию с целью скорейшего и как можно более полного восстановления церебральных структур и их функций. При наличии парезов обязательными компонентами реабилитации являются массаж и ЛФК; возможно использование физиотерапии — электрофореза, электромиостимуляции, рефлексотерапии. При нарушениях психики необходима консультация психиатра с осуществлением коррекционной терапии, психотерапии, социальной адаптации.
Энцефалит вирусной природы может иметь целый ряд серьезных осложнений. В первую очередь, это отек головного мозга и возникновение дислокационного синдрома со сдавлением головного мозга в области ствола, что может стать причиной смертельного исхода. Развитие мозговой комы угрожает формированием вегетативного состояния пациента. Гибель больного может быть связана с присоединением интеркуррентной инфекции, развитием сердечной или дыхательной недостаточности. На фоне энцефалита возможно формирование эпилепсии, стойкого неврологического дефицита, внутричерепной гипертензии, тугоухости, психических расстройств.
В целом прогноз энцефалита зависит от его вида, тяжести течения, состояния пациента (по шкале Глазго) на момент начала терапии. При клещевом, герпетическом и летаргическом энцефалите уровень летальности достигает 30%, при энцефалите Сент-Луис — менее 7%. Японский энцефалит отличается высоким уровнем смертности и большим процентом остаточных явлений у переболевших. Поствакцинальные энцефалиты обычно имеют благоприятное течение. Исключение составляет вирусный энцефалит, развивающийся после антирабической прививки по типу восходящего паралича Ландри и сопровождающийся риском смертельного исхода вследствие бульбарных нарушений.
Мерами профилактики трансмиссивных энцефалитов являются защита от насекомых-переносчиков, специфическая вакцинация населения эндемических очагов и людей, собирающихся их посетить. Профилактикой развития вторичного энцефалита на фоне вирусного заболевания служит своевременное и адекватное лечение инфекции, поддержание высокого уровня функционирования иммунной системы. Предупреждение поствакцинальных энцефалитов заключается в адекватном отборе лиц для вакцинации, правильном дозировании и введении вакцин.
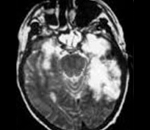
Прогрессирующий краснушный панэнцефалит — редкая медленная вирусная инфекция ЦНС, обусловленная вирусом краснухи. Манифестирует в период от 8 до 19 лет. Проявляется прогрессирующим умственным снижением, мозжечковым синдромом, спастическим тетрапарезом, нарушениями зрения, эпилептическими пароксизмами. Диагностируется на основании анамнестических и клинических данных, картины церебральной МРТ/КТ, результатов анализа спинномозговой жидкости. Лечение осуществляется симптоматическими средствами, имеет малую эффективность. Заболевание склонно к неуклонному прогрессированию.
Общие сведения
Прогрессирующий краснушный панэнцефалит (ПКП) наряду с энцефалитом Расмуссена, подострым склерозирующим панэнцефалитом, болезнью Крейтцфельдта-Якоба входит в группу медленных инфекций ЦНС. Общей чертой указанных заболеваний является длительный латентный период, занимающий десятки лет. Впервые прогрессирующий панэнцефалит краснушной этиологии был описан в 1974 году, когда удалось выделить вирус из церебральных тканей больного. ПКП — редко встречающаяся патология, к настоящему времени в литературных источниках по неврологии описано несколько десятков случаев. Заболеванию подвержены лица мужского пола, характерный возраст манифестации симптомов — 8-19 лет.
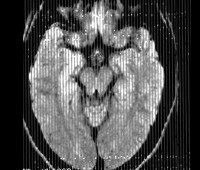
Прогрессирующий краснушный панэнцефалит
Причины ПКП
Этиофактором заболевания выступает краснушный вирус. Медленная инфекция развивается при заражении в результате:
- Внутриутробного инфицирования. Краснуха при беременности у женщины может протекать бессимптомно. Внутриутробная инфекция плода в первом триместре приводит к множественным порокам развития, далее вероятность аномалий уменьшается. Признаки врождённой краснухи (раннего краснушного энцефалита) обычно наблюдаются в ближайшем периоде после родов. Прогрессирующий краснушный панэнцефалит развивается, если вирус не проявляется сразу, а остаётся в латентном состоянии.
- Краснухи, перенесённой в детстве. В исключительных случаях после перенесённой инфекции не происходит полная элиминация вируса, он персистирует в организме в латентной форме.
К группе риска инфицирования корью в период беременности относятся женщины с низкой концентрацией специфических противокоревых иммуноглобулинов (10-25 МЕ/мл), осуществляющих защиту организма от краснушного вируса.
Патогенез
Симптомы ПКП
Прогрессирующий краснушный панэнцефалит дебютирует неспецифической симптоматикой. Близкие начинают замечать перепады настроения, изменения в характере, поведении больного. Ребёнок хуже учится в школе, возникают проблемы с сосредоточением внимания, запоминанием, усваиванием нового материала. Со временем умеренные когнитивные нарушения перерастают в прогрессирующий интеллектуальный дефицит с исходом в деменцию. Отличительной особенностью ПКП является тяжёлая мозжечковая атаксия, включающая шаткость в положении стоя, неустойчивость во время ходьбы, несоразмерные крупноразмашистые движения, промахивание при выполнении целенаправленных действий.
Развёрнутая стадия заболевания характеризуется эпилептическими пароксизмами, присоединением очагового неврологического дефицита. Наблюдается выраженная атаксия (дискоординация, шаткость), зрительные расстройства, парез лицевого нерва. Типичны пирамидные симптомы: слабость мышц, спастическое повышение мышечного тонуса, повышение сухожильных рефлексов, появление патологических стопных знаков. Двигательные нарушения распространяются на все конечности, развивается тетрапарез. В некоторых случаях наблюдаются миоклонии — непроизвольные сокращения отдельных мышечных групп. Возникает сенсомоторная афазия — речь становится замедленной, упрощённой, непонятной из-за перестановки слогов, нарушается понимание услышанной речи.
В терминальной стадии спастический тетрапарез приковывает пациентов к постели, отсутствует произвольный контроль тазовых органов. Отмечается выраженная деменция, полное отсутствие речи (мутизм), расстройство движений глазных яблок (офтальмоплегия). Нередко наступает кома. Заболевание оканчивается летальным исходом вследствие тотального поражения головного мозга.
Диагностика
- Неврологический осмотр. В ходе обследования невролог устанавливает наличие фациального пареза, пирамидной симптоматики, мозжечкового синдрома, выраженного когнитивного снижения, сенсомоторной афазии.
- Люмбальную пункцию. Процедура позволяет получить образец цереброспинальной жидкости, провести его анализ. Характерно умеренное повышение лимфоцитов (40 кл/мкл), белка (1,5-1,5 г/л) с преобладанием гаммаглобулина. Резко увеличена концентрация специфических антикраснушных антител, что свидетельствует об их продукции в тканях ЦНС.
- Электроэнцефалографию. Не обнаруживает специфических отклонений. Типично диффузное замедление основного ритма.
- Томографию. МРТ, МСКТ и КТ головного мозга выявляют гидроцефалию, генерализованную атрофию церебральных тканей, расширение борозд мозговой коры. Особенно грубо атрофирован мозжечок.
- Анализ крови на противокраснушные антитела. Осуществляется иммуноферментным методом (ИФА). Титр антител повышен, но не столь значительно, как в цереброспинальной жидкости.
Выделить краснушный вирус из полученных путём биопсии церебральных тканей, как правило, не удаётся. Необходимо дифференцировать прогрессирующий панэнцефалит краснушной этиологии от других медленных инфекций, вирусного энцефалита, рассеянного энцефаломиелита. Дифференциальный диагноз проводят с подострым склерозирующим панэнцефалитом, отличающимся нормальной картиной цереброспинальной жидкости с повышением титра противокоревых антител.
Лечение ПКП
Специфическая терапия не разработана. Попытки лечения противовирусными препаратами (амантадином), метаболическими средствами (инозином) оказались безуспешными. Проводится симптоматическая терапия (антиконвульсанты, антигипоксанты, противоотечные средства), однако она не способна приостановить прогрессирование симптомов.
Прогноз и профилактика
Прогрессирующий краснушный панэнцефалит оканчивается летально. Продолжительность заболевания с момента манифестации симптомов не превышает 3-х лет. В связи с отсутствием эффективной терапии большое значение придаётся профилактике инфицирования краснухой беременных женщин и детей. Специфическая профилактика осуществляется путём вакцинации против краснухи детей в возрасте 1 года с последующей ревакцинацией в 6 лет. Не привитым ранее и не переболевшим краснухой 13-летним девочкам рекомендовано однократное введение вакцины. Планирующим беременность женщинам с низким титром противокраснушных антител показана вакцинация по индивидуальным показаниям. Ведение беременности у женщин из группы риска должно осуществляться с контролем титра специфических антител в крови.
Эти энцефалиты встречаются преимущественно у детей. Заражение происходит воздушно-капельным путем, но возможно и трансплацентарное заражение плода.
Поражения нервной системы при краснухе отличаются тяжелым течением и высоким риском остаточных болезненных явлений. На 1-й неделе заболевания на фоне лихорадки развиваются выраженные общемозговые симптомы — головная боль, рвота, иногда бульбарные явления с нарушениями дыхания. Из очаговых расстройств наиболее типичны подкорковые гиперкинезы, тремор, изменения мышечного тонуса по экстрапирамидному типу. Реже отмечаются атаксия, преходящие симптомы нарушения черепно-мозговой иннервации, пирамидные знаки. При благоприятном течении через 6—8 нед наступает выздоровление, при осложненном — развивается помрачение сознания (вплоть до комы), возникают повторные эпилептические припадки. Выделяют менингитную, менингомиелитную, энцефалитную и энцефаломиелитную формы заболевания. Наиболее тяжело протекает энцефалитный вариант заболевания, при котором летальность достигает 20—25 %.
Психические нарушения при поражении мозга вирусом краснухи отличаются многообразием. В начальном периоде заболевания могут быть только астенические явления, на фоне которых возникают делириозные расстройства и эпизоды психотической спутанности; затем расстройства сознания углубляются и могут переходить в сопор и кому. При выходе из последних возможен период психомоторного возбуждения со страхами и агрессией. В это время наблюдаются также нарушения памяти на прошлые события, затруднения при счете и письме, нарушения речи. Возможны насильственные явления, булимия.
Дальнейшая динамика заболевания может определяться как обратным развитием перечисленных явлений, так и их стабильностью с сохранением в дальнейшем остаточных явлений. У детей раннего возраста перенесенное заболевание может обусловливать задержку психического развития, а при внутриутробном заражении — врожденные уродства нервной системы.
Энцефалиты, вызванные вирусом ветряной оспы
Ветряная оспа — высококонтагиозное заболевание, отличающееся относительно легким течением и благоприятным прогнозом. У взрослых названный вирус вызывает опоясывающий лишай. Эти энцефалиты протекают легче, чем при других вирусных инфекциях.
Поствакцинальные энцефалиты
Речь в этих случаях идет в основном о последствиях массового вакцинирования против натуральной оспы, которая в настоящее время не встречается.
Постпрививочные (поствакцинальные) энцефалиты занимают определенное место в структуре нейроинфекций. Они возникают по механизмам инфекционно-230
аллергического процесса Наблюдаются отечность оболочек мозга, вторичные точечные кровоизлияния в вещество мозга и оболочки, периваскулярные воспалительные изменения и глиозные очаги.
Несмотря на то что эти энцефалиты вызываются ослабленным вирусным антигеном, в 30—50 % случаев встречаются тяжелые формы энцефалитов с летальным исходом. Заболеванию в основном подвержены дети (3—7 лет). Оно развивается после прививки через 9—12 дней (инкубационный период).
В клинической картине на высоте болезни развиваются следующие симптомы: высокая лихорадка с ознобом, головные боли, рвота. Как правило, наблюдается нарушение сознания с тенденцией к его углублению — до тяжелой комы. На фоне колебаний сознания возможно развитие психомоторного возбуждения и зрительных галлюцинаций, а также нарушений поведения. Часто бывают судорожные синдромы, гиперкинезы, атаксия, расстройства чувствительности; нередки развитие параличей или парезов, тазовые расстройства.
При своевременном и активном лечении наблюдается обратное развитие болезненных явлений с полным или частичным восстановлением психических функций.
Медленные вирусные инфекции. Синдром приобретенного иммунодефицита (СПИД)
ВИЧ относится к группе ретровирусов человека, которые отличаются выраженным нейротропизмом [Покровский В. И., 1997, 1998].
Впервые СПИД был зарегистрирован в США в 1981 г. В последующие годы получил распространение более чем в 120 странах мира. По данным ВОЗ, в 1989 г. официально было зарегистрировано около 140 000 больных, хотя предполагается вдвое больше. Сейчас число инфицированных в мире приближается к 10 млн.
Заболевание передается половым путем и при парентеральных манипуляциях Первый путь характерен для распространения СПИДа среди гомо- и гетеросексуалов, второй обусловлен передачей инфекции при внутривенном введении лекарственных средств, в основном среди наркоманов, больных гемофилией и других реципиентов крови. Описаны случаи передачи СПИДа через почечные трансплантаты и при пересадке костного мозга. Доказана и вертикальная передача возбудителя от матери плоду. Может быть длительный период бессимптомного носительства.
Инкубационный период — 3—5 лет. Диагноз в этих случаях основывается толь-, ко на данных вирусологического и серологического исследований.
Клинические проявления СПИДа отражают как непосредственное воздействие вируса, так и симптоматику, возникающую при развитии вторичных заболеваний.
Наиболее характерными особенностями СПИДа являются частота возникновения, широкий спектр и тяжесть инфекции, а также других заболеваний (бактериальных, грибковых, гельминтных и др.). Это могут быть пневмонии, криптококкоз, кандидоз, а также атипично протекающий туберкулез, цитомегаловирусная и герпетическая инфекции, опухоли, в том числе саркома Капоши; особенно часто развивается токсоплазмоз (в 30 % случаев). Соматическое состояние больных с самого начала заболевания характеризуется длительной лихорадкой, анорексией, быстрой потерей массы тела, диареей, диспноэ, иногда кашлем. Все эти явления протекают на фоне глубочайшей астении, создавая весьма характерный облик больных.
Нейроанатомической основой психических нарушений при СПИДе является вначале энцефалопатия, а затем быстро развивающаяся атрофия мозга с характерными спонгиоформными изменениями (губчатость мозгового вещества) и демиелинизацией в разных структурах [Гавура В. В., 1995; Masden J С., Solomon S., 1989]. Особенно часто такие изменения отмечаются в семиовальном центре, белом веществе полушарий и реже в сером веществе, подкорковых образованиях. Наряду с выраженной гибелью нейронов наблюдаются астроглиальные узелки. Часто развиваются герпетические энцефалиты (в 3 % случаев), менингиты (6 %), прогрессирующая мультифокальная лейкоэнцефалопатия (1,5 %). Возбудитель может быть обнаружен в астроцитах, макрофагах, а также в цереброспинальной жидкости. При КТ-исследовании выявляется неспецифическая атрофия разных структур мозга.
Основным психопатологическим синдромом при СПИДе является деменция [Коркина М. В., Марилов В. В., 1989; Гавура В. В., 1995; Masden J. C., Solomon S., 1989; Canem R. et al., 1994]. Начальные ее признаки — астения, апатия и психомоторная заторможенность. Они иногда ошибочно могут приниматься за депрессию. Постепенно ухудшаются память и внимание (при отсутствии явлений афазии и апраксии эти нарушения часто диагностируются как подкорковая деменция). Прогрессирующее снижение когнитивных способностей длительное время не сопровождается изменениями сознания. Могут возникать отдельные бредовые идеи, делириозные эпизоды, кататонические явления. В период развернутой картины деменции возможны также грубые аффективные расстройства типа недержания аффекта, расстройства влечений и регресс поведения в целом. Указанные явления протекают на фоне двигательных нарушений — экстрапирамидных, гиперкинезов, нарушений статики, координации движений и психомоторики в целом. При преимущественной локализации процесса в лобной коре формируется вариант деменции с мориоподобным поведением.
В зависимости от прогредиентности основного заболевания, а также от соматического состояния пациентов описанные расстройства могут прогрессировать в течение нескольких недель или месяцев. Глобальная дезориентировка и кома предшествуют смерти больных.
Об истинной частоте деменции при СПИДе судить трудно, так как многие больные не доживают до выраженных ее форм. С учетом этой особенности и должна оцениваться фигурирующая в литературе величина — 20 % случаев. Риск развития деменции выше у пациентов старших возрастных групп, у наркоманов; у женщин деменция развивается в 2 раза чаще, чем у мужчин.
В отличие от деменции психозы при СПИДе развиваются относительно редко (в 0,9 % случаев) — у инфицированных ВИЧ лиц. Описано развитие маний, делириозных состояний (чаще у наркоманов), психозов с галлюцинаторно-бредовой симптоматикой [Freedmen J. B. et al., 1994; Linde P. R., Limbra P. S., 1995].
Очень частыми и характерными для СПИДа психическими расстройствами являются психогенные реакции на факт инфицирования ВИЧ и особенно обнаружения заболевания. Они представлены депрессивно-тревожным синдромом с выраженным страхом перед неопределенностью будущего, чувством безнадежности и вины, отчаянием и другими характерными для этого синдрома сопутствующими нарушениями (расстройство сна и др.).
У инфицированных ВИЧ лиц этот симптомокомплекс может принимать картину СПИДофобии.
Лечение больных СПИДом основано на оценке стадии, тяжести и клинической картины болезни. Проводится этиотропная, патогенетическая и симптоматическая терапия. К этиотропным препаратам относятся азидотимидин, дидезоксициллин, фосфонофомат и др. В первые 6—12 мес возможно также применение зидовудина (ингибитора репликации ВИЧ) и диданозина. Эти средства снижают риск развития деменции у пациентов с начальными признаками когнитивной дисфункции [Tozzi V. et al., 1993]. Применяется также генцикловир.
При прогрессирующем слабоумии широко используются традиционные средства симптоматической терапии — церебропротекторы, препараты, улучшающие церебральную гемодинамику, седативные средства, антидепрессанты, нейролептики (для коррекции поведенческих нарушений).
Краснуха может проявляться в двух формах: в виде врожденного и приобретенного заболевания. Поражения нервной системы при приобретенной краснухе наблюдаются сравнительно редко. К 1965 г. в мировой литературе, по данным С.
Этиология и эпидемиология. Возбудителем краснухи является вирус, который с 1970 г. относят к семейству Togaviridae. Вирус краснухи имеет размер около 70 нм, содержит РНК, в оболочке — липиды, чувствителен к действию химических агентов, длительно сохраняется при низких температурах. Является патогенным для обезьян и мелких лабораторных животных. Источник инфекции — больной краснухой; путь передачи — воздушно-капельный. Заразный период начинается за 2 дня до высыпания, контагиозность наиболее высока в разгаре болезни и исчезает с угасанием сыпи. Восприимчивость к краснухе велика; заболевают главным образом дети 3—9 лет, но могут болеть и взрослые. Особенно опасно инфицирование беременных женщин — вирус краснухи обладает особым тропизмом к эмбриональной ткани; проникая в плаценту, он реплицируется и инфицирует плод.
При врожденной краснухе вирус обнаруживается в моче, кале, СМЖ и может выделяться в течение 1!/2 лет; таким образом, формируется персистирующая инфекция, в течение которой больной представляет опасность для окружающих.
Заболевание чаще наблюдается в зимне-весенний период, эпидемические подъемы отмечаются с интервалом в 3—5 лет. Краснуха встречается в виде небольших вспышек и значительных эпидемий.
Патоморфология и патогенез. При патоморфологических исследованиях в головном, а в случаях энцефаломиелита и в спинном мозге определяются очаги воспалительно-инфильтративного характера, перивенозная демиелинизация, а также реакция микро- и макроглии, т. е. имеют место изменения того же характера, что и при других постэкзантемных энцефалитах и энцефаломиелитах. Патогенез постнатальных краснушных энцефалитов до настоящего времени окончательно не выяснен. Существует мнение некоторых авторов о непосредственной этиологической роли вируса краснухи, о токсико-сосудистом поражении нервной системы, а также об активации краснухой ранее латентно существовавшего в организме нейротропного вируса. Обсуждается предположение об аллергическом характере процесса.
В последние десятилетия большое внимание уделяется вопросу о краснушных эмбриопатиях. Вирусу краснухи, несомненно, принадлежит первое место среди вирусов, вызывающих врожденные уродства. Так, во время большой эпидемии 1964 — 1965 гг. в США краснухой переболело более 50 000 беременных женщин, в результате чего около 20 000 детей родились с врожденными уродствами. Следует также учитывать, что не все дефекты удается установить в периоде новорожденности. Lundstrom и Ahnsjo (1962) показали, что среди детей, родившихся от матерей, перенесших краснуху, как будто нормальными, 26 % к школьному возрасту оказались не способными к обучению; не сразу выявляется и глухота. Таким образом, число детей, поражение нервной системы у которых может быть обусловлено внутриутробной краснухой, видимо, еще больше.
Патогенез врожденной краснухи также окончательно не выяснен. Установлено, что при заражении беременной со 2-го дня у нее развивается виремия, которая длится 10—11 дней. Далее вирус проникает в плаценту, поражает эндотелий ее капилляров и с кровью плода разносится по организму, вызывая развитие хронической инфекции. Наиболее опасно заражение беременной на ранних стадиях эмбриогенеза. Частота поражений плода при заражении матери в I триместре беременности колеблется, по данным разных авторов [Forest Е., 1959; Siegel М. et al., 1971], от 16 до 59 %. О. Г. Анджапаридзе и Г. И. Червонений (1975) указывают, что при заболевании в первые 8 нед тератогенная опасность приближается к 100%. В последующие сроки риск развития аномалий уменьшается, но поражения плода возможны и при инфицировании беременной на IV и даже V лунном месяце. От сроков заболевания зависит и характер поражений плода: заражение в первые 4—6 нед беременности ведет чаще к развитию пороков сердца, органа зрения; в конце I — начале II триместра — к поражению ЦНС, органа слуха.
Поражения нервной системы при врожденной краснухе могут быть обусловлены развитием хронического менингоэнцефалита, что подтверждается как выделением вируса из СМЖ, так и данными патоморфологических исследований. В основе неврологических нарушений может лежать и хроническая ишемия мозга, которая возникает в результате сосудистых расстройств, развивающихся в период генерализованной внутриутробной инфекции. Наиболее вероятный механизм формирования врожденных аномалий — локальное подавление митотической активности клеток, что замедляет рост клеточных популяций. Гуморальный иммунитет, очевидно, решающей роли не играет, так как вирус персистирует в тканях плода при наличии материнских специфических IgG, а с 20-й недели беременности начинается выработка собственных IgM. Высокий уровень гуморального иммунитета не препятствует длительному существованию хронической инфекции, т. е. на вирус, находящийся внутри клетки, антитела действия не оказывают. Возможно, имеются недостаточность клеточного иммунитета, дефект интерферонообразования [Анджапаридзе О. Г., Червонский Г. И., 1975].
Работами последних лет [Канторович Р. А. и др., 1982] показано, что при краснушных энцефалитах не только в остром периоде, но и после исчезновения неврологической симптоматики и нормализации ликвора вирус краснухи продолжает обнаруживаться в нем. В отдельных случаях в СМЖ определяются также антитела к краснушному вирусу. Титры антител в сыворотке крови высокие, более года в ней сохраняется высокий уровень специфического IgM. Авторы считают, что полученные ими данные подтверждают роль вирусной инвазии в ЦНС и местной антигенной стимуляции как основного этиологического фактора. Не исключается и роль иммунных реакций, о чем свидетельствуют особенности морфологических изменений (сосудистые нарушения) .
Длительное нахождение вируса краснухи в организме ведет в некоторых случаях к хронизации процесса, в других случаях персистирование вируса может вызывать спустя многие годы после острого заболевания развитие прогрессирующего панэнцефалита. Последний может возникать как при врожденной, так и при приобретенной краснухе. Связь панэнцефалита с краснухой подтверждается выделением вируса из мозга больных при биопсии, а также значительным повышением уровня специфических иммуноглобулинов в СМЖ, что указывает на их синтез в ЦНС [Cremer N. et al., 1975; Weil M. et al., 1975; Townsend I. et al., 1978, 1982]. К. Г. Уминский (1977) считает, что переход вирусной персистенции в персистирующую инфекцию, имеющий место при развитии краснушного панэнцефалита, обусловлен сочетанием наследственной и временной недостаточности иммунных механизмов, возникающей вследствие действия различных экзо- и эндогенных факторов. Таким образом, вирус краснухи может, очевидно, как оказывать на нервную систему прямое действие, так и играть роль специфического аллергена. При особой реактивности организма возникают персистирующие формы и развивается картина панэнцефалита.
Клиника и диагностика. Неврологические нарушения при постнатальной краснухе возникают обычно на 3—4-е сутки высыпания, но могут развиваться и на 1 —15-й день болезни или предшествовать появлению сыпи за 1 — 12 дней.
Возможно также развитие краснушного энцефалита без высыпания — диагноз в этих случаях подтверждается серологическими реакциями. Иногда появление неврологической симптоматики сопровождается вторичным высыпанием. Все авторы обращают внимание на отсутствие связи между тяжестью краснухи и развитием неврологических расстройств.
Заболевание начинается обычно остро, с появления головной боли, рвоты, высокой лихорадки; реже температура бывает субфебрильной. Почти у всех больных отмечаются расстройства сознания, но степень их различна — от легкой спутанности до глубокой комы. У старших детей возможны галлюцинации, делирий. Наиболее же характерно для краснушных энцефалитов бурное начало болезни с внезапно возникающих и углубляющихся расстройств сознания, генерализованных тонико-клонических судорог, что связано с острым развитием отека-набухания мозга. Быстро присоединяется полиморфная очаговая симптоматика: двигательные нарушения в виде гиперкинезов различного характера — миоклоний, хореоатетоза, опиототонуса, реже — центральные парезы, поражения черепных нервов; мозжечковые, диэнцефальные, бульбарные нарушения, атаксия, гипертермия, центральные расстройства дыхания и сердечно-сосудистой деятельности. Описаны миелиты; полиради- кулоневриты; заболевания, по клинической картине сходные со столбняком. В отдельных случаях развиваются психические нарушения, вплоть до картины острого психоза.
Характерно очень частое вовлечение в патологический процесс мозговых оболочек; менингеальный синдром может не только сопутствовать энцефалиту, но протекать в виде самостоятельного поражения нервной системы. Менингиты преобладают у старших детей, энцефалиты возможны во всех возрастных группах. В СМЖ определяется умеренный или значительный цитоз с преобладанием лимфоцитов, небольшое повышение белка, иногда — сахара. По основному клиническому синдрому выделяют следующие формы краснушных поражений нервной системы: 1) менингеальную; 2) менингомиелитическую; 3) энцефалитическую; 4) энцефаломиелитическую. Д. С. Футер (1958) разделяет краснушные энцефалиты на: 1) паралитические; 2) гиперкинетические; 3) атактические. Течение болезни обычно тяжелое или очень тяжелое. Судороги могут носить характер эпилептического статуса и продолжаться от 2 до 5—6 дней, возможны длительные — до недели — расстройства сознания. Чаще же краснушные энцефалиты протекают остро с критическим падением температуры и быстрым обратным развитием симптомов.
Диагностика краснушных, как и других постэкзантемных энцефалитов, основывается на временном совпадении неврологической симптоматики с основной инфекцией, исключении других возможных возбудителей.
Лабораторная диагностика осуществляется путем вирусологического исследования носоглоточных смывов, крови и спинномозговой жидкости, а также серологического исследования парных сывороток в реакциях нейтрализации, торможения гемагглютинации, связывания комплемента.
Диагностические признаки врожденной краснухи — наличие IgM в пупочной крови новорожденного или в сыворотке крови детей первых месяцев жизни; менее достоверный признак — высокий титр антител в сыворотке крови после 6-месячного возраста, когда материнские антитела исчезают.
Лечение. Лечение краснушных энцефалитов в целом такое же, как и при других экзантемных энцефалитах: проводится кортикостероидная, противовоспалительная терапия; ведущую роль должна играть борьба с отеком-набуханием мозга — дегидратация, дезинтоксикация. В остальном лечение проводится посиндромно.
Прогноз и исходы. Несмотря на большую тяжесть течения болезни в остром периоде, краснушные энцефалиты сравнительно редко оставляют после себя стойкие последствия; в подавляющем большинстве случаев больные, если не погибают, в дальнейшем выздоравливают полностью. Летальность высокая — до 20—25 % [Дадиомова М. А., Пратусевич Р. М., 1974]; смерть обычно наступает на первой неделе болезни, чаще — в первые 3 сут. Отдаленные последствия врожденной краснухи — затруднения в учебе, нарушения поведения, снижение слуха, нарушение координации.
Профилактика. Необходима изоляция больных, соблюдение постельного режима во время заболевания краснухой. Профилактика врожденной краснухи — защита беременных женщин от внутриутробной инфекции; в случае контакта беременной с больным краснухой следует провести срочное обследование для выявления возможной бессимптомной инфекции; при заболевании краснухой необходимо прерывание беременности.
Вопросы профилактической вакцинации решаются в разных странах по-разному. За рубежом осуществляются две программы вакцинации: в США с 1970 г. проводится массовая вакцинация детей с целью снижения циркуляции дикого вируса, в Англии прививаются девочки 11 — 14 лет и молодые женщины с целью предупреждения заболеваемости беременных. В нашей стране разработаны живые аттенуированные вакцины, но вопрос о вакцинации пока не решен.
Читайте также:


